Рак ободочной кишки
Актуальность проблемы и распространенность заболевания
Ведущая роль в причинах смертности от онкологических заболеваний по-прежнему принадлежит опухолям органов пищеварения, в том числе и колоректальному раку. Индивидуальный риск развития данного заболевания достигает 5–6%. Это означает, что в течение жизни 1 из 20 человек заболевает раком этой локализации. Ежегодно в мире диагностируется около 1 миллиона новых случаев рака ободочной кишки. В России, как и во многих европейских странах и странах Северной Америки, заболеваемость раком ободочной кишки в последние годы неуклонно возрастает, давно превысив аналогичные показатели рака прямой кишки, составив 16,2 на 100 тысяч населения.
Лишь у 20 % больных рак диагностируется в I–II стадиях. Большая часть новообразований ободочной кишки (около 40 %) выявляется в III стадии. У каждого третьего больного с впервые в жизни установленным диагнозом рака ободочной кишки выявлены отдаленные метастазы. И только около 2 % опухолей выявляется при профилактических осмотрах.
Этиология
Причины возникновения рака ободочной кишки в достаточной степени не изучены, хотя известны основные факторы риска развития данного заболевания.
Таблица 2. Гистологическая классификация рака ободочной кишки
1. Возраст пациентов старше 50 лет. После 40 лет возрастает количество аденом и других новообразований толстой кишки. После 50 лет риск развития колоректального рака удваивается в каждую последующую декаду жизни.
2. Особенности питания. К диетическим факторам, повышающим риск развития рака ободочной кишки относятся: избыточное употребление жиров, избыточное питание, чрезмерное употребление алкоголя (особенно пива), употребление пищи с ограниченным содержанием клетчатки.
3. Генетические синдромы (см. Доброкачественные опухоли).
4. Предшествующие заболевания: аденомы ободочной кишки, неспецифический язвенный колит, болезнь Крона ободочной кишки, ранее перенесенный рак ободочной кишки, ранее перенесенный рак женских гениталий или молочной железы.
5. Наличие в анамнезе колоректального рака у кровных родственников.
Классификация рака ободочной кишки
По характеру роста различают экзофитные и эндофитные опухоли. Экзофитные опухоли растут в просвет кишки в виде полипа, узла или ворсинчатого образования, напоминающего цветную капусту. При распаде экзофитной опухоли возникает блюдцеобразный рак, который имеет вид язвы с плотным дном и валикообразными краями, выступающими над поверхностью непораженной слизистой.
Эндофитный (инфильтративный) рак растет преимущественно в толще кишечной стенки. Опухоль распространяется по периметру кишки и охватывает ее циркулярно, вызывая сужение просвета. При распаде эндофитного рака видна обширная плоская язва, расположенная по периметру кишки со слегка приподнятыми плотными краями и неровным дном (язвенная или язвенно-инфильтративная форма). Эндофитные опухоли чаще встречаются в левой половине ободочной кишки.
Наиболее часто рак развивается в сигмовидной (у 50 %) и слепой (у 15 %) кишке, реже в остальных отделах (восходящая кишка поражается у 12 %, печеночный изгиб – у 8 %, поперечная кишка – у 5 %, селезеночный изгиб – у 5 %, нисходящая кишка – у 5 %).
Рак ободочной кишки возникает в слизистой оболочке, затем переходит на все слои кишечной стенки и выходит за ее пределы, прорастая в окружающие органы и ткани. Распространение опухоли по протяжению кишечной стенки незначительное, даже при эндофитном росте не превышает 4–5 см, составляя чаще всего 1–2 см.
Гистологическая классификация рака ободочной кишки представлена в таблице 2:
Специфической особенностью рака ободочной кишки является довольно длительное местное распространение опухоли (включая прорастание в окружающие органы и ткани) при отсутствии метастазов в регионарные лимфатические узлы, они могут появиться довольно поздно. Метастазирование опухоли происходит лимфогенным (у 30 %), гематогенным (у 50 %) и имплантационным (у 20 %) путем.
Лимфогенный путь. Различают 3 этапа метастазирования в регионарные лимфатические узлы:
I этап – эпиколические и параколические лимфатические узлы;
II этап – промежуточные или собственно брыжеечные лимфатические узлы;
III этап – парааортальные, в область корня брыжейки ободочной кишки.
Обычно поражаются метастазами последовательно каждая группа, но нередко бывают исключения и метастазы могут быть найдены в промежуточной или базальной группе, а эпипараколические лимфатические узлы остаются интактными.
Далее лимфа собирается в лимфатическую цистерну, расположенную поперечно в области 1-2-го поясничных позвонков. От цистерны лимфа по грудному лимфатическому протоку вливается в венозную систему в области левого венозного угла (место слияния подключичной вены с внутренней яремной). Там же обычно определяются надключичные метастазы.
Гематогенный путь метастазирования связан с прорастанием опухоли в венозную сеть с последующим распространением по току крови – прежде всего в печень, легкие, кости и другие органы.
Имплантационный путь метастазирования, или контактный, связан с прорастанием опухолью всех слоев стенки кишки, отрывом раковых клеток от основной массы опухоли и их имплантацией по брюшине. Эти раковые клетки дают начало мелкобугристому высыпанию, называемому канцероматозом брюшины. Последний обычно сопровождается раковым асцитом. Проявлением канцероматоза являются метастазы в пупок и по брюшине малого таза. Эти метастазы могут быть определены при пальцевом ректальном и вагинальном исследованиях. Их обнаружение свидетельствует о запущенном процессе.Классификация TNM Международного противоракового союза (2010 г., седьмое издание)
Т – первичная опухоль.
ТХ– первичная опухоль не может быть оценена.
Т0 – отсутствие данных о первичной опухоли.
Tis – карцинома in situ : внутрислизистая или инвазия в собственную пластинку слизистой оболочки.
Т1 – опухоль прорастает в подслизистую основу.
Т2 – опухоль прорастает в мышечную оболочку.
ТЗ – опухоль прорастает в подсерозную основу или в не покрытые брюшиной ткани вокруг толстой либо прямой кишки.
Т4 – опухоль прорастает в другие органы или структуры и/или в висцеральную брюшину.
Т4а – опухоль прорастает в висцеральную брюшину.
Т4Ь – опухоль прорастает в другие органы или структуры.
N – регионарные лимфатические узлы.
Регионарными лимфатическими узлами являются периколические, а также лимфатические узлы, располагающиеся вдоль подвздошно-ободочной, правой толстокишечной, средней толстокишечной, левой толстокишечной, сигмовидных и нижней мезентериальной артерий.
NX – недостаточно данных для оценки состояния регионарных лимфатических узлов.
N0 – нет признаков метастатического поражения регионарных лимфатических узлов.
N1 – метастазы в 1–3 регионарных лимфатических узлах.
N2 – метастазы в 4 и более регионарных лимфатических узлах.
М – отдаленные метастазы.
MX – недостаточно данных для определения отдаленных метастазов.
М0 – отдаленные метастазы не определяются.
M1 – имеются отдаленные метастазы.
Группировка рака пищевода по стадиям.Клиническая картина и данные объективного исследования
Клинические проявления рака ободочной кишки зависят от локализации злокачественного новообразования, степени распространения опухолевого процесса и наличия осложнений.
А. М. Ганичкиным (1970) выделены 6 клинических форм рака ободочной кишки:
токсико-анемическая форма – характеризуется анемией различной степени выраженности, общими симптомами (слабость, адинамия, потеря аппетита, потеря массы тела), интоксикацией;
обтурационная форма – характеризуется появлением признаков нарушения проходимости кишечника и сопровождается схваткообразными болями в животе, урчанием и усиленной перистальтикой, задержкой стула и плохим отхождением газов;
энтероколитическая форма – сопровождается вздутием живота, чередованием поносов и запоров, наличием патологических примесей в кале, тупых, ноющих болей в животе;
псевдовоспалительная форма – характеризуется малой выраженностью кишечных расстройств на фоне признаков воспалительного процесса в брюшной полости (боли в зоне опухолевого процесса, локальная болезненность при пальпации с возможным напряжением мышц передней брюшной стенки живота);
опухолевая (атипичная) форма – для нее не характерны общие симптомы, нарушение проходимости кишечника. При этой форме рака ободочной кишки пальпаторно определяется в брюшной полости опухоль;
диспептическая форма – характерными ее признаками являются симптомы «желудочного» дискомфорта (тошнота, отрыжка, чувство тяжести в эпигастральной области), сопровождающиеся болями, локализующимися преимущественно в верхней части живота.
Необходимо отметить, что выделение клинических форм в определенной степени условно и главным образом характеризует ведущий симптомокомплекс. Тем не менее знание проявлений рака ободочной кишки позволяет заподозрить наличие опухоли даже в тех случаях, когда заболевание протекает с незначительно выраженными кишечными расстройствами.
Основными симптомами рака ободочной кишки являются: боли в животе, нарушение моторно-эвакуаторной функции кишки, наличие патологических выделений с калом, изменение общего состояния больного, наличие пальпируемой опухоли в брюшной полости.
Боли в животе отмечаются у 80–90 % больных. Опухоли ободочной кишки могут длительное время протекать без болевого синдрома и только при распространении новообразования за пределы кишечной стенки и при переходе на париетальную брюшину и окружающие органы появляются боли, интенсивность и периодичность которых может быть различной. Особенно часто боли возникают при локализации опухоли в правой половине ободочной кишки и как один из первых симптомов встречаются в 2–3 раза чаще, чем при раке левой половины. Они связаны с воспалением в зоне распада опухоли и переходом воспалительного процесса на брюшину. Боли могут быть малой интенсивности, тупыми или тянущими, но при развитии кишечной непроходимости усиливаются и принимают схваткообразный характер.
Кишечный дискомфорт, проявляющийся потерей аппетита, отрыжкой, тошнотой, чувством тяжести в эпигастральной области обусловлен нарушениями моторно-эвакуаторной функции толстой кишки. Важную роль в развитии кишечного дискомфорта играют рефлекторные функциональные нарушения других органов пищеварительной системы.
Кишечные расстройства обусловлены воспалительными изменениями в стенке кишки, нарушениями ее моторики и сужением просвета. Они проявляются урчанием в животе, запорами, поносами. Скопление каловых масс проксимальнее опухоли сопровождается усилением процессов гниения и брожения, приводя к вздутию живота с задержкой стула и газов. При резком сужении просвета кишки развивается частичная или полная обтурационная непроходимость.
Одними из наиболее важных клинических проявлений рака ободочной кишки является наличие патологических выделений из прямой кишки. К таким выделениям относят слизь, кровь, гной, опухолевые массы. Чаще патологические примеси в кале отмечаются при дистальной левосторонней локализации опухоли. Появление гноя и опухолевых масс свидетельствует о присоединении воспалительного процесса, приводящего к распаду опухоли, инфицированию и образованию перифокальных и внутриопухолевых гнойников.
К развитию синдрома эндогенной интоксикации приводят всасывание продуктов распада воспаленной слизистой оболочкой, изменение нормального состава кишечной микрофлоры, сопровождающееся появлением патогенных штаммов, выделяющих экзо-и эндотоксины.
Пальпируемая через брюшную стенку опухоль является одним из симптомов, чаще всего свидетельствующих о далеко зашедшем опухолевом процессе. Хотя у некоторых больных, чаще при локализации опухоли в правой половине ободочной кишки, наличие пальпируемой опухоли может быть единственным, но уже не ранним клиническим проявлением заболевания.
Обследование больного с подозрением на рак ободочной кишки необходимо начинать с тщательного выяснения анамнестических данных, общего осмотра, пальпации и перкуссии.
При осмотре больного нередко отмечаются бледность кожных покровов, похудание.
Во время расспроса пациента необходимо обратить внимание на жалобы на тупые боли в животе, диспепсические явления, кишечные расстройства и выяснить их причину. Очень важно задавать больному наводящие вопросы, в частности выяснить наличие чередования запоров и поносов, урчания в животе, периодического вздутия живота. Необходимо акцентировать внимание больного на присутствие патологических примесей в стуле.
Пальпация живота производится в различных положениях тела больного (стоя, лежа на спине, на правом и левом боку). Легче прощупываются экзофитные опухоли. При эндофитном росте определить новообразование труднее. Пальпируемая опухоль имеет плотную или плотноэластическую консистенцию, поверхность ее нередко бугристая. При отсутствии воспалительных осложнений опухоль безболезненна или малоболезненна при пальпации, имеет достаточно четкие контуры. Смещаемость новообразования зависит от подвижности пораженного отдела кишки и от прорастания опухоли в окружающие ткани. Наиболее подвижны опухоли поперечной ободочной кишки, меньшая подвижность отмечается при опухолях слепой кишки. Новообразования правого изгиба и восходящей ободочной кишки малоподвижны.
Перкуторный звук над опухолью обычно тупой, но при новообразованиях, поражающих заднюю стенку, особенно слепой кишки, притупление может не определяться.
Пальцевое исследование прямой кишки является обязательным при любых нарушениях функции кишечника. При этом можно выявить дистально расположенные опухоли прямой кишки, определить тонус сфинктера, установить наличие патологических примесей в кале.
Осложнения
К осложнениям рака ободочной кишки относятся:
• обтурационная кишечная непроходимость;
• перфорация опухоли толстой кишки с развитием перитонита;
• перифокальные воспалительно-гнойные процессы (гнойный параколит, паранефрит, флегмона брюшной стенки, забрюшинного пространства);
• кровотечение из опухоли (редко профузное);
• прорастание опухоли в соседние органы и развитие межорганных свищей.
Лабораторная и инструментальная диагностика
Общий анализ крови позволяет выявить повышение СОЭ, обнаружить гипохромную анемию, а у некоторых больных – лейкоцитоз, свидетельствующий о сопутствующем воспалительном процессе.
Анализ кала на скрытую кровь производится с целью диагностики скрытого кровотечения. Опухоли травмируются каловыми массами и кровят в просвет кишки. Реакция основана на свойстве некоторых веществ легко окисляться и изменять цвет в присутствии гемоглобина и перекиси водорода. В качестве реактива используют бензидин (проба Грегерсена). При наличии крови в кале бензидиновая проба дает сине-зеленое окрашивание. Однако в 50–70 % случаев результаты этой пробы бывают ложноположительными. Их причинами являются кровотечения из десен при заболеваниях пародонта, а также заглатывание крови при носовых кровотечениях. Несмотря на низкую специфичность этого теста, массовое его использование, по мнению специалистов, может позволить снизить смертность от колоректального рака на 30 %.
Еще одно направление в раннем выявлении рака ободочной кишки основано на определении уровня опухолевых маркеров, в частности ракового эмбрионального антигена (РЭА) – пептида, выделенного из эмбриональных клеток желудочно-кишечного тракта человека. Повышение уровня РЭА в крови отмечено у 38 % пациентов с полипами, причем уровень РЭА увеличивался по мере увеличения размеров опухоли. Так, при I–II стадии повышение уровня РЭА выявлено уже у 52 % больных, а при IV стадии – у всех. При этом следует подчеркнуть, что, к сожалению, нет опухолевых маркеров строго специфичных для колоректального рака. Повышение уровня РЭА (более 6 мкг/л) может наблюдаться не только при раке толстой кишки, но и при опухолях молочной железы, легких, поджелудочной железы, яичников и аденокарциномах других локализаций. А кроме того, при некоторых соматических заболеваниях: циррозе печени и хронических гепатитах, язвенном колите, панкреатите, туберкулезе, пневмонии, муковисцидозе, почечной недостаточности, болезни Крона, аутоиммунных заболеваниях.
При этом степень повышения РЭА может коррелировать не только с массой опухоли, но и с ее степенью дифференцировки: больные с низкодифференцированными опухолями могут иметь нормальный уровень этого маркера. Высокий исходный уровень РЭА служит косвенным признаком неблагоприятного прогноза.
К другим маркерам рака толстой кишки относятся СА-19-9 и СА-50. Они высокоинформативны при диагностике первичной опухоли, а их значение в раннем выявлении рецидивов до конца не определено.
Следует еще раз подчеркнуть, что содержание сывороточных маркеров не имеет самостоятельного значения в диагностике и оценке степени распространения болезни. Чаще на основании их повышения можно судить о прогнозе заболевания. Этот метод может быть полезен при динамическом наблюдении за больными, а также для оценки эффективности лечения.
Диагноз рака ободочной кишки при инструментальной диагностике , как правило, ставят на основании рентгенологического и эндоскопического исследований.
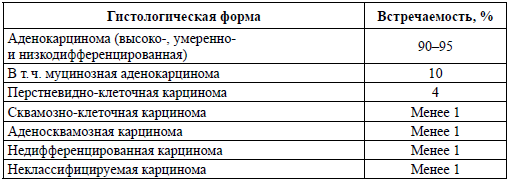
Основным методом рентгенологического исследования толстой кишки является ирригоскопия (рис. 182). Метод заключается в ретроградном введении контрастного вещества через прямую кишку с помощью аппарата Боброва, что позволяет добиться тугого наполнения органа и подробно изучить положение, форму, размеры и особенности контура толстой кишки.
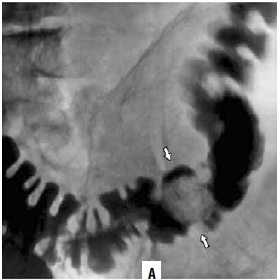
Рис. 182. Рентгенологическая картина рака ободочной кишки (ирригограммы).
А – стрелками указан дефект наполнения;
Б – стрелками указан участок циркулярного сужения просвета кишкиПри этом также используют метод двойного контрастирования, то есть второй этап ирригоскопии. Второй этап выполняется после опорожнения кишки от рентгеноконтрастной взвеси. Исследование проводят при дозированном заполнении кишки воздухом, используя аппарат Боброва. На фоне двойного контрастирования становится возможным детальное изучение рельефа слизистой оболочки.
Интерпретация рентгенологической картины основана на тех же принципах, что и анализ результатов рентгенологического исследования пищевода, желудка и двенадцатиперстной кишки с применением перорального контрастирования. При раке ободочной кишки выявляют участки сужения толстой кишки, определяют «ниши», дефекты наполнения, изменения рельефа слизистой оболочки и оценивают двигательную активность кишки.
Следует помнить, что при тугом наполнении органа во время ирригоскопии просвет толстой кишки выглядит значительно шире, чем при пероральном контрастировании.
Наиболее характерными рентгенологическими признаками рака толстой кишки является наличие:
1) дефекта наполнения (краевого, циркулярного или центрального);
2) ограниченного сужения кишки, сопровождающегося ее расширением выше и ниже пораженного опухолью сегмента;
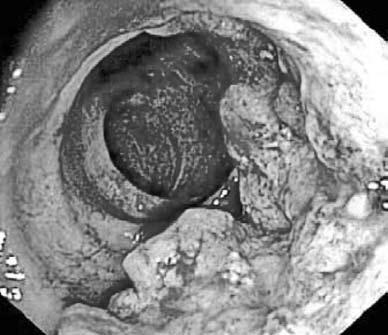
Рис. 183. Рак ободочной кишки.
Эндоскопическая картина
3) неровности контура кишки, атипичного рельефа слизистой, обрыва складок и отсутствие гаустр в области поражения;
4) ригидности стенок кишки;
5) неполной эвакуации контрастного вещества из кишки после ее опорожнения и сохранения стойкого депо бария в области дефекта наполнения.
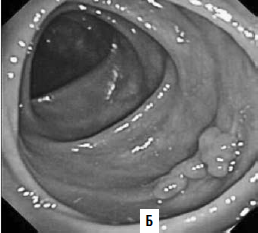
Фиброколоноскопия (ФКС) – это метод осмотра слизистой оболочки толстой кишки с помощью специальных гибких эндоскопов с волоконной оптикой (рис. 183). С целью морфологической верификации опухоли во время колоноскопии может быть выполнена прицельная биопсия слизистой оболочки.
Метод фиброколоноскопии достаточно безопасен, хотя его проведение и представляет значительные методические трудности и требует от эндоскописта определенного мастерства. Это объясняется, прежде всего, анатомическими особенностями толстой кишки, которая имеет целый ряд естественных изгибов и физиологических сфинктеров. Перед фиброколоноскопией необходимо произвести ректороманоскопию и пальцевое исследование прямой кишки (подробно методики ректороманоскопии и пальцевого исследования описаны в главе «Заболевания прямой кишки»).
Эндоскопическое исследование с прицельной биопсией при раке толстой кишки позволяет не только существенно повысить процент выявления опухолей этой локализации (на 20–30 % по сравнению с данными ирригоскопии), но и установить гистологическое строение опухоли, что имеет значение для выбора объема оперативного вмешательства, а также определения прогноза заболевания.
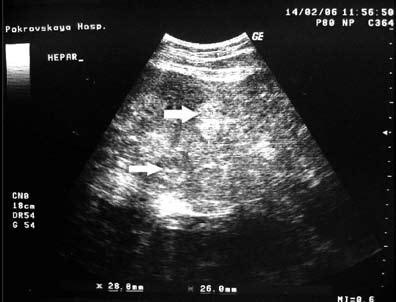
Рис. 184. УЗИ печени. Стрелками указаны участки метастатического поражения печени
Ультразвуковое исследование органов брюшной полости и забрюшинного пространства является обязательным при обследовании больного как с подозрением на рак ободочной кишки, так и с установленным диагнозом. Основной задачей УЗИ является выявление метастазов в паренхиматозные органы (печень, селезенку и др.) (рис. 184), лимфатические узлы, а также диагностика сопутствующей патологии (желчно-каменная болезнь, патология гениталий и др.).
Ранее считалось, что провести УЗИ органов, содержащих газ, нельзя, поскольку они полностью отражают ультразвуковые волны. В последнее время наблюдается значительный прогресс трансабдоминальной ультразвуковой диагностики заболеваний полых органов, в частности, толстой кишки.
В настоящее время существует две методики УЗИ ободочной кишки:
УЗИ через переднюю брюшную стенку:
• ободочной кишки без специальной подготовки;
• ободочной кишки с наполнением (ультразвуковая ирригоскопия).
Внутриполостное исследование толстой кишки с помощью ультразвукового колоноскопа.
При последнем исследовании при раке ободочной кишки выявляют локальный участок стенки кишки с неравномерным утолщением до 0,8–3,0 см.
Компьютерная томография (КТ) является важным современным методом первичного обследования больных раком ободочной кишки. При этом исследовании можно оценить местное распространение опухоли, в том числе прорастание ее в прилежащие к кишке органы, выявить наличие отдаленных метастазов (например, в печень) (рис. 185), вовлечение в опухолевый процесс лимфатических узлов. Для повышения чувствительности КТ используют дополнительное контрастирование, которое особенно эффективно при исследовании паренхиматозных органов. В спорных случаях (при неоднозначной трактовке очаговых изменений в печени) возможно выполнение пункционной биопсии органа под контролем УЗИ или КТ.
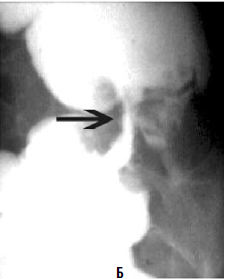
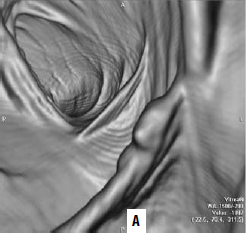
Виртуальная колоноскопия. В последние годы для диагностики опухолей ободочной кишки применяют т. н. виртуальную колоноскопию. Метод представляет собой компьютерное томографическое исследование ободочной кишки после предварительного ее заполнения воздухом. Отличие получаемых результатов от классической КТ в том, что программное обеспечение на основании получаемых с датчиков данных строит трехмерную модель кишки, очень похожую на картину, видимую в обычный фиброколоноскоп (рис. 186). Данное исследование значительно легче переносится больными в сравнении с оптической фиброколоноскопией. Но диагностические возможности метода меньше, чем ФКС: полипы размером менее 1 см не видны.
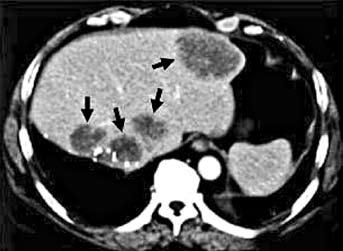
Рис. 185. КТ печени. Стрелками указаны участки метастатического поражения печени
В объем диагностических процедур, независимо от местного распространения опухоли, должна быть включена рентгенография органов грудной клетки, которая позволяет оценить состояние органов грудной полости, в том числе и с точки зрения их метастатического поражения.
Рис. 186. А – виртуальная колоноскопия, Б – фиброколоноскопия