Резекция желудка
Чем надежнее окажется исключена желудочная кислотность, тем большая гарантия создается против возможности возникновения пептических язв соустья при всех методах резекций, когда желудочная культя анастомозируется с тощей кишкой. Таким образом, операции типа Бильрот II — Полиа — Гофмейстер не только дают возможность судить о качестве излечения самих язв желудка и двенадцатиперстной кишки, но создают поистине безукоризненный опыт для проверки всей концепции о язвенном диатезе. Ведь тощая кишка опять окажется присоединена к желудку, где в остатках тела и фундальной части имеются в достаточном количестве кислотопродуцирующие железы, которые сохраняют свое анатомическое строение, никогда не метаплазируют и поэтому могут сохранить присущие им функции секреции кислоты и пепсина на неопределенно долгое время. А перерезка и зашивание двенадцатиперстной кишки полностью выключают механизм ритмичного желчеотделения при прохождении через нее пищи.
Итак, резекции подобного типа представляют поистине идеальную комбинацию для суждения о зловредной роли кислого желудочного сока в возникновении и упорном незаживлении пептических язв: защитный фактор ритмического желчеотделения нарушен в большей степени, чем при обычных гастроэнтеростомиях, зато в отличие от последних гормональный механизм, возбуждающий химическую фазу желудочной секреции, оказывается выключенным благодаря оперативному удалению всей антральной части желудка.
Как же нам судить о частоте возникновения пептических язв соустий после сделанных резекций? К сожалению, для этого нет иного метода, кроме статистического. Он имеет существенный недостаток, заключающийся в том, что почти всегда в сводном материале имеется значительная неоднородность и даже засоренность данными, недостаточно строго отобранными. Зато размер сводных статистик и большая давность наблюдений автоматически вносят необходимые поправки.
Таблица 2
| Количество резекций | Метод | Пептические язвы соустья | |
|---|---|---|---|
| абс. число | % | ||
| 7 789 | Пеан — Бильрот I | 71 | 0,9 |
| 869 | Кохер | 3 | 0,3 |
| 14 273 | Полиа — Гофмейстер — Финстерер | 82 | 0,6 |
| 2 492 | Бильрот II | 12 | 0,5 |
| 86 | Мойнихан (Y-образный) | 2 | 2,3 |
Так вот, в настоящее время мировой опыт резекций и чрезвычайно велик по численности, и достаточно продолжителен по времени, чтобы вполне твердо высказаться. Он показывает, что если пептические язвы соустья изредка встречаются и после резекций желудка, законченных соустьем с тощей кишкой, то число подобных осложнений не только неизмеримо реже, чем то бывало при гастроэнтеростомиях, но и что случаи эти представляют собой редчайшие исключения из общего правила, почти что казуистику.
При гастроэнтеростомиях процент пептических язв соустья колеблется в очень значительных пределах в зависимости от широты показаний к этим операциям, тщательности отбора случаев (высокая кислотность, местоположение язвы, возраст больных) и метода самой операции. Но в целом процент язв соустья колеблется в пределах от 5 до 10, достигая 32 [сводка Маршалла (Marshall), 1942].
Этому можно противопоставить данные Штарлингера (Starlinger), который собрал самую большую из опубликованных статистик пептических язв после различного типа резекций (табл. 2).
Как видно, разница огромная, но цифры эти требуют еще одной важной оговорки. Сводная статистика Штарлингера опубликована в 1930 г., т. е. дает материал о резекциях, выполненных задолго до этого времени — за период, когда резекции только начинали производиться в более или менее широком масштабе. А это был период, когда далеко не все хирурги поняли в достаточной мере главную задачу операции, и многие из них производили слишком экономные резекции, оставляя не только всю верхнюю треть малой кривизны, но порой и значительную часть гормональной зоны в антральной части.
И резекции желудка неизбежно было пройти пору юности, когда стремление в максимальной степени снизить кислотность боролось с опасением купить это слишком дорогой ценой. Опасения эти были двоякого рода и оба достаточно серьезные. Пугала мысль, что слишком полное выключение желудочной кислотности вызовет хроническое неизлечимое снижение переваривания пищи и не только приведет к неисправимому расстройству кишечного пищеварения с потерей ценных питательных элементов и вечными поносами, но повлечет за собой прогрессирующее истощение и катастрофические расстройства общего обмена. Мысли эти теоретически казались резонными и поневоле толкали к тому, чтобы оставить побольше желудочной стенки, дабы в какой-то степени сохранить желудочную емкость и способность желудочного переваривания.
Говорю это про себя, про те мысли, которые возникали и у меня при каждой желудочной резекции лет двадцать пять тому назад. Я уверен, что очень многие хирурги пережили те же опасения. Разрешить эти сомнения мог только значительный опыт, приобретенный в течение долгого времени.
Второе опасение состояло в том, что самой желудочной стенке приписывалась роль паренхиматозного органа, деятельно участвующего во многих важных жизненных процессах, в частности в кроветворении. Терапевты твердо убедились, что имеется прямая связь между стойкими желудочными ахилиями и развитием пернициозных анемий. Действительно, подобные совпадения наблюдаются нередко. Но каким образом осуществляется взаимная связь этих явлений, не только оставалось непонятным, но и до сих пор патогенез злокачественного малокровия, не может считаться вполне разгаданным. Тем не менее риск причинить больному непоправимый вред, обрекая его на неизлечимую болезнь кроветворения, внушался терапевтами так основательно, что при выборе места для пересечения желудка при резекциях мысль о возможности развития пернициозной анемии, у нас по крайней мере, возникала почти автоматически.
И этот вопрос мог решиться только путем обширного, долголетнего опыта. Как мы увидим ниже, оба вопроса разрешились вполне успокоительно, т. е. ни расстройств пищеварения, ни нарушений гемопоэза не наблюдается даже после самых расширенных резекций желудка. Зато пережитые опасения, приводившие к слишком экономным резекциям, имели следствием недостаточное подавление гормональной фазы желудочной секреции или некоторое количество рецидивов язв, или же развитие пептических язв соустья.
Как указывалось выше, процент пептических язв тощей кишки даже в старой статистике Штарлингера был ничтожен по сравнению с количеством послеоперационных язв в отверстии гастроэнтеростомии. Ныне, когда принципы желудочных резекций твердо установились, опасность тяжелых общих осложнений отошла в прошлое, а техника операций разработана во всех деталях, можно быть уверенным, что послеоперационные пептические язвы соустья с резекционной культей станут исключительно редкими.
Мы уже упоминали о 69 пептических язвах соустья нашей первой серии (1938). Они фигурируют на фоне около 3000 желудочных операций. Только в одном случае была язва после резекции; 68 были при гастроэнтеростомии. У 57 больных, выживших после этих тяжелых реконструктивных операций, нам известны два рецидива. В обоих случаях были повторные операции вследствие пептических язв после гастроэнтеростомии. Закончить новые резекции соустьем но Бильрот I уже не представлялось возможным. Так же невозможно было закончить операцию по типу Полиа-Гофмейстер. Сделанные же операции по Мойнихану, т. е. с Y-образным анастомозом, не избавили больных от новых пептических язв. Одного мы не оперируем как безнадежного морфиниста; другой, пожилой человек, сносно существует на строгой диете.
Вторая наша серия (1939–1947) состоит из 125 пептических язв соустья, оперированных в числе тоже около 4000 случаев операций при язвенной болезни. Но только шесть из них развились после резекций желудка, а 119 — после гастроэнтеростомии. Соотношение само по себе весьма убедительно. Но заметим, что, во-первых, из этих шести пептических язв имелась только одна после резекций, сделанных в Институте имени Склифосовского, а все остальные подверглись резекциям в других чаще всего иногородних больницах. Во-вторых, эти шесть пептических язв приходятся на период, когда резекции желудка повсюду стали очень ходовыми операциями и производятся тысячами, порой не слишком искушенными в этом деле хирургами; зато 119 пептических язв соустья приходятся на ту эпоху, когда гастроэнтеростомия была уже повсюду настолько дискредитирована, что ныне производится много реже. И, наконец, в-третьих, во всех почти случаях пептических язв после прежних резекций отмечена явная экономность произведенной гастрэктомии. По крайней мере у тех трех больных, которых мы оперировали лично, были найдены самые экономные резекции в области привратника, оставлявшие по меньшей мер три четверти желудка нетронутыми, а у двух из них и почти всю малую кривизну с неперевязанной a. gastrica sinistra. И это несмотря на то, что операция была сделана одним из крупнейших хирургов нашей столицы.
По суммарным данным Института имени Склифосовского, собранным В. Н. Ходковым (1936—октябрь 1952 г.), из 216 больных с пептическими язвами тощей кишки больных после гастроэнтеростомии было 201 (93 %), после резекций желудка — 15 (7 %).
Итак, можно смело утверждать, что поставленной задаче предотвращать развитие послеоперационных пептических язв соустья современные резекции отвечают удовлетворительно. Но так как в ничтожном проценте случаев и самые широкие резекции не смогли предотвратить развитие пептических язв, то вновь вставал вопрос: в какой мере типичные гастрэктомии в состоянии стойко снижать желудочную кислотность, за счет чего такое снижение достигается и какими дополнительными мерами можно расчитывать подавить сохраняющуюся кислотность.
Вопросы эти первостепенные. Они касаются самого главного, на чем строятся все расчеты производимых резекций. Немудрено, что этой теме были посвящены чрезвычайно многочисленные исследования хирургов во всех странах. И мы неоднократно изучали свои данные на последовательных сериях резекций.
С. Я. Теракопов повторно проверял наших больных, оперированных еще в 1922–1928 гг. Оказалось, что у подавляющего большинства после резекции имеется полная ахилия. Примерно у 10 % обследованных кислотность составляла 30/10. Созданная резекцией ахилия держится прочно и не изменяется ни через 5, ни через 10–15 лет. Эти данные получены при исследовании проб, добытых толстым зондом.
Результаты наших 100 резекций обследовала А. Е. Петрова в терапевтической клинике Института имени Склифосовского. Исследования проводились фракционным методом с применением и мясных раздражителей, и гистаминовых проб. Оказалось, что у некоторых больных на фоне полученной ахилии бывают короткие фазы пищеварения, когда кислотность может повышаться. Вот таблица, в которой приводятся полученные данные.
Таблица 3
| Наивысшая кислотность | 0 | 5-20 | 30-50 | Свыше 50 |
| Общая кислотность | 68 человек | 14 человек | 10 человек | 8 человек |
| Свободная соляная кислота | 76 человек | 12 человек | 9 человек | 3 человека |
В расчет следует принимать только свободную кислоту. И мы видим, что у 76 человек ее нет ни в одной фазе и ни при одном раздражителе, даже при пробе с гистамином; еще у 12 человек в некоторых фазах пищеварения свободная соляная кислота находилась в пределах 5—20. Итак, 88 % антральных резекций закончились почти полным параличом оставшихся фундальных желез. У 9 больных количество свободной соляной кислоты достигало 30–50, а у троих изредка даже превышало 50.
Наконец, еще 131 случай наших резекций был подробнейшим образом изучен О. Л. Гордоном в Клинике лечебного питания. У 106 больных, т. е. в 81 % случаев, отмечено полное прекращение желудочной секреции в обеих фазах — как рефлекторной, так и химической. При этом в 8 % анацидные на хлебный завтрак желудочные культи давали некоторую секрецию при капустном раздражителе, в 25 % не отвечали ни на один пищевой раздражитель, но реагировали на гистаминовые инъекции, а в 45 % полное анацидное состояние сохранялось даже после впрыскиваний гистамина.
У остальных 19 % сохранялась большая или меньшая секреция всех компонентов в обеих фазах пищеварения с обычными раздражителями.
Итак, у 10–20 % ранее оперированных больных была обнаружена не вполне сниженная кислотность даже после обширных резекций. Как это можно объяснить и что предпринять в будущем?
Укажем, во-первых, что исследования желудочной кислотности после резекции вести весьма трудно. При прямом соустье с двенадцатиперстной кишкой (Пеан-Бильрот I), вследствие полного удаления привратника и всей антральной части, затекание желчи и панкреатического сока в желудочную культю может происходить во всякое время беспрепятственно: никакого настоящего жома нет. Но и при методике Полиа-Гофмейстра вопреки создаваемой шпоре, препятствующей забрасыванию пиши из желудочной культи в приводящий конец соустья, щелочное дуоденальное содержимое, проходя мимо анастомоза, может все же беспрепятственно затекать и в желудочную культю. Наконец, при достаточно обширной резекции конец вводимого для исследования зонда может очень легко продвинуться из маленькой культи уже к входу в двенадцатиперстную или тощую кишку. Словом, желудочные пробы часто могут содержать примеси кишечного содержимого, что в смысле лечебного эффекта против язвенной болезни не снижает качества операции, но весьма затрудняет возможность судить об истинных масштабах достигнутого снижения продукции соляной кислоты.
Весьма трудно окончательно решить вопрос о роли и степени сохранности обоих видов желудочной регуляции в резецированном желудке. Для вполне убедительной проверки нужны также опыты, которые на человеке недопустимы. Некоторые косвенные данные все же имеются. Ведь достаточно твердо известно, что при одинаковой сохранности прекардиального отдела, т. е. при одинаковой целости стволов и ветвей блуждающих нервов, регулирующих первую рефлекторную фазу, желудочная серекция и продукция соляной кислоты окажутся пониженными и в тем большей степени, чем шире удалена антральная часть желудка, т. е. чем полнее выключена гормональная зона, регулирующая вторую, химическую, фазу желудочной секреции. Это — факт совершенно неоспоримый.
Но возникают два вопроса. Во-первых, где же кончается эта гормональная зона, которая внешне не выделяется никакими признаками? Во-вторых, не играет ли заметной роли в частично остающейся секреции сохранность рефлекторного механизма, т. е. целость обоих блуждающих нервов?
Размеры гормональной зоны должны определяться в обе стороны, т. е. как влево, в сторону дна желудка, так и вправо, в сторону привратника. Правая граница может быть легче определена; для этого имеется немало данных как экспериментального, так и клинического характера. Все ученые сходятся на том, что антральная часть желудка — главное место выработки гормона, стимулирующего продуцирующие железы. Распространяется ли эта зона правее привратника и в какой степени — это совсем особый вопрос; мы к нему еще вернемся ниже. Но то, что активные гормональные элементы содержатся вплоть до самого привратника, включая его, легко доказать не только в эксперименте на собаках — не менее ярко это следует из клинических наблюдений.
Примером тому могут служить так называемые «операции выключения» при неудалимой дуоденальной язве, которые еще не так давно (1933) горячо поддерживал Финстерер. Если по своим размерам, глубокой пенетрации в поджелудочную железу, а хуже того — в lig. hepato-duodenale, или вследствие плотного острого воспалительного инфильтрата, охватывающего всю зону язвы, последняя мыслится недоступной для прямой атаки, т. е. делает надежное ушивание дуоденальной культи невозможным, то Финстерер рекомендовал делать обычную широкую резекцию, но справа перерезывать не двенадцатиперстную кишку, а антральную часть в здоровых пределах и надежно ушивать остающуюся коническую культю. Таким образом, резекция желудка получалась срединно-сегментарная, при которой слева имелась обычная фундальная культя, анасто-мозированная с тощей кишкой, а справа сохранилась такая часть антрального отдела, которую можно надежно ушить в два ряда, имея в виду то очень важное обстоятельство, что первый ряд швов ляжет на широкую часть конической культи и ее придется погружать в более узкую часть. Если перерезать антральный отдел слишком близко к привратнику, то инвагинировать первый ряд швов во внутрь может оказаться просто невозможным. Волей-неволей, идя на операцию «выключения», приходится оставлять порядочную часть антрального отдела, а тогда сохраняется и много элементов гормональной зоны, что может повести к развитию пептических язв соустья за счет высокой кислотности, которая окажется неподавленной даже в маленькой резекционной культе фундального отдела.
Так оно и получилось. Вопреки рекомендации столь выдающегося специалиста в желудочной хирургии, как Финстерер, операцию эту пришлось повсюду оставить вследствие необычайной частоты пептических язв. Создавалось впечатление, что получаются условия точно такие, как при простом выключении по Эйзельсбергу, и что производимая сегментарная резекция, как бы далеко она ни распространялась влево, мало меняет дело.
В самом деле, Ниссен (Nissen) сообщал, что на 18 операций «выключения», произведенных в клинике Зауербруха, помимо одного случая перфорации язвы, случившегося вслед за таким выключением, у 4 больных развились очень скоро пептические язвы соустья, которые пришлось вторично оперировать, не выписывая больных из клиники.
Абади (Abadie) в Алжире дважды пытался сделать высокие выключения как первый момент операции «неудалимых» язв двенадцатиперстной кишки. И оба раза пептические язвы соустья развились раньше, чем он успел приступить ко второму моменту операции.
Совершенно отрицательную позицию занял Огильви, опубликовавший данные о значительном количестве пептических язв после таких операций выключения. Эту операцию резко критикует и Родней Менгот (Rodney Maingot), удивляющийся, что одно время эта операция встретила много сторонников в Америке.
Упомянутые наблюдения весьма убедительно доказывают активную гормональную функцию даже небольших оставшихся сегментов антрального отдела. И эти же данные лишний раз показывают истинную роль сохранившейся неподавленной кислотности и расстроенного ритма желчеотделения вследствие выключения двенадцатиперстной кишки в развитии пептических язв соустья.
Итак, для надежного удаления гормональной зоны резекцию вправо надо распространять на начальную часть двенадцатиперстной кишки, дабы полностью удалить и привратник. А влево? Где влево кончается гормональная зона и поэтому, где следует рассекать желудок, чтобы в культе не осталось гормональных элементов, которые могут стимулировать кислотопродуцирующие железы в фундальной части? Вопрос этот первостепенного значения, и горький опыт уже достаточно показал, что именно экономные резекции влево приводили к рецидивам и образованию пептических язв соустья. Поэтому задержусь еще раз на анализе изложенных выше данных о желудочной секреции у наших больных после резекций.
Исследуя наших больных в Клинике лечебного питания, О. Л. Гордон склонялся к следующим выводам: «Данные кислотности желудочного содержимого не могут быть объяснены только нарушением регуляции второй фазы секреции. Против гипотезы о значении выпадения привратникового механизма в духе теории Элкинса говорит сохранение нормальной секреции у довольно большой группы больных после резекции и подавление рефлекторной фазы секреции в значительном большинстве случаев. В общем химическая фаза секреции сохраняется чаще, чем рефлекторная. С точки зрения Элкинса не могут быть объяснены частые случаи (45 %) гистамин-рефрактерной ахилии после резекции, а также случаи с резким нарушением выработки ферментов».
Гордон считает необходимым допустить в качестве главной причины прямое поражение самого железистого аппарата, а не механизма регуляции желудочной секреции. «Мы, — пишет он дальше, — не собираемая отрицать роль привратниковой области в механизме второй фазы секреции; наши данные говорят лишь против универсального значения этого механизма. Еще в меньшей степени мы склонны вообще отрицать роль фактора нарушенной регуляции после резекций; эти нарушения безусловно имеют место, но они чаще касаются нервнорефлекторной фазы секреции, чем второй фазы; и во всяком случае не они обусловливают наблюдающуюся в большинстве случаев после резекций секреторную недостаточность». А в выводах к этой главе он еще раз подчеркивает: «Расстройства регуляции желудочной секреции после обширных резекций играют лишь подробную роль. Глубокая и стойкая недостаточность после резекции может быть удовлетворительно объяснена лишь при допущении возможности глубоких структурных изменений слизистой желудка типа хронического гастрита».
Нельзя согласиться с такими выводами. Для допущения прямого поражения и гибели железистого аппарата в результате произведенной резекции мы не имеем никаких ни объективных, ни логических данных. Резекция желудка не только не создает для этого каких-либо условий, но если бы таковые и были, то изменения эти не могли бы наступить сразу после операции. А ведь фактически почти полная ахилия у 80–90 % резецированных больных наступает немедленно после операции, т. е. в сроки, когда никакие морфологические изменения в оставшейся фундальной слизистой безусловно не могли бы еще развиться.
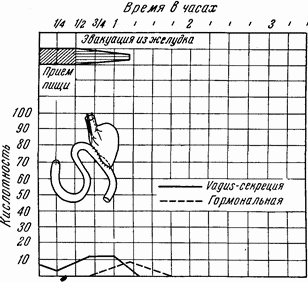
Рис. 12.
Гораздо правдоподобнее думать, что обширные резекции вместе с гормональной зоной удаляют и такое значительное количество кислотопродуцируюшей поверхности тела желудка, что малочисленные и слабее выраженные кислотопродуцируюшие железы в тонкой, сглаженной слизистой оставшегося фундального отдела не могут давать много кислоты.
Точно так же невозможно снижать значение воздействия производимых широких гастрэктомий именно на регуляторные механизмы в расчете на то, что в основном и планируются операции. Вопрос лишь в том, на который из двух главных механизмов регуляции наши хирургические воздействия оказывают больший эффект и почему у разных больных эти мероприятия не достигают подавления кислотности в одинаково полной степени (рис. 12 и 13).
Если отбросить вполне возможные и даже неизбежные случаи неполноценности сделанных операций и технических дефектов (тем более, что в материале Гордона были и больные, оперированные не в нашей клинике, и, может быть, резекции были сделаны недостаточно радикально), для объяснения сохранности кислой секреции в культе остаются три возможности.
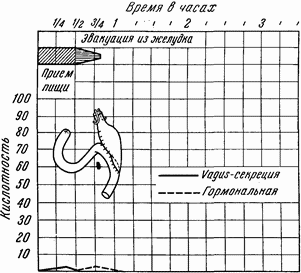
Рис. 13.
Во-первых, в зависимости от индивидуальных особенностей больного гормональная зона распространяется влево больше, чем обычно, и удаление ее при резекции сказывается недостаточно полным. В результате вторая, химическая, фаза окажется частично сохраненной и сможет проявить свое влияние на оставшийся железистый аппарат желудочной культи. Предугадать это невозможно, а ради такого вероятия, имеющего место только в 10 % случаев резекций, нет достаточных оснований увеличивать размер удаляемой части желудка влево у всех оперируемых поголовно.
Во-вторых, если допустить, как то думает Гордон, что подавление кислотности после резекций обусловливается больше за счет выключения рефлекторной фазы, то объяснение этому надо искать в попутном разрушении нервных элементов. Что это неизбежно при обширности производимых резекций, ясно всякому. Но, в зависимости от высоты разреза по малой кривизне и анатомического распределения обоих блуждающих нервов у кардии, далеко не одинаковое количество их ветвей окажется пересеченным. А следовательно, и сохранность первой рефлекторной фазы у разных больных после резекции окажется различной.
Для нас это совершенно ясно, и об этом мы говорили в докладе на сессии Академии наук СССР 1945 г.[8] Мы указали тогда, что, скелетируя малую кривизну до самого пищевода и препарируя верхнюю, восходящую ветвь a. gastricae sinistrae, мы почти всегда захватываем вместе с ней и весь ствол левого блуждающего нерва, который, таким образом, почти неизменно пересекается и попадает в общую лигатуру с дистальным отрезком перерезанной ветви. Но этим дело не ограничивается. При указанном выше полном скелетировании малой кривизны близ пищевода, идя на главный ствол левой желудочной артерии сверху, т. е. вплотную к желудочной стенке, и даже частично захватывая клетчатку по задней поверхности прекардиального отдела, мы очень часто отслаиваем и правый блуждающий нерв, который при этом отодвигается вниз вправо и тоже попадает в общую лигатуру с главным артериальным стволом. Но так как, в зависимости от магистрального или рассыпного типа каждого из блуждающих нервов, а также от чрезвычайно разнообразного уровня их разветвления, топография их в области кардии весьма разнообразна, то степень их пересечения и количество остающихся веток будут неизбежно совершенно различны. Мы уверены, что у разных больных количество сохранившихся ветвей блуждающих нервов колеблется в широких пределах, вероятно, от 25 до 75 %. Мудрено ли после этого, что и сохранность рефлекторной фазы секреции в культе окажется соответствующей названным выше цифрам?
Понятно также, что задача более полного попутного пересечения блуждающих нервов в значительной мере зависит от нас и что это может осуществляться без особых трудностей и риска при уже широко сделанной мобилизации желудка для резекции. Мы это и выполняем последние годы систематически, и можно думать, что исследование новых больных после теперешних резекций покажет еще лучшее снижение кислотности, т. е. еще меньший процент случаев остаточной активной секреции в желудочной культе.
Переходим к третьему пункту — состоянию самой слизистой желудка, его железистого аппарата, секреторной способности и степени реактивности до операции. Не может быть сомнения, что индивидуальные различия бывают и в этом отношении, равно как и в том, что хирургия не может изменить общее состояние, конституцию, особенности нервного тонуса, эндокринно-гормональный профиль и тип высшей нервной деятельности. Больные бывают совершенно разные, и нельзя ожидать, что эффект тех же самых операций у любых больных окажется одинаковым. Поэтому естественно, что некоторые будут излечиваться легче и вернее, чем другие, и что те операции, которые для одних совершенно достаточны, могут оказаться не вполне радикальными для других больных с более выраженным язвенным диатезом. А практически это выдвигает дилемму: либо стремиться каждому больному создать максимальную гарантию против рецидива и пептической язвы соустья путем самых расширенных резекций и возможно полного пересечения блуждающих нервов у кардии, либо же стараться путем выяснения анамнеза и самого полного изучения желудочной секреции до операции выявить все детали регуляторного механизма и состояния железистого аппарата у каждого больного индивидуально.
Обе точки зрения могут иметь серьезные основания. Кто же станет отрицать желательность подобного изучения каждого больного до операции? Но вопрос в том, что действительно точное изучение желудочной секреции — фракционным методом на все виды раздражителей — является делом довольно громоздким и связано не только с необходимостью подолгу держать таких больных в стационаре; часто приходится выслушивать протесты самих больных, достаточно уже уставших от всех безуспешных предшествующих лечебных процедур, кои привели их, наконец, в хирургическое отделение. Конечно, оговорка эта весьма относительная, ибо все необходимые исследования желудочной секреции могут быть исчерпывающим образом выполнены в терапевтических клиниках, т. е. до того, как встанет вопрос о самой операции. Это позволяет иногда выявить тех самых неизлечимых консервативными мерами язвенных больных, которых лечить диетой или минеральными водами явно безнадежно и которые вместе с тем представляют наиболее трудную задачу и для хирургии, оставаясь «потенциальными язвенниками» даже после самых расширенных резекций.
Так, например, Клиника лечебного питания давно уже выделила особую группу так называемых «юношеских язв». Язвы эти возникают в самом раннем возрасте в семьях, отягощенных выраженной язвенной наследственностью, когда у отца, дядей или братьев больного тоже имеются или язвы, или значительная гиперацидность. У субъектов этих выражена нервновегетативная дистония, отчетливо проявляющаяся в сахарном обмене; наконец, для них характерна необычайная устойчивость железистого аппарата желудка, не отвечающего надлежащим образом на применение антикислотной диеты и сохраняющего высшие уровни кислотности (110–120 свободной соляной кислоты) даже при 20—30-летнем существовании язвы вопреки настойчивому терапевтическому и курортному лечению.
Эти больные совершенно неизлечимы терапевтическим путем. К сожалению и хирургия не могла гарантировать им полного исцеления до недавнего времени. Вот та группа, у которых гастроэнтеростомия дает развитие пептической язвы соустья почти неизбежно. Вероятно, это те больные, у которых и экономная резекция тоже не будет гарантировать от пептической язвы соустья или даст вторично рецидив, если опять не сделать действительно субтотальную гастрэктомию.
Есть еще два выхода из положения в подобных случаях. Один из них — соединять маленькую оставшуюся желудочную культю не с тощей, а с двенадцатиперстной кишкой, будь то по классической методике Пеан-Бильрот I, или же термино-латеральным соустьем с нисходящей частью двенадцатиперстной кишки по Хабереру, или даже с инфрапапиллярной частью по Эйзельсбергу. Для подобных исключительных случаев эти операции нам кажутся оправданными. Другой путь ныне намечен операциями Дрегстедта, который опубликовал замечательные результаты своих трансторакальных ваготомий в 10 случаях рецидивов пептических язв соустья. Материал автора невелик, но дальнейший опыт не подтвердил питаемых надежд.
Но вернемся ко второй части дилеммы: почему не гарантировать каждому язвенному больному такую степень снижения кислотности, которая почти наверняка избавит его от рецидива и пептической язвы? Только потому, что слишком обширная резекция для некоторых больных необязательно окажется нужной? Тогда опять встает вопрос: а какой ущерб или какие дурные последствия влечет за собой обширная гастрэктомия? Что она — ухудшает пищеварение и расстраивает обмен веществ? Нет, этого безусловно не случается. Десятки наших больных с искусственными пищеводами живут долгими, годами, десятилетиями и не обнаруживают никаких расстройств пищеварения или дистрофии, никаких болезней обмена или кроветворения, несмотря на то что у них всех желудок полностью выключен и пища из глотки поступает прямо в тощую кишку. Среди них было много детей, оперированных в возрасте 4—б лет; несмотря на полностью выключенный желудок, они нормально росли, становились взрослыми людьми, женились, выходили замуж, рожали детей, даже повторно, и не испытывали и не проявляли решительно никаких дефектов роста, развития или обмена.
Этим мы вовсе не хотим сказать, что следует желудки вырезывать без достаточных показаний или что масштабы резекции надо расширять за пределы явно необходимого. Толковать наши высказывания таким образом было бы просто недобросовестно Но если десятилетиями медицина и хирургия с таким трудом и ценой стольких неудач стремилась разгадать главную причину язвенной болезни и если ныне мы не только поняли главную причину наших прежних неудач, но знаем надежные способы излечивать своих больных быстро и без большого риска для жизни, то теперь уже кажутся несерьезными и даже неуместными те возражения против обширных резекций, которые часто раздавались не только со стороны терапевтов, но и хирургов.
«Оставьте людям их желудки! Они им нужны!» — сколько раз говорил это лидер советских гастроэнтеростомистов В. В. Успенский, совершенно не учитывая, что больные желудки людям не только в тягость, но что язвенная болезнь еще тяжелее для лиц тяжелого физического труда и что калининским крестьянам в глухих районах труднее годами лечиться строгой диетой, чем в городах.
«Не вырезывайте желудков хотя бы у самых молодых больных», — продолжал он далее, а сам делал им гастроэнтеростомии тысячами, хотя известно, что именно у молодых больных с язвой и особенно активной желудочной секрецией риск образования пептических язв соустья наиболее реален.
«Если посмотреть коллекции резецированных желудков, то не так редко на большом препарате с трудом увидишь небольшой дефект слизистой», — говорил один докладчик на XXIV съезде хирургов в Харькове 30 декабря 1938 г. «Не случалось ли вам видеть, — продолжал он, — как гостеприимный хозяин-хирург настойчиво указывает зондом то место, где, по его мнению, находится язва, и как гость, в зависимости от того, любезный он человек или недостаточно тактичный, то видит, то не видит язву, которую хочет видеть руководитель учреждения».
Конечно, всяко бывает. Случается, что оперируют без вполне твердо установленных показаний. Это плохо. Случается, что многолетняя язва, дававшая бесконечные обострения и неоднократные периоды затишья, леченная повторно диетой и минеральными водами, окажется не столь крупной по размерам или оперированной как раз в период очередного улучшения. В этом уже нет ничего плохого; даже хорошо, что выбрали такой период, когда хроническая, неизлечимая язва оперируется вне воспалительной вспышки, т. е. с меньшим риском. Но случается и третье — то, о чем тот же докладчик сказал дословно следующее: «Чревосечение у больного с диагнозом язвы желудка; язва не найдена; дело ограничилось пробным чревосечением; больной некоторое время чувствовал себя лучше, потом те же боли возобновились и через два года повторная операция: на этот раз обнаружена совершенно очевидная язва на малой кривизне; производится гастроэнтеростомия, давшая длительное выздоровление. Одно из двух: или за эти два года язва выросла и стала видимой, или я вырос и научился находить язвы там, где их раньше не видел. Больной продолжал болеть эти два года потому, что был недооперирован при первой операции».
Нам нечего добавить к этим выводам автора, но что они плохо вяжутся с его же цитированным выше мнением об операциях при маленьких по диаметру язвах, это очевидно. И мнение это мы считаем совершенно ошибочным, как то и выразили своем заключительном слове тогда же.
Тяжесть язвенной болезни определяется вовсе не одним диаметром ниши. Последнее обстоятельство имеет существенное значение при язвах малой кривизны, у пожилых людей, указывая, помимо всего, на больший или меньший риск злокачественного перерождения. И если виды на спонтанное заживление при больших язвах, разумеется, хуже, чем при маленьких и неглубоких, но основная цель всякого лечения, будь то хирургическое или консервативное, сводится к борьбе с упорной, фатальной гиперсекрецией, а надежно купировать ее можно только ценой обширных резекций, и притом совершенно независимо от того, какого диаметра язва будет найдена в момент операции. Сегодня она была маленькая; увы, очень скоро она может стать большой, дать профузное кровотечение или даже перфорироваться. И каждый знает, что перитониты бывают при точечной перфорации сквозь маленькую язву, а смертельные кровотечения имеют своим источником иногда совершенно поверхностную эрозию.
Повторяем, не калибр язвы и даже не одно ее местоположение диктуют тип и размеры операции. Локализация язвы принуждает иногда отказаться от резекции типа Пеан-Бильрот I; но размер резекции определяется высотой кислотности, теми установившимися требованиями, которые были подробно разобраны выше и от которых нельзя отступать.
А ведь готовность к компромиссам выражалась на том же харьковском съезде порой очень авторитетными лицами. Так, например, высказывалось предпочтение локальным эксцизиям при язвах кардии. «Частичное иссечение язвы, — говорилось в заключительном слове, — является очень тяжелой операцией, ибо не мобилизуется желудок, но я все же предпочитаю делать такую операцию. Ничуть не труднее и не почетнее (?) делать общую резекцию желудка. Это 40 минут работы, а если вы сделаете иссечение маленькой кардиальной язвы, вам придется копаться полтора часа, но зато у вас будет удовлетворение, что желудок остается и функционирует в дальнейшем более или менее правильно, ибо вы, насколько возможно, оставили нервные веточки, не затронутые процессом.» (Труды XXIV Всесоюзного съезда хирургов, стр. 431).
А прямо по нашему адресу: «Я несогласен с тем, что проф. Юдин отказывается от всех других способов оперирования. Для него нет ни Финнея, ни Джадда. А многие американские авторы оперируют по Джадду и получают хорошие результаты. Финней дает уменьшение кислотности, симптомокомплекс язвы также уменьшается. При этих двух способах остается на месте и желудок, и двенадцатиперстная кишка. Отсюда ясно, что выступления против обширных резекций идут в мировом масштабе. Я убежден, что в Америке число резекций уменьшается» (там же, стр. 430).
И тогда в 1938 г. ссылка на американских хирургов была неправильной. В Америке оба вида пилоропластики давно уже были оставлены, в том числе в клиниках Мейо, где родилась операция Джадда, которая применялась вообще лишь изредка взамен простых ушиваний при прободных язвах. Предсказание же на будущее тоже не сбылось. В тех же клиниках Мейо, где гастроэнтеростомия при хронических дуоденальных язвах много лет была операцией выбора, тоже перешли к типичным субтотальным резекциям[9], как это видно хотя бы из работы Каунселлера. В годичном отчете названы 145 резекций при язвах желудка с двумя смертями (1,4 %) и 191 резекция при дуоденальных язвах с единственной смертью от легочной эмболии.
Что же касается упомянутых выше экономных эксцизий прекардиальных язв, лишь бы сохранить весь желудок в целости, то подобные советы невольно воскрешают в памяти недоуменные вопросы давних лет: «А почему это: язва находится в двенадцатиперстной кишке, а вырезывают 2/3 нормального желудка!»
«Свежо предание, а верится с трудом».
Но ведь цитированные мнения и возражения высказывались тоже 15 лет тому назад. С тех пор дискуссия о целесообразности резекций и о необходимости широкой гастрэктомии при язвенной болезни повсюду закончилась. Крупнейшие хирурги всего мира перестали спорить по этому вопросу. Результаты резекций превосходны, и операционная смертность стала в опытных руках ничтожно мала.
Тем удивительнее было слышать некоторые фразы в председательском резюме, относящиеся к нашему докладу на юбилейном XXV съезде хирургов в Москве в октябре 1946 г. На замечание, что, может быть, на 8000 резекций были случаи, когда резекции были недостаточно серьезно обоснованы, ответим: «Вероятно, что так. Ведь это отчет почти за 20 лет работы учреждения с большим коллективом хирургов. И нет сомнений, что кое-кто из молодых хирургов и оперировал когда-нибудь зря, без строгих показаний. За всеми не уследишь. Меа culpa».
Но какие могли быть усмотрены основания, чтобы наши показания расценивать как завышенные? Ведь не случаи же рака, потому что из 2266 поступивших оперированы лишь 1669, т. е. 74 %. И не о 2702 операциях прободных язв могла быть речь. Не мог критик упрекать и за 614 операций у 1209 поступивших с острыми кровотечениями: не мог потому, что сам он сторонник экстренных операций, если судить по его работе в юбилейном сборнике С. П. Федорова.
Остаются 2782 операции у 3687 больных, присланных для операций из терапевтических клиник Москвы и других городов. Мы не имеем своей поликлиники. Всех больных с хроническими язвами направляют нам московские терапевты после неудачного консервативного лечения либо со стриктурами, либо с каллезными язвами, грозящими раковым перерождением. Из 3687 госпитализированных по таким показаниям мы выписали без операций 905 человек, т. е. 25 %. По общим данным Института имени Склифосовского за 1928–1953 гг., из 6863 больных с хроническими язвами желудка были оперированы 4799, без операции было выписано 2064, т. е. 30 %.
Но говорить, что желудки надо щадить «как орган, который доставляет человеку больше всего удовольствия в жизни», пожалуй, все же не стоило. Мы уверены, что во всей полуторатысячной аудитории никто не допускал мысли, что удовольствие при еде доставляется вкусовым ощущением из самого желудка, да еще больного. Вероятно, многие подумали, что людям, избавленным от болезни, резекция не уменьшает, а прибавляет удовольствие, предоставляя возможность пользоваться любым, самым изысканным меню взамен прежней невкусной диеты. Именно невыносимость сознания до конца жизни есть невкусную пищу и отказывать себе во многих гастрономических удовольствиях и толкает многих больных на операцию. После резекций они в этом обычно не раскаиваются.
Наконец, мы убеждены, что подавляющее число делегатов приняли эту реплику как шутку, но шутку направленную, целеустремленную, иронизирующую не только над количеством потраченного хирургами труда и усилий, но и над самой идеей обширных гастрэктомий. Это уже много хуже, ибо это подрывает основные выводы доклада, подытоживающего почти двадцатилетний труд большого коллектива на значительном клиническом материале. Эти выводы в полной мере совпадали с мнением, установившимся среди крупнейших хирургов всего мира; они подытоживали не только мысли и чаяния, но данные и достижения целой эпохи в желудочной хирургии. К этим выводам внимательно прислушивались сотни делегатов, ожидавших заключения из авторитетного учреждения по теме, коей в нем занимаются уже давно и довольно старательно.
Вероятно, эта ироническая шутка председателя смогла смутить лишь очень немногих; нельзя же было не задуматься и не посчитаться с представленными в докладе соображениями и результатами операций! К тому же кто мог предвидеть, что бережная заботливость о сохранности желудочной стенки сделает нашего критика пионером ваготомий по Дрегстедту в нашей стране. И это вопреки тому, что в бытность в Америке уже после нашего съезда на вопрос, заданный Бальфуру о его мнении по поводу начавшейся в Америке волны ваготомий, он услышал ответ: «На это я смогу ответить вам лет через пять».
* * *
Заканчивая критический обзор, резюмируем совсем вкратце все изложенное.
Язвенная болезнь выражается сложной суммой явлений, из коих одни играют первостепенную роль, другие — подчиненную. Язвы могут возникать от многих причин, в том числе случайных, как травма или следствие острых инфекций. Незаживление язв, переход их в хроническое состояние и частые рецидивы обусловлены перевариваюшим действием слишком активного желудочного сока. Эта чрезмерная активность желудочного сока является главной причиной болезни и ее наиболее характерной особенностью.
Гипсрсекреция желудка у язвенных больных характеризуется не только высоким уровнем общей кислотности, но и непропорционально повышенным содержанием свободной соляной кислоты. Другой важнейшей особенностью язвенных больных является их способность выделять кислый активный желудочный сок и при пустом желудке, даже во сне. Это свойство язвенных больных продуцировать кислоту непрерывно, даже вне периодов наполнения желудка, служит одной из главных причин, поддерживающей перманентное переваривание язвенной поверхности и препятствующей эпителизации.
Причины этих особенностей желудочной секреции несомненно конституционального порядка. При этом могут играть роль нервно-симпатические дистонии и гормональные факторы. Последнее подтверждается значительным преобладанием мужчин и строгим ограничением нижней возрастной границы, совпадающей со сроком полового созревания.
Хорошая анестезия является главнейшим моментом, облегчающим технику самого зашивания прободной язвы и позволяющим провести необходимые швы сквозь дупликатуры желудочной и дуоденальной стенки даже и при наиболее глубоком расположении язвы. Это бывает в тех случаях, когда вследствие наличия старых рубцов и сморщивания lig. hepato-duodenalis зона язвы подтягивается глубоко к воротам печени. В этих случаях, прежде чем зашивать прободное отверстие, надо осторожно рассечь эти старые рубцы и наслоения, после чего удается мобилизовать двенадцатиперстную кишку, подтянуть ее переднюю стенку наружу. Тогда нетрудно провести швы и зашить прободное отверстие. Иногда, если края отверстия очень плотны, следует сделать экономное овальное или ромбовидное иссечение или эксцизию типа операции Джадда.
Мы не будем задерживаться на исходах своих паллиативных операций, так как этот материал, хотя и представлен несколькими сотнями таких вмешательств, не годится для каких-либо общих выводов по очень важной причине: он состоит только из одних самых неблагоприятных случаев, в которых резекции были признаны непригодными. Это были всегда или больные с тяжелым перитонитом, очень поздно поступившие, или же лица пожилого возраста, у которых риск для резекции был бы слишком велик.
Тем не менее даже этот отборный по тяжести материал не дал особенно высокой смертности. За первые 10 лет нашей работы в Институте имени Склифосовского 435 паллиативных операций у таких больных дали 138 смертельных исходов, т. е. 31,7 % смертности[10]. Данные эти многократно публиковались в советских периодических изданиях и были приведены в иностранной сводке до 1938 г.
Курение, переутомление, истощение, неправильное питание, а тем более факторы эмоционального и психического порядка могут играть некоторую роль при уже развившейся язве, а не как этиологические моменты.
Зона локализации язв всегда строго очерчена. Они располагаются лишь по узкой полосе малой кривизны в самой начальной части двенадцатиперстной кишки. Объяснение этому давалось троякое. Это-де указывает на трофический характер возникающих язв, чем обусловливается и их неизлечимость. Лериш считает, что строгая локализация язв вполне соответствует местоположению в слизистой желудка особых желез кишечного типа, которые встречаются только там, где возникают язвы. А Огильви полагает, что избирательное местоположение язв соответствует фиксированным местам желудка и двенадцатиперстной кишки, причем именно неподвижность желудочной и дуоденальной стенки препятствует заживлению.
Лечение язвенной болезни должно резко снизить кислотность и активность желудочного сока и помочь тем самым самозаживлению язв. Использовать для этого возможности диетотерапии совершенно необходимо. У многих больных одного этого окажется достаточно для прочного заживления свежих язв. Но диетотерапия менее эффективна при язвах старых, больших, с мозолистыми краями, при очень высокой кислотности. Главных недостатков диетотерапии два: она бессильна действовать при пустом желудке, что особенно важно именно у язвенных больных, и она имеет лишь временное значение, ибо годами, непрерывно выдерживать строгости режима нельзя, а погрешности в диете могут разом свести на нет плоды терпения и больного, и врачей.
Без окончательного выключения повышенного кислотного фактора прочного успеха получить невозможно для всех старых запущенных язв с большой гиперсекрецией. Это доказывается неизменным возвратом таких язв после их полной эпителизации под влиянием диетотерапии и неудачей оперативных попыток, ограничивающихся локальным иссечением язв.
Гастроэнтеростомией стремились помочь больному в трояком отношении:
1) создать покой язве путем разгрузки через дополнительное отверстие;
2) укоротить вторую фазу желудочной секреции благодаря ускоренной эвакуации желудка;
3) снизить кислотность внутри самого желудка путем перманентного забрасывания внутрь него щелочной желчи. Всего этого оказалось недостаточно примерно в половине случаев.
Малоутешительные результаты дали также всевозможные виды пилоропластик, стремившихся побороть предполагавшийся «спазм» и ощелочить кислотность путем беспрепятственного затекания желчи в желудок.
Резекции желудка решают многие вопросы лечения. Разумеется, хирургия не в состоянии изменить конституцию больных и избавить их от многих общих функциональных расстройств. Но избавить хронического язвенного больного от мучительного страдания, делавшего из него инвалида, надлежащей операцией вполне возможно с очень маленьким риском для жизни и с очень большой гарантией успеха.
Резекция желудка надежно удаляет не только язву любой локализации, но и без остатка всю зону, где язвы бывают. Резекция желудка не только ликвидирует сразу и навсегда повышенную кислотность и идиопатическую гиперсукоррею, но достаточно обширная гастрэктомия создает почти полную ахилию, гарантируя от рецидива и предотвращая возможность развития пептических язв тощей кишки.
Такое анацидное состояние обеспечивается резекцией. При производстве резекций должны быть выполнены сознательно и в достаточной степени следующие условия.
1. Полное удаление гормональной зоны, возбуждающей химическую фазу секреции. Для этого гастрэктомия должна заходить правее привратника, т. е. на двенадцатиперстную кишку. Влево резекция должна быть тоже широкой, дабы, во-первых, не оставить в культе элементов антрального отдела, продуцирующих гормоны, а во-вторых, дабы уменьшить саму железистую зону.
2. Это уменьшение кислотопродуцирующей поверхности само по себе должно снизить кислотную активность пропорционально количеству уносимых железистых элементов. А мы знаем, что основная масса главных клеток и специфических желез помещается в теле желудка; эту часть и надо иссечь вместе с антральной частью. Это означает резекцию в пределах 2/3-3/4 желудка. Остающаяся часть тела содержит тем меньшее количество кислотопродуцирующих желез, чем она ближе к дну желудка, где слизистая тоньше, железы короче, а следовательно, главных клеток все меньше и меньше.
Но и эти оставшиеся железистые элементы не смогут сецернировать во второй фазе вследствие удаления антральных стимулов. Зато на них могла бы действовать первая, рефлекторная, фаза раздражения.
3. Третьей задачей резекции является возможно полное пересечение элементов блуждающих нервов близ кардии. Поскольку для полного иссечения всей малой кривизны верхняя треть ее скелетируется до самого пищевода, пересечь попутно левый ствол всегда легко на глаз; правый блуждающий нерв — задний — найти и пересечь труднее, но чаще все же удается. Почти невозможно пересечь многочисленные ветки обоих блуждающих нервов, идущие по всей заднелевой трети пищевода.
Эта область трудно доступна и не должна быть предметом особых усилий хирургов при нормальных, типичных резекциях. Если там сохранится 15–20 % общего количества вагальных элементов, то вряд ли проводимые ими импульсы короткой рефлекторной фазы сумеют скомпрометировать результаты операции, которую в изложенном виде справедливо именовать радикальной без кавычек.
Как мы увидим в следующей главе, расчеты подтвердились в полной мере. И на нынешний момент резекция желудка может по праву считаться не только методом выбора для лечения язвенной болезни, но именно по ней и ее результатам следует впредь расценивать другие методы лечения и другие виды операций.






