Глава 4. Псориатический артрит
Сведения о поражении суставов при псориазе имеются давно [Полотебнов А. Г., 1887; Alibert, 1822], однако механизм развития патологического процесса в суставах остается невыясненным.
Заболевание характеризуется хроническим, прогрессирующим течением, поражением, кроме суставов, кожных покровов, ногтей, реже внутренних органов. Наиболее часто оно возникает у лиц молодого и среднего возраста, физически крепких, подвергавшихся нервным перенапряжениям, сильным потрясениям.
Этиология и патогенез. Многие ученые склонны считать, что псориаз имеет вирусное происхождение, так как в сыворотке крови и в пораженной коже обнаруживаются свойственные вирусным заболеваниям иммунологические реакции комплемента, антитела, и антигенных комплексов. Сравнительно частое выявление псориатического процесса в семьях, наличие в крови HL А В-27 у больных и их родственников указывают на возможную роль наследственного фактора в развитии заболевания.
Патологическая анатомия. При гистологическом изучении биоптатов синовиальной оболочки пораженных коленных суставов при псориазе выявляются мало выраженная клеточная инфильтрация (в основном за счет лимфоцитов), клеточная пролиферация и тенденция к быстрому развитию фиброза, утолщение стенок малых и средних артерий с уменьшением их просветов.
В остром периоде заболевания при наличии изменений, сходных с таковыми при ревматоидном синовите, отмечаются своеобразные нарушения микроциркуляторного русла: высокая гиперваскуляризация, явления стаза, кровоизлияния, усиленное пластовидное слущивание покровных синовиальных клеток.
Электронно-микроскопически в синовиальной оболочке обнаруживается уменьшение способности клеток А к фагоцитозу фибрина. Клетки В содержат дегенеративные вакуоли, их секреторная активность снижена. В синовиальной жидкости содержится значительно больше фибрилл и уменьшается количество капилляров, что свидетельствует о преобладании фибробластических процессов над экссудативными.
Выраженная клеточная пролиферация наблюдается на больших участках поверхностного слоя вблизи надкостницы. Видна также полоса шириной 0,1 мм, расположенная в глубине слоя и состоящая из плотного слоя остеобластов. За этим слоем следуют еще 3—6 слоев фибробластов, а между клетками наблюдаются радикально расположенные волокна. Разрастания соединительной ткани могут привести к развитию узурации костной поверхности. Появляются новые зоны хряща, постепенно переходящие в метапластическую кость, окруженные хондр-областами и остеобластами с промежуточными волокнами. При гистологическом исследовании пораженных участков кожи обнаруживаются паракератоз и акантоз внутриклеточный отек базального и шиловидного слоя, микроабсцессы в роговом слое, участки лимфоцитарной инфильтрации.
Таким образом, морфологическая картина псориатического артрита характеризуется преобладанием пролиферативного компонента воспаления над экссудативным, ранним развитием фиброзных изменений, деструкцией суставных поверхностей, остеолизом, возникающим вследствие пролиферации надкостницы и разрушения кортикальной части, неровностью контуров трубчатых костей в результате усиленной деятельности остеобластов.
Клиника. Симптоматика болезни разнообразна и зависит от формы проявления, степени выраженности воспалительных процессов и характера течения.
Главный диагностический признак псориаза — наличие кожной псориатической бляшки. В связи с этим считаем крайне важным прежде всего представить краткое описание кожного поражения, характер и течение которого имеют важное значение при диагностике псориатического артрита.
'
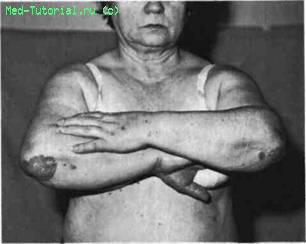
Рис. 14. Псориатическое поражение кожи в области локтевых суставов.
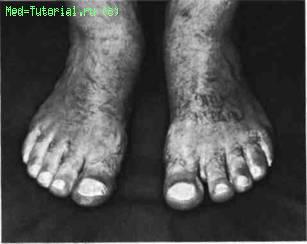
Рис. 15. Поражение ногтевых фаланг при псориазе.
Кожный процесс проявляется в виде папулезной сыпи. Папула имеет круглую форму, розовый цвет, покрыта серебристо-белыми чешуйками, при соскабливании которых обнаруживаются так называемые стеариновые пятна. При шелушении чешуек или их соскабливании становится видна гладкая, прозрачная пленка, травматизация которой сопровождается точечным кровотечением (симптом кровяной росы, впервые описанный А. Г. Полотебновым). Кожная сыпь наиболее часто локализуется в области волосистой части головы разгибательной поверхности локтевых и коленных суставов, а также в подмышечных и паховых областях.
У части больных развивается пустулезная (гнойная) форма; происходит наслоение пустул на папулезное поражение. Пустулезное поражение только ладоней и подошв (псориаз Барбера) встречается редко, однако это следует иметь в виду при дифференциальной диагностике заболевания. Тяжелое поражение суставов и позвоночника встречается при пустулезной форме, реже при псориатической эритродермии.
Поражение ногтей наблюдается у 80 % больных псориатическим артритом и только у 20 % больных без артрита. Особенно важно учитывать поражение ногтей в тех случаях, когда наблюдается неопределенный моноартрит и отсутствует кожное поражение.
Поражение слизистых оболочек при псориазе очень тягостно для больного. Наиболее часто поражаются губы, язык, твердое небо, конъюнктива глаза, мочевой пузырь, уретра.
Поражение суставов возникает в различное время от начала кожных проявлений и у большинства больных не совпадает с кожным поражением. По данным В. В. Бадокина (1974), у 'Д больных поражению кожи предшествует развитие артрита. Другие же авторы указывают на более частое появление кожного поражения (У '/з—2/з больных) задолго до артрита. V. Chabut (1972) сообщает, что у 75 % больных хроническое воспаление суставов развивается после кожного поражения, у 15 % наблюдаются одновременно артрит и псориатические бляшки кожных покровов и только у 10 % артрит предшествует кожному поражению.
Дебют заболевания в большинстве случаев проходит незаметно. Продолжительное время больные отмечают только артралгии преимущественно при ходьбе, после физической нагрузки. В первое время боли в суставах возникают периодически, а затем становятся постоянными.
У некоторых больных боли в суставах продолжительное время могут быть единственным симптомом в отсутствие лабораторных признаков активности болезни. В таких случаях, если больной старше 30 лет, то обычно диагностируют остеоартроз, спондилез. Следует отметить, что при псориазе частота поражения суставов верхних и нижних конечностей одинакова. Воспалительный процесс может затихать в одном месте и в то же время возникать в другом.
Отличительная особенность псориатического артрита — поражение дистальных межфаланговых суставов. Нередко в отсутствие клинических признаков воспаления межфаланговых суставов наблюдается гиперемия кончиков пальцев рук и стоп, а в дальнейшем развиваются дистрофические изменения ногтевых фаланг.
Хотя поражение дистальных суставов не всегда выражено, оно отличается стойкостью и выраженными болями, возникающими, кроме суставов, в околосуставных мягких тканях. Пальцы имеют розоватый блестящий цвет, кожа над ними натянута и гладкая, напоминающая склеродермию. Поражение локтевых, голеностопных и коленных суставов часто носит рецидивирующий характер, продолжительностью от 2—3 мес до 1 года. Для псориатического артрита характерны стойкий воспалительный процесс и поражение всех элементов сустава: синовиальной оболочки, эпифизов, хряща, а также периартикулярных тканей.
Острое воспаление суставов встречается примерно у 1/3 больных. Наблюдаются повышение температуры, изменение цвета кожных покровов. В отличие от ревматоидного артрита цвет кожи приобретает несколько иной оттенок, чаще багровый или даже синюшный, что, вероятно, связано не столько с выраженной гиперемией, сколько с застойными явлениями. Подкожные узелки около суставов не определяются. У 1/3 больных наблюдается подострое воспаление суставов, которое чаще всего появляется в суставах кистей и стоп. Хронический псориатический артрит встречается примерно у '/з больных и протекает чаще всего с выраженными пролиферативными изменениями.
В детском возрасте моноартрит отмечается у 30 % больных, наиболее часто поражаются 1—3 сустава. Течение псориатического артрита у детей более благоприятное, чем у взрослых, хотя у отдельных больных может наблюдаться быстрое прогрессирующее течение с вовлечением внутренних органов в патологический процесс.
Следует особо остановиться на тяжелом поражении суставов, или на так называемой злокачественной форме псориатического артрита, которая чаще наблюдается у лиц молодого возраста, крепкого телосложения. В этих случаях заболевание обычно начинается с остро выраженных кожных поражений, полиартрита, гектической температуры. Вскоре в патологический процесс вовлекаются внутренние органы, быстро наступает похудание. В отдельных случаях раннее развитие амилоидоза приводит к летальному исходу. Характерно развитие подвывихов вследствие остеолитического процесса и поражения мышечно-связочного аппарата. Часто наблюдаются ладонная и подошвенная кератодермия, баланит, очень схожий с таковым при болезни Рейтера и свидетельствующий о выраженной активности процесса.
Относительно часто у больных псориазом наблюдается болезненность, а у некоторых из них фиброзные и костные изменения в области пяточных костей. Воспаление суставов позвоночника возникает довольно часто, но обычно становится распространенным при большой давности заболевания (более 10 лет) [Башлыкова Т. М., 1976]. Поскольку для псориаза характерно поражение фиброзного кольца межпозвоночных дисков с образованием вначале остеофитов, а позже и синдесмофитов, изменения часто приписываются спондилезу. При псориазе сравнительно часто поражаются крестцово-подвздошные, грудинореберные и грудиноключичные сочленения, при этом сакроилеит может предшествовать развитию как кожного поражения, так и периферического артрита.
Наши наблюдения и данные литературы показывают, что поражение позвоночника при псориазе развивается медленно. Боли обычно мало выражены, позже появляются деформации и ограничение подвижности. Клиническая симптоматика псориатического спондилоартрита не отличается от таковой при болезни Бехтерева. Одинаково часто поражаются все отделы позвоночника, возникает ограничение подвижности, нарушение осанки, сколиоз, кифосколиоз, сглаженность поясничного лордоза, увеличивается лордоз шейного отдела и т. д. В отсутствие кожных поражений и характерного артрита дистальных фаланг нередко ошибочно диагностируют болезнь Бехтерева.
Рентгенологическое исследование. Рентгенологическая картина поражения суставов и позвоночника при псориазе имеет ряд особенностей, которые не всегда коррелируют г клинической симтоматикой поражения и давностью болезни.
На рентгенограммах кистей и стоп обнаруживаются субхондральный остеопороз, умеренный или выраженный склероз, субхондральные кисты различных размеров. Узурация суставных поверхностей, возникающая вследствие прорыва указанных костных кист, и последующее развитие склеротического процесса наблюдаются в более поздней стадии процесса. Хотя при псориазе выражен пролиферативный процесс, анкилозирование сустава происходит медленно, что, вероятно, связано с медленным развитием деструктивных изменений в хрящевой ткани.
У отдельных больных обнаруживаются неровность, зазубренность кортикальной части эпифиза плюсневых костей. При тяжелой, генерализованной форме заболевания может иметь место остеолиз эпифизов плюсневых костей (рис. 16).
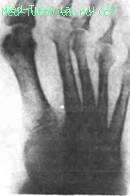
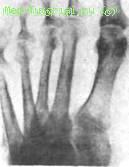
Рис. 16. Рентгенограмма суставов стоп при псориатическом артрите. Остеолиз головок III—V плюсневых костей слева.
Рентгенография крестцово-подвздошных суставов выявляет некоторые отличительные черты: мало выраженный остеопороз в виде отдельных очагов, сочетание участков остеосклероза и остеопороза, обусловливающее неровность контуров суставных поверхностей, преобладание склеротических изменений. У половины больных продолжительное время сохранялись признаки одностороннего сакроилеита. Обнаружение рентгенологических изменений в крестцово-подвздошных суставах у 1/3 больных, находившихся под нашим наблюдением, можно было классифицировать как I—II стадию сакроилеита.
У 1/3 больных выявлены рентгенологические признаки двустороннего сакроилеита III—IV стадии (рис. 17). У части больных клинические признаки поражения крестцово-подвздошных сочленений отсутствовали.
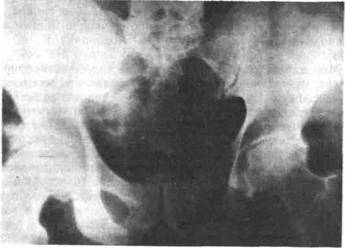
Рис. 17. Рентгенограмма костей таза больного псориатическим спондилоартритом. Признаки двустороннего сакроилеита: слева — II—III стадии, справа — III—IV стадии.
Некоторые авторы считают, что рентгенологическая картина поражения позвоночника при псориазе отличается от таковой при других видах спондилопатий (болезнь Бехтерева, анкилозирующий гиперостоз и др.). Паравертебральное окостенение относительно гибкое, не связано полностью с позвонком, образующее мостик над межпозвоночным пространством [Bosmansky К. et al., 1969].
Мы наблюдали очаги склероза в межпозвоночных дисках, изменение формы тел позвонков и межпозвоночных дисков, деструкцию костной ткани в передневерхних и передненижних углах тел позвонков. Отмечались также изменение высоты межпозвоночного диска, краевые остеофиты, склеротические изменения покровных пластинок (рис. 18).
Рис. 18. Рентгенограмма грудного отдела позвоночника больного псориатическим спондилоартритом. Дефект костной ткани тел ThXI—ThXH.
На рентгенограмме поясничного отдела обнаружены массивные остеофиты или синдесмофиты, расположенные на определенном расстоянии от межпозвоночных дисков, чаще с одной стороны. Создается впечатление, что при этом тела позвонков и межпозвоночные диски не затронуты (рис. 19).
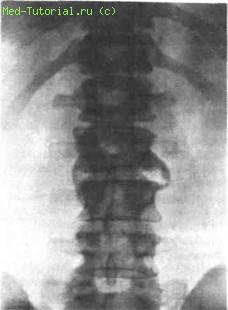
Рис. 19. Рентгенограмма поясничного отдела позвоночника больного псориатическим спондилоартритом.
Таким образом, при рентгенографии позвоночника и суставов у больных псориазом выявляются грубые изменения, возникающие в результате поражения костной ткани и связочного аппарата. При этом в меньшей степени поражаются хрящевые образования. Грубые, массивные остеофиты и единичные синдесмофиты.
Следует подчеркнуть, что на основании локализации и выраженности тех или иных рентгенологических признаков трудно подтвердить или исключить наличие псориаза.
Радионуклидное исследование. Поскольку при псориазе часто имеется скрытый артрит или спондилоартрит, гаммасцинтиграфия с 99гпТс оказывает большую помощь при диагностике заболевания в разные сроки. У наших больных особенно высокая концентрация препарата отмечалась в дистальных фалангах, голеностопных суставах, крестцово-подвздошных сочленениях и поясничном отделе позвоночника. В области грудиноключичных, крестцово-подвздошных суставов накопление радиоиндикатора происходило неравномерно, а в позвоночнике часто обнаруживалось повышение концентрации радиоиндикатора только с одной стороны. У отдельных больных локализация этих изменений совпадала с рентгенологической топографией поражения позвоночника (рис. 20).
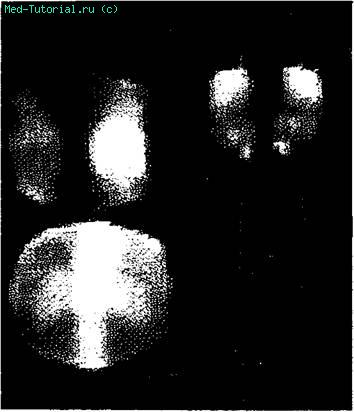
Рис. 20. Сцинтиграмма коленных, голеностопных суставов и позвоночника больного псориатическим полиартритом.
В отличие от рентгенографии при сцинтиграфии выявлены обширные очаги воспаления не только в самом суставе, но и вдали от него. Поверхность костной ткани четко не различалась. Края были изъеденными, неровными. Поражение крестцово-подвздошных суставов установлено на большом протяжении шириной 6—7 см. Помимо поражения указанных суставов, наблюдались очаги воспаления в середине крестца и в области поясничных позвонков. Радионуклидные частицы скапливались также в местах прикрепления сухожилий.
Поражение позвоночника в отличие от болезни Бехтерева на сцинтиграмме выявлялось главным образом в боковых частях, контуры позвонков были нечеткими, трудно различимыми.
Тепловидение. У многих больных псориазом воспалительный процесс протекает вяло со слабыми признаками воспаления. Количество экссудата в полости суставов не увеличивается. Определенную практическую ценность приобретает изучение термогенной активности с помощью тепловизора. Особенно важно применение этого метода в случаях отсутствия кожных проявлений.
Тепловидение позволяет выявить признаки воспаления на ранней стадии псориатического поражения суставов и позвоночника, проводить дифференциальную диагностику этого заболевания в ранней стадии болезни. Метод приобретает особенно большую ценность при стертой или скрытой форме поражения малоподвижных суставов. Они малодоступны клиническому исследованию, при рентгенографии, как правило, изменения выявляются только в поздней стадии процесса.
Лабораторные исследования. Общие биохимические и иммунологические исследования не позволили выявить какие-либо характерные изменения для данного заболевания. Повышение СОЭ в основном отражает степень выраженности воспалительного процесса. Изредка можно наблюдать слабо выраженную анемию, слабый лейкоцитоз и эозинофилию. Как показали наши наблюдения, гипохромная анемия возникает при тяжелых формах поражения, высокой активности процесса.
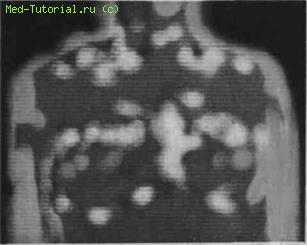
Рис. 21. Термограмма больного псориатическим полиартритом. Обнаружены участки повышенной термогенной активности кожи спины в отсутствие псориатических бляшек.
Биохимические исследования обнаруживают отклонения, характеризующие выраженность воспалительного процесса в суставах: увеличение содержания фибриногена, серомукоида, наличие СРБ в сыворбтке крови. Повышается активность некоторых лизосомальных ферментов: кислой фосфатазы, кислой и нейтральной протеиназы, гиалуронидазы и др.
Иммунология псориатической болезни не изучена. Многими авторами установлено наличие антигена HLA в сыворотке крови у /3—'Д больных псориазом. Указанный антиген чаще появляется в крови в тех случаях, когда поражены суставы и позвоночник. В связи с этим можно полагать, что данный антиген указывает в основном на суставную патологию и не отражает патогенез заболевания, а является, возможно, лишь следствием патологического процесса. У 2/3 больных обнаруживаются иммуноглобулины. У 90 % больных, страдающих псориатическим артритом, найден комплемент [Oriente P. et al., 1983].
Морфологическое исследование. В дебюте болезни в биоптатах синовиальной оболочки обнаруживают очаги мукоидного набухания, васкулит, кровоизлияния, фиброзные изменения. Затем усиливаются фиброзные наложения, появляются дистрофические и некротические изменения синовиоцитов.
При хроническом течении процесса наблюдается пролиферативно-воспалительная реакция с незначительной ворсинчатой гиперплазией синовиальной оболочки, кольцевидным склерозом стенок сосудов, скудной перевас-кулярной инфильтрацией плазмоцитами и лимфоцитами. В суставном хряще резко уменьшается количество глико-заминогликанов и хондроцитов в поверхностном и среднем слоях.
Диагностика и дифференциальная диагностика. Диагноз псориатического артрита не представляет трудности, если имеются обширные кожные поражения. Перед врачом возникает сложная задача, если имеется моно- или олигоартрит, но отсутствуют кожные поражения. Диагностика псориатического поражения позвоночника и суставов в ранние сроки осложняется еще тем, что при данной болезни не выявляется специфических лабораторных или рентгенологических изменений. Трудности возникают при сочетании псориаза с ревматоидным артритом, болезнью Бехтерева и подагрой.
Основными признаками псориатического артрита могут быть:
1) наличие характерных псориатических бляшек на коже;
2) поражение дистальных межфаланговых суставов с типичным клиническим проявлением;
3) поражение ногтей;
4) поражение половых органов (уретрит, баланит);
5) боли или болезненность в области пяточных костей;
6) рентгенологические признаки одностороннего сакроилеита;
7) характерные изменения на рентгенограмме костно-хрящевой ткани концевых фаланг кистей;
8) массивные односторонние, не связанные с межпозвоночным диском синдесмофиты в поясничном или грудном отделе позвоночника;
9) гистологически выявляемые в биоптатах синовиальной оболочки нарушение микроциркуляторного русла, гемостаз, слущивание покровных синовиальных клеток.
В дебюте заболевания при дифференциальной диагностике псориатического артрита и спондилоартрита основное внимание должно уделяться анамнестическим данным, так как клинико-лабораторная симптоматика, особенно при моноартритах, не имеет характерных черт.
Кроме локализации, выраженности и характерного начала воспалительного процесса, большое значение имеют уточнение провоцирующих факторов и быстрота нарастания воспалительных признаков (табл. 3).
Таблица 3. Дифференциально-диагностические признаки некоторых воспалительных заболеваний суставов
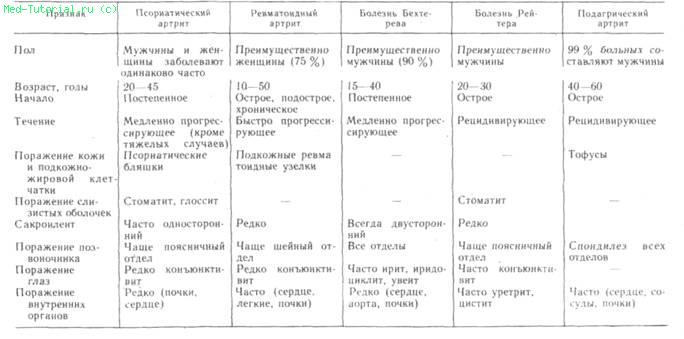
Общая утренняя скованность, длительно сохраняющееся повышение температуры тела, озноб в вечернее время более характерны для ревматоидного артрита. Значительное повышение температуры тела и ухудшение общего состояния больного наблюдаются и при псориазе, но только у больных с генерализованной формой поражения суставов и кожными поражениями.
Важно изучать эволюцию воспалительного процесса в суставах. Наличие большого количества экссудата и быстрое обратное его развитие даже без проведения терапии характерно для интермиттирующего гидрартроза, гонита при болезни Бехтерева. При псориазе активность воспалительного процесса нарастает медленно и в самом начале можно наблюдать преобладание пролиферативных изменений. Симметричность поражения суставов рук более характерна для ревматоидного артрита, наличие острого воспаления суставов большого пальца стопы характерно для подагры. Медленное развитие коксита и присоединение болей в пояснично-крестцовом отделе свойственны болезни Бехтерева.
При дифференциальной диагностике следует учитывать последовательное или одновременное появление внесуставных проявлений: наличие моноартрита нижних конечностей и присоединение ирита характерны для болезни Бехтерева, острого артрита и конъюнктивита — для болезни Рейтера. Конъюнктивит, который наблюдается и при псориазе, возникает чаще при высокой активности процесса, обширном поражении кожных покровов. Воспаление суставов нижних конечностей — моноолигоартрит и поражение позвоночника наблюдаются как при псориазе, так и при болезни Бехтерева и болезни Рейтера. Однако степень выраженности, последовательность распространения процесса, характер прогрессирования неодинаковы. Для псориаза характерны стойкий артрит и слабые, реже умеренные боли в различных отделах позвоночника, чаще поясничном. При этом медленно нарушается функция позвоночника. При болезни Рейтера наблюдается острый артрит, боли в. позвоночнике кратковременные. При болезни Бехтерева патологический процесс в позвоночнике начинается незаметно с поражения пояснично-крестцового отдела. Длительное время отмечаются боли в ягодичной области. Постепенно, иногда годами, процесс распространяется на высшие отделы позвоночника.
Псориатический артрит трудно отличить от ревматоидного. Для последнего характерны общая утренняя скованность, часто симметричность поражения суставов, преимущественно кистей, подкожные ревматоидные узелки, ревматоидный фактор в сыворотке крови. Ревматоидным артритом чаще болеют женщины молодого и среднего возраста, в то время как псориазом — несколько чаще мужчины. Псориаз редко сопровождается значительным повышением температуры тела и высокими лабораторными показателями активности болезни. У большинства больных псориатическим артритом обнаруживаются различной степени выраженности и обширности псориатические кожные бляшки и поражение ногтей.
При болезни Рейтера имеется ряд симптомов, которые встречаются при псориазе. Однако этот синдром характеризуется известной триадой: конъюнктивит, уретрит и артрит. Правда, эти симптомы не всегда сочетаются. В некоторых случаях может наблюдаться только артрит, который возникает после половой инфекции. Синдром чаще возникает у молодых мужчин. Начало заболевания обычно острое, сопровождающееся повышением температуры тела, резкой слабостью. Артрит при данном синдроме имеет рецидивирующее течение.
Псориатический моноартрит, особенно нижних конечностей, следует отличить от туберкулезного артрита. При туберкулезе процесс локализуется в одном, реже в двух суставах, сопровождается повышением местной температуры над пораженным суставом, появлением экссудата, ограничением движений в суставах, спазмами регионарных мышц и их атрофией. В этих случаях специфическими признаками могут служить морфологические изменения, обнаруженные при биопсии синовиальной оболочки, а также результаты биологической пробы (введение морской свинке синовиальной жидкости). Кроме того, у 50 % больных с туберкулезным поражением сустава обнаруживается туберкулез легких. Плевриты, аденопатия, особенно шейных лимфатических узлов, иногда с образованием свищей, также могут играть немаловажную роль при дифференциальной диагностике. В начальной стадии туберкулезного поражения сустава изменения на рентгенограмме не определяются. В дальнейшем появляются краевые разрушения, неровность поверхностей и позднее холодный абсцесс.
При дифференциальной диагностике в ранней стадии псориатического сакроилеита следует иметь в виду также возможность бруцеллезного поражения крестцово-подвздошных сочленений и позвоночника. Бруцеллезные артриты с воспалительно-деструктивными изменениями чаще возникают в пожилом возрасте. У молодых людей наблюдается артралгия или легкий артрит с полным сохранением функции суставов. Синовит при бруцеллезе имеет аллергическое происхождение. Однако иногда в экссудате можно обнаружить бруцеллы, занесенные гематогенным путем. Наряду с этим при бруцеллезе наблюдаются активное поражение периартикулярных тканей, изменения в печени и селезенке, лейкопения, положительные опсонофагоцитарная реакция, реакция Райта, Хадельсона, проба Бюрне.
Рентгенологически изменения прежде всего выявляются в области крестцово-подвздошных суставов. В ранней стадии процесса обнаруживаются расширение суставной щели, неровность суставных контуров, очаги остеосклероза. Позже наблюдается сужение щелей этих суставов и их анкилоз. Поражение крестцово-подвздошных суставов может быть как односторонним, так и двусторонним.
В дальнейшем процесс захватывает и верхние отделы позвоночника. Поражаются все сегменты позвонка: межпозвонковые диски, тела позвонков, межпозвоночные суставы, связочный аппарат. Деструкция межпозвоночных дисков может привести к их слиянию, а иногда к образованию натечника. Однако в настоящее время такие тяжелые поражения не встречаются. Оссификация связочного аппарата с образованием синдесмофитов в поздней стадии почти сходна с изменениями при болезни Бехтерева.
Лечение. Многообразие проявлений псориатического артрита, поражение многих органов, недостаточная изученность патогенеза заболевания создают большие трудности в выборе лечения. При комплексной терапии следует использовать средства, оказывающие противовоспалительное действие, угнетающие пролиферацию тканей, улучшающие кровообращение суставных тканей, стимулирующие кожно-нервные рецепторы.
Раннее развитие фиброзных изменений в суставах, возникновение контрактур, деформаций суставов, гипотрофии мышц и др. диктуют необходимость широкого проведения реабилитационных мероприятий.
При моно- или олигоартрите, минимальном повышении лабораторных показателей активности болезни следует применять в умеренных дозах противовоспалительные препараты (бутадион, индометацин, вольтарен, бруфен).
Рекомендуются фонофорез гидрокортизона на пораженные суставы, магнитотерапия, электрофорез кальция. Эффективны сероводородные ванны (концентрация 100— 150 мг/л) продолжительностью 15—20 мин; на курс процедур 14—16.
Следует широко использовать массаж и лечебную гимнастику. При стойких воспалительных изменениях в суставах целесообразно внутрисуставное введение кортикостероидов в сочетании с иммунодепрессантами (циклофосфан). Суставные инъекции проводят 1 раз в неделю, в течение месяца.
При тяжелом течении и высокой активности процесса, поражении внутренних органов необходимо назначать кортикостероиды, вначале в умеренных или даже малых дозах и при необходимости увеличивать их.
Как показали клинические наблюдения, применение метотрексата прерывистыми курсами по 5 дней с 5-дневными перерывами позволяет достичь наилучших результатов. Суточная доза 2,5—5 мг. Одновременно больные получают один из противовоспалительных препаратов. Отдельные авторы применяли метотрексат по 2,5—5 мг ежедневно в течение недели, с последующим 6-дневным перерывом или по 25—50 мг 1 раз в 2 или 4 нед. Продолжительность лечения от 3 мес до 2 лет, общая доза метотрексата 700—750 мг [Mladenovic V., Nico: lie J., 1971]. Вместе с тем относительно часто метотрексат вызывает побочные явления (боли в животе, тошнота, рвота, понос, угнетение функции костного мозга, лейкопения и анемия, стоматит).
Во избежание появления токсических явлений мы назначали данный препарат не более 30 дней (15 мг в сутки), т.е. 3 курса по 5 дней, или же в половинной дозе ежедневно в течение 1 мес. Лечение по такой схеме дает хороший результат, и лишь в единичных случаях отмечаются мало выраженные побочные явления. При лечении больных этой группы активную физиотерапию, массаж и лечебную гимнастику рекомендуется проводить после снижения активности процесса.
Большинство больных, страдающих псориатическими поражениями суставов и позвоночника, нуждаются в систематическом курортном лечении. Наилучший эффект наблюдается у больных, лечившихся на курортах с сероводородными источниками. Особенно стойкий результат нам удалось констатировать после лечения на курорте Сочи—Мацеста. Несомненно, большое значение имеет климатотерапия. К сожалению, этому фактору уделяется очень мало внимания. Климатические особенности Крыма, Северного Кавказа, Средней Азии (Узбекистан, Таджикистан), где имеются такие минеральные источники, благотворно действуют на организм, что служит важным толчком для обратного развития псориатического процесса. Особенно хороший лечебный эффект отмечается при лечении на курорте Сочи.
В остром периоде, когда имеется резко выраженное поражение кожных покровов, показаны седативные средства (френолон, левопромазин, сонапакс и др.), витамины. При наличии сосудистых нарушений и выраженных инфильтратов рекомендуются компламин, нигексин. Участки кожного поражения обрабатывают мазями: 1 — 2 % салициловой, при обострении мазью Рыбакова, салицилово-ртутной, серно-дегтярной, кортикостероидной или мазью с цитостатиками.
