АТОПИЧЕСКИЙ ДЕРМАТИТ
С появлением в окружающей среде огромного количества веществ, попадающих в организм человека, его иммунная система испытывает высокие нагрузки, защищая организм от чужеродных для него веществ.
Атопический дерматит – это мультифакторный дерматоз с наследственной предрасположенностью, развивающийся у 80–85 % детей на первом году жизни, характеризующийся нарушениями иммунной системы, функциональными расстройствами нервной системы, зудящими поражениями кожи с наличием полиморфизма.
При атопическом дерматите пусковым механизмом является пищевая аллергия, которая проявляется в раннем детском возрасте. Для иммунной системы ребенка пищевые белки чужеродны. В желудочно-кишечном тракте ребенка белки превращаются в полипептиды и аминокислоты. Полипептиды являются причиной аллергии в раннем детском возрасте, но далеко не все вызывают аллергические реакции. В ряде случаев пищевая аллергия проявляется редкими эпизодами высыпаний на коже. Только в небольшом проценте процесс протекает хронически. В большинстве случаев предрасположенность к атопическому дерматиту обусловлена генетическими факторами.
Полипептиды захватываются М-клетками и фагоцитирующими клетками. Эти клетки носят название антигенпредставляющими клетками.
Иммунный ответ на пищевые белки происходит в лимфоузлах, обслуживающих лимфоидную систему желудочно-кишечного тракта, здесь происходит взаимодействие между антигенпредствляющими клетками и Т-клетками. Т-клетки продуцируют цитокины – вещества, принимающие непосредственное участие в возникновении заболевания. Выделяется иммуноглобулин Е, возникает зуд, в костном мозге созревают эозинофилы, они мигрируют в кожу. Попадание активированных клеток в кожу является патологическим процессом, который происходит из-за особенностей иммунной системы. В случае нарушения кожного покрова непищевые вещества попадают в кожу. Частым спутником аллергического дерматита является стафилококк, содержащий структуры, которые могут активировать Т-клетки. Это провоцирует обострение.
Основным фактором механизма развития заболевания атопического дерматита являются Т-клетки, однако, в развитии заболевания принимают участие В-клетки, которые продуцируют антитела IgE и IgG. Этот процесс возникает только при наличии Т-клеток. Таким образом, в развитии атопического дерматита принимают участие и IgE, и IgG.
Патологический процесс при атопическом дерматите состоит из двух реакций – немедленной и поздней фазы аллергического ответа.
Немедленная реакция проявляется интенсивным зудом и гиперемией, когда в ответ на воздействие аллергена тучные клетки, на которых фиксированы молекулы аллергенспецифического IgE, высвобождают медиаторы воспаления.
За ней следует поздняя фаза реакции, которая характеризуется инфильтрацией Т-лимфоцитов, синтезирующие интерлейкины. Дальше процесс приобретает хроническое течение. Его поддерживает зудо-расчесочный цикл, поскольку зуд – постоянный симптом атопического дерматита. При расчесывании кожи высвобождаются в этих случаях вещества, привлекающие иммунокомпетентные клетки в область кожного воспаления.
При повышении активности иммунокомпетентных клеток при аллергии они находятся под влиянием нейровегетативной регуляции. У детей имеет место ваготония. У больных с тяжелыми формами аллергического дерматита снижается порог чувствительности к различным стрессовым влияниям. К ним относятся перенапряжение, перевозбуждение, страх. У таких детей отмечаются длительно протекающие обширные поражения кожных покровов, сопровождающиеся зудом.
Атопический дерматит – одно из наиболее распространенных заболеваний у детей, в последние годы заболеваемость увеличилась в два раза. Заболевание проявляется очень рано, у 80 % детей заболевание возникает до 1 года, у 15 % – до 5 лет. Атопический дерматит является первым и самым ранним проявлением болезни, часто влечет за собой развитие бронхиальной астмы. Развитие атопического дерматита может возникать при применении любого продукта в питании ребенка. Аллергическая реакция зависит от природы антигена, его дозы, частоты введения, индивидуальной переносимости. У детей раннего возраста одним из первых аллергенов является коровье молоко, которое содержит около 15–20 антигенов, из которых наиболее аллергенными являются: ?-лактоглобулин, ?-лактоальбумин, казеин, бычий сывороточный альбумин. 85–90 % детей, страдающих атопическим дерматитом, страдают аллергией к белкам коровьего молока.
Таблица 29
Продукты, вызывающие атопический дерматит
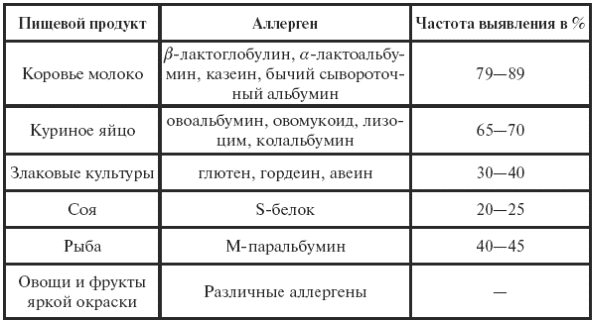
У детей, наряду с высокой аллергической реакцией на белок коровьего молока, часто выявляется аллергия к протеинам белка (81 %), куриного яйца (62 %), глютену (53 %), белкам риса (50 %). Реже встречается сенсибилизация к белкам гречки (27 %), картофеля (26 %), сои (26 %), реже – к протеинам кукурузы, различных сортов мяса.
Очень часто у детей отмечается сенсибилизация к нескольким ингредиентам – к трем и более.
Если мать во время беременности употребляла много молока и молочных продуктов, у ребенка может развиться аллергия к коровьему молоку. На первом году жизни у больных детей пищевая аллергия является ведущим методом сенсибилизации, но в последующие годы значимость ее сменяется формированием бытовой, пыльцевой, грибковой аллергий. Очень часто возникают перекрестные реакции (см. табл. 30).
Таблица 30
Перекрестные реакции на пищевые и непищевые агенты (Ревякина В. А., Боровна Т.Е., 2002 г.)
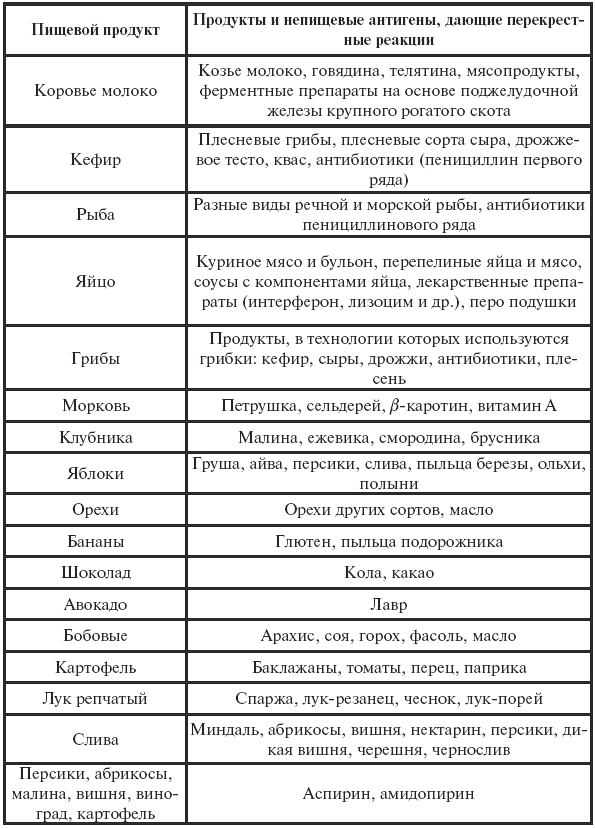
Наиболее часто аллергические реакции возникают на следующие продукты: цельное молоко, яйца, рыбу и морепродукты, пшеницу, рожь, морковь, помидоры, перец, клубнику, землянику, малину, цитрусовые, ананасы, хурму, дыню, кофе, какао, шоколад, грибы, орехи, мед.
Аллергический дерматит в последние годы могут вызывать пищевые добавки, содержащие консерванты, ароматизаторы, вкусовые добавки, эмульгаторы. К таким красителям относится Е-102 – тартразин, который окрашивает пищевые продукты в желтый цвет. Развитию аллергических реакций могут способствовать серные добавки в виде метабисульфата, соединения серы (Е-220-227), подсластители.
Клиника. Атопический дерматит начинается с покраснения и шелушения кожи щек, головы за ушами, поражения кожи ягодиц. При прогрессировании заболевания поражается кожа туловища, рук, ног с появлением корок, зуда, мокнутия.
В более старшем возрасте основными симптомами являются:
1) зуд;
2) характерное расположение сыпи;
3) хронический или рецидивирующий дерматит.
Дополнительными признаками являются:
1) начало в раннем детском возрасте;
2) частые инфекции кожных покровов;
3) дерматиты кистей и стоп;
4) рецидивирующие конъюнктивиты;
5) бледность или покраснение лица;
6) перефолликулярная локализация высыпания;
7) складки на передней поверхности тела;
8) зуд при повышенном потоотделении;
9) белый дермографизм;
10) повышенная чувствительность к эмоциональным воздействиям и влиянию факторов внешней среды.
Диагностика. Диагноз атопического дерматита на основании имеющихся признаков будет считаться достоверным, если у больного имеются три основных и три и более дополнительных признака. Тем не менее, основными клиническими признаками являются: кожный зуд и повышенная кожная реактивность. Для зуда характерны его постоянность в течение дня, а также его усиление утром и ночью. Зуд нарушает сон ребенка, появляется раздражительность, нарушается качество жизни, особенно у подростков, появляется трудность к обучению. Кожные проявления при атопическом дерматите характеризуются сильным зудом, эритематозными папулами на фоне гиперемированной кожи, которые сопровождаются расчесами и серозным экссудатом. Это характерно для острого дерматита.
При подостром течении появляются эритематозные элементы, покрытые корочкой.
В случае хронического течения заболевания наблюдаются такие явления, как: утолщение кожи, сухость кожи, выраженность кожного рисунка и фиброзные папулы.
Локализация высыпаний зависит от возраста и степени хронического течения атопического дерматита. В грудном возрасте высыпания располагаются в области лица и ягодиц, после десяти месяцев высыпания локализуются на разгибательных поверхностях конечностей, у подростков высыпания располагаются на сгибах рук и ног в области локтевых и коленных суставов, а также на шее. При ухудшении состоянии сыпь появляется и на других участках кожи.
Диагноз атопического дерматита основывается на основании жалоб, сведений, четко указывающих на связь обострения заболевания с причинно-значимым аллергеном, определении клинических симптомов дерматита, наличии факторов, провоцирующих обострение заболевания – аллергенных и неаллергенных. Для диагностики проводят специальное аллергологическое обследование, которое включает анализ анамнестических данных, определение специфических антител к аллергену в составе IgE, постановку кожных проб.
Уровень иммуноглобулина Е к различным аллергенам определяют в крови с помощью иммуноферментного или радиоиммунного метода. Результаты выражаются в баллах от нуля до четырех. Повышение уровня IgE к аллергену в два балла и больше подтверждает наличие сенсибилизации.
Основным методом диагностики являются элиминационно-провокационные пробы. В практике применяется открытая проба, при которой продукт дают больному и наблюдают за реакцией.
Противопоказаниями к постановке провокационных проб могут быть:
1) немедленная реакция в течение 3 мин до 2 ч после еды, или контакта с парами, воздействием на кожу;
2) анафилактический шок, отек Квинке в анамнезе, приступ бронхиальной астмы;
3) тяжелое соматическое заболевание;
4) наличие инфекционного заболевания.
Провокационные пробы проводятся вне обострения заболевания.
Лечение. Аллергический дерматит лечится комплексно. На первом месте находятся элиминация причинно-значимых аллергенов, которая осуществляется на основании результатов аллергологического обследования.
Стандартной элиминационной диеты не существует. В связи с этим при выявлении гиперчувствительности пациента к определенным пищевым продуктам назначают определенную элиминационную диету. При отсутствии в течение десяти дней положительной динамики диету пересмотреть. Детям элиминационная диета назначается на 6-8-м месяцах, затем она пересматривается, так как с возрастом меняется чувствительность к аллергенам.
Элиминационная диета в раннем детском возрасте. В диете у детей до полутора лет исключаются наиболее аллергенные продукты, такие как: яйца, рыба, морепродукты, горох, орехи, пшено.
Назначаются безмолочные смеси в случаях, если у ребенка аллергия на коровье молоко.
Назначаются смеси на основе гидролизата белка.
Ребенок должен находиться на грудном вскармливании не менее, чем до шести месяцев.
Кормящая мать обязана исключить из своего рациона продукты, к которым выявлена гиперчувствительность у ребенка.
Прикорм детям назначается не ранее 6 месяцев.
Таблица 31
Примерный среднесуточный набор продуктов гипоаллергенной диеты для кормящих матерей, дети которых страдают аллергическим дерматитом (в сравнении с физиологической диетой)

Окончание табл. 31
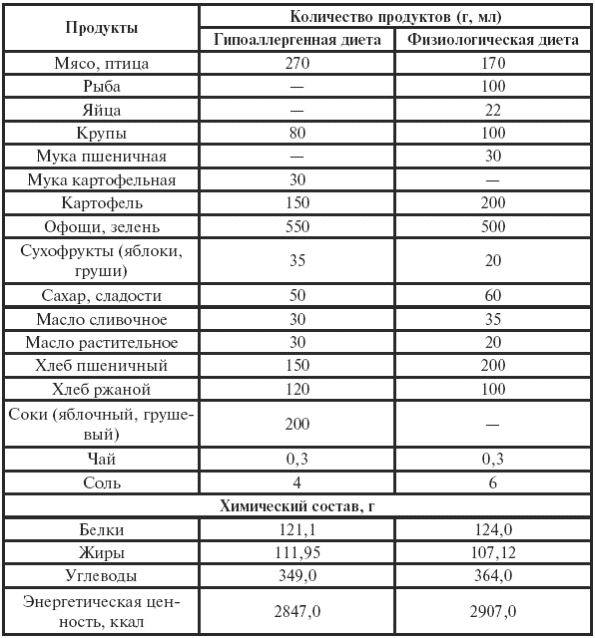
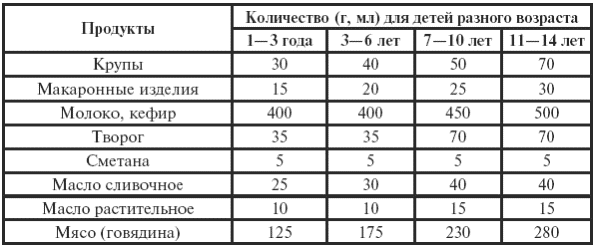
Таблица 32
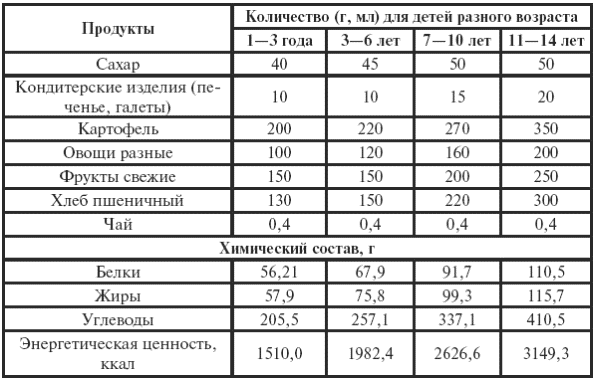
Примерный среднесуточный набор продуктов неспецифической гипоаллергенной диеты для детей четырех возрастных групп
Окончание табл. 32
При дерматите, возникающем на домашнюю пыль, проводятся следующие мероприятия:
1) регулярная влажная уборка;
2) матрасы и подушки покрываются пластиковыми конвертами на молнии;
3) постельное белье еженедельно стирается в горячей воде;
4) подушки должны иметь синтетический наполнитель и покрываться двумя наволочками;
5) мебель в квартире должна быть из дерева, кожи, винила;
6) больным не разрешается присутствовать при уборке помещения;
7) при использовании кондиционеров должна быть регулярной температура, не должны применяться увлажнители и испарители без контроля влажности в помещении.
В случае аллергии к плесневым грибкам проводятся следующие элиминационные мероприятия:
1) при уборке ванной комнаты необходимо не менее чем один раз в месяц применять средства, предупреждающие рост плесени;
2) на кухне устанавливается вытяжка для удаления влаги при приготовлении пищи;
3) больным не разрешается косить траву, убирать листья.
Меры по предупреждению эпидермальной сенсибилизации:
1) не рекомендуется носить одежду, в состав которой входят шерсть, натуральный мех;
2) рекомендуется избегать посещения зоопарка, цирка, квартир, где имеются домашние животные;
3) в случае попадания животного в помещение, необходимо после его удаления неоднократно провести влажную уборку.
При пыльцевой аллергии проводятся следующие мероприятия:
1) при цветении плотно закрывают окна и двери;
2) ограничиваются прогулки;
3) на период пыления меняется место проживания;
4) запрещается использовать растительные косметические средства;
5) не рекомендуется проводить лечение растительными препаратами.
Лекарственное лечение
Для лечения атопического дерматита применяются средства, блокирующие отдельные звенья аллергических реакций:
1) антигистаминные препараты;
2) мембранотропные препараты;
3) глюкокортикоиды.
В комплексном лечении применяются энтеросорбиты, седативные средства, препараты, улучшающие или восстанавливающие функцию пищеварения, физиотерапия.
При лечении атопического дерматита учитывается возраст, стадия заболевания, особенности клинический картины, тяжесть, распространенность патологического процесса, осложнения и сопутствующие патологии.
Антигистаминные препараты. Основным механизмом действия антигистаминных препаратов является блокада воспалительного процесса, вызванного связыванием IgE антител с аллергеном. Антигистаминные препараты блокируют гистаминовые Н1-рецепторы, что снижает выраженность отека, гиперемии, зуда. Последний симптом – зуд, не всегда исчезает на фоне этой терапии. При назначении антигистаминных препаратов учитываются особенности механизма их действия. Так, препараты первого поколения обладают седативным действием. В связи с этим они не назначаются детям школьного возраста в связи с тем, что при их применении снижаются концентрация внимания, способность сосредоточиться. В связи со снижением эффективности препаратов первого поколения при длительном их применении, рекомендуется их смена каждые 7-10 дней или назначать препараты второго поколения. При хроническом течении процесса, при выраженной эозинофилии назначают цетиризин, кларитин (препараты пролонгированного действия Н1-блокаторы второго поколения). Они имеют высокую специфичность, начинают действовать через 30 мин, основной эффект продолжается до 24 ч, не воздействуют на другие виды рецепторов, а также они не проникают через гепатоэнцефалический барьер.
Применение кортикостероидов. Применение глюкокортикоидов перорально показано при крайне тяжелом течении аллергического дерматита. Они назначаются в этих случаях местно. При местном применении кортикостероиды подавляют компоненты аллергического воспаления, выделение медиаторов, миграцию клеток в область поражения кожи, они вызывают сужение сосудов, уменьшают отек. Они снимают явления дерматита в остром и хроническом периодах.
В настоящее время разработана серия препаратов, достаточно безопасных для применения у детей: в виде лосьонов, кремов, мазей. Рекомендуется применение таких средств, как адвантан и др. Его используют с 4месяцев и в различных видах. Эффективным является элоком. Он не вызывает системного действия, и его можно применять один раз в сутки, его эффект обнаруживается уже в первые дни.
При выборе кортикостероидных средств необходимо стремиться ликвидации острых симптомов атопического дерматита в короткие сроки. Несмотря на риск возникновения побочных эффектов, кортикостероидные препараты являются основными в лечении атопического дерматита.
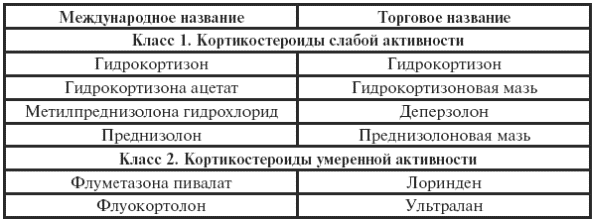
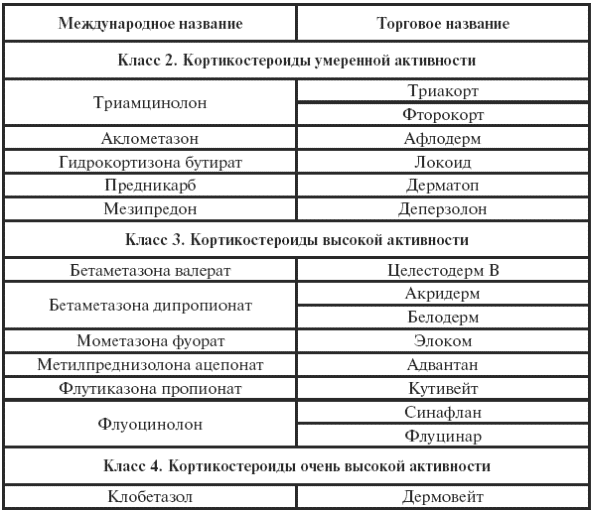
Таблица 33
Классификация топических кортикостероидов по степени активности (Смолкин Ю. С., 2003)
Окончание табл. 33
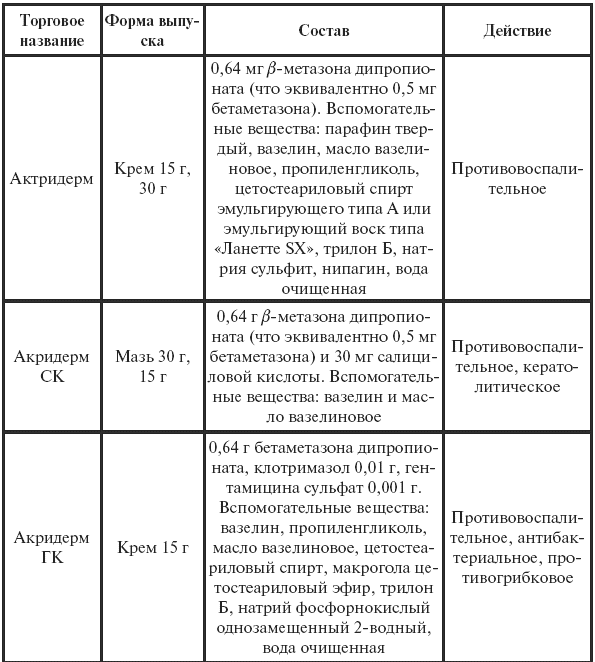
Наиболее эффективными являются ?-метазонсодержащие мази, применение которых длительное время не рекомендуется. К таким средствам относится акридерм. Акридерм и акридерм ГК обладают увлажняющим действием и предотвращают высыхание кожи. В состав акридерма С входит салициловая кислота, которая размягчает и отшелушивает чешуйки эпидермиса. Комбинированный препарат акридерм ГК содержит в своем составе гентамицин (антибиотик) и противогрибковое средство. Он оказывает антибактериальный и противогрибковый эффект.
Противопоказаниями к назначению акридерма являются:
1) чувствительность к препарату;
2) туберкулез кожи;
3) вирусная инфекция кожи;
4) вакцинация;
5) пероральный дерматит;
6) розовые угри;
7) возраст ребенка до 1 года;
8) не применяется на лице, шее, в естественных складках.
Таблица 34
Лекарственные формы акридерма (Е. В. Матушевский).
При лечении атопического дерматита у детей применяются и противовоспалительные наружные средства: сера, деготь, ЛСД-3, перуанский бальзам, глина.
В связи с сухостью кожи рекомендуется обеспечить влажность окружающей среды. После купания необходимо нанести на пораженную кожу лечебные средства, на остальную часть тела – увлажняющие кремы.
Мыть ребенка необходимо прохладной водой (не рекомендуется продолжительные купания и горячая вода, применять специальные шампуни типа Фридермдеготь, Фридерм цинк, Фридерм рН-баланс.
При вторичном инфицировании кожи применяются в виде мазей пасты, содержащие 3–5%-ного эритромицина. Обработка кожи растворами бриллиантового зеленого, метиленового синего.
При грибковой инфекции назначают кремы Низорал, Клотримазол и др.
Стойкий клинический эффект при атопическом дерматите возникает при правильном сочетании элиминации аллергена, учете всех факторов механизма развития заболевания, применении местно глюкокортикостероидов, коррекции нейровегетативных дисфункций.