ЛЕКАРСТВЕННАЯ АЛЛЕРГИЯ
Лекарственная аллергия у детей – это аллергическая реакция на какое-либо лекарственное средство, связанная с иммунологическим ответом. Другие явления, возникающие при лекарственной терапии, связаны с фармакологическим действием лекарств и зависят от разных причин. К ним относятся: непереносимость, идиосинкразия, псевдоаллергические реакции.
Непереносимость зависит от положительного порога нормального фармакологического действия лекарственного препарата.
Идиосинкразия наблюдается у детей с наследственными метаболическими дефектами или ферментной недостаточностью, которые в нормальных условиях не проявляются и становятся клиническими манифестными после употребления определенных лекарственных средств.
Псевдоаллергическая реакция имеет аналогичные клинические проявления и сходные патогенетические механизмы, но не обусловленные иммунологическими нарушениями.
Введение лекарства может вызвать образование различных антител – гуморальных иммуноглобулинов класса E, G, M, с участием системы компонента и без него, а также клеточный ответ с участием иммунокомпетентных клеток. Этот ответ может быть различен и соответствовать всем IV типам аллергических реакций.
При аллергической реакции I типа после приема лекарств развивается анафилактический шок, крапивница, отек Квинке, аллергический ринит, приступ бронхиальной астмы.
Реакция II типа возникает в результате соединения с мембраной клеток-мишеней. В процессе участвуют иммуноглобулины классов M и G. Характерной является связь антигенной структуры с клеточной мембранной, которая стимулирует образование антител. Примерами реакций II типа являются аутоиммунные анемии, лейкопения, тромбопения, которые связаны с приемами медикаментов.
При реакциях III типа в сосудистом русле образуются иммунные комплексы из антигенов и антител, которые откладываются на клеточных мембранах кровеносных сосудов (феномен Артюса, сывороточная болезнь и др.). Такую реакцию может вызывать применение пенициллина и других лекарственных средств.
При реакции IV типа происходят изменения клеточного иммунитета. Их вызывают многие лекарственные препараты в виде контактного дерматита.
Реакция одного типа в клинике встречается редко. При воздействии медикаментозного аллергена развивается двухфазный объект. Первая фаза начинается непосредственно после воздействия аллергена, второй – через несколько часов, причем IgE участвуют в первой фазе реакции, а преципитирующие антитела – IgG, IgM, отвечают на более позднюю.
Особенно тяжелые реакции возникают при воздействии нескольких аллергенов.
Физические и эмоциональные нагрузки, переохлаждение, перегревание также влияют на тяжесть клинических проявлений. Аллергия к лекарственным веществам может возникнуть при недостаточности надпочечников. Период полового созревания с его эндокринными сдвигами благоприятствует развитию аллергии к лекарствам, особенно у девочек.
Клиника
Таблица 35
Клинико-иммунологическая классификация лекарственной аллергии

Окончание табл. 35
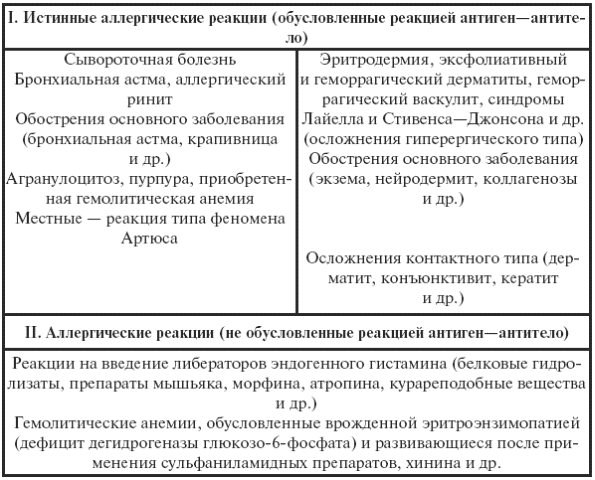
Различают многообразные проявления лекарственной аллергии:
1) наружные, проявляющиеся разными кожными высыпаниями, поражения слизистых оболочек;
2) локально-висцеральные, возникающие как приступы удушья, ларингоспазм, миокардит, аллергический гастроэнтерит, аллергический гломерулонефрит;
3) гематологические – агранулоцитарные лейкопенические реакции, гемолитическая анемия;
4) системные – анафилактический шок, сывороточная болезнь, синдромы Лайелла, Стивенса-Джонсона.
Различаются легкие, среднетяжелые и тяжелые течения.
Анафилактический шок. Это самая тяжелая форма немедленной аллергической реакции, которая возникает после инъекции или приема внутрь лекарственных препаратов, профилактических прививок, переливания крови, плазмы и др.
Очень часто шок вызывают антибиотики, особенно пенициллинового ряда. При анафилактическом шоке происходит реакция немедленного типа. Анафилактической шок при лекарственной аллергии развивается через несколько минут после попадания аллергена в организм и характеризуется генерализованным кожным зудом, крапивницей, спазмом гладких мышц бронхов снижением артериального давления, потерей сознания. Чем меньше период времени от введения лекарств до появления шоковой реакции, тем тяжелее шок протекает, и необходимо оказание своевременной помощи, которая заключается в прекращении дальнейшего поступления лекарственного вещества в организм. Если возможно, выше места инъекции смазывают 0,5 мл 0,1 %-ного раствора адреналина, или он вводится внутривенно. Выше места инфекции или укуса может накладываться жгут, чтобы предупредить распространение алергена. Помощь оказывается на месте, необходимо уложить больного. Помощь нужно оказывать на месте. Если через 10–15 мин после введения адреналина улучшения состояния больного не наступает, введение адреналина повторяют. Для выведения ребенка из анафилактического шока важное значение имеют кортикостероиды. Преднизолон вводится в дозе 50-150 мг и более, гидрокортизон – 50-200 мг вводится внутримышечно или внутревенно. При асфиксии и удушье в возрастных дозировках вводится эуфиллин. Кроме этого, вводят антигистаминные препараты: пипольфен (не всегда рекомендуется из-за выраженного гипотензивного действия), супрастин. При появлении признаков сердечной недостаточности вводится корглюкон 0,06 %-ный раствор 0,3–0,5-1,0 в изотоническом растворе хлорида натрия.
Если аллергическая реакция развилась на введение пенициллина, то вводится 1 000 000 ЕД пеннициллиназы. Показано введение противошоковых жидкостей (плазмазамещающие растворы). При необходимости проводятся реанимационные мероприятия, включающие закрытый массаж сердца, искусственное дыхание, интубацию бронхов. При отеке гортани показана трахеотомия.
Сывороточная болезнь и сывороточно-подобные реакции. Сывороточная болезнь возникает при введении с лечебной или профилактической целью чужеродного белка, в частности антилимфоцитарных антитоксических сывороток. Кроме этого, сывороточно-подобные реакции могут вызвать антибиотики, сульфаниламиды.
Сывороточная болезнь развивается на второй неделе после введения препарата, но инкубационный период может быть длиннее или короче. Различают легкую, среднетяжелую и тяжелую формы болезни. При остром течении заболевание заканчивается за неделю, при подостром – в течение 10–15 дней, при затяжном – более 15 дней.
Основными симптомами являются:
1) повышение температуры;
2) кожные высыпания;
3) увеличение лимфатических узлов;
4) эмфизема легких;
5) поражение сосудов;
6) отеки;
7) альбуминурия;
8) изменение состава крови;
9) поражение слизистых оболочек.
Кожные высыпания отличаются полиморфизмом. Часто возникают крапивница, скарлатиноподобная сыпь, сыпь везикуло-папулезная с сильным зудом.
Нередко возникают артралгии, увеличение и отечность суставов, возникают отеки в области лица. Могут развиться отклонения со стороны мочевыводящей системы, геморрагический и менингоэнцефалитический синдромы.
Вначале возникает лейкоцитоз, в последующем, на высоте болезни развивается лейкопения. Постепенно увеличивается СОЭ, при сывороточно-подобных состояниях отмечается эозинофилия.
В диагностике решающими являются сведения о переносимости лекарственных средств, введение вакцин, сывороток.
Аллергический отек, или отек Квинке. К развитию отека может привести воздействие различных лекарственных средств, вакцин, переливание плазмы крови.
На коже появляется быстро развивающаяся бледная припухлость, достигающая больших размеров. Отек располагается на участках с рыхлой клетчаткой: лицо, губы, уши, половые органы, конечности. Отек Квинке развивается часто вместе с крапивницей.
Диагноз ставится на основании клинической картины, данных анамнеза на аллергенные воздействия.
Если отек располагается в коже, прогноз благоприятный. Отек в области жизненно важных органов может быть смертельно опасен, особенно в области гортани.
Необходимо немедленное введение антигистаминных препаратов, мочегонных средств типа лазекса и фуросемида в возрастных дозировках. В тяжелых случаях назначаются кортикостероидные препараты. При отеке гортани по показаниям прибегают к трахеотомии.
Аллергическая гранулоцитопения. Она возникает под влиянием антилейкоцитарных антител, происходит их агглютинация или лизис, в этих реакциях участвуют антитела типа IgG или IgМ и компонент. Эти реакции вызывают жаропонижающие и противоревматические препараты: амидопирин, бутадион, фенацетин, анальгин, сульфаниламидные препараты, пипольфен, а также диакарб и другие медикаменты. Дозировка препаратов не имеет значения.
Внезапно возникает озноб, нелокализованные боли, слабость, недомогание, боли в горле. Позже появляется ангина с некрозами и язвами на миндалинах, небе, губах и слизистых оболочках рта. Нередко увеличиваются шейные лимфоузлы, появляются различные высыпания. Отмечается реакция костного мозга в связи с разрешением лейкоцитов, истощение костного мозга. В этих случаях размножаются плазматические, лимфоидные и ретикулярные клетки.
Лечение заключается в прекращении контакта с лекарственными аллергенами. Назначаются кортикостероиды в течение 7-10 дней. По показаниям производят переливание плазмы или лейкоцитарной массы.
Аллергическая тромбоцитопения. Она встречается при применении барбитуратов, антибиотиков, сульфаниламидов, препаратов висмута, мышьяка, введении сыворотки. При этом обычно развиваются реакция третьего типа и аутосомная реакция.
Заболевание развивается внезапно, появляется озноб, лихорадка, кровоточивость слизистых оболочек, геморрагическая пурпура, падение числа тромбоцитов в периферической крови. Со стороны костного мозга отклонений нет. Прогноз благоприятный.
Лечение симптоматическое. Назначают витамины К, Р, С, хлорид кальция, в тяжелых случаях – кортикостероидные гормоны, переливание тромбоцитарной массы.
Крапивница. Обычно возникает как аллергическая реакция немедленного типа на лекарственные аллергены при применении в лечении антибиотиков, салицилатов и других препаратов.
Крапивница возникает внезапно, но иногда ей предшествуют такие симптомы, как слабость, головная боль, озноб, боли в суставах. Характерными являются волдыри, окруженные зоной гиперемии. Волдыри возвышаются над уровнем кожи. Размеры волдырей от 3 до 30 мм и более. Они могут сливаться, принимать форму овала, кольца и др. Расположение волдырей самое разнообразное. Крапивницу сопровождают мучительный зуд, повышение температуры. В крови определяется эозинофилия. Если аллергическая причина и не устраняется, крапивница приобретает затяжной, или хронический характер.
Диагноз ставится на основании характерной клинической симптоматики.
Лечение – такое же, как при отеке Квинке. Немедленно исключаются медикаменты, ее вызвавшие, применяются лечение хронических очагов инфекции, соблюдение безаллергенной диеты.
Лекарственные экзантемы. Они сопровождают лекарственную аллергию. Поражение кожи может быть пятнистым, папулезным, пятнисто-папулезным, везикулезным, узелковым. Поражения возникают в результате реакций немедленного или замедленного, цитотоксического и иммунокомплексных типов.
При приеме пенициллина, сульфаниламидных препаратов, барбитуратов, противотуберкулезных препаратов, встречаются кореподобные экзантемы в виде красных, розовых пятен неправильной формы, нередко элементы сливаются. Экзантемы держатся несколько дней, при отмене препаратов они быстро исчезают, в противном случае возникает тяжелая клиническая картина.
Особой формой является фиксированная экзантема, она развивается на одних и тех же местах, чаще на конечностях, лице, туловище. При этом возникает эритематозный участок, резко отграниченный, возвышающийся над кожей, он синюшно-коричневого цвета. Обычно общее состояние не нарушается.
Лечение проводится антигистаминными препаратами.
Контактный дерматит. У детей встречается редко. Реакция развивается через 48–72 ч, чаще это реакция замедленного типа. Высыпания носят эритематозный, везикулезный и буллезный характер. Обычно такая реакция возникает при повторных контактах с лекарственным аллергеном, находящимся в мазях, каплях с антибиотиками или сульфаниламидными препаратами.
Лечение включает устранение аллергена, антигистаминные препараты, назначение индифферентных и гормональных мазей.
Эксфолативный дерматит. Для него характерно слущивание поверхностных слоев кожи, при этом под отмирающим слоем возникают гиперемия, набухание, лейкоцитарная инфильтрация.
Часто в процесс вовлекаются все кожные покровы. Он иногда сопутствует контактному дерматиту или возникает сразу после приема медикамента. Кожа при эксфолативном дерматите быстро инфицируется. Обычно отмечается очень тяжелое течение.
Назначаются глюкокортикоиды, при присоединении вторичной инфекции назначают антибиотики.
Многоформная эритема. Для нее характерно появление самых различных элементов на коже: эритемы, геморрагии, пузырьков. Такая полиморфная сыпь располагается на тыле кистей, предплечьях, голенях. Эритематозно-отечные пятна могут быть различного размера, постепенно центр высыпаний приобретает синюшный оттенок. Нередко на периферии образуются буллезные высыпания. Обычно высыпания расположены на туловище, спине, разгибательных поверхностях конечностей. Поражается и слизистая оболочка глаз, мочеиспускательного канала, прямой кишки.
Вместе с высыпаниями на коже характерными являются высыпания в полости рта, где развиваются симптомы геморрагического стоматита: пузыри на фоне эритемы, затем появляются эрозии. На месте пузырей на красной кайме губ образуются бурые кровянистые корки.
Самой тяжелой формой может являться синдром Стивенса-Джонсона (или злокачественная экссудативная эритема). Он часто связан с применением сульфаниламидных препаратов, салициловой кислоты, пирозонола, антибиотиков.
При синдроме Стивенса-Джонсона возникают следующие симптомы:
1) симптомы интоксикации;
2) поражение обширных участков кожи;
3) поражение слизистых оболочек полости рта, глаз.
Обычно на слизистых оболочках возникают гиперемия, эрозивные участки, язвы, пленчатые полипы, герпетические высыпания на губах.
Назначаются антигистаминные препараты, кортикостероиды, дезинтоксикационная терапия. Ограничивают острые и соленые блюда. Слизистую оболочек обрабатывают дезинфицирующими растворами (перманганат калия, фурацилин и др.). Применяются полоскания с перекисью водорода, раствором календулы.
Токсический эпидермальный некролиз (синдром Лайелла). Продромальными симптомами являются рвота, понос, крапивница, общее тяжелое состояние. На кожных покровах возникают эритема, волдыри, экзантема, причем пузыри достигают больших размеров, они разрушаются, обнажая в полости рта лишенную эпидермиса и эпителия поверхность. Клиническая картина напоминает ожог кожи и слизистых оболочек, наиболее выражены эти явления в области естественных отверстий. Обычно в этих случаях нарушается функция и других органов. Со стороны крови в начале отмечается лейкоцитоз со сдвигом влево, а затем – лейкопения, увеличивается СОЭ.
Лечение такое же, как и при тяжелых ожогах. Проводится интенсивная гормонотерапия, при присоединении инфекции назначаются антибиотики широкого спектра действия.
Поражения респираторных органов. Респираторная система, при воздействии медикаментозных аллергенов может дать аллергическую реакцию, сопровождающуюся поражением отдельных частей респираторного тракта. К ним относятся:
1) подсвязочный ларингит;
2) бронхиальная астма;
3) эозинофильный легочный инфильтрат;
4) аллергический альвеолит.
Все они возникают на воздействие лекарственных аллергенов, и отмена медикаментов дает положительный результат.
Подсвязочный ларингит возникает у детей с наследственной предрасположенностью. Характеризуется лающим кашлем, сиплым голосом, затрудненным дыханием, часто сочетается с аллергическими реакциями на коже.
Лечение заключается в отмене медикаментов, назначении антигистаминных препаратов, назначении тепловых процедур, паровых ингаляций, в тяжелых случаях назначаются кортикостероиды.
Бронхиальную астму могут вызывать ряд антибиотиков, жаропонижающие средства, другие медикаменты.
Проводится исключение медикаментозного аллергена и лечение по установленным принципам бронхиальной астмы.
Эозинофильный легочный инфильтрат возникает при воздействии антибиотиков, сульфаниламидных препаратов и нитрофуранов. Клинически имеет скудную симптоматику и часто определяется рентгенологически. Очень характерной является эозинофилия.
Эозинофильные инфильтраты лечения не требуют, необходима отмена причинно-значимого аллергена.
Аллергический альвеолит возникает при ингаляциях органических лекарственных соединений (препараты гипофиза, нитрофураны и др.). Эта реакция происходит в альвеолах одновременно с аллергической реакцией немедленного типа.
Лечение заключается в устранении причинно-значимого аллергена.
Принципы лечения и профилактика лекарственной аллергии у детей:
1) немедленное удаление аллергена – прекращение приема лекарства, вызвавшего аллергическую реакцию;
2) не назначать детям, склонным к аллергическим реакциям, одновременно несколько лекарств;
3) при аллергической реакции необходимо быстрое выведение лекарственного аллергена из организма путем назначения жидкости и очистительной клизмы;
4) в случае возникновения острой аллергической реакции необходимо применение неотложных мер, направленных на нормализацию гемодинамики, уменьшение кислородного голодания, снятие спазмов гладкой мускулатуры, уменьшение сосудистой проницаемости, устранение недостаточности надпочечников, устранение нарушений функции сердца, почек, печени, легких, желудочно-кишечного тракта;
5) используется общепринятый комплекс лекарственных средств: антигистаминные препараты, глюкокортикоиды (но не во всех случаях) и другие симптоматические средства.
Профилактические мероприятия должны проводиться при назначении лекарственных средств с учетом действия лекарственных препаратов, особенно у детей с аллергическими заболеваниями. Недопустимо бесконтрольное применение лекарственных средств. Рекомендуется лекарственные препараты вводить в плечо или бедро, где легче наложить жгут. При наличии у ребенка повышенной чувствительности к тому или иному медикаменту маркируется история развития ребенка на титульном листе Наличие аллергической реакции на медикаменты отмечается в направительных документах в лечебные учреждения.






