Детский церебральный паралич (ДЦП)
Этиология. Данное заболевание у детей связано с нарушением деятельности головного мозга, которое может возникнуть внутриутробно под воздействием на эмбрион химическими, лекарственными, механическими воздействиями, а также при наличии инфекции в период новорожденности.
Патогенез. Кислородное голодание мозга ребенка (ограничение поступления кислорода при родах) имеет соответствующие степени нарушения: до 5 мин гипоксия – отрицательные клинические проявления держатся и проявляются симптомы до 2–3 недель жизни ребенка, затем состояние постепенно нормализуется;
от 7 до 15 мин – клинические проявления удерживаются до 1–2 месяцев жизни ребенка и наблюдается отставание детей от нормы во всех основных движениях и соответствующих возрасту рефлексах (поворачивать голову, сидеть, ходить). Восстановление значительно позже нормальных сроков развития ребенка;
если гипоксия продолжается более 15 мин, то тяжелая степень, процесс восстановления и реабилитации медленный и не полностью.
Клиническая картина. Все степени нарушения связаны с повреждением опорно-двигательного аппарата и носят рефлекторный характер, к сожалению, иногда неуправляемый самим ребенком. Наличие патологического тонуса сформировано недостаточностью развития контролирующего влияния коры головного мозга, в связи с чем необходима длительная система обучения, восстановление и владение своими произвольными движениями, как статического, так и динамического характера.
Все безусловно-рефлекторные движения возникают в ответ на интеро– и экстероцентивные раздражения.
У новорожденного сосательный рефлекс возникает спонтанно, но можно проведением штриха по его губам вызвать открывание рта. Если коснуться уголка рта и провести по щеке пальцем, то у ребенка повернется голова в сторону раздражения и откроется рот.
В то же время при двустороннем или одностороннем параличе лицевых нервов при ДЦП сосательный и поисковые рефлексы отсутствуют. При лечении использовать массажные манипуляции от угла губ и по щеке, при этом одновременно пассивно оттягивать уголок рта с поворотом головы в соответствующую сторону по 2–3 раза в день, дозировка – 1–2 мин. Данная методика в сочетании с периодом грудного кормления способствует восстановлению функции паретичной нижней ветви лицевого нерва.
Рефлекторное разгибание рук и пальцев из сгибательных поз, а далее сгибание предплечий, прижимая руки к грудной клетке, – наблюдается у здоровых детей до 6 месяцев. При резком внезапном звуке или пассивном поднятии ног. У ребенка с ДЦП данный рефлекс ослаблен или наблюдается асимметрия движений конечностями. При лечении, используя рефлекс Моро, можно способствовать значительному уменьшению пареза конечности, делая по 2 раза в день 5–6 движений.
У детей раннего возраста до 3 месяцев преобладает тонус мышц сгибателей конечностей. Так, здоровый ребенок лежит на спине с согнутыми предплечиями и пальцами кистей, сжатых в кулачок. Ноги его согнуты и разведены в стороны. У больного же ребенка мы наблюдаем асимметричное состояние тонуса мышц, спастичность в разгибательных группах мышц.
Наиболее эффективно лечение этой «позой», т. е. следует пассивно конечностям придавать нормальное положение с помощью мягких фиксирующих укладок. Дозирование постепенное: по 15–20 мин – 1–2 раза в день, особенно в раннем (2–2,5 месяца) возрасте.
Физиологический хватательный рефлекс у здоровых детей симметричен и исчезает к 6-10-му месяцу жизни. В то же время отсутствие данного рефлекса до 3 месяцев жизни ребенка говорит о парезе сгибателей пальцев обеих рук. Лечение проводить приемом точечного массажа в середине ладони (лао-гун) или давать в кисть продолговатый предмет и сгибать его пальцами, что значительно способствует восстановлению утраченной двигательной реакции, по 2–3 раза в день до 10–15 дней.
Здоровый ребенок до 4 месяцев начинает движения – ползание, если его положить на живот и слегка надавить ладонями на подошвы ног. У больного малыша же данный рефлекс отсутствует (нижний парапарез). В лечении надо уделить внимание рефлекторному массажу стоп.
При поддержке под мышки на первых месяцах жизни у ребенка мы наблюдаем ритмичные шаговые движения с хорошей опорой стоп. Данная ходьба у больных детей вообще отсутствует или он ступает, перекрещивая ноги, – опираясь на пальчики. Та же разница в диагностике: при вертикальном удержании ребенка у нормально развивающего, взятого под мышки, сначала разгибаются ножки, затем туловище, голова. У больного – подошвенное сгибание больших пальцев ног, голеней и перекрещивание нижних конечностей. В целях лечения необходимо в вертикальной позе ребенка сгибать ноги во всех суставах, придерживая за наружные своды стопы без опоры на них. Или ставить на опору одновременно, разгибая голени и туловище, следя за устранением перекрещивания ног и сгибанием стоп и их пальцев. Точечным массажем на подошве стопы (юн-цюань) вызывать рефлекс сгибания пальцев стопы, в последующем раздражая (стимулируя) по наружному своду стопы (линия пу-шэнь) – разгибание пальцев, что способствует оживлению разгибания стоп и предупреждению парочных поз. Дозировать по 3–4 раза в день по 1–1,5 мин воздействия.
В норме у новорожденного рефлекторно выгибается позвоночник при паравертебральном воздействии. А явное отсутствие данного рефлекса указывает на паретическое состояние мышц спины.
В лечении нежным массажем мышц спины способствовать разгибанию туловища ребенка.
Шейно-тонические рефлексы с самого раннего периода жизни ребенка проявляются в пассивном повороте головы в сторону: если лицо повернуто влево, то разгибается левая рука.
При ДЦП данный рефлекс чаще задерживается на длительный срок, иногда до подросткового периода.
При лечении с целью правильного восстановления асимметричности шейно-тонического рефлекса необходимо поворачивать голову в сторону лежащему на спине ребенку и фиксировать до 8-10 с с разгибанием верхней конечности в локтевом суставе, а на другой стороне – сгибанием руки.
Здоровый ребенок, удерживаемый в позе лежа на животе за бедра, ноги сгибает и отводит, в то же время больной ДЦП их выпрямляет и приводит. Необходимо проводить занятия по пассивному удерживанию головы в сочетанности с фиксацией взгляда на интересующем его предмете (игрушке). Дозирование – до 10-15-20 мин, помогая захватить предмет и давать время на удержание его в руке.
В 10–12 месяцев здоровый ребенок, уложенный на спину, – садится, а на живот – становится на четвереньки. У детей при патологии ДЦП указанного возраста данный рефлекс ослаблен или совсем отсутствует, ему трудно сидеть прямо.
Также здоровый ребенок 6–7 месяцев, положенный на живот (на ладонях массажиста), разгибает голову, при этом выпрямляя спину и нижние конечности. У больных детей данный рефлекс не наблюдается.
Диагностическое значение имеет рефлекс опорности кистей: так, здоровый ребенок в 6 месяцев в момент приближения к опоре сразу выпрямляет вперед к опоре руки, а больной этого движения не выполняет.
Лечение детей с явными нарушениями необходимо строго дифференцировать по возрастным этапам, исходя из норм двигательного развития здорового ребенка. Массажист должен совместно с врачом-невропатологом участвовать в проведении всех функциональных проб и оценке подвижности двигательных функций, что очень важно при выборе соответствующей методики массажа у детей, страдающих церебральными параличами.
Задачи массажа: способствовать расслаблению гипертонии мышц, седативное действие на гиперкинезы отдельных групп мышц; стимулирование, тонизирование функции паретичных мышц; снижение вегетативных и трофических расстройств; улучшение общего состояния ребенка и улучшение работоспособности его мышц.
Методика. В настоящее время применяют разновидности лечебного массажа (классический, точечный, проводимый по стимулирующей и седативной методике, сегментарный, линейный массаж и другие). В зависимости от формы заболевания специалист по лечебному массажу выбирает наиболее эффективный вид массажа. Так, для расслабления мышц применяют такие приемы, как поглаживание, сотрясение, валяние, легкая вибрация лабильная. С целью стимуляции отдельных мышечных групп используют глубокое непрерывистое и прерывистое поглаживание пальцами, гребнями, растирание с отягощением, граблеобразное, поколачивание, щипцеобразное разминание, штрихование, строгание.
При проведении сегментарного массажа применяют все приемы паравертебрального воздействия. План массажа строится по общему варианту воздействия: спина, воротниковая зона, окололо-паточная область, верхние конечности, нижние конечности. Массаж рук и ног всегда начинают с вышележащих областей, т. е. плечо, предплечье, кисть и бедро, голень, стопа.
Меридиально-точечный массаж (см. рис. 22–23) применяется для релаксации групп мышц верхней конечности, его рационально выполнять перед физической нагрузкой. При мышечном гипертонусе необходимо воздействовать против направления хода меридиана, используя при этом нежные, легкие приемы: поглаживание – плоскостное, глажение, щипцеобразное; растирание – прямолинейное, пиление, круговое пальцами; разминание – надавливание, щипцеобразное, сдвигание, растяжение; вибрация – нежная, лабильная, отдельными пальцами, а также сотрясение ладонной поверхностью нескольких пальцев; точечные фиксации – седативная техника от 1,5–2 мин.
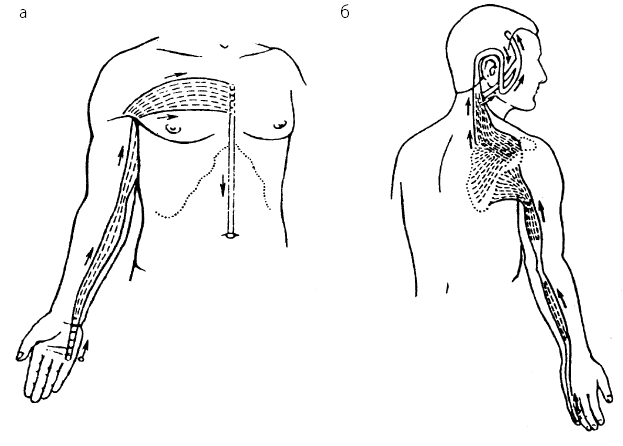
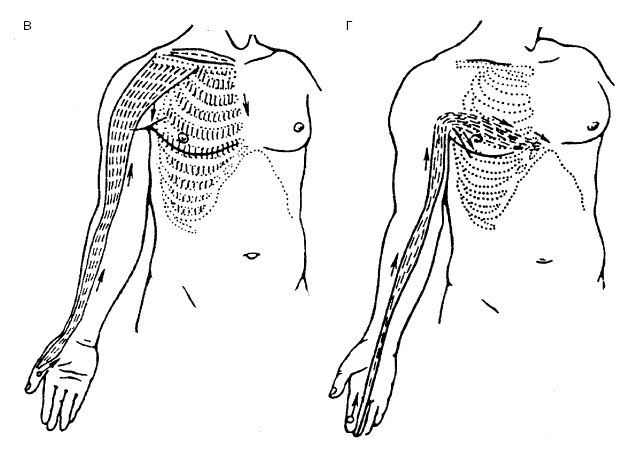
Рис. 22. Направления проведения меридиально-точечного массажа при ДЦП: а – по ходу меридиана сердца; б – по ходу меридиана тонкой кишки; в – по ходу меридиана легких; г – по ходу меридиана перикарда
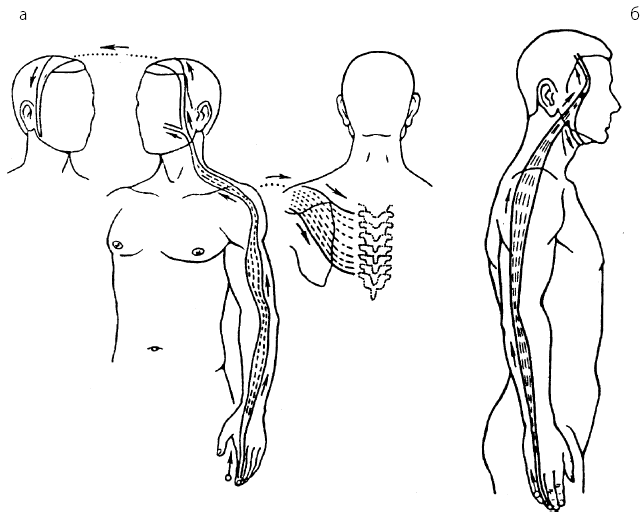
Рис. 23. Направления проведения меридиально-точечного массажа при ДЦП: а – походу меридиана толстой кишки; б – по ходу меридиана «трех обогревателей тела»
Основное в проведении массажа – использовать все приемы избирательно с учетом клинических особенностей состояния больного. Следует применять все специальные медикаментозные средства и проводить тепловые процедуры до массажа, при всех разновидностях массажа – учитывать возможную позу больного.
Курс классического массажа – 25–30 процедур, сегментарного массажа – 10–15 процедур, линейного – 10–15 процедур, а точечного – 20–25. Все виды массажа необходимо сочетать со специальными упражнениями в процессе индивидуальных занятий с ребенком.