Осложнения
• Предлежание плаценты.
• Отслойка плаценты.
• Миоговодие. Маловодие.
• Адгезия амниона.
• Ребенок лежит не так.
• Узкый таз.
• Резус-конфликт.
Может случиться так, что вашу беременность классифицируют как «рискованную». В вашу обменную карту будет сделана соответствующая запись. Не стоит пугаться раньше времени. Статистика показывает, что так называемые «рискованные» дети после родов чувствуют себя лучше, чем остальные, благодаря тому что вас более часто и подробно обследовали во время беременности. При такой классификации врач может посоветовать вам программированное родоразрешение с интенсивным наблюдением. Но это еще не означает, что вы не сможете произвести ребенка на свет естественным путем.
Предлежание плаценты
При нормальном течении беременности плацента обычно располагается в области дна или тела матки, по задней стенке, с переходом на боковые стенки, то есть в тех областях, где лучше всего кровоснабжаются стенки матки. На передней стенке плацента располагается несколько реже, так как передняя стенка матки подвергается наиболее значительным изменениям, чем задняя. Кроме того, расположение плаценты по задней стенке предохраняет ее от случайных травм.
Предлежание плаценты — это патология, при которой плацента располагается в нижних отделах матки по любой стенке, частично или полностью перекрывая область внутреннего зева. Предлежание плаценты наблюдается у 2–3 % беременных женщин.
Если плацента только частично перекрывает область внутреннего зева, то это неполное предлежание, которое отмечается с частотой 70–80 % от общего числа предлежаний. Если плацента полностью перекрывает область внутреннего зева, то это является полным пред лежанием плаценты. Такой вариант встречается с частотой 20–30 %.
Бывает также и низкое расположение плаценты, когда ее край находится на более низком уровне, чем это должно быть в норме, но не перекрывает область внутреннего зева.
В чем же причины низкого расположения или предлежания плаценты?
Существует несколько причин формирования низкого расположения или предлежания плаценты. Наиболее частыми причинами являются патологические изменения внутреннего слоя матки (эндометрия), которые могут быть вызваны:
• воспалениями;
• оперативными вмешательствами (выскабливания, кесарево сечение, удаление миом и др.);
• многократными осложненными родами.
Кроме того, нарушения прикрепления плаценты могут быть обусловлены миомой матки, эндометриозом, недоразвитием матки, истмико-цервикальной недостаточностью, воспалением шейки матки, многоплодной беременностью.
Чаще предлежание плаценты встречается у повторно беременных женщин.
Основной признак предлежания плаценты — повторяющееся кровотечение из половых путей. Кровотечения могут возникать в различные периоды беременности, начиная с самых ранних ее сроков. Однако чаще всего они наблюдаются уже во второй половине беременности вследствие формирования нижнего сегмента матки. Кровотечения могут усиливаться в последние недели беременности, когда сокращения матки становятся более интенсивными.
Провоцирующими факторами возникновения кровотечения при беременности могут быть: физическая нагрузка, резкое кашлевое движение, влагалищное исследование, половой акт, повышение внутрибрюшного давления при запоре, тепловые процедуры (горячая ванна, сауна).
При полном предлежании плаценты кровотечение часто появляется внезапно, без болевых ощущений и может быть очень обильным. Кровотечение может прекратиться, но спустя некоторое время возникнуть вновь или может продолжаться в виде скудных выделений. В последние недели беременности кровотечение возобновляется и усиливается.
При неполном предлежании плаценты кровотечение может начаться в самом конце беременности. Однако чаще это происходит в начале родов. Сила кровотечения зависит от величины предлежащего участка плаценты. Чем больше предлежит плацентарной ткани, тем раньше и сильнее начинается кровотечение.
Повторяющиеся кровотечения при беременности, осложненной предлежанием плаценты, в большинстве случаев приводят к развитию анемии.
Беременность при предлежании плаценты часто осложняется угрозой прерывания и преждевременными родами.
Предлежание плаценты часто сопровождается плодово-плацентарной недостаточностью, нехваткой кислорода для плода и задержкой его развития. При предлежании плаценты нередко формируется неправильное положение плода (косое, поперечное) или тазовое предлежание, которые, в свою очередь, сопровождаются определенными осложнениями.
Как диагностировать предлежание плаценты?
О наличии предлежания плаценты могут свидетельствовать кровотечения. При этом повторяющиеся кровотечения во второй половине беременности, как правило, связаны с полным предлежанием плаценты. Кровотечение в конце беременности или в начале родов чаще связано с неполным предлежанием плаценты.
В настоящее время наиболее объективным и безопасным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ), которое позволяет установить сам факт предлежания плаценты и вариант предлежания (полное, неполное).
Возможно ли лечение беременных с предлежанием плаценты?
Характер вашего лечения будет зависеть от выраженности кровотечения и величины кровопотери.
В первой половине беременности, если кровяные выделения отсутствуют, то вы можете находиться дома под амбулаторным контролем. Вам будет необходимо исключить провоцирующие факторы, способные вызвать кровотечение: физическую нагрузку, половую жизнь, стрессовые ситуации.
Наблюдение и лечение при сроке беременности свыше 24 недель осуществляется только в стационаре.
Лечение, направленное на продолжение беременности до 37–38 недель, возможно, если кровотечение необильное, а ваше общее состояние удовлетворительное. Даже несмотря на прекращение кровянистых выделений из половых путей, вам придется находиться в стационаре до родов.
Обязательно ли с предлежанием плаценты делать кесарево сечение?
В случае когда у вас полное предлежание плаценты, то родиться естественным путем ребенок не может, и вам придется делать кесарево сечение.
Кесарево сечение следует также выполнить в плановом порядке при неполном предлежании плаценты в случае таких сопутствующих осложнений, как: тазовое предлежание, неправильное положение плода, рубец на матке, многоплодная беременность, выраженное многоводие, узкий таз, если вам больше 30 лет и др.
Когда вышеуказанные сопутствующие осложнения отсутствуют и у вас нет кровяных выделений, то можно дождаться момента начала самостоятельной родовой деятельности с последующим ранним вскрытием плодного пузыря. Если после вскрытия плодного пузыря все-таки началось кровотечение, то необходимо решить вопрос о выполнении кесарева сечения. В случае остановки кровотечения возможно ведение родов через естественные родовые пути. Другими типичными осложнениями в родах при неполном предлежании плаценты являются слабость родовой деятельности и недостаточное снабжение плода кислородом (гипоксия плода). Обязательным условием ведения родов через естественные родовые пути является постоянный мониторный контроль за состоянием плода и сократительной деятельностью матки.
Таким образом, ведение родов при неполном предлежании плаценты через естественные родовые пути возможно. Однако кесарево сечение является одним из наиболее часто избираемых акушерами методов родоразрешения при предлежании плаценты и выполняется с частотой 70–80 % при данной патологии.
Отслойка плаценты
Отслойка плаценты — это нарушение кровотока между стенкой матки и оболочками, которое приводит к преждевременному отделению плаценты от стенки матки.
При нормальном течении беременности плацента отделяется после рождения плода. Отслойка плаценты раньше времени очень опасна как для матери, так и для ребенка. Наблюдается она у одной из 80 беременных.
Почему происходит отслойка плаценты и что этому способствует?
Чем вызывается отслойка плаценты — неизвестно, но считается, что ее возникновению могут способствовать такие факторы, как:
• травма (падение, авария);
• слишком короткий пупочный канатик;
• гипертония;
• аномалия матки;
• дефицит витаминов и минералов в организме матери;
• внезапное изменение размеров матки (например, при разрыве плодных оболочек).
Рекомендуем вам для предотвращения отслойки плаценты во время беременности принимать фолиевую кислоту. Исследования показывают, что ее дефицит может способствовать возникновению этого осложнения.
Какие признаки указывают на то, что началась отслойка плаценты?
Симптомами начавшейся отслойки плаценты являются сильное влагалищное кровотечение, болезненность матки, сокращения матки и боли в поясничном отделе спины. Прогноз при отслойке плаценты серьезный как для женщины, так и для плода. При быстрой и большой кровопотере может возникнуть геморрагический шок.
Возможно ли лечение отслойки плаценты? И как в таком случае проходят роды?
Лечение зависит от выраженности симптомов и времени возникновения отслойки плаценты. Если симптомы слабо выражены и нет признаков гипоксии плода, то проводится стационарное наблюдение и лечение основной патологии. В этом случае желательны динамическое ультразвуковое исследование матки и контроль состояния свертывающей системы крови.
При отслойке плаценты в родах проводят вскрытие плодного пузыря, а при появлении признаков гипоксии плода производят экстренное родоразрешение через естественные родовые пути (наложение акушерских щипцов, экстракция плода за тазовый конец).
Среднетяжелая и тяжелая форма отслойки плаценты служат показанием для немедленного родоразрешения путем кесарева сечения.
Многоводие и маловодие
Нормальное течение беременности и родов, помимо всего прочего, зависит от количества и состава околоплодных вод.
Они имеют огромное значение в правильном развитии плода, так как защищают его от неблагоприятных внешних факторов, препятствуют сдавлению пуповины, участвуют в обмене веществ, способствуют нормальному течению первого периода родов. Отклонения в количестве амниотической жидкости как в сторону увеличения, так и в сторону уменьшения являются патологией, неблагоприятно сказывающейся на здоровье матери и плода. Наибольшее значение в своевременной диагностике этих отклонений принадлежит ультразвуковому исследованию. Оно позволяет оценить не только количество околоплодных вод, но и состояние плода, его положение в матке, наличие или отсутствие обвития пуповины. Полученные сведения способствуют грамотному ведению беременности, своевременной коррекции осложнений и правильной тактике родоразрешения. Маловодие — достаточно редкое состояние при беременности, когда количество околоплодных вод меньше 500 мл. Обычно встречается при перенашивании, когда нарушается секреторная функция амниотической оболочки.
Каким образом маловодие может повлиять на течение беременности?
При этом состоянии в первую очередь страдает плод. В случае маловодия на ранних сроках беременности может сформироваться патология костной системы из-за постоянного давления стенок матки на плод. Повышается вероятность возникновения обвитая пуповины вокруг шейки или конечностей ребенка при его движениях, вследствие уменьшения внутриматочного пространства. Для женщины данная патология чревата в первую очередь проблемами в родах, преимущественно в первую фазу. При маловодий нарушено формирование плодного пузыря, поэтому часто приходится прибегать к его проколу, также отмечаются замедленное раскрытие шейки матки и увеличение общей продолжительности родов. Главным профилактическим мероприятием является точный расчет сроков беременности и стимуляция родов при перенашивании, которое является основной причиной развития маловодия. Многоводие — это состояние, при котором объем околоплодных вод превышает 1,5–2 л. Причины его возникновения более многообразны. В первую очередь, это сахарный диабет или инфекционные заболевания матери, а также резус-конфликт матери и плода.
Чем грозит многоводие?
При многоводии у беременных женщин наблюдаются одышка, сердцебиения, отеки ног и боли в животе из-за повышения внутрибрюшного давления, большое количество растяжек на коже живота. Вследствие повышения давления в полости матки роды часто начинаются раньше срока и сопровождаются преждевременным излитием околоплодных вод. Перерастянутая матка теряет способность к полноценному сокращению, что приводит к слабости родовой деятельности и частому возникновению кровотечения в послеродовом периоде. Роды при многоводии часто осложняются неправильным положением плода, выпадением петли пуповины с последующим ее ущемлением, возможной преждевременной отслойкой плаценты. Все эти причины могут привести к гибели ребенка в родах. Во время родов для профилактики выпадения пуповины и отслойки плаценты рекомендуется медленно выпустить часть околоплодных вод при неполном раскрытии шейки матки, а при неправильном положении плода (особенно если он крупный) показано проведение кесарева сечения.
Адгезия амниона
Адгезия амниона — сращение стенок амниона, например, при малом объеме околоплодных вод. Ребенок и околоплодные воды заключены внутри матки в двойную оболочку. Ее слои называются хорион и амнион. Иногда (примерно 0,6 % беременностей) эти оболочки сращиваются и возникают спайки, которые можно увидеть на УЗИ.
Обычно эти спайки формируются возле уже имевшихся в матке спаек или шрамов, которые возникли в результате инфекций или операций. Обычно к концу беременности они исчезают и вызывают осложнения в исключительных случаях.
Как адгезия амниона может повлиять на развитие моего ребенка?
Истинная адгезия амниона может мешать росту ребенка и привести к аномалии развития, в том числе к укорочению конечностей, поскольку ребенок запутывается в многочисленных спайках.
Иногда простые спайки принимают за истиную адгезию амниона, и это вызывает лишнее беспокойство. Если врач увидит на УЗИ спайки или адгезию, вам нужно будет провести тщательное обследование.
Когда ребенок лежит не так
Нормальное течение родов напрямую зависит от положения плода в полости матки и вида предлежания. Физиологичным является продольное положение плода с передним видом затылочного предлежания. В этом случае происходит прорезывание головки ее наименьшим размером, и риск родовых травм сводится к минимуму. Так протекают более 90 % родов.
Какие бывают варианты предлежания и «неправильного» положения плода?
Крайне редко, кроме переднего вида затылочного предлежания, встречается еще и задний вид. Как следует из названия, ребенок рождается затылком кзади. Происходит прорезывание большим размером, чем при переднем виде затылочного предлежания, к тому же ребенок вынужден разгибаться через копчик матери, что создает дополнительные проблемы. Роды естественным путем возможны, если у матери не узкий таз. Повышен риск травматизма как для матери, так и для плода.
Существует три варианта разгибательного вида головного предлежания.
• При переднеголовном предлежании (рис. 42) головка плода разогнута и к лобковому симфизу обращена передняя часть темени. Роды естественным путем возможны, но риск травматизма повышен.
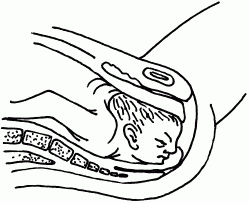
Рис. 42
• При лобном предлежании (рис. 43) головка плода разогнута и первым опускается в малый таз лоб плода. Такое предлежание — абсолютное показание для проведения кесарева сечения до начала родовых схваток, так как головка ребенка вставляется настолько большим размером, что существует риск вклинения.
Рис. 43
• При крайнем разгибании головки мы имеем лицевой вид предлежания (рис. 44), при котором головка максимально разогнута и первым опускается в малый таз подбородок плода, обращенный к лобковому симфизу. Естественные роды возможны при наличии у матери крупного таза или при небольшом размере плода. Так как до родов оценить соотношение размеров головки ребенка и таза матери бывает сложно, а риск травматизма очень велик, как правило, прибегают к оперативному родоразрешению.
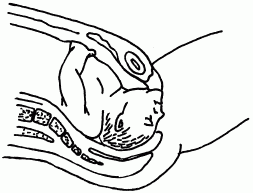
Рис. 44
Нередки случаи тазового предлежания плода: ягодичное, смешанное ягодичное, ножное предлежание.
Все виды тазового предлежания считаются патологическими и опасными в первую очередь из-за того, что в процессе рождения пуповина пережимается между головкой плода и стенкой таза, и в случае промедления рождения последующей за туловищем головки может возникнуть асфиксия новорожденного. При тазовом предлежании (рис. 45) ребенок прорезывается гораздо меньшим размером, чем размер головки, и при ее рождении возникает высокий риск травматизма, поэтому родоразрешение обычно проводят путем кесарева сечения.
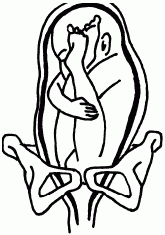
Рис. 45
Мы рассмотрели варианты неправильного предлежания плода, но иногда предлежащая часть отсутствует вовсе. В этом случае говорят о неправильном положении плода, когда оси ребенка и матки не совпадают.
Различают два вида неправильного положения:
• поперечное (плод пересекает длинную ось матки под прямым углом) (рис. 46);
Рис. 46
• косое (плод пересекает длинную ось матки под острым углом).
В обоих случаях естественное родоразрешение невозможно. Операцию кесарева сечения проводят, не дожидаясь начала родовой деятельности, чтобы избежать травматизации ребенка. При естественных родах возможны следующие осложнения: преждевременное излитие околоплодных вод, выпадение пуповины и мелких частей плода, гипоксия плода, разрыв матки, слабость родовой деятельности, вклинение ребенка при запущенном поперечном положении. Неправильное положение плода часто встречается у женщин маленького роста, особенно если плод достаточно крупный, при сниженной возбудимости матки, слабости мышц брюшного пресса. Важна своевременная диагностика данного состояния. При поперечном положении плодаживот имеет шарообразную форму, при пальпации предлежащая часть над входом в малый таз отсутствует, а головка и ягодички определяются в боковых отделах матки; при косом положении одна из крупных частей плода расположена в подвздошной ямке. Диагноз подтверждается при проведении ультразвукового исследования. Если диагноз поставлен вовремя, то начиная с 29-й недели беременности можно выполнять специальный комплекс упражнений, направленных на изменение положения плода.
Госпитализация в родильное отделение при «неправильном» положении плода проводится в 34–35 недель беременности.
Комплекс упражнений при тазовом предлежании
Предлагаем вам комплекс упражнений, для того чтобы попробовать перевернуть малыша и избежать злополучного тазового предлежания. Конечно, никто не может дать стопроцентной гарантии избавления от «неправильного» положения. Некоторые малыши переворачиваются с головы на ножки прямо во время схваток, удивляя всех вокруг. Поэтому пока не стоит отчаиваться.
Попробуйте поделать эти несложные упражнения, начиная с 30-й недели. Кстати, не забывайте, что не стоит заниматься на полный желудок, да и на пустой тоже. Самое лучшее время для занятий — 30–40 мин после еды.
ВНИМАНИЕ! Если ваш малыш лежит в правильном положении, головкой вниз, то эти упражнения делать нельзя. Да и зачем, если беспокоиться вам все равно не о чем.
Упражнения для изменения ягодичного предлежания плода.
1. Упражнение «Индийский мост».
Ваше тело несколько минут будет и впрямь напоминать мостик. Только это ни в коем случае не тот «мостик», о котором мы знаем с детства. Вам нужно лечь на пол и приподнять бедра (можно подложить под таз несколько подушек). При этом таз должен быть выше плеч на 30–40 см. При этом колени и таз должны образовать практически горизонтальную линию (рис. 47). Чтобы увеличить шансы малыша занять правильное положение, подвигайте бедрами. «Индийский мост» нужно делать 6–7 раз в день. Смысл этого упражнения состоит в следующем: ребенок может сдвинуться из таза вверх и благодаря этому получает возможность повернуться в правильное положение.
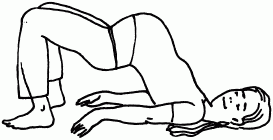
Рис. 47
2. Для выполнения этого упражнения вам понадобится помощник. Попросите мужа (или, на крайний случай, подругу) позаниматься с вами в паре. Нужно сесть друг напротив друга, вам следует откинуться на согнутые локти и поднять ноги так, чтобы ваши подколенные ямки были на плечах у партнера(рис. 48).
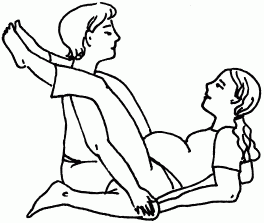
Рис. 48
При этом не забывайте подвигать бедрами. Делайте это упражнение по 5–7 мин 4–5 раз в день.
3. Полезно поползать по квартире на четвереньках 5–10 мин 3 раза в день. При этом вы должны опираться на колени и локти так, чтобы плечи были ниже таза (рис. 49). Исследований, подтверждающих, что ползание обязательно заставит ребенка перевернуться, проведено не было, но вреда уж вам точно от этого не будет.
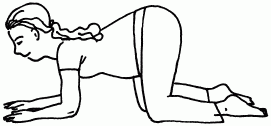
Рис. 49
Упражнения при поперечном и косом положении плода
Упражнения при таком предлежании следует выполнять с 29-й недели.
1. Лягте на диван, на противоположный бок тому, к которому обращена головка ребенка при поперечном положении (о положении головки вам скажет доктор). Согните ноги в коленях, по возможности подтянув их к груди, не помогая руками (сильно не усердствуйте), и полежите спокойно 3 мин. Сделайте глубокий вдох, не разгибая ног, повернитесь через спину на другой бок и снова полежите 3 мин. Повторите 6 раз. Выпрямите ногу, на которой лежите. Вторую оставьте согнутой. Сделайте глубокий вдох, верните выпрямленную ногу в согнутое положение. Обхватите руками колено верхней ноги, отведите его назад. Туловище наклоните вперед, а согнутой ногой опишите полукруг внутрь, касаясь нижней стенки живота. Сделайте глубокий вдох, расслабьтесь.
2. Упражнение выполняйте лежа на спине, лучше на полу. Ноги согнуть в коленях, стопы прижаты к полу на ширине плеч, руки вдоль туловища. Вдохните и приподнимите таз, упираясь стопами в пол, выдохните и опуститесь. Выпрямите ноги, вдохните, напрягите мышцы ягодиц, втяните живот и промежность, выдохните и расслабьтесь. Повторяйте 7 раз. Для достижения необходимого результата упражнения нужно делать 5–6 раз в день. Не забудьте при движении прислушаться к своему животу, чтобы понять, занял малыш правильное положение или нет. Слушайте внимательно, и вы почувствуете движение и шум. Вот так, может быть, вы сможете избежать операции. На очередном УЗИ вы сможете узнать, получилось у вас это или нет. Но в любом случае не отчаиваетесь, ведь многие малыши переворачиваются в правильное положение даже в конце 37-й недели, заставляя нервничать своих будущих родителей. Надеемся, что с помощью упражнений вам удастся заставить малыша повернуться. Не забывайте «закрепить» малыша в нужном положении и чаще гуляйте.
Какие процедуры могут помочь будущему малышу занять «правильное» положение?
Акупунктура. В китайской медицине акупунктура имеет тысячелетнюю традицию. На акупунктурные точки воздействуют не иглами, а теплом. Зажигают «сигару», свернутую из полыни, и подносят к определенной точке с внешней стороны мизинца на ноге. Нагревание возбуждает через соответствующий меридиан мышцы матки и подбадривает ребенка, он начинает двигаться и, быть может, перевернется в нужное положение. Процедура длится около четверти часа, ее можно повторять несколько раз. Для этого поищите хорошего специалиста по акупунктуре, чтобы он проделал первую процедуру и научил вас делать прижигания самой.
В Китае было проведено исследование, охватившее 260 женщин, у которых на 32-й неделе ребенок был в тазовом предлежании. Половине делали акупунктурное прижигание, а другой половине — нет. У 75 % женщин, которым делали прижигание, дети к сроку оказались в головном предлежании. У женщин, которым не делали прижигание, лишь 62 % детей оказались в правильном положении. Из-за небольшого числа участвующих в исследовании такую разницу можно объяснить случайностью, но, поскольку этот метод безопасный и применять его легко, стоит попробовать.
Гипнотерапия. Одно американское исследование показало, что перевернуть ребенка в головное предлежание можно при помощи гипнотерапии. В исследовании участвовали 100 женщин, дети которых находились в тазовом предлежании. Группу раздели пополам. Одну половину подвергали гипнозу с установкой на общую релаксацию, а другую — нет.
В результате у женщин, подвергавшихся воздействию гипноза, 81 % детей оказались в головном предлежании, а в другой группе — всего лишь 62 %.
Точечный массаж. При проведении такого массажа воздействуют на определенные точки на поверхности внутренней стороны стопы. При этом в соответствии с принципом рефлекторных зон целенаправленно освобождается защемление в области таза. Этот метод применяется отдельными акушерками и специалистками по подготовке к родам. Если после этого вы почувствуете в животе как бы сильный шум, то это может быть признаком того, что ребенок начал переворачиваться. Подкрепите действие этих «мягких» методов с помощью упражнений на расслабление и длительными прогулками, что будет способствовать перемещению головки ребенка вниз.
Наружный акушерский поворот. В качестве последней возможности (уже незадолго до срока родов) остается «насильственное» вмешательство. Учтите, что поворот плода извне может быть осуществлен только в клинике.
Часто эту процедуру проводят в родильном отделении, а для того, чтобы точно определить позу ребенка и местонахождение плаценты, используют УЗИ.
Вам дадут специальное лекарство, которое расслабляет мышцы матки, и тогда вероятность успеха повышается.
Процедуру проводят натощак, и еще вам нужно будет опорожнить кишечник и мочевой пузырь. Вас попросят лечь на стол, и его наклонят так, чтобы ноги у вас были немного выше головы, — тогда ребенок как бы «выпадет» из таза.
Врач попытается обеими руками извне перевернуть ребенка. Если ребенок движется легко, процедура пройдет быстро и без особых неприятных ощущений. За ребенком будут наблюдать с помощью ультразвука, а также врач будет постоянно проверять его сердцебиение.
После процедуры вам надо будет полежать около часа, затем сердцебиение малыша снова проверят. Иногда после поворота сердцебиение ребенка замедляется, так что важно за ним следить. Важно также проверить, что у вас не потекли воды и не началось кровотечение.
Большинство детей после наружного акушерского поворота остаются лежать головой вниз, и лишь очень немногие упрямцы поворачиваются обратно.
Преимущества поворота в том, что если он проходит успешно, то вам удается избежать кесарева сечения. Недостатком является довольно небольшая вероятность успеха. Иногда поворот вызывает роды, а примерно в 1 % случаев возникают осложнения (кровотечения, преждевременное отделение плаценты), которые делают необходимым безотлагательное кесарево сечение.
Узкий таз
Аномалии костного таза являются наиболее частыми причинами нарушения нормального течения родов. В последнее время грубые деформации таза и высокие степени его сужения встречаются достаточно редко. Но тем не менее в связи с акселерацией и увеличением массы тела новорожденных проблема узкого таза актуальна и сегодня.
Каковы причины узкого таза?
Причинами сужения или деформации таза могут быть:
• врожденные аномалии таза;
• недостаточное питание в детском возрасте;
• болезни, перенесенные в детстве: рахит, полиомиелит;
• заболевания или повреждения костей и соединений таза: переломы, опухоли, туберкулез;
• деформации позвоночника (кифоз, сколиоз, деформация копчика);
• одним из факторов формирования поперечно-суженного таза является акселерация, приводящая в период полового созревания к быстрому росту тела в длину при отставании роста поперечных размеров.
Анатомически узким считается таз, в котором хотя бы один из основных размеров меньше нормального на 1,5–2 см и более.
Однако наибольшее значение имеют не размеры таза, а соотношение этих размеров с размерами головки плода. Если головка плода небольшая, то даже при некотором сужении таза роды совершаются естественным путем без всяких осложнений. В таких случаях анатомически суженный таз оказывается функционально достаточным.
Осложнения в родах могут возникать и при нормальных размерах таза, в тех случаях, когда головка плода больше, чем тазовое кольцо. В таких случаях продвижение головки по родовому каналу приостанавливается: таз практически оказывается узким, функционально недостаточным. Поэтому существует такое понятие, как клинически (или функционально) узкий таз. Клинически узкий таз — это показание к кесареву сечению в родах.
Истинный анатомически узкий таз встречается у 5–1 % женщин. Диагноз клинически узкого таза устанавливают только в родах, выявивших несоразмерность таза и головки. Этот вид патологии встречается в 1–2 % всех родов.
Как измеряют малый таз?
Исследование таза очень важно, так как его строение и размеры имеют решающее значение для течения и исхода родов. Наличие нормального таза является одним из главных условий правильного течения родов.
Отклонения в строении таза, особенно уменьшение его размеров, затрудняют течение естественных родов, а порой представляют непреодолимые препятствия для них. Поэтому при постановке на учет в женскую консультацию и при поступлении в роддом вам помимо других обследований обязательно проведут измерение наружных размеров таза. Зная форму и размеры таза, можно прогнозировать течение родов, возможные осложнения, принимать решение о допустимости самопроизвольных родов.
Исследование таза включает осмотр, ощупывание костей и определение размеров таза с помощью тазомера (рис. 50, 51).
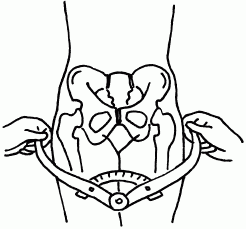
Рис. 50
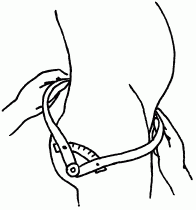
Рис. 51
При определении размеров таза необходимо учитывать толщину его костей, о ней судят по окружности лучезапястного сустава. Нормальная окружность лучезапястного сустава равна 14,5 см. Если величина окружности больше 14,5 см, то можно предположить, что кости таза массивные и размеры малого таза меньше ожидаемых.
Если необходимо получить дополнительные данные о размерах таза, соответствии его величине головки плода, деформации костей и их соединений, проводят рентгенологическое исследование таза. Но оно производится только по строгим показаниям. О размерах таза и соответствии его величине головки можно судить и по результатам УЗИ.
Как влияет узкий таз на течение беременности и родов?
Суженный таз на течение беременности оказывает неблагоприятное влияние лишь в последние ее месяцы. Головка плода не опускается в малый таз, растущая матка поднимается вверх и значительно затрудняет дыхание. Поэтому в конце беременности у вас может появиться одышка, она будет более выражена, чем при беременности с нормальным тазом.
Кроме того, узкий таз нередко приводит к неправильному положению плода — поперечному или косому. У 25 % рожениц с поперечным или косым положением плода обычно имеется в той или иной степени выраженное сужение таза. Тазовое предлежание плода у рожениц с суженным тазом встречается в три раза чаще, чем у рожениц с нормальным тазом.
Беременные с узким тазом относятся к группе высокого риска в отношении развития осложнений, и в женской консультации должны находиться на специальном учете. Необходимо своевременное выявление аномалий положения плода и других осложнений. Важно точно определить срок родов, чтобы предупредить перенашивание беременности, которое при узком тазе особенно неблагоприятно. За 1–2 недели до родов беременным с узким тазом рекомендуется госпитализация в отделение патологии для уточнения диагноза и выбора рационального метода родоразрешения.
Течение родов при узком тазе зависит от степени сужения таза. При незначительном сужении, средних и малых размерах плода возможны роды через естественные родовые пути. Во время родов врач тщательно следит за функцией важнейших органов, характером родовых сил, состоянием плода и степенью соответствия головки плода и таза роженицы и при необходимости своевременно решает вопрос о кесаревом сечении.
Абсолютным показанием к кесареву сечению является:
• анатомически узкий таз III–IVстепени сужения;
• наличие костных опухолей в малом тазе, препятствующих прохождению плода;
• резкие деформации таза в результате перенесенной травмы или заболеваний;
• разрывы лонного сочленения или другие повреждения таза, возникшие в ходе предыдущих родов.
Кроме того, кесарево сечение необходимо в случаях, когда узкий таз осложняется наличием таких факторов, как:
• крупные размеры плода;
• перенашивание беременности;
• хроническая гипоксия плода;
• тазовое предлежание;
• аномалии развития половых органов;
• рубец на матке после кесарева сечения и других операций;
• наличие бесплодия в прошлом;
• возраст первородящей старше 30 лет и т. д.
Кесарево сечение осуществляют в конце беременности до начала или с началом родовой деятельности.
Резус-конфликт
Резус-фактор — это антиген (белок) или Rh-антиген, который представляет собой вещество, находящееся на поверхности красных кровяных клеток (эритроцитов). Rh-антиген служит опознавательным знаком для иммунной системы, своеобразным «удостоверением личности». Людей, у которых имеется резус-антиген, называют Rh-положительными. Люди, у которых его нет, — Rh-отрицательными. Зависит это от комбинации генов, переданных человеку по наследству. По статистике у 85 % людей резус-фактор крови положительный.
Какие осложнения может вызвать отрицательный резус-фактор? Что нужно делать, чтобы избежать осложнений?
Примерно 15 % женщин не имеют резус-фактора, то есть являются резус-отрицательными. Отрицательный резус-фактор, как правило, не приносит никаких неприятностей. Но если у плода резус-фактор крови положительный, то его появление в вашем организме может вызвать резус-конфликт — иммунную реакцию, вследствие которой организм матери начинает вырабатывать антитела, разрушающие эритроциты ребенка и вызывающие развитие гемолитической болезни новорожденных.
Эритроциты ребенка, несущие определенный антиген, через кровоток попадают в ваш организм и побуждают его к выработке антител, которые, в свою очередь, попадают к малышу. Ваш организм начнет вырабатывать D-антиген. Это называется сенсибилизацией.
Национальные и расовые особенности: Rh-отрицательными являются до 30 % женщин-басков (народность, проживающая в Испании и Франции), 15 % белых женщин, 10 % испанок Латинской Америки, 6–8 % негритяноки2 % представительниц желтой расы.
Угроза резус-конфликта при беременности существует лишь в том случае, если вы резус-отрицательны, а отец ребенка — резус-положительный. В этом случае будущий малыш с вероятностью 3: 1 унаследует резус-антиген от отца. То есть в 75 % случаев плод будет резус-положительным, а в 25 % случаев — резус-отрицательным. И вот в этих 25 % случаев ни маме, ни ее малышу ничего не грозит.
Узнать свою группу крови и резус-фактор желательно еще до беременности. Если вы этого не сделали, то во время беременности при первом посещении женской консультации будут определены группа и резус-принадлежность вашей крови. Все беременные с резус-отрицательной кровью и при наличии резус-положительной крови мужа должны регулярно обследоваться на наличие антител в сыворотке крови. При обнаружении резус-антител необходимо обратиться в специализированные медицинские центры для дальнейшего наблюдения. Специализированные современные перинатальные центры оснащены необходимым оборудованием, позволяющим следить за состоянием плода, своевременно диагностировать развитие гемолитической болезни плода.
Гемолитическую болезнь новорожденных можно и необходимо предупредить до рождения ребенка. Для этой цели вот уже несколько десятилетий в мире с успехом используются препараты иммуноглобулина человека антирезус Rho(D). Они могут эффективно защищать беременность у резус-отрицательных женщин и надежно профилактировать гемолитическую болезнь новорожденных.
Антирезусный иммуноглобулин последнего поколения (отличающийся максимальной вирусной безопасностью и доказанной клинической эффективностью) способен предотвратить гемолитическую болезнь новорожденных при условии, что в крови у женщины нет ранее выработанных антител. Это специально приготовленный гамма-глобулин с высоким уровнем концентрации предварительно выработанных антител к резус-положительным эритроцитам. При инъекции антирезусного иммуноглобулина разрушаются резус-положительные эритроциты, которые могли бы попасть в кровоток матери, и таким образом предотвращается образование антител и организм ребенка становится защищенным от гемолитической болезни.
Каждый пятый ребенок рискует стать жертвой резус-конфликта.
Сейчас единственным способом диагностики начинающегося резус-конфликта является амниоцентез (проба амниотической жидкости) — небезопасная для плода процедура, которая сама по себе может стать причиной осложнений. Английские врачи попытались решить эту проблему. Ученые из Университета Бристоля разработали новый метод диагностики резус-конфликта, в основе которого лежит анализ крови будущей матери. Они обратили внимание на то, что во время беременности в материнскую кровь попадают форменные элементы крови плода, содержащие фрагменты фетальной ДНК (в крови плода процент ядерных форм эритроцитов намного выше, чем в крови взрослого человека). Фетальная ДНК включает в себя определенные уникальные последовательности нуклеотидов, по которым можно с точностью до 100 % определить группу крови ребенка и, следовательно, установить вероятность развития резус-конфликта.
Если резус-антитела не вводились вам раньше для профилактики, то это можно сделать во время беременности. Сейчас стало обычной практикой делать такую прививку каждой резус-отрицательной женщине вскоре после родов (до 72 часов) или выкидыша в первую беременность. Вакцину необходимо вводить и в тех случаях, если для выявления нарушений в развитии плода вам делали пункцию плодного пузыря, применяли метод амниоцентеза или другие исследования. Введение иммуноглобулина в обязательном порядке назначают также после оперативного вмешательства при внематочной беременности. Если же укола не сделать, то у вас в крови может остаться небольшое количество антител. Сейчас они на состояние вашего организма не повлияют, но могут здорово навредить во время второй беременности.
Антирезусный иммуноглобулин обеспечивает защиту только в том случае, если у вас в организме до этого никогда не образовывались антитела к резус-фактору. Те женщины, у которых антитела выработались в процессе предшествующей беременности, а также в случае переливания резус-положительной крови, не могут быть защищены с помощью препарата. Вот почему при каждой беременности важно проводить инъекции антирезусного иммуноглобулина в течение предписываемого периода времени. Инъекции анти-D нужно делать далеко не всем женщинам с отрицательным резусом. Инъекции вам не нужны, если:
• у ребенка, которого вы носите, тоже отрицательный резус-фактор, — тогда вы не будете вырабатывать никаких антител;
• у отца ребенка тоже отрицательный резус-фактор, — тогда никаких антител опять-таки не будет;
• вы уверены, что это ваш последний ребенок;
• у вас уже была сенсибилизация, и в крови есть антитела к D-антигенам, так что инъекция не подействует и делать ее бессмысленно.
Обычно врачи не рекомендуют прерывать первую беременность женщинам, имеющим резус-отрицательный фактор, иначе последующие беременности будут протекать под угрозой выкидыша. Дело в том, что при первой беременности антител вырабатывается не так много: примерно столько, сколько нужно для уничтожения поступающих эритроцитов плода. Темп образования антител тоже не слишком высок, так как это первая встреча. Зато после родов в организме женщины остаются «клетки памяти», которые при последующих беременностях сумеют «организовать» быструю и мощную выработку антител против резус-фактора. Поэтому реакция женской иммунной системы на плодовый резус-антиген при второй и третьей беременности гораздо оперативнее, чем при первой. Соответственно, выше и риск поражения плода.
В самых тяжелых случаях резус-конфликт заканчивается врожденной водянкой плода, которая может привести к его смерти. В более легких случаях резус-конфликт проявляется после рождения желтухой или анемией у новорожденного. Все эти состояния на медицинском языке называются «гемолитическая болезнь плода и новорожденного». Лечение этой болезни сложное, комплексное, иногда требуется заменное переливание крови малышу. Конечно, жаль, когда такое радостное событие, как беременность, сопровождается осложнениями, но учтите, что при своевременном проведении специфической терапии проблему можно разрешить.
Перечень необходимых исследований у женщин с резус-сенсибилизацией включает в себя:
• периодическое определение уровня антител (титра антител) — проводится один раз в месяц. Если у вас 1-я группа крови и резус отрицательный, а у мужа 2-я, или 3-я, или 4-я группа крови, то анализы на наличие групповых иммунных антител с эритроцитами мужа берутся даже при первой беременности;
• периодическое ультразвуковое исследование;
• при необходимости — проведение амниоцентеза и кордоцентеза. Эти процедуры проводятся под контролем УЗИ и позволяют взять околоплодные воды или кровь плода на анализ.
При выявлении тяжелой формы гемолитической болезни плода проводится внутриутробное лечение (под контролем ультразвукового исследования через переднюю брюшную стенку матери в сосуд пуповины вводится необходимое количество эритроцитарной массы), что позволяет улучшить состояние плода и продлить беременность. Самой сложной проблемой является беременность женщины, у которой предыдущая беременность закончилась рождением ребенка с тяжелой гемолитической болезнью (ГБП), прерыванием беременности из-за тяжелой ГБП или гибелью ребенка по этой же причине. В таком случае возможно применение метода экстракорпорального оплодотворения с отбором резус-отрицательных эмбрионов, если мужчина геторозиготен (присутствует ген резус-отрицательности). Если по каким-то причинам этот способ неприемлем, то беременность ведется так же, как беременность при впервые выявленных антителах.
По статистике только 1,5 % от всех беременностей у резус-отрицательных женщин осложняется эритроцитарной сенсибилизацией.
Итак, если вы несовместимы с партнером по резус-фактору — не стоит тревожиться раньше времени и отказываться от мечты о ребенке, это вовсе не повод для пессимистических настроений.
Имейте в виду что те женщины, у которых резус-фактор отрицательный, тоже способны стать мамами. При этом их беременность протекает ничуть не тяжелее, чем у другихженщин. Просто в этом случае вам надо быть готовой к особому контролю за своим здоровьем. Возможно, вам придется наблюдаться в специализированном центре, что поможет избежать тяжелых осложнений и выбрать оптимальные сроки и методы родоразрешения.






