Цирроз печени
Цирроз печени – это конечная стадия ряда хронических воспалительных заболеваний печени, которая характеризуется гибелью гепатоцитов с образованием узлов-регенератов и соединительнотканных перемычек, нарушением портокавального кровотока и всех функций органа. Из определения следуют три основные положения. Во-первых, это не самостоятельное заболевание, а исход многих патологических процессов происходящих в паренхиме печени. Во-вторых, при циррозе имеется выраженная диффузная структурная перестройка печеночной ткани с гибелью значительной массы гепатоцитов, нарушением архитектоники печеночной дольки, формированием на их месте узлов из метаплазированных клеток-регенератов, окруженных мощными соединительнотканными перегородками. В-третьих, такая деструктуризация печеночной ткани приводит к нарушению портокавального кровотока в печени и всех ее функций.
Этиология и патогенез
Длительное время единственной причиной цирроза печени считалась хроническая алкогольная интоксикация. Алкоголь является гепатотоксическим веществом, приводящим к жировой дистрофии печени. Однако в последующие годы цирроз печени был выявлен у больных, не употребляющих алкоголь, но перенесших вирусный гепатит. Такая связь наблюдается у 60–80 % больных. Число вирусов, вызывающих гепатит, постоянно увеличивается и сегодня известно более десяти их видов, наиболее частыми возбудителями гепатита являются вирусы А, В, С, D. Внедряясь в гепатоцит, они вызывают разрушение клетки. Если больной не умирает в остром периоде заболевания от печеночной недостаточности, погибшие гепатоциты замещаются регенерирующими клетками и соединительной тканью, и развивается цирроз печени.
Тем не менее алкоголизм многие исследователи называют второй по частоте причиной, вызывающей цирроз печени. По их данным, хроническая алкогольная интоксикация на протяжении ряда лет способна привести к деструкции гепатоцита и печеночной дольки. Другие исследователи полагают, что злоупотребление алкоголем и связанные с ним изменения печени (жировая дистрофия) являются лишь благоприятным фоном для вирусной инвазии – истиной причины заболевания.
Большое значение в возникновении хронического гепатита и цирроза печени занимают лекарственные препараты и химические интоксикации. Известно токсическое воздействие на печень фторсодержащих ингаляционных анестетиков (фторотан), антибиотиков (эритромицин, рифампицин), противотуберкулезных препаратов (изониазид), противовоспалительных (парацетамол) и противосудорожных средств (валпроат натрия в сочетании с фенобарбиталом), антидепрессантов (амитриптилин). Некоторые из них больные принимают длительное время и без соответствующего медицинского контроля. Химические производства, лаборатории, сельскохозяйственная химия, бытовые и транспортные загрязнения могут вызывать повышение концентрации ядовитых веществ в воздухе, воде, почве и пищевых продуктах. Они могут накапливаться в тканях организма и быть причиной иммунных и аутоиммунных процессов в печени, вызывая дегенерацию, метаплазию и гибель гепатоцитов.
Значительная роль в этиологии цирроза печени принадлежит многочисленным метаболическим нарушениям в организме, связанным с генетическими ферментативными расстройствами. К ним относятся гемохроматоз, болезнь Вильсона, дефицит а 1-антитрипсина и ряд других нарушений. Гемохроматоз связан с избыточным накоплением в крови железа. При этом оно куммулируется в клетках печени, способствуя развитию цирроза. При болезни Вильсона происходит избыточное накопление в крови и тканях организма меди. Это приводит к нарушению функции центральной нервной системы и циррозу печени. При дефиците – антитрипсина развиваются эмфизема легких и цирроз печени.
Причиной цирроза печени может быть воспалительный процесс бактериальной природы в желчевыводящей системе, при котором развиваются холестаз, холангит, микроабсцедирование и склерозирование печеночной ткани. Аналогичные изменения могут возникать в результате паразитарной инвазии в печень (гельминтозы, амебиаз, эхинококкоз и др.).
Хронические и острые заболевания сердечно-сосудистой системы могут явиться причиной портальной гипертензии и изменений в печени, характерных для цирроза. Так, повышение давления в верхней полой вене вследствие склерозирующего перикардита, пороков сердца с правожелудочковой недостаточностью, болезни Такаясу (стеноз верхней полой вены) могут резко затруднять портокавальный кровоток в печени и приводить у циррозу печени. Аналогичные изменения наблюдаются при болезни Бадда-Киари – склерозе и тромбозе печеночных вен на уровне впадения их в нижнюю полую вену.
Несмотря на рассмотренное множество известных причин, вызывающих цирроз печени, есть пациенты, страдающие этим заболеванием, у которых при тщательном обследовании не удается обнаружить анамнестических или лабораторных указаний на его причину. В таких случаях говорят о криптогенном циррозе печени, который встречается у 5-15 % больных.
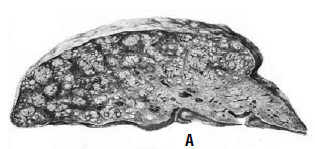
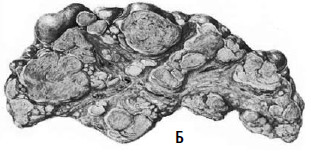
Рис. 77. Вид печени при мелкоузловом (А) и крупноузловом (Б) циррозе
Макроскопически при циррозе печени наблюдается увеличение или уменьшение объема органа, изменение цвета от вишневокоричневого до «кирпичного» или серого. Поверхность печени становится бугристой, консистенция более плотной. Выделяют мелкоузловую и крупноузловую формы цирроза печени. При мелкоузловой форме – узлы одинакового размера, диаметром менее 3 мм. Большинство исследователей считают, что мелкоузловая форма характерна для ранней стадии болезни и наблюдается чаще при алкоголизме, обструкции желчных протоков, нарушенном оттоке венозной крови, гемохроматозе (рис. 77).
При крупноузловой форме – узлы различной величины, намного больше 3 мм в диаметре. Некоторые из них достигают нескольких сантиметров. Соединительнотканные перегородки между узлами часто бывают широкими, втянутыми и выглядят как рубцы. Их выраженность определяет серый цвет печени и уменьшение ее размеров. Как правило, при таких изменениях бывает усилен венозный рисунок на связочном аппарате печени и брюшине в непосредственной близости от нее. При этом часто наблюдаются асцит, желтушность кожных покровов и внутренних органов. На разрезе видны те же узлы и плотные соединительнотканные перемычки, венозный рисунок печени обеднен, цвет ткани оранжевый или серый.
При микроскопическом исследовании дольчатое строение паренхимы печени с характерным расположением венозных сосудов, артериол и желчных капилляров, искажено. Вместо печеночных долек определяются узлы-регенераты, состоящие из округлых, беспорядочно лежащих клеток разного размера. Портальные синусы и центральная вена отсутствуют или резко деформированы. Узлы окружены широкими прослойками соединительной ткани с редкими венозными, артериальными сосудами и желчными потоками (рис. 78).
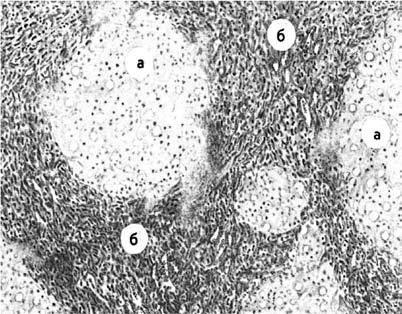
Рис. 78. Микроскопическая картина цирроза печени:
А – узлы-регенераты; Б – широкие соединительнотканные перемычки
Клиническая картина и данные объективного исследования
Клиническая картина при циррозе печени может быть весьма разнообразна и зависит от выраженности изменений в паренхиме печени и ее функционального состояния. Только половина всех больных циррозом печени обращаются к врачу с жалобами на ноющие боли в правом подреберье, чувство тяжести в животе, плохой аппетит, быстрое насыщение, увеличение живота, быструю утомляемость, потемнение мочи после употребления алкоголя и других погрешностей в диете. Нередко больные указывают на перенесенный гепатит, злоупотребление алкоголем, наркоманию. При осмотре – кожа сухая, серо-желтоватого цвета, питание нормальное или сниженное, при том, что живот кажется непропорционально увеличенным. На передней брюшной стенке часто заметен усиленный венозный рисунок. При пальпации живота может определяться передний край печени, который спускается ниже реберной дуги, плотный на ощупь. У не полных больных удается определить бугристую поверхность печени. Перкуторно часто определяется свободная жидкость в отлогих местах брюшной полости, большое ее количество (5–8 литров) обусловливает увеличение объема и напряжение живота, «зыбление» передней брюшной стенки при постукивании кончиками пальцев.
Около 30 % больных узнают о циррозе печени как о случайной находке при обследовании по поводу другой патологии или при диспансерном обследовании. Они не предъявляют жалоб и не считают себя больными, поскольку продолжают выполнять привычную для себя работу и некоторое беспокойство (тянущие боли в правом подреберье, увеличение живота и др.) объясняют другими причинами.
Примерно 20 % больных поступают в стационар с осложнениями цирроза печени – острой печеночной недостаточностью, напряженным асцитом, кровотечением из варикозно расширенных вен пищевода. Выраженность острой печеночной недостаточности может быть различной – от появления едва заметной желтухи до печеночной комы. Часто в таких случаях есть указания на наличие у больного алкогольной или наркотической зависимости, хронического гепатита, цирроза печени. Появляется желтушность кожных покровов, потемнение мочи, уменьшение ее суточного объема, увеличение живота, нарушение психики больного от заторможенности и неадекватной реакции на события до интоксикационного делирия и комы. Иногда у таких больных начинает резко нарастать асцит. Ограничение приема жидкости и применение диуретиков не вызывают желаемого эффекта. Нарастание асцита приводит к дыхательной недостаточности, невозможности находиться в горизонтальном положении (напряженный асцит). Нередко при физической нагрузке, натуживании, поднятии тяжести, кашле, наклонах туловища вперед возникают рвота темной почти неизмененной кровью, снижение артериального давления, потеря сознания. Кровотечение может быть достаточно обильным, приводить к выраженной анемии, а иногда к летальному исходу. У больных с выраженными изменениями паренхимы печени и декомпенсацией ее функции могут наблюдаться все 3 перечисленных осложнения (печеночная недостаточность, асцит, кровотечение из варикозно расширенных вен пищевода). Нередко такие больные умирают от прогрессирующей полиорганной недостаточности или кровотечения.
Течение цирроза печени зависит от выраженности деструкции печеночной ткани и соблюдения охранительного режима больным. Если острый гепатит, первопричина развития цирроза печени, протекал в легкой форме, был своевременно диагностирован и адекватно пролечен, а больной соблюдает диету с исключением острых блюд и алкоголя, то цирроз печени может развиваться очень медленно. В таких случаях через 10 лет после выявления заболевания, 50 % больных остаются компенсированными. Первично тяжелый деструктивный процесс в печени с развитием крупноузлового цирроза, нарушение больным диеты и злоупотребление алкоголем быстро приводят к декомпенсации функции печени и развитию таких тяжелых осложнений, как печеночная недостаточность, асцит, кровотечение из варикозных вен пищевода, что резко ухудшает прогноз заболевания. При этом лишь 16 % больных остаются живыми в течение 5 лет.
Лабораторная и инструментальная диагностика
В зависимости от выраженности морфологических и функциональных изменений печени диагностика цирроза может представлять определенные трудности или быть очень простой. Понятно, что при отсутствии жалоб, клинических и лабораторных проявлений весьма трудно поставить правильный диагноз. При этом могут помочь анамнестические указания о перенесенном вирусном гепатите, сведения об имеющейся или бывшей ранее алкогольной или наркотической зависимости, физикальные признаки увеличения печени и наличия асцита. Лабораторные данные могут показать небольшое повышение содержания билирубина в сыворотке крови, желчных пигментов в моче. При обострении хронического гепатита повышается уровень трансаминаз и щелочной фосфатазы.
В качестве инструментальных методов диагностики используют ультразвуковое исследование, дуплексное сканирование (допплерографию), компьютерную томографию, фиброгастродуоденоскопию, лапароскопию, биопсию печени. Ультразвуковое исследование может показать увеличение печени, уплотнение ее ткани, ширину внутрипеченочных и внепеченочных желчных протоков, наличие конкрементов в желчных путях, размеры и плотность поджелудочной железы, наличие свободной жидкости в отлогих местах брюшной полости. Дуплексное сканирование позволяет судить об увеличении диаметра воротной вены и замедлении кровотока в ней. При компьютерной томографии следует обратить внимание на размеры печени и плотности печеночной ткани, диаметр внутрипеченочных желчных протоков и кровеносных сосудов, однородность печеночной ткани, наличие жидкости в брюшной полости. При фиброгастродуоденоскопии можно увидеть наличие и выраженность варикозного расширения вен пищевода, морфологические изменения желудка, двенадцатиперстной кишки и фатерова сосочка. Лапароскопия позволяет оценить размеры и цвет печени, характер ее поверхности, усиление венозного рисунка связочного аппарата печени, наличие асцитической жидкости. Во время лапароскопии может быть выполнена щипковая или пункционная биопсия печени, позволяющая судить о морфологических изменениях печеночной ткани.
Всестороннее обследование позволяет поставить диагноз (цирроз печени) и исключить другую патологию с аналогичными проявлениями. Дифференциальный диагноз проводится с желчно-каменной болезнью и ее осложнениями, патологией желудка, двенадцатиперстной кишки и острым панкреатитом, а также онкологическими заболеваниями названных органов. Для дифференциальной диагностики используются те же инструментальные методы.
Лечение
Цирроз печени впервые был описан Лаэннеком в 1819 году. За этот период появились важные результаты исследований в вопросах этиологии, патологической анатомии, клиники, диагностики и лечения данного заболевания. В подавляющем большинстве случаев острые и хронические болезни печени лечат терапевтическими методами. Хирургические вмешательства выполняются только при осложнениях, угрожающих жизни больного – напряженном асците, кровотечении из варикозных вен пищевода. Развитие хирургического лечения этих грозных осложнений прошло большой путь от эвакуации асцита до пересадки печени. На этом пути свой след оставили многие великие хирурги. Н.Н.Экк (1877) предложил идею портокавального анастомоза; Vidal (1903) впервые выполнил портокавальное соустье больному с асцитом; Whipple, Lord (1945) начали использовать портокавальный анастомоз при кровотечениях из вен пищевода; Blakemore (1950) предложил зонд с баллонами для сдавления вен пищевода при кровотечении; Ф. Г. Углов (1952) впервые выполнил портокавальный анастомоз в СССР; Т. Starzl (1967) выполнил первую успешную пересадку печени. В настоящее время продолжается поиск оптимальных методов медикаментозного и хирургического лечения заболеваний печени и их осложнений.
Поскольку цирроз печени сопровождается необратимыми органическими изменениями, то лечение данного заболевания – трудная задача. Суть его сводится к созданию охранительного режима для печени и предупреждению быстрого прогрессирования процесса. Преимущественно это соблюдение режима питания и диеты, применение витаминотерапии, гепатопротекторов, гормонов. То есть лечение этого заболевания в большей степени консервативное.
Хирургическое лечение применяется лишь при осложненных формах болезни – при наличии устойчивого к консервативным методам лечения (так называемого резистентного), напряженного асцита, а также кровотечении из варикозных вен пищевода. В подавляющем большинстве эти методы носят паллиативный характер, поскольку направлены на устранение основного проявления заболевания – асцита, остановку кровотечения из варикозных вен пищевода. Только последние 20 лет благодаря успехам трансплантологии стало возможным радикальное лечение цирроза печени и его осложнений путем трансплантации печени.