Глава 6
Патогенез НАЖБП
В общем смысле жировая инфильтрация печени развивается на фоне включения одного или нескольких механизмов, действие которых результирует в увеличении содержания ТГ в паренхиме (рис. 24).
Среди этих механизмов выделяют:
? повышенное поступление ТГ или жирных кислот из пищи или жировой ткани (наряду с инсулинорезистентностью может быть обусловлено терапией глюкокортикоидами, экстремальным голоданием);
? усиление синтеза СЖК в печени (при избытке углеводов в рационе, синдроме мальабсорбции любой этиологии, еюноилеоанастомозе);
? нарушение выведения ТГ из печени вследствие уменьшения синтеза апопротеинов, необходимых для образования ЛПОНП (при белковой недостаточности, голодании, синдроме мальабсорбции, подавлении синтеза белка под действием четыреххлористого углерода, фосфора, больших доз тетрациклина);
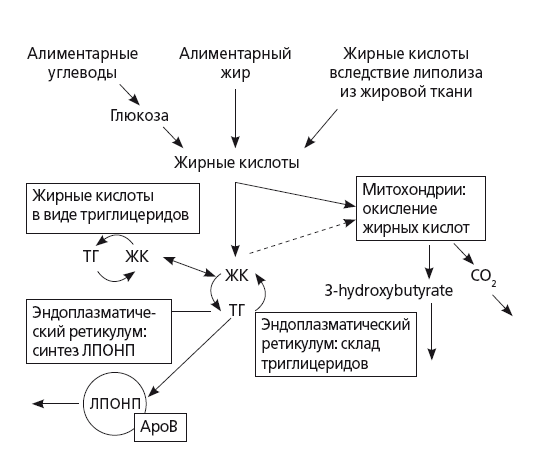
Рис. 24.
? подавление окисления СЖК (холестаз, генетические нарушения глюкуронизации);
? нарушение образования и/или транспорта апопротеинов и липопротеидов вследствие дефектов задействованных ферментов или транспортеров (интоксикации, беременность, наследственные болезни).
Очевидно, что несколько механизмов накопления ТГ в печени могут действовать одновременно. Наибольшее значение имеет сочетание алиментарного поступления ТГ (переедание, злоупотребление алкоголем) с увеличением синтеза ТГ (инсулинорезистентность, гипергликемия).
В большинстве случаев НАЖБП протекает в форме стеатоза печени. При гистологическом исследовании при стеатозе печени жировая инфильтрация носит внеклеточный характер и отсутствует типичная для стеатогепатита баллонная дегенерация гепатоцитов. Для НАСТ, помимо баллонной дегенерации, типично развитие различных внеклеточных признаков воспаления: лейкоцитарной инфильтрации (чаще в III зоне, реже — перипортальной) и очагового фиброза. Согласно классификации, предложенной Российской гастроэнтерологической ассоциацией, в НАЖБП выделяют 4 стадии: стеатоз печени, НАСГ, НАСГ с фиброзом и фиброз печени [6].
Рис. 25.
Содержание ТГ в печени при НАЖБП, как вне- так и внутриклеточно, может достигать 40 % от массы органа (при норме около 5 %). Вначале жир накапливается в цитоплазме гепатоцитов и оттесняет ядро к периферии клетки (рис. 26). По мере накопления ТГ некоторые гепатоциты разрываются и образуются внеклеточно расположенные жировые кисты. Деструкция гепатоцитов является причиной первичной миграции лейкоцитов: сначала нейтрофилов и макрофагов, а затем и лимфоцитов, и запуска хронического воспаления, которое становится важнейшим независимым фактором прогрессирования НАЖБП до НАСГ и фиброза печени.

Рис. 26.
В формировании НАСГ выделяют несколько основных патогенетических механизмов, так называемых ударов или толчков (hits). При ожирении в роли «первого толчка» выступает первичное накопление свободных жирных кислот и триглицеридов в гепатоците. Печень становится местом накопления триглицеридов, которые синтезирует из алиментарных жирных кислот или углеводов — глюкозы и фруктозы [20]. При инсулинорезистентности и сахарном диабете источником поступления в печень жирных кислот служит липолиз, и ТГ поступают из жировой клетчатки [21]. В отсутствии ожирения при пищевой перегрузке готовыми или вновь синтезированными из углеводов жирными кислотами нейтральный жир накапливается в подкожной бурой жировой клетчатке как запасной энергоноситель. Эктопическое отложение жира (в печени, поджелудочной железе, миокарде и скелетных мышцах) происходит после «перегрузки» жировой ткани циркулирующими в крови триглицеридами. Иначе говоря, печень становится дополнительным местом складирования триглицеридов и, как бурая жировая ткань, становится резервуаром энергетических субстратов — в гепатоцитах развивается микровезикулярный стеатоз [22].
Само по себе избыточное накопление ТГ как в жировой ткани, так и эктопическое всегда сопровождается повреждением какой-то части гипертрофированных клеток (адипоцитов, гепатоцитов или кардиломиоцитов) — к ним мигрируют активированные макрофаги, которые в результате фагоцитоза выделяют цитокины и первично активируют иммунные реакции замедленного типа — развивается хроническое системное воспаление. Среди выделяемых жировой тканью перилипинов особое значение для патогеназа НАЖБП имеет снижение секреции адипонектина и увеличение секреции лептина, что приводит к потере контроля над чувством насыщения (рис. 27).
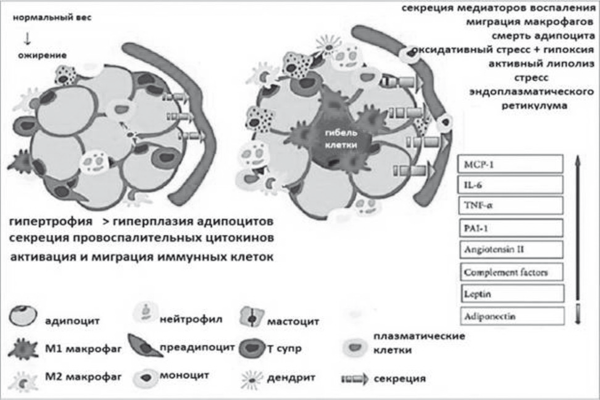
Рис. 27.
Перегруженная жиром ткань становится инсулинорезистентной, поскольку стремится ограничить дальнейший синтез триглицеридов, в гепатоцитах развивается макровезикулярный стеатоз, и жир начинает накапливаться внеклеточно. Инсулинорезистенность — снижение реакции на инсулин чувствительных к инсулину тканей при его достаточной концентрации. Основные органы-мишени инсулинорезистентности: скелетные мышцы, жировая ткань, печень, мозг. Фактически печень принимает функции белой жировой ткани — синтезирует провоспалительные и прогипергликемические перилипины, что углубляет инсулинорезистенность. Сегодня известно, что инсулинорезистентность имеет полигенный характер. В ее развитии участвуют мутации генов субстрата инсулинового рецептора (СИР-1), гликоген-синтетазы, гормон-чувствительной липазы, b3-адренорецепторов, фактора некроза опухолей-? (ФНО-а), разобщающего протеина (UCP-1), а также молекулярные дефекты белков, передающих сигналы инсулина (увеличение экспрессии Rad-белка и UPC-1 ингибитора тирозин-киназы инсулинового рецептора в мышечной ткани, снижение мембранной концентрации и активности внутриклеточных транспортеров глюкозы GLUT-4 в мышечной ткани). Остается неясным вопрос — какие механизмы у каждого конкретного пациента на тканевом и системном уровне настраивают этот предел ожирения, при превышении которого развивается инсулинорезистентность и, как следствие, гиперинсулинемия с дальнейшим набором веса и перспективой сахарного диабета 2 типа. Фактически, достаточно много людей остаются метаболически «здоровыми» даже при тяжелом ожирении [24].
При прогрессировании MC и развитии инсулинорезистентности печень, в норме не участвующая в депонировании избыточного жира, начинает еще более активно аккумулировать ТГ, поступившие в кровь вследствие липолиза, и активно синтезирует СЖК и ТГ из избытка глюкозы в плазме. Инсулинорезистентность приводит к развитию компенсаторной гиперинсулинемии и одновременно «переводит» обмен веществ с окисления глюкозы на b-окисление жира. Не только в мышечной ткани, но и в печени, и в мозге свободные жирные кислоты конкурируют с глюкозой как основным энергетическим субстратом — этот путь получения энергии всегда сопряжен с развитием феномена липотоксичности.
Липотоксичность — «второй толчок» в патогенезе НАЖБП и главная причина развитии НАСГ. Развивается как следствие оксидативного стресса гепатоцитов при активации в них липолиза и напряженном синтезе жирных кислот, которые происходят в митохондриях и эндоплазматическом ретикулуме. Липотоксичность приводит к появлению в гепатоцитах и системно большого количества свободных перекисей и перекисному окислению липидов (ПОЛ), при котором активно повреждаются ПНЖК фосфолипидов клеточных мембран: цитоплазматической мембраны клетки и главное — мембран, из которых состоят сами митохондрии и эндоплазматический ретикулум [25–27].

Рис. 28.
Разрушение ПНЖК фосфолипидов нарушает структуру, метаболическую активность и сигнальную функцию клеточных мембран. Перекиси также опасны для ДНК и РНК гепатоцитов. Липотоксичность запускает апоптоз гепатоцитов, приводит к НАСГ — в паренхиме печени на фоне жировой инфильтрации развивается первично хроническое воспаление и фиброз, а также формирует воспалительный статус плазмы [28]. Таким образом, НАСГ обладает внутренним потенциалом к прогрессированию и приводит к развитию более или менее выраженного фиброза печени у каждого пациента и находится в фокусе научных исследований [12,13].






