Калейдоскоп судеб
Пациентка М., 78 лет.
По данным амбулаторной карты, наблюдалась в поликлинике более 15 лет с диагнозом: болезнь Альцгеймера. ГБ 2. Последние 1,5 года до смерти полностью иммобилизирована. Лечение от болезни Альцгеймера не получала.
За 2 года до смерти выявлен СД 2-го типа, при этом гипогликемическая терапия в назначениях врача отсутствовала, уровень сахара не контролировался, несмотря на ежеквартальные посещения терапевтом. Несмотря на фигурирующий в амбулаторной карте диагноз ГБ, в осмотрах врача колебания уровня АД были не выше 120 и 80 мм рт. ст. Гипотензивная терапия не назначалась. 2 раза в год были рекомендованы инъекции церебролизина с мексидолом.
Последний год в карте имеются указания на пролежни мягких тканей, хирургом не осматривалась. За год до смерти у пациентки лишь единожды брали общий анализ мочи, других анализов в карте нет. За 2 месяца до смерти выявлена пневмония. Назначен цефтриаксон и АЦЦ.
В посмертном эпикризе отмечен основной диагноз: болезнь Альцгеймера.
Фоновое: ГБ 2. СД 2-го типа. Осложнение: длительная иммобилизация. Внебольничная пневмония. Пролежни.
На секции диагноз подтвердился.
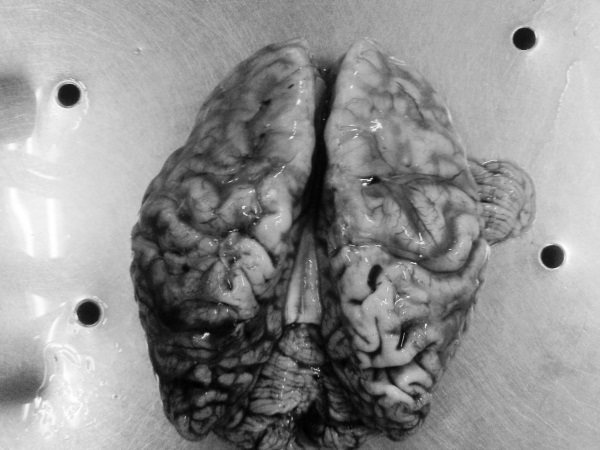
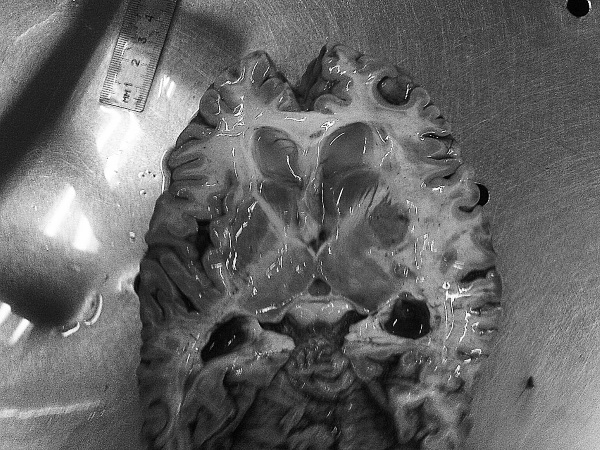
Рис. 28. Признаки болезни Альцгеймера: атрофия коры, выраженная гидроцефалия

Рис. 29. Гипертрофия миокарда ЛЖ

Рис. 30. Пневмония
Анализируя данный клинический пример, необходимо отметить следующее.
1. Социальный статус. Информации о социальном статусе в амбулаторной карте нет.
2. Наблюдение на дому. В соответствии с приказом кратность посещений врача маломобильных пациентов – 1 раз в месяц, при необходимости – лабораторные исследования минимум 2 раза в год. В данном случае полное несоблюдение регламента ведения подобных больных.
3. Клинический диагноз. Должен быть сформулирован в соответствии с МКБ Х пересмотра. В данном примере нет формулировки диагноза с указанием основного, фонового заболевания, осложнений и сопутствующей патологии.
4. Обоснованность назначения лекарственных препаратов в соответствии с диагнозом. В данной карте информации о назначении препаратов для ГБ и СД нет. Регламент назначения гипотензивной и сахароснижающей терапии см. в Приложении № 5.
Таким образом, наряду с указанными замечаниями врач не оценил тяжесть состояния, что не позволило решить вопрос о показанной госпитализации.
Пациентка М., 82 года.
УВОВ, инвалид 2-й группы с 2008 года по поводу перенесенного ОНМК. После этого она стала маломобильной, последние 5 месяцев жизни – полностью иммобилизирована. В анамнезе: ИБС. СН 2. ПИКС неизвестной давности. СД 2-го типа с 2008 года. Хронический пиелонефрит. Наблюдается терапевтом 1 раз в 3 месяца. В связи с тем, что являлась участником ВОВ, проходила диспансеризацию 2 раза в год с осмотром специалистов (невролог, уролог, хирург, офтальмолог) и сдачей общего анализов крови, мочи, ЭКГ. По результатам анализов была выявлена анемия, которая осталась терапевтом без комментариев. Принимала диабетон, уровень сахара в крови не контролировался. Урологом при последнем осмотре был выписан нолицин от хронического пиелонефрита. За месяц до смерти диагностирована пневмония и назначен азитрокс.
В посмертном эпикризе указан Основной диагноз: последствия ОНМК от 2008 года. ИБС. СН 2. ПИКС. Фоновое: СД 2-го типа, сопутствующее: хронический пиелонефрит. Осложнения: внебольничная пневмония.
На секции:
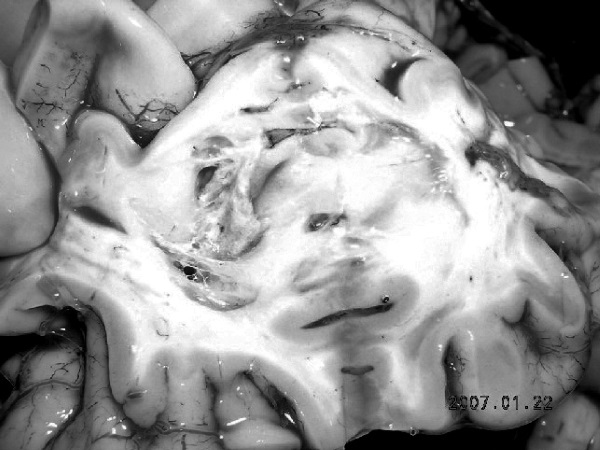
Рис. 31. Последствия перенесенного ОНМК
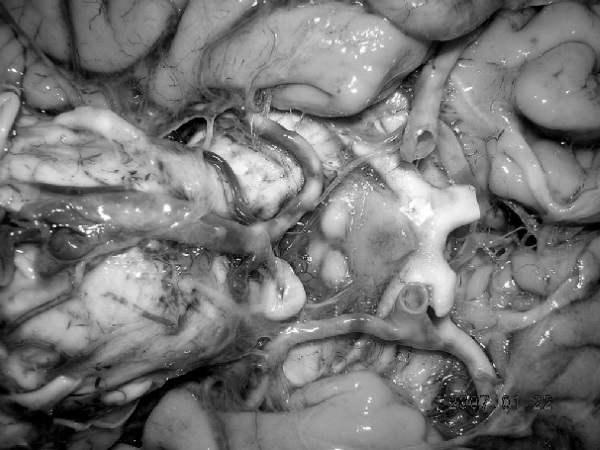
Рис. 32. Атеросклероз церебральных артерий

Рис. 33. Постинфарктный кардиосклероз

Рис. 34. Гипертрофия миокарда левого желудочка
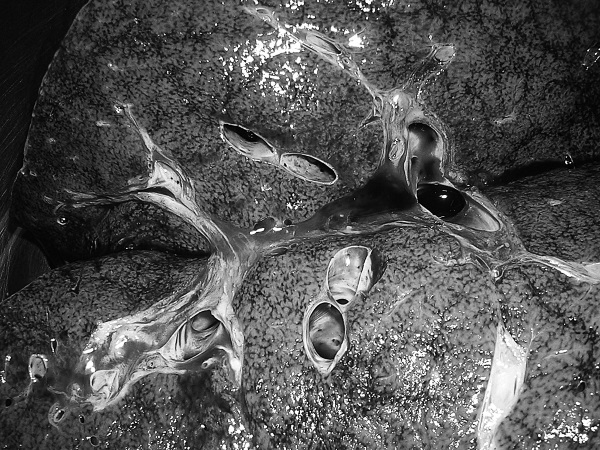
Рис. 35. Признаки ХСН: мускатный фиброз печени
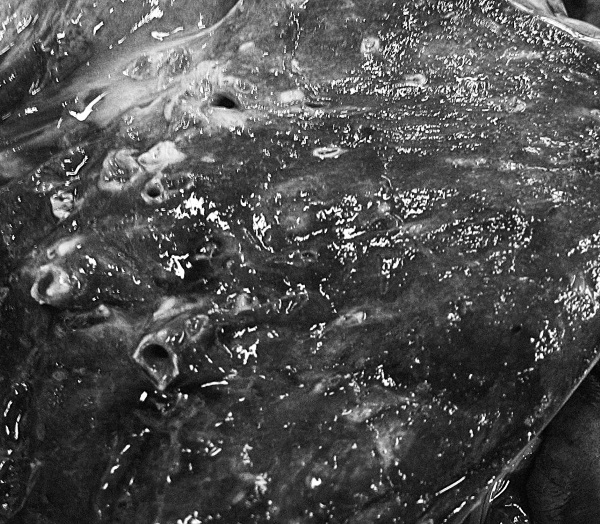
Рис. 36. Пневмония
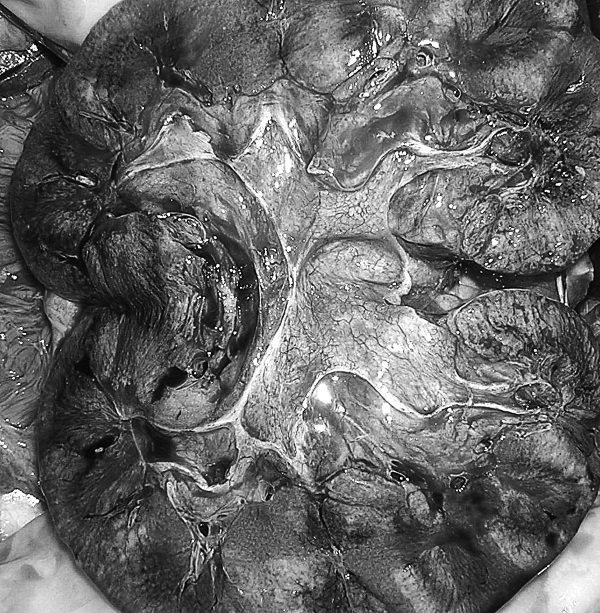
Рис. 37. Признаки хронического пиелонефрита
Анализируя данный клинический пример, необходимо отметить следующее.
1. Социальный статус. Социальный статус, за исключением указания на участие в ВОВ, не обозначен.
2. Наблюдение на дому. Полное несоблюдение регламента наблюдения ДИП. Клинический диагноз. Записи в амбулаторной карте нет. При этом диагноз должен быть следующим. Основной: последствия ОНМК от 2008 года. ИБС. Постинфарктный кардиосклероз. Фоновое: гипертоническая болезнь 3-й ст., 3 ст. риск 4. СД 2-го типа. Осложнения: длительная иммобилизация. Внебольничная пневмония. НК 2. Хронический пиелонефрит. Анемия.
3. Обоснованность назначения лекарственных препаратов. Терапия СД проводилась вне соответствия с клиническими рекомендациями, контроль за уровнем гликемии не осуществлялся, лечение анемии отсутствовало, вместе с тем при отсутствии подтвержденных данных за пиелонефрит были назначены антибиотики.
Таким образом, наряду с указанными замечаниями врач не оценил тяжесть состояния, что не позволило решить вопрос о показанной госпитализации.
Приложение № 6 – алгоритм лечения анемии.
Приложение № 7 – самоконтроль уровня глюкозы.
Пациентка Ф., 84 года.
Умерла в январе 2011 года. Иммобилизирована с марта 2010 года в связи с закрытым переломом лонной и седалищной костей. В карте ежемесячные осмотры терапевта в связи с активами СМП. Причина вызовов: гипертонические кризы и болевой синдром. За год до смерти проведены доступные на дому анализы. В плановом порядке в апреле 2010 году проходила стационарное лечение в терапевтическом отделении. Диагноз при выписке: дисциркуляторная энцефалопатия 2-й ст. ГБ. ИБС. СН 3. ПИКС от 2001 года. Железодефицитная анемия. Закрытый перелом лонной и седалищной костей справа. Амбулаторно после стационара принимала энап Н и винпоцетин.
В посмертном эпикризе указан Основной диагноз: 1) дисциркуляторная энцефалопатия 2-й ст. и ИБС. СН 3. ПИКС от 2001 г. НК 2А. Фоновое: ГБ.
Сопутствующее: хроническая железодефицитная анемия. Закрытый перелом лонной и седалищной костей от 11.03.2010.
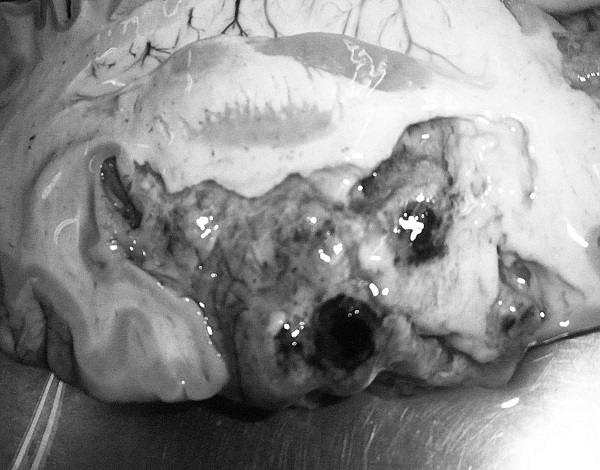
Рис. 38. Повторный инфаркт головного мозга

Рис. 39. Постинфарктный кардиосклероз
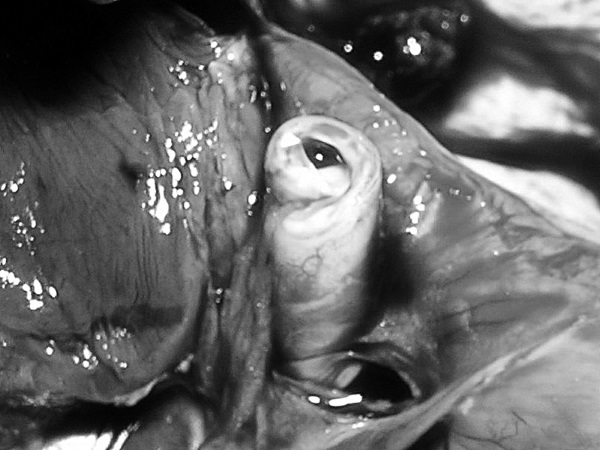
Рис. 40. Атеросклероз коронарных артерий
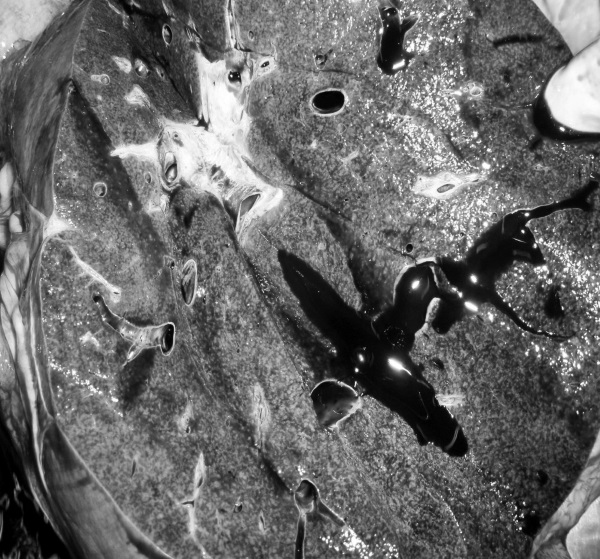
Рис. 41. Проявления НК: мускатный фиброз печени
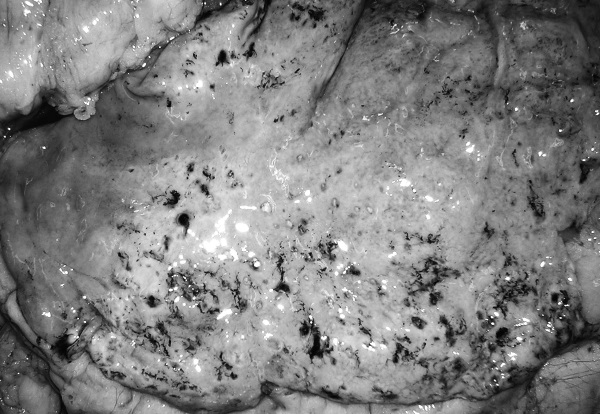
Рис. 42. Острые эрозии желудка
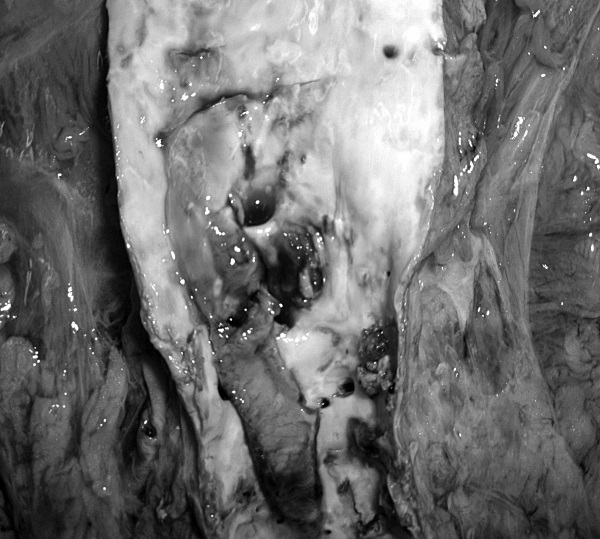
Рис. 43. Атеросклероз аорты
Замечания к ведению больного следующие:
1. Социальный статус. Информации нет.
2. Наблюдение на дому. Посещение терапевта осуществлялось только в связи с активами СМП.
3. Клинический диагноз. Нет правильной формулировки диагноза. При этом правильный диагноз был бы следующим. Основной диагноз: 1) Повторный инфаркт головного мозга. 2) ИБС. Постинфарктный кардиосклероз от 2001 года. Фоновое: гипертоническая болезнь 3 ст., 3 ст. Осложнения: закрытый перелом лонной и седалищной костей от 11.03.2010. Длительная иммобилизация. НК 2. Острые эрозии. Хроническая железодефицитная анемия. Сопутствующие: атеросклероз аорты.
4. Обоснованность назначения лекарственных препаратов: лекарственная монотерапия ГБ эналаприлом неэффективна, что повлекло за собой неоднократные гипертонические кризы и вызовы СМП, нет лечения проявлений ПИКС и анемии.
Таким образом, не было оценки тяжести состояния, наличия тяжелой степени АГ у больной с перенесенным ОНМК и инфаркта миокарда, кризовым течением и признаками СН, что требовало госпитализации пациента.
Приложение № 8 – ведение больного, перенесшего инфаркт миокарда.
Пациентка Б., 95 лет.
Иммобилизирована. Карта малоинформативна. Осмотры терапевта 1–2 раза в год, лист впервые выявленных диагнозов не ведется. Анализы отсутствуют. Известно, что наблюдалась с диагнозом ИБС, ЦВБ. Хронический бронхит. ОНМК с левосторонним гемипарезом и перелом шейки бедра без указания давности. В карте имеются указания на пролежни. За последние 2 года до смерти терапевтом были назначены: пирацетам, предуктал, мексидол, проведен курс ЛФК на дому.
Посмертный эпикриз отсутствует.
На секции:
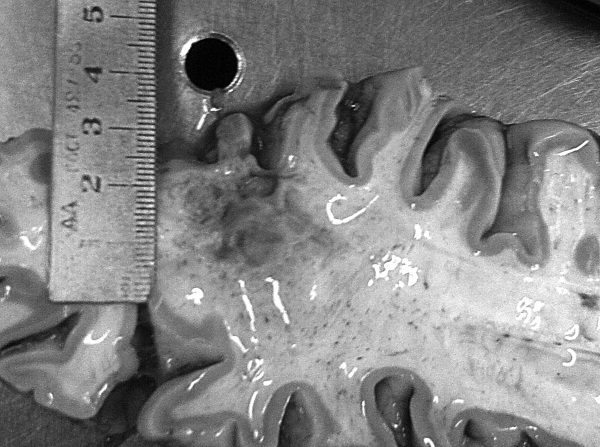
Рис. 44. Последствия перенесенного инфаркта головного мозга
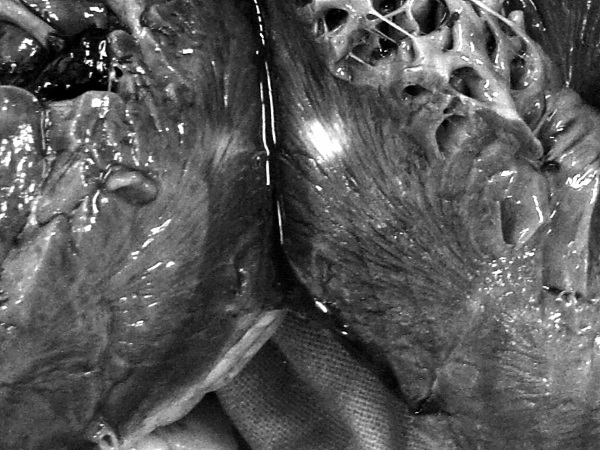
Рис. 45. Постинфарктный кардиосклероз
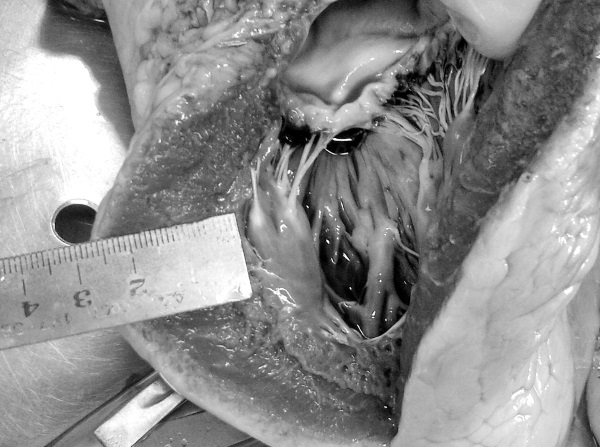
Рис. 46. Гипертрофия миокарда левого желудочка
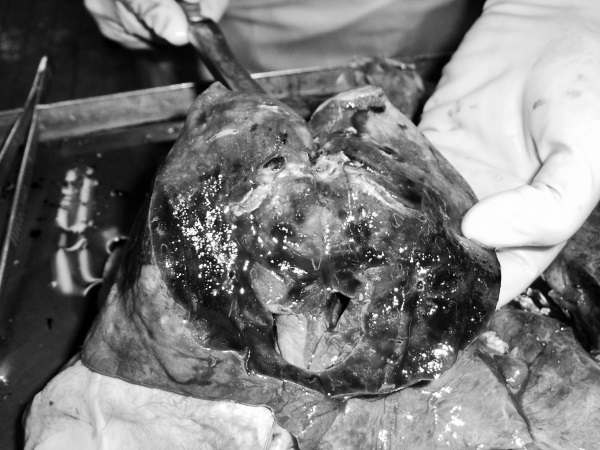
Рис. 47. ТЭЛА
Замечания к ведению данной амбулаторной карты:
1. Социальный статус. Информация отсутствует.
2. Наблюдение на дому. Полное несоблюдение регламента наблюдения ДИП.
3. Клинический диагноз. Не установлен. Правильный диагноз должен быть следующим. Основной диагноз: 1) Последствия перенесенного инфаркта головного мозга. 2) ИБС. Постинфарктный кардиосклероз. Фоновое: гипертоническая болезнь 3 ст., 3 ст. Осложнения: перелом шейки бедра. Длительная иммобилизация. Пролежни. ТЭЛА. Сопутствующие: хронический бронхит.
5. Обоснованность назначения лекарственных препаратов: не было оценки тяжести состояния, не сформулирован диагноз и не назначена терапия, в том числе для профилактики ТЭЛА
Приложение № 9 – ведение больного с ТЭЛА.
Пациентка С., 69 лет.
С 2002 года ГБ 3-й ст., кризовое течение. Принимала энап 10 мг 2 раза в день и кордафлекс 20 мг 2 раза в день. Несмотря на проводимую гипотензивную терапию, наблюдались периодические скачки АД до 190/110 мм рт. ст., адаптирована в АД 140 и 90 мм рт. ст. При гипертонических кризах терапевтом назначались: папаверин 20 % 2,0 и дибазол 1 % 3,0 в/м.
В 2003 году пациентка перенесла инфаркт головного мозга в вертебро-базилярном бассейне.
Помимо этого имелись такие заболевания, как деформирующий остеоартроз тазобедренных суставов, остеохондроз пояснично-крестцового отдела позвоночника. С 2008 года отмечались частые эпизоды падения. Наблюдалась с диагнозом ЦВБ. Последствия ОНМК в ВББ от 2003 года.
В 2010 году в связи с появившейся слабостью в ногах неврологом поставлен диагноз «Монопарез малоберцового нерва слева. Дорсопатия. Множественные грыжи дисков». Были назначены мильгамма, фенотропил, церебролизин, ЛФК, ФТЛ, диклофенак.
После этого пациентка 1,5 года не наблюдалась вообще. За это время наросла слабость в конечностях, усилились боли в спине, появились трудности с приемом твердой пищи, ухудшилась речь, появилась слабость во всем теле.
В 2011 году пациентка консультирована в НИИ неврологии, где выявлен боковой амиотрофический склероз.
С 2012 года регулярно наблюдалась терапевтом 1 раз в 2 месяца и 1 раз в месяц – неврологом. Скорректирована гипотензивная терапия, стабилизировано АД до 120 и 80 мм рт. ст. Пациентке регулярно проводились курсы ЛФК и массажа. Получала цераксон, тиолепту, нейромидин, зопиклон.
В 2014 году переведена на ИВЛ в связи с нарастающей мышечной слабостью.
В конце 2014 года констатирована смерть от бокового амиотрофического склероза.
Замечания следующие:
1. Социальный статус. Нет информации.
2. Наблюдение на дому. Несоблюдение регламента наблюдения ДИП.
3. Клинический диагноз. Диагноз отсутствует.
4. Обоснованность лекарственных препаратов: лекарственная терапия ГБ на начальном этапе была неэффективна, так как сопровождалась кризами.
Итак, анализируя все клинические примеры, можно констатировать, что ведение больных ДИП на амбулаторном этапе полностью не соответствует правилам, установленным для данной категории больных. Кроме того, отсутствует диагноз по установленной форме, а следовательно, не обоснованы выбор препаратов и показания для госпитализации.






