Простейшие медицинские манипуляции
Выполнение простейших медицинских манипуляций доступно любому человеку. Специальное образование для этого не нужно. Однако владение такими навыками позволяет грамотно оказывать доврачебную помощь и правильно выполнять в домашних условиях назначения врача.
Измерение температуры шаг за шагом
Желательно, чтобы у малыша был свой личный градусник. Перед каждым применением следует протирать его спиртом или теплой водой с мылом. Температуру можно измерять в прямой кишке, во рту, в подмышечной впадине или в паховой складке.
Выбираем градусник
Ртутный градусник (официально именуемый «термометр медицинский максимальный стеклянный») всем очень хорошо знаком и есть, пожалуй, в каждой домашней аптечке.
Ртутный градусник нельзя использовать для измерения температуры тела ребенка во рту!
Плюсы. Привычен, универсален, то есть подходит для измерения температуры на любом участке тела для ребенка любого возраста. Он точен, доступен, дешев (от 20 руб. за отечественные до 50–60 руб. за импортные модели) и прост в применении.
Минусы. Небезопасен (из-за сочетания стекла и ртути). Процесс измерения температуры занимает много времени (5 минут в прямой кишке и 10 минут под мышкой).
Цифровой электронный термометр.
Плюсы. Безопасен, измеряет температуру очень быстро, точно и оповещает о завершении процесса звуковым сигналом. Самые быстрые покажут результат уже через 5–10 секунд, «медлительные» (в зависимости от модели) придется держать 60–90 секунд. В зависимости от фирмы-изготовителя и от набора дополнительных функций цифровые термометры обойдутся от 250 до 800 руб. Некоторые простые модели стоят дешевле – 100–250 руб.
Важное преимущество электронных термометров – универсальность. Температуру можно измерять любым способом: под мышкой, в паховой складке, во рту, в прямой кишке. Для орального и ректального измерения температуры тела у малышей лучше выбрать градусник с мягким атравматичным наконечником.
Минусы. Не дает точных цифр при измерении температуры под мышкой, так как требует очень тесного контакта с телом.
Термометр-пустышка – разновидность детских цифровых термометров, у которых термочувствительный датчик встроен в пустышку с ортодонтической соской из силикона или латекса.
Плюсы. Термометр прост в использовании и удобен. Малыш даже не заметит, что ему измеряют температуру, – он будет занят своим обычным делом.
Минусы. Отсутствие универсальности (измеряется только температура во рту). Показания термометра будут не точными, если у малыша заложен носик и он вынужден дышать ртом.
Инфракрасный ушной термометр.
Плюсы. Измеряет температуру практически мгновенно (от 2 до 7 секунд).
Минусы. Недостаточная точность (ушной инфракрасный термометр показывает точную температуру тела, только если нет воспаления среднего уха, кроме того, если во время измерения температуры ребенок кричит, то термометр также покажет повышенную температуру тела). При каждом измерении необходимо использование одноразового чехла, который защищает мембрану ушного измерительного наконечника, то есть нужно еще дополнительно тратить деньги на сменный комплект «колпачков», и это при том, что стоимость самого ушного инфракрасного термометра составляет около 1000 руб.
Измерение температуры в полости рта
Этот способ очень распространен в англоязычных странах и довольно надежен. При измерении температуры в полости рта резервуар термометра помещают между нижней поверхностью языка и дном рта. Больной при этом удерживает корпус термометра губами. Однако он противопоказан детям до 4–5 лет и детям с повышенной возбудимостью.
Измерение ректальной температуры
Измерение температуры в прямой кишке долгое время считалось стандартом измерения температуры, однако всегда сопровождалось дискомфортом. Таким образом удобно мерить температуру только самым маленьким детям. В возрасте полугода малыш ловко выкрутится и не позволит вам этого сделать. Кроме того, этот метод небезопасен. Слизистые оболочки у малышей очень нежные, и их легко повредить. При измерении температуры ртутным термометром неосторожное движение ребенка может привести к тому, что градусник, находясь в попке, сломается. Для измерения ректальной температуры лучше подходит электронный термометр, который позволяет провести измерение очень быстро: результат вы получите менее чем за 1 минуту.
• Итак, возьмите градусник (ртутный предварительно стряхните до отметки ниже 36,0°С), смажьте его наконечник детским кремом.
• Положите малыша на спинку, одной рукой приподнимите его ножки (как если бы вы подмывали его), другой рукой осторожно введите градусник в задний проход так, чтобы его наконечник «утонул» в нем (примерно на 2 см). Зафиксируйте градусник двумя пальцами, а остальными пальцами сожмите ягодички малыша.
Измерение температуры в подмышечной впадине
Ртутный градусник стряхните до отметки ниже 36,0°С. Насухо протрите кожу под мышкой или в паховой складке, поскольку влага охлаждает ртуть.
Чтобы измерить температуру в паху, уложите малыша на бок (если вы делаете измерения под мышкой, посадите его на колени или возьмите на руки и походите с ним по комнате). Поставьте градусник так, чтобы наконечник целиком располагался в кожной складке, затем своей рукой прижмите ножку (ручку) малыша к телу.
Измерение температуры в наружном ушном проходе
Такое измерения температуры тела производится ТОЛЬКО специально разработанным электронным термометром, его датчик вставляется в наружный слуховой проход. Прибор измеряет температуру в течение 1–2 сек.
Слегка оттянув ухо вверх и назад (ребенку в возрасте до года – вниз и назад), нужно постараться выпрямить ушной канал так, чтобы стала видна барабанная перепонка. После чего необходимо ввести зонд термометра в ухо.
Границы нормальной температуры, измеренной в разных местах

Считаем пульс
Пульс – это толчкообразные колебания стенок артерий, вызванные движением крови, поступающей в сосудистое русло при сердечных сокращениях. Он характеризуется частотой, ритмом, наполнением, напряжением и определяется на ощупь, или, как говорят медики, пальпаторно.
Частота пульса в норме зависит от ряда факторов:
• возраста;
• пола (у женщин отмечается на 6–10 сокращений больше, чем у мужчин);
• времени суток (во время сна пульс становится реже);
• физической нагрузки в момент исследования или непосредственно перед ним;
• положения тела;
• состояния нервно-психической сферы (при страхе, боли пульс учащается) и т. п.
Учащение пульса (более 80 ударов в минуту) носит название тахикардии, а урежение (менее 60) – брадикардии.
В зависимости от ритма пульс может быть ритмичным (в норме) и аритмичным. При ритмичном пульсе пульсовые волны одинаковой силы следуют одна за другой через равные промежутки времени. При аритмичном пульсе промежутки между пульсовыми волнами и сила их различны. Чаще всего нарушения ритма проявляются экстрасистолией и мерцательной аритмией.
Экстрасистолия проявляется преждевременной внеочередной пульсовой волной меньшей силы, после которой следует компенсаторная пауза.
При мерцательной аритмии определяются пульсовые волны различной величины, они следуют одна за другой с различными интервалами.
Наполнение пульса обусловлено объемом крови, выброшенным сердцем в большой круг кровообращения во время сокращения (норма 60–80 мл / мин), а также от силы сердечных сокращений, тонуса сосудов, общего количества крови в системе и ее распределения. По наполнению пульса судят о силе сердечных сокращений. При кровопотере наполнение пульса уменьшается.
Напряжение пульса определяется силой, которую необходимо приложить для полного прекращения тока крови в пальпируемой артерии, и сопротивлением стенки артерии сжатию. Напряжение пульса зависит от величины артериального давления: чем оно выше, тем напряженнее пульс.
Значительное ослабление сердечной деятельности и уменьшение объема циркулирующей крови приводит к тому, что пульс становится слабым и едва прощупывается (нитевидный пульс).
Пульс исследуют в местах поверхностного расположения артерий, чаще всего – на запястье в периферической части лучевой артерии.
При этом рука исследуемого должна находиться в удобном полусогнутом положении, исключающем напряжение мышц. Исследующий кладет II, III, IV пальцы на внутреннюю поверхность нижней части предплечья в области лучевой кости, располагая большой палец на наружной поверхности кисти руки, и, найдя пульс, определяет его частоту, ритм, наполнение и напряжение.
При аритмии у взрослых, а также у детей и подростков[1] пульс необходимо подсчитывать в течение минуты.
Если пульс на лучевой артерии исследовать не удается (при травмах, ожогах), то его определяют на сонной, бедренной, височной артериях.
Артериальное давление и его измерение
Различают систолическое и диастолическое артериальное давление. Систолическое артериальное давление (максимальное) – наибольшая величина давления в артериях, которое развивается в момент сердечного сокращения. Диастолическое (минимальное) – наименьшая величина давления в артериях при расслаблении сердца.
Для оценки артериального давления производят его измерение в плечевой артерии методом Короткова с помощью мембранного тонометра или популярных в последние годы автоматических измерителей давления.
Артериальное давление измеряют в положении больного сидя или лежа. Руку при этом обнажают, разгибают в локтевом суставе и укладывают на стол или край кровати на уровне сердца ладонью вверх. Аппарат помещают на одном уровне с рукой, измерение производят следующим образом:
• на плечо на 2–3 см выше локтевого сгиба не туго накладывают манжету, резиновую трубку располагают сбоку;
• фонендоскоп прикладывают к месту прощупывания пульса на локтевой артерии;
• после накачивания манжеты слегка приоткрывают клапан и медленно выпускают воздух так, чтобы уровень ртути снижался не слишком быстро, при этом внимательно слушают: как только давление в манжете станет ниже давления крови в артерии, а кровь пойдет через сдавленный участок артерии – появляются звуки (тоны);
• в момент появления тонов засекают показания манометра; эта цифра соответствует систолическому давлению;
• продолжая выпускать воздух из манжеты, фиксируют исчезновение тонов; показания манометра в этот момент соответствует диастолическому давлению.
С целью контроля достоверности измерение повторяют через 2–3 мин; в промежутке между измерениями манжету не снимают, а воздух из нее полностью выпускают.
Величину давления записывают в виде дроби: в числителе – величина максимального (систолического), в знаменателе – минимального (диастолического) давления.
Нормальным для здорового человека условно считают систолическое давление 100–140 мм рт. ст., диастолическое – 70–90 мм рт. ст.
При различных заболеваниях и патологических состояниях развиваются отклонения артериального давления как в сторону его повышения – гипертензии, так и в сторону понижения – гипотензии. Повышение артериального давления наблюдают при гипертонической болезни, нефритах, заболеваниях эндокринной системы, а понижение – при шоке, коллапсе, острых инфекционных заболеваниях.
Подсчет числа дыхательных движений
Для подсчета числа дыхательных движений достаточно положить руку на грудную клетку или на верхнюю часть живота человека и посчитать количество вдохов в течение минуты. Можно подсчитывать дыхательные движения визуально, наблюдая за движениями грудной клетки и брюшной стенки. Число дыхательных движений в минуту в норме должно соотноситься с частотой сердечных сокращений как 1:4.
Нарушение частоты, глубины и ритма дыхания называют одышкой. Она может быть связана с нарушением вдоха или выдоха, первая называется инспираторной (вдыхательной), вторая – экспираторной (выдыхательной).
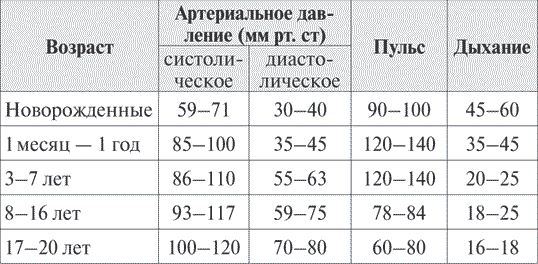
Показатели пульса, давления, дыхания в разные возрастные периоды (в норме)
Закапывание глазных капель
Чтобы не вызвать раздражение конъюнктивы капли перед закапыванием желательно подогреть. Перед процедурой уложите ребенка и немного запрокиньте ему голову назад. Нижнее веко слегка оттяните пальцем вниз и немного выверните. При закапывании не желательно, чтобы капли попадали на роговицу. Поэтому попросите ребенка смотреть вверх и в сторону, противоположную спинке носа (в зависимости от того, какой глаз обрабатывается). Капли должны попадать во внутренний угол глаза. После окончания процедуры ребенок должен полежать с закрытыми глазами в течение 1–2 мин. Излишки лекарства, вытекшие из глаза, промокают ватным шариком.
Закладывание глазной мази
Мази закладывают за нижнее веко с помощью стеклянной палочки или непосредственно из тубуса. Для этого нижнее веко оттягивают пальцем вниз и слегка выворачивают его. После наложения мази попросите ребенка несколько раз поморгать. Излишки мази снимают с края века ватным шариком.
Эту манипуляцию лучше проводить утром (сразу после посыпания) и/или вечером (перед сном), потому что после закладывания мази ребенок некоторое время будет плохо видеть.
Промывание глаза
Промывать глаз стоит при получении ожога или если в него попало инородное тело. Для промывания пострадавшего глаза можно воспользоваться проточной водой.
Чтобы промыть глаз, раскройте веки и направьте струю небольшого напора воды от наружного угла глаза ко внутреннему. Для промывания глаз удобно воспользоваться шприцем, спринцовкой или обыкновенной бутылью, наполненной водой. Можно воспользоваться струей воды из душа.
Закапывание капель в ухо
Капли, которые вы будете закапывать, должны быть теплыми (37°С). Положите малыша на бочок. Чтобы слуховой проход был хорошо виден, у деток первого года жизни следует осторожно оттянуть ушную раковину немного вниз. После закапывания капель малыш должен оставаться в таком положении минимум 1–2 минуты.
Без назначения врача закапывать в уши ничего нельзя!
Если врач рекомендовал после закапывания капель вставить в ушко ватную турунду, количество закапанных капель следует увеличить в 1,5–2 раза, поскольку часть лекарства впитается в вату.
Закапывание капель в нос
Для закапывания носа запрокиньте малышу головку, введите 2–3 капли в носовой ход и сразу же наклоните голову вниз, при этом закройте выход из носа, прижав ноздрю к носовой перегородке. Затем так же введите лекарство в другой носовой ход. Такой способ позволяет предотвратить проглатывание капель, как это часто бывает, и оказать действие непосредственно на слизистую оболочку полости носа.
Холодный компресс
Под действием низких температур на ткани человека происходит спазм кровеносных сосудов. Это главный принцип холодного компресса. С помощью этой процедуры можно снизить кровоток в области, где получена травма. Это помогает уменьшить отек и боль. Холодный компресс прикладывают прямо на место ушиба на 25–30 минут сразу же после травмы. Далее повторяют процедуру в течение первых суток через каждые 2 часа, сокращая время до 10–15 минут.
Источники холода
1. Содержимое морозильной камеры холодильника:
• лед;
• пакет с замороженными овощами;
• порция мороженого;
• кусок замороженного мяса.
2. Пластиковый хладоэлемент для переносных холодильников.
3. Холодная вода:
• поврежденную конечность можно засунуть под струю воды;
• можно смочить водой ткань и приложить к ушибленному месту.
Ингаляции
Обычно ингаляция применяются для лечения и профилактики острых и хронических заболеваний дыхательных путей. Паровые ингаляции можно проводить дома.
Для этого понадобится эмалированная кастрюля, в которую наливают стакан воды (в воду можно добавить настои некоторых лекарственных растений), а затем ставят на огонь. Как только вода в кастрюле закипит, добавьте половину чайной ложки пищевой соды и накройте емкость листом картона, в котором посередине вырезано отверстие. Затем широким концом воронки закройте отверстие, а через узкий конец вдыхайте пар в течение 10 минут. По мере остывания кастрюли в нее добавляют кипяток. Для ингаляционных процедур можно использовать заварочный чайник. В этом случае дышать нужно через носик. Более того, для этой процедуры можно приобрести специальный прибор, небулайзер, который позволяет создавать взвеси из лекарственных средств.
Промывание желудка
Эту процедуру можно производить двумя способами – при помощи зонда и беззондовым, или «домашним» методом. Для первого метода применяют желудочный зонд длиной 1–1,5 м с расширенным верхним концом, в который вставляют стеклянную воронку емкостью около 1 л, и нижним закругленным слепым концом с двумя отверстиями выше закругления. Зондовое промывание желудка производится медицинскими работниками, прошедшими специальную подготовку, потому его методика здесь не описывается.
Для промывания желудка в домашних условиях больному дают выпить в течение 10–15 мин подряд 5–6 стаканов теплой воды (можно использовать 2 %-ный раствор гидрокарбоната натрия или розовый раствор марганцовки), после чего раздражают пальцами корень языка, чем вызывают рвоту.
Клизмы
Клизмой (от греческого слова «klisma» – промывание) называется процедура введения в толстую кишку каких-либо жидкостей с помощью различных приспособлений с лечебной и диагностической целью.
Для постановки клизмы в зависимости от ее назначения используют либо резиновую грушу, либо резиновую грелку, либо кружку Эсмарха. Их можно приобрести практически в любой аптеке.
Мы остановимся только на методике очистительной клизмы, проведения которой наиболее проста и чаще всего используется в домашних условиях.
Очистительная клизма – это введение в толстую кишку жидкости в объеме около 1,5 л с целью его опорожнения от каловых масс и газов. Ее применяют при запорах, отравлениях, перед диагностическими исследованиями кишечника, операциями, родами, применением лекарственных, капельных и питательных клизм. Вводимая жидкость усиливает перистальтику и опорожнение кишечника.
Для постановки очистительной клизмы пользуются резиновой грелкой или кружкой Эсмарха. Детям до 3–5 лет очистительную клизму делают при помощи резинового баллона.
Как поставить клизму резиновым баллоном
Баллон, используемый для клизмы, должен быть чистым, а его наконечник смазан вазелином или маслом. Для того чтобы наполнить баллон, его сдавливают рукой до полного вытеснения воздуха, после чего опускают наконечник в воду и, разжимая баллон, набирают в него воду. Ребенка кладут на клеенку и пеленку, придерживая левым предплечьем тело малыша, а кистью левой руки – согнутые в коленях ноги. Правой рукой осторожно вводят наконечник баллона вращательным движением в прямую кишку. Короткий мягкий наконечник вводят полностью, если наконечник длинный пластиковый – на 4–5 см. Медленным сжиманием баллона вводят воду, а затем, не разжимая баллона, извлекают его из прямой кишки. По завершении процедуры в течение нескольких минут слегка сжимают ягодицы ребенка, чтобы вода не выливалась слишком быстро. Детям первого года жизни можно ставить клизму в положении на спине с приподнятыми ногами.
Как поставить клизму кружкой Эсмарха
Кружка Эсмарха представляет собой сосуд емкостью 1–3 л, с соском на дне, на который одевается резиновая или силиконовая трубка диаметром до 1 см и длиной до 1,5 м. На трубку установлен кран для регулировки поступления жидкости, а на свободный конец – пластмассовый наконечник длиной 8–15 см.
Перед употреблением в кружку Эсмарха наливают 1–3 л воды комнатной температуры, поднимают ее кверху и опускают наконечник вниз, чтобы заполнить систему водой и выпустить имеющийся в ней воздух. Кран на резиновой трубке после этого закрывают.
Методика проведения клизмы:
• уложите ребенка на левый бок с подогнутыми к животу ногами;
• введите наконечник в анальное отверстие на 2–3 см по направлению к пупку, затем еще на 5–8 см параллельно копчику;
• откройте кран на трубке для того, чтобы вся жидкость перешла в кишечник;
• закройте кран;
• извлеките наконечник и попросить ребенка удержать воду в течение 10 мин.
Для усиления действия клизмы можно добавить 2–3 ст. л. глицерина либо растительного масла.
Инъекции
Инъекции – это введение лекарственных препаратов с помощью шприца. В зависимости от места введения лекарства выделяют инъекции:
• подкожные;
• внутримышечные;
• внутривенные;
• внутриартериальные.
Без специальной подготовки допустимо проведение подкожных и внутримышечных инъекций, методика которых описана ниже.
Подкожные инъекции
Наиболее подходящими местами инъекций являются наружные поверхности плеч, передненаружные поверхности бедер, подлопаточная область спины. Для проведения инъекции в стерильный шприц через стерильную иглу набирают лекарство. Шприц поворачивают иглой вверх и выдавливают воздух, нажимая на поршень, до появления капельки лекарства. Затем правой рукой зажимают цилиндр шприца большим пальцем сверху, снизу III и IV пальцами, II пальцем придерживают канюлю иглы, а V – стержень поршня. Кожу в месте инъекции протирают ватой, смоченной этиловым спиртом. Левой рукой захватывают кожу в складку и быстрым движением снизу вверх под острым углом вводят иглу в основание складки. Косой срез иглы при этом должен быть направлен наружу. После прокола кожи шприц перекладывают в левую руку, придерживая при этом канюлю иглы и цилиндр, фиксируют его неподвижно. Правой рукой захватывают кольцо цилиндра между II и III пальцами, а I пальцем нажимают на хвостовую часть поршня, выдавливая лекарство под кожу. К месту инъекции левой рукой прикладывают вату со спиртом и вынимают иглу. Место укола некоторое время массируют ватой, чтобы лекарство равномерно распределилось под кожей.
Внутримышечные инъекции
Наиболее удобным местом для внутримышечного введения лекарственных препаратов является ягодичная область. Однако можно вводить лекарства и в мышцы передней поверхности бедра, задней поверхности плеча. Инъекции в ягодичную область для большей безопасности делают в ее верхне-наружные квадранты.
При проведении манипуляции ребенка следует уложить на бок. Перед уколом кожу в месте инъекции обрабатывают этиловым спиртом и, не беря ее в складку, растягивают между I и II пальцами левой кисти. Взяв правой рукой шприц с лекарством, быстро и энергично вводят иглу перпендикулярно поверхности тела почти до основания канюли. После этого медленно (!) вводят лекарство, закрывают место укола ватой со спиртом и вынимают иглу. В заключение массируют место инъекции ваткой со спиртом.
Для лучшего рассасывания лекарства и профилактики образования постинъекционных абсцессов рекомендуется приложить к месту укола теплую грелку на 15–30 мин.






