8.5.1. Острый верхушечный периодонтит
Эта форма характеризуется бурно протекающим и прогрессирующим воспалением с нарастающей сменой одних симптомов другими. Для острого периодонтита характерно наличие резкой локализованной боли постоянного характера. Интенсивность боли зависит от гиперемии, отека, количества и характера экссудата. Вначале при остром периодонтите отмечается нерезко выраженная ноющая боль, которая, как правило, локализована и соответствует области пораженного зуба. Позднее боль становится более интенсивной, рвущей и пульсирующей, иногда иррадиирует по ходу ветвей тройничного нерва, что, по мнению ряда авторов, свидетельствует о переходе в гнойное воспаление.
Продолжительность острого верхушечного периодонтита от 2–3 сут до 2 нед, причем начальные формы воспаления резко отличаются от выраженных форм и требуют различного подхода в отношении рационального их лечения. Для улучшения понимания клинических проявлений и патологической анатомии острого верхушечного периодонтита М. И. Грошиков условно выделял две взаимно связанные и вытекающие одна из другой стадии, или фазы.
Первая фаза. Эта интоксикация периодонтита наблюдается в самом начале воспаления, нередко после несвоевременно или неправильно леченного пульпита. Характерным для нее является возникновение длительных, беспрерывных болей ноющего характера. Иногда к этому присоединяются повышенная чувствительность при накусывании на больной зуб. На десне в области зуба никаких изменений воспалительного характера в этом периоде нет, а при перкуссии в вертикальном направлении может отмечаться повышенная чувствительность периодонта. Регионарные лимфатические узлы могут быть слегка увеличены и слабоболезненны.

Рис. 8.8. Периваскулярные инфильтраты при остром верхушечном периодонтите в фазе интоксикации. Микрофотография, х 100.
Патологическая анатомия. В результате воздействия на периодонт микробных, физических, химических и других факторов в нем нарушается клеточный метаболизм, что сопровождается накоплением молочной кислоты в тканях и приводит к развитию ацидоза. Он ведет к отеку соединительной ткани и увеличению проницаемости сосудистой стенки, способствуя выходу лейкоцитов. При микроскопическом исследовании определяется картина воспалительной гиперемии. Окружающая сосуды ткань пропитывается серозной жидкостью с образованием периваскулярного воспалительного отека. В этой фазе преобладают пери васкулярные лимфо- и гистиоцитарные инфильтраты с примесью единичных полинуклеаров (рис. 8.8).
Вторая фаза — это фаза выраженного экссудативного процесса характеризуется непрерывными болевыми ощущениями, интенсивность которых держится на одном уровне или возрастает. Отмечается болезненность при накусывании на зуб, нередко болезненно даже легкое прикосновение к больному зубу. Перкуссия зуба в этом периоде резко болезненна сначала только в вертикальном, а затем в любом направлении. Скопление экссудата в верхушечном участке периодонта и нарушение функции распределения давления вызывают у больного ощущение удлинения зуба, а также его патологическую подвижность. Последнее обусловлено нарушением анатомической функции периодонта вследствие инфильтрации, разволокнения и частичного разрушения фиброзных (коллагеновых) волокон. Десна в области больного зуба нередко гиперемирована и отечна, пальпация переходной складки соответственно верхушке корня болезненна. Пульпа зубов, как правило, некротизирована, поэтому зуб не реагирует ни на температурные, ни на электрические раздражители.
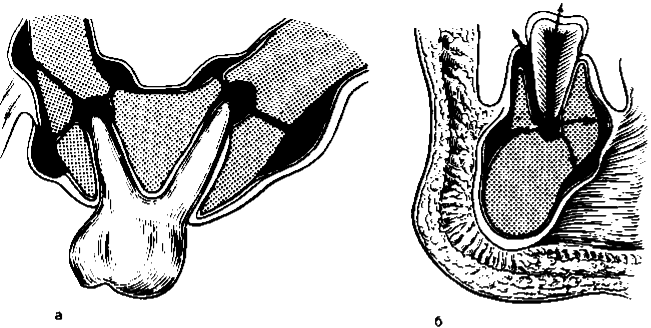
Рис. 8.9. Распространение гнойного экссудата из периодонта (схема), а — на верхней челюсти, б — на нижней челюсти.
В ряде случаев отмечается значительный коллатеральный отек околочелюстных тканей. Переходная складка сглажена в результате образования воспалительного инфильтрата или абсцесса. Перкуссия зуба может быть в этих случаях не очень болезненной, но становится резко болезненной пальпация переходной складки.
При образовании абсцесса может наблюдаться зыбление экссудата под истонченным слоем слизистой оболочки десны. В случае прорыва гноя и образования свища на десне или кожных покровах лица напряжение тканей уменьшается и боль становится менее интенсивной.
С корней малых и больших коренных зубов верхней челюсти нагноение может перейти на верхнечелюстную пазуху и вызвать ее воспаление (рис. 8.9). Общие симптомы в виде резкого подъема температуры и озноба, за редким исключением, отсутствуют, что объясняется быстрым всасыванием и нейтрализацией токсичных продуктов в регионарных лимфатических узлах. Но иногда у больного может отмечаться лейкоцитоз (до 15—20–109/л) и увеличение СОЭ. При объективном обследовании удается установить увеличение и болезненность поднижнечелюстных, а иногда и подподбородочных лимфатических узлов на стороне заболевшего зуба.

Рис. 8.10. Лейкоцитарная инфильтрация периодонта при остром верхушечном периодонтите (фаза экссудации). Микрофотография, х 200.
Патологическая анатомия. Фаза выраженного острого воспаления характеризуется нарастанием лейкоцитарной инфильтрации, а под микроскопом наряду с обычными признаками острого воспаления можно наблюдать обильную инфильтрацию ткани полиморфно-ядерными лейкоцитами; увеличивающаяся миграция лейкоцитов ведет к расплавлению ткани и образованию гнойника (рис. 8.10). Ближайшие участки периодонта, кость челюсти, а также десна и мягкие ткани щеки находятся в состоянии реактивного воспаления (гиперемия и отек). Надкостница утолщена, иногда отслоена гноем, определяются резкое полнокровие костного мозга и очаговые нагноения.
Одновременно отмечается резорбция кости лунки с последующим замещением отдельных ее участков клеточно-волокнистой тканью. В более отдаленных от воспалительного фокуса участках стенки лунки наблюдается размножение клеточных элементов за счет неповрежденных тканей. При остром воспалении количество кислых мукополисахаридов в верхушечном периодонте увеличивается, количество же нейтральных мукополисахаридов существенно не изменяется.
После некоторого повышения содержания рибонуклео-протеинов в клетках верхушечного периодонта и в клетках воспалительного инфильтрата уровень их затем снижается.
Совершенно очевидно, что в этом периоде острого воспаления процесс еще в большей степени, чем в предыдущем, распространяется на костный мозг альвеолярного отростка, что дает основание некоторым авторам расценивать периодонтит как остит и даже остеомиелит. По мнению же других авторов, лишь распространение воспалительного процесса с альвеолы на тело челюсти с некротическим поражением остеоцитов костного мозга следует считать остеомиелитом челюсти, чему соответствует определенная клиническая и патологическая картина в виде образования костных секвестров.
Диагностика. Диагностика острого периодонтита больших трудностей не представляет. Размеры и степень изменений в кости, окружающей корень зуба, зависят, с одной стороны, от давности воспалительного процесса, а с другой — от структуры губчатого вещества. Изменения в кости челюстей у больных острым периодонтитом на рентгенограмме обнаруживаются через сутки после начала заболевания и характеризуются утратой четкости рисунка губчатого вещества, что объясняется инфильтрацией костного мозга.






