Черепно - мозговая травма
Причины. Черепно-мозговая травма (ЧМТ) в структуре сочетанных повреждений является ведущей как по частоте, так и по тяжести. Травма головного мозга возникает при транспортных происшествиях, падениях с высоты, уличной травме, различных агрессиях.
Признаки. Диагноз перелома свода черепа ставят на основании внешних признаков (деформация участка свода, ощущаемые при пальпации вдавление и выстояние отломков, скрытый перелом) и рентгенологического исследования. Симптомами перелома основания черепа являются кровоизлияния в области век («очки») и сосцевидного отростка, кровотечение или следы его изо рта, из носовых и ушных ходов, истечение спинномозговой жидкости из йоса и ушей, нарушение функции черепных нервов, общемозговые расстройства.
Клиническая картина травмы головного мозга в большинстве случаев затушевывается симптомами сопутствующих более тяжелых повреждений (переломов ребер, таза, конечностей). В зависимости от клинической картины, морфологических, функциональных изменений различают сотрясение, ушиб и сдав-ление головного мозга.
Для СОТРЯСЕНИЯ головного МОЗГА характерны общемозговые признаки: кратковременная (несколько секунд или минут) потеря сознания, ретроградная амнезия, головная боль, вестибулярное головокружение, рвота, вегетативные расстройства. Больной бледен, дыхание учащено, поверхностное. Пульс ускорен, температура тела и артериальное давление не изменены. На голове в месте удара появляется округлый отечный валик с углублением в центре, что создает впечатление вдавления кости. Отмечаются повышенная раздражительность на яркий свет, шум и т. д., вялость, заторможенность, дезориентировка в месте и времени. Симптомы сотрясения могут сохраняться в течение 10-12 дней и выражаются бессонницей, повышенной утомляемостью, вялостью, потливостью, головокружением.
Лечение. Обеспечить больному физический и психический покой, уложить с приподнятой головой, расстегнуть ворот, на лоб положить холодное и влажное полотенце, транспортировка только на носилках. Обязательна госпитализация в хирургическое, травматологическое или неврологическое отделение.
Наблюдение и строгий постельный режим-10-14 дней, полный физический и психический покой, внутривенное введение глюкозы (20-40 мл 40% раствора), аскорбиновой кислоты (5-10 мл 5% раствора), кальция хлорида (10 мл 10%, раствора), подкожные инъекции димедрола (1 мл 1% раствора), витаминов группы В, назначение per os ненаркотических анальгетиков (таблетки аскофена, новоцефальгина).
УШИБЫ головного МОЗГА относятся к тяжелой ЧМТ. При этих повреждениях всегда имеются морфологические изменения головного мозга. Функциональные расстройства, носят выраженный и устойчивый характер. В клинической картине, помимо общемозговых, четко выявляются очаговые симптомы, характерные для пораженного участка полушарий или ствола головного мозга. Переломы костей черепа или появление крови в спинномозговой жидкости всегда указывают на ушиб мозга (рис. 154).
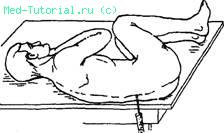
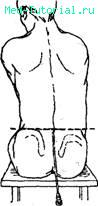
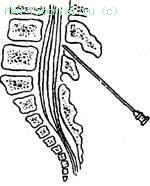
154. Спинномозговая пункция
В зависимости от тяжести клинической картины, течения и прогноза различают легкую, среднюю и тяжелую степени ушиба головного мозга.
Для легкой степени характерно умеренное проявление общемозговых и очаговых симптомов (асимметрия глубоких рефлексов, легкий центральный парез мимических мышц лица и языка, нарушение речи, зрения). Продолжительность потери сознания не превышает 2-3 ч.
На благоприятное течение ушиба головного мозга указывает нормализация общего состояния пострадавшего в течение 2-3 сут.
При ушибе головного мозга средней степени появляются симптомы повреждения ствола мозга (нарушение реакции зрачков, глазодвигательные расстройства, угнетение корнеаль-ных рефлексов, спонтанный нистагм).
Длительность утраты сознания может достигать 1 сут. Общее состояние пострадавших остается тяжелым в течение нескольких суток.
Тяжелый ушиб головного мозга характеризуется длительной утратой сознания (до нескольких недель), выраженными и устойчивыми очаговыми стволовыми симптомами (гипертермия до 39…40°С, расстройства ритма дыхания, неустойчивая гемодинамика, тахикардия, нейродистрофические поражения внутренних органов и кожи в виде геморрагии и изъязвлений, прогрессивное нарастание содержания аминоаэота в крови в связи с нарушением белкового обмена центрального происхождения).
Общее состояние пострадавших крайне тяжелое в течение многих суток. Прогноз всегда сомнительный как для жизни, так и для полноценного восстановления функции головного мозга.
Лечение. При бессознательном состоянии пострадавшего необходимо проверить проходимость верхних дыхательных путей, уложить его на бок для предупреждения аспирации крови, спинномозговой жидкости, слизи; голову приподнять и охладить (с помощью холодных компрессов или пузырей со льдом); при остановке дыхания провести комплекс реанимационных мероприятий. Показана экстренная госпитализация в нейрохирургическое отделение (травматологическое отделение многопрофильной больницы). Транспортировку необходимо осуществлять при положении больного на боку или животе (опасность аспирации!).
Первой задачей является борьба с ОДН (восстановление проходимости верхних дыхательных путей, введение воздуховода, ингаляция кислорода, интубация трахеи, ИВЛ). Профилактика ликворной гипертензии осуществляется внутривенным введением 40% раствора глюкозы (40-60 мл), мочевины (100-150 мл 30% раствора), маннита (300-400 мл 20% раствора), лазикса (1-2 мл), новокаина (150-200 мл 0,5% раствора).
При гипертермической реакции внутримышечно вводят амидопирин (5 мл 4% раствора) и анальгин (2 мл 50% раствора) 3-4 раза в сутки. При тяжелых ушибах головного мозга проводят нейровегетативную блокаду с помощью лити-ческих смесей (различные комбинации димедрола, пипольфена, аминазина, тизерцина, пентамина), гипотермию. Наряду с дегидратационными мероприятиями необходимо проводить интенсивную трансфузионную терапию (до 3-4 л/сут). Для улучшения кислородного режима в головном мозге внутривенно вводят натрия оксибутират (ГОМК) - 40-80 мл 20% раствора в сутки.
Большое значение имеет профилактика пневмонии. В основе ее лежит предупреждение аспирации и поддержание хорошей дренажной функции трахеобронхиального дерева путем стимуляции кашлевого рефлекса или пассивного удаления слизи из трахеи электроотсосом. Для облегчения отсасывания мокроты в трахею предварительно вводят растворы протеолитических ферментов (трипсин, химотрипсин), натрия гидрокарбоната, проводят ингаляцию аэрозолей с эфедрином, эуфиллином, димедролом, антибиотиками, фитонцидами и др. Дренированию помогают доколачивание и вибрационный массаж грудной клетки, дыхательная гимнастика, попеременное поднимание головного и ножного конца кровати.
Строгое соблюдение стерильности катетеров, инструментов и вводимых в трахею растворов является основой профилактики вторичной инфекции. Если произошла аспирация большого количества рвотных масс, то показан лаваж трахеобронхиального дерева, вливание в трахею одномоментно 50 мл стерильного изотонического раствора натрия хлорида с антибиотиками и немедленное отсасывание его. Эту процедуру выполняют во время проведения пострадавшему поверхностного эндртрахе-ального наркоза.
Тщательный туалет полости рта и носоглотки необходимо производить несколько раз в сутки. Кормление в первые 2 сут осуществляют парентерально (внутривенное вливание протеина, плазмозамещающих растворов, белковых гидролизатов, глюкозы и других жидкостей), затем - через тонкий желудочный зонд до восстановления полноценного глотательного рефлекса. Важным элементом ухода за пострадавшим является своевременное опорожнение кишечника.
Пострадавшие с ушибом головного мозга (даже «легкой» степени) нуждаются в строгом постельном режиме не менее 1 мес. В течение всего периода лечения больные должны находиться под постоянным контролем невропатолога, а после выписки на работу - под контролем психоневролога.
СДАВЛЕНИЕ головного МОЗГА чаще происходит в результате внутричерепной гематомы, реже - вследствие вдавленного перелома костей свода черепа или отека вещества головного мозга.
Независимо от этиологии сдавление мозга всегда происходит на фоне ушиба различных его структур.
Тяжесть симптомов медленно нарастает по мере увеличивающегося сдавления. Иногда после кратковременного прояснения сознания, утраченного после травмы, оно вновь исчезает, и медленно нарастают общие симптомы сдавления мозга. Больной в состоянии психомоторного возбуждения мечется, жалуется на головную боль, неукротимую рвоту. В дальнейшем возбуждение сменяется вялостью, сонливостью и даже коматозным состоянием.
Дыхание учащается до 30-60 в 1 мин. Пульс урежается до 40-50 уд/мин. Опасность гибели головного мозга вследствие ишемии от сдавления вынуждает хирургов оперировать пострадавших в экстренном порядке, независимо от тяжести общего состояния.
Признаки внутричерепной гематомы : моно- или гемипарез конечностей, асимметрия глубоких рефлексов, анизокория, брадикардия, эпилептические припадки, «светлый промежуток» (нередко стерт или не проявляется вследствие крайне тяжелого общего состояния пострадавших).
Диагноз уточняют с помощью дополнительных специальных методов исследования: ангиографии, пневмоэнцефалографии, наложения диагностических фрезевых отверстий, эхоэнцефа-лографии, УЗИ, ЯМР.
Наличие вдавленного перелома на рентгенограмме позволяет заподозрить эпидуральную гематому. Высокая ликворная ги-пертензия (более 300 мм вод. ст.) при люмбальной пункции указывает с большой долей вероятности на внутричерепную гематому.
При отеке головного мозга преобладают общемозговые и стволовые симптомы, которые постепенно нарастают после относительно благополучного периода течения ЧМТ («светлого промежутка»).
Прогрессивное увеличение внутричерепного давления является постоянным симптомом развивающегося отека головного мозга. Применение мощной дегидратационной терапии приостанавливает или полностью прекращает клинические проявления сдавления головного мозга. Если медикаментозная терапия не улучшает состояния пострадавшего, то ставят показания к экстренной операции - декомпрессивной трепанации черепа, которую выполняют под эндотрахеальным наркозом с ИВЛ (операция может быть выполнена и под местной анестезией).
Все больные после трепанации черепа подлежат диспансерному наблюдению.
ОТКРЫТАЯ чмт отличается тяжелым течением, поскольку возникает в результате сильного удара по голове острым предметом (топором, колом, острым выступом наезжающего транспортного средства). Абсолютным признаком проникающей ЧМТ является вытекание из раны вместе со спинномозговой жидкостью и кровью разрушенного мозгового вещества (мозгового детрита).
Лечение. Для временной остановки кровотечения достаточно наложить на рану головы асептическую повязку. Профилактика асфиксии заключается в восстановлении проходимости верхних дыхательных путей (удаление из полости рта и носоглотки инородных тел, крови, слизи, устранение западения языка). Щадящая транспортировка на носилках лежа на боку или спине. Быстрая госпитализация в нейрохирургическое или в травматологическое отделение.
Принципы лечения пострадавших с открытой ЧМТ такие же, как и при закрытой ЧМТ. Профилактика гнойных осложнений заключается в своевременной первичной хирургической обработке ран головы.
