Синдром длительного раздавливания
Синдром длительного раздавливания (СДР) наблюдается у людей, длительно придавленных обломками зданий, породой в шахтах, грунтом при взрывных работах. Общее состояние освобожденных не внушает особой тревоги, но, спустя короткое время, они внезапно погибают при явлениях, близких к шоку.
Клиническая картина СДР проявляется в виде местных и общих нарушений. Кожа частей конечностей, подвергшихся сдавлению, может вначале быть не изменена, но уже через 3-4 ч мягкие ткани их заметно отекают, через 12 ч отечность достигает максимума. К этому времени конечность становится холодной, кожа ее приобретает багрово-синюшный цвет, появляются пузыри, наполненные серозной или геморрагической жидкостью. Нарастают трофические расстройства в мышцах, сосудах и нервах, пульсация периферических сосудов слабеет и исчезает, проводимость нервов резко нарушается, и вместе с этим нарушается функция конечностей. Больной жалуется на сильные боли. Артериальное давление падает, пульс становится слабым и частым. Развивается острая почечная недостаточность (ОПН), в патогенезе которой участвуют много факторов: поражение эпителия дистальных канальцев почек продуктами белкового распада и неорганическими веществами; блокада канальцев миоглобином, выпадающим в виде осадка; спазм кровеносных сосудов, рефлекторное влияние боли.
В клинической картине различают несколько форм СДР:
– очень тяжелая - наблюдается при обширном раздавлении в течение свыше 6-8 ч обеих нижних конечностей (пострадавший умирает в первые 2 дня);
– тяжелая - с раздавлением одной нижней конечности (отличается тяжелым течением и высокой летальностью);
– средней тяжести - наблюдается после кратковременного (меньше 6 ч) раздавления сравнительно небольшой части конечности (при этой форме явления почечной недостаточности выражены отчетливо);
– легкая - с преобладанием местных изменений и слабо выраженными гемодинамическими и расстройствами функции почек.
В клиническом течении СДР различают 3 периода: ранний (продолжается 2-3 дня), промежуточный (с 3-го по 12-й день) и поздний. В р а н н е м периоде основное внимание следует уделять лечению острой сердечно-сосудистой недостаточности и профилактике расстройств функции почек, для него также характерны психические расстройства, болевая реакция, интенсивная плазмопотеря, нарушение дыхания.
В п р о м е ж у т о ч н о м периоде основное внимание уделяют лечению ОПН.
В п о з д н е м периоде после нормализации гемодинамики и функции почек основной задачей лечения является заживление обширных ран после некроза тканей, устранение контрактур и неврологических расстройств в конечностях.
В раннем периоде клиническое состояние пострадавшего имеет много общего с травматическим шоком. Поэтому лечебные мероприятия должны быть направлены на нормализацию гемодинамики, функции дыхания, выделительной сис темы и т. д. -
Первую помощь оказывают на месте происшествия. До освобождения от сдавления или сразу после него на конечность проксимальнее травмированных тканей накладывают жгут. Всю конечность туго бинтуют, иммобилизуют и по возможности охлаждают. Пострадавшему парентерально вводят анальгетики, седативные препараты, сердечные средства. Показана быстрая госпитализация.
Лечение. Пострадавшему как можно раньше обязательно производят новокаиновую блокаду поперечного сечения конечности проксимальнее границы сдавления, если наложен жгут, то над ним. Делают двустороннюю паранефральную новокаи-новую блокаду. Для борьбы с отеком конечность туго бинтуют эластичным бинтом и охлаждают. Если отек нарастает, то необходимо произвести подкожную или открытую фасциотомию (рис. 11-12) вдоль всей конечности. При проявлении признаков нежизнеспособности раздавленной части показана экстренная ампутация конечности. Одновременно проводят массивную антибиотикотерапию, профилактику столбняка, вводят анальгетики (промедол, омнопон), антигистаминные препараты (димедрол, дипразин, супрастин), осмодиуретики (маннит, мочевину, лазикс). Для улучшения выделительной функции почек и компенсации плазмопотери производят внутривенные вливания низкомолекулярных коллоидных и солевых растворов, плазмы и белковых препаратов. Для профилактики и борьбы с ацидозом внутривенно вводят раствор натрия гидрокарбоната, назначают обильное питье щелочных растворов и высокие клизмы с пищевой содой. Если олигурия прогрессивно нарастает, развивается анурия, то необходимо провести гемодиализ с помощью аппарата «искусственная почка». Менее эффективен перитонеальный диализ. В восстановительном периоде проводят профилактику инфекционных осложнений, физиотерапевтическое, лечение, общеукрепляющую терапию.
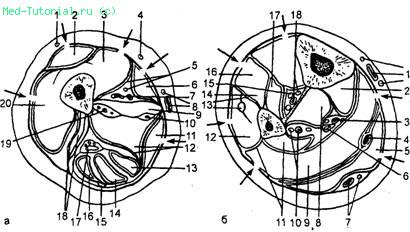
11. Схема поперечного распила правого бедра (а) и голени (б) на уровне их середины (по А.А.Боброву с изменениями). Стрелками указаны места фасцио- томии. а: 1, 4 —передние кожные ветви бедренного нерва: 2 —прямая мышца бедра; 3, 20 —широкие мышцы бедра; 5 —медиальная межмышечная перегородка бедра и седалищный нерв; 6 — портняжная мышца; 7—бедренные артерия и вена; 8— кожная ветвь бедренного нерва и большая подкожная вена ноги; 9 —длинная приводящая мышца; 10 — задняя ветвь запирательного нерва; 11 — тонкая мышца; 12 —задняя межмышечная перегородка бедра и большая приводящая мышца; 13 — попу перепончатая мышца; 14 —полусухожильная мышца; 15 —задний кожный нерв бедра; 16 —длинная головка двуглавой мышцы бедра; 17— седалищный нерв; 18 — латеральная межмышечная перегородка бедра и короткая головка двуглавой мышцы бедра; 19 — глубокие артерия и вена бедра; б: 1 — большая подкожная вена ноги и ветви подкожного нерва; 2 —длинный сгибатель пальцев; 3 —задние большеберцовые артерия и вена; 4 — сухожилие подошвенной мышцы: 5 — икроножная мыщца; 6 — большеберцовый нерв; 7 —малая подкожная вена ноги и медиальный кожный нерв икры; S —задняя большеберцовая мышца; 9 — камбалоеидная мышца; 10 — малоберцовые артерия и вена; 11 — задняя межмышечная перегородка бедра и длинный сгибатель большого пальца стопы; 12 — малоберцовые мышцы; 13 —передняя межмышечная перегородка бедра и поверхностный малоберцовый нерв; 14 —длинный разгибатель пальцев; 15 —глубокий малоберцовый нерв; 16 —передняя большеберцовая мышца; 17 —длинный разгибатель большого пальца; 18 —передние большеберцовые артерия и вена.
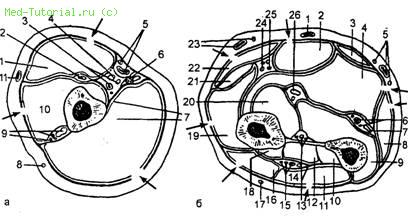
12. Схема поперечного распила правого плеча (а) и правого предплечья (б) на уровне их середины (по А. А. Боброву с изменениями). Стрелками указаны места фасциотомии. а: 1 — двуглавая мышца плеча; 2 — иышечно-кожный нерв; 3 — плечевые артерия и вена; 4 —срединный нерв; 5 —медиальный кожный нерв предплечья и медиальная подкожная вена руки; 6 — локтевой нерв и верхние локтевые коллатеральные артерия и вена; 7 —трехглавая мышца плеча и медиальная мышечная перегородка плеча; 8 — задний кожный нерв плеча; 9 — лучевой нерв, лучевые коллатеральные артерия и вена и латеральная межмышечная перегородка плеча; 10 —плечевая мышца; 11 — латеральная подкожная вена руки; 6: 1 — срединная вена предплечья; 2 — лучевой сгибатель запястья; 3 — сухожилие длинной ладонной мышцы; 4 —поверхностный сгибатель пальцев; 5 — ветви медиального кожного нерва предплечья и медиальная подкожная вена руки; 6 — локтевые артерия и вена; 7 — локтевой нерв; 8 — локтевой сгибатель запястья; 9 —глубокий сгибатель пальцев; 10 — длинный разгибатель большого пальца кисти; 11 —локтевой разгибатель запястья; 12 —короткий разгибатель большого пальца кисти; 13 — передние межкостные артерия и вена и одноименный нерв; 14 —разгибатель мизинца; 15 —задние межкостные артерия и вена и одноименный нерв; 16 —разгибатель пальцев; 17 —задний кожный нерв предплечья; 18 —длинная мышца, отводящая большой палец кисти; 19 —короткий лучевой разгибатель запястья; 20 —длинный сгибатель большого пальца кисти; 21—сухожилие длинного лучевого разгибателя запястья; 22 —сухожилие плечелучевой мышцы; 23 — латеральная подкожная вена руки, латеральный кожный нерв предплечья; 24 — поверхностная ветвь лучевого нерва: 25 — лучевые артерия и вена; 26 — срединный нерв.
