Размеры иссечения желудка
Вопрос этот первейшей важности, но тема эта была весьма подробно разобрана в первой главе. Остановимся лишь на некоторых частных подробностях.
Если резекция будет заканчиваться соустьем культи желудка с двенадцатиперстной кишкой, то риск образования пептической язвы почти совершенно исключается, а потому нет такой категорической надобности иссекать слишком большой отдел желудка при операциях Пеан-Бильрот I или Хаберера. В этих случаях рассечение справа тоже будет экономным, дабы сохранить достаточный край задней дуоденальной стенки для прямого анастомоза. Но все же рассечение должно производиться через стенку двенадцатиперстной кишки, а не через привратник, который должен быть удален целиком.
Малая кривизна желудка тоже должна быть удалена вся, т. е. до правой полуокружности пищевода. Но это требование все же допускает оговорку. Если кислотность у больного не слишком повышена, а язва расположена в средней или дистальной трети малой кривизны, то, во-первых, нет крайней надобности повышать трудности резекций погоней за последним сантиметром, примыкающим уже к стенке пищевода; во-вторых, нет особой необходимости стремиться к максимальному пересечению веток блуждающих нервов вокруг кардии.
Но могут быть другие обстоятельства, которые принуждают к возможно более высокому отсечению малой кривизны и попутному пересечению максимального числа веток Х пары. Сама язва может располагаться прекардиально, и для полного ее удаления необходимо не только выделить всю малую кривизну до пищевода и освободить заднюю поверхность в области самой кардии (что и составляет главную техническую трудность всей операции), но может случиться, что для отсечения язвы целиком, не оставляя каллезного края и воспалительного вала, линия верхнего пересечения должна захватить частично и правую полуокружность пищевода.
В таких случаях ушивание верхнего, кардиального угла желудочной культи является делом весьма трудным, а прочность и герметизм этих швов в послеоперационном периоде решают участь больного. Эти трудности многим хирургам представлялись почти непреодолимыми и вынуждали либо отказываться от типовой резекции, либо ограничиваться трансгастральной каутеризацией язвы по Бальфуру, либо же идти на компромиссную антральную резекцию по Мадленеру.
Мы не отрицаем, что при мобилизации верхней трети малой кривизны бывают чрезвычайные трудности, когда вся связка, внутри которой проходит левая желудочная артерия, целиком охвачена инфильтратом хрящевой плотности, а гигантская ниша, расположенная выше этой артериальной магистрали, передним краем пенетрирует глубоко в печень, а задним краем проникает в поджелудочную железу. В подобных случаях надо сначала отсечь желудок от двенадцатиперстной кишки, а затем тщательно отсосать желудочное содержимое аспиратором через пилорический срез. Оттягивая опорожненный желудок влево и кпереди, надо этапами подсекать инфильтрат, охватывающий левую желудочную артерию, стараясь тупой препаровкой и осторожным расщипыванием освободить, увидеть и захватить магистральный ствол до его пересечения. Если это не удается сделать, можно всегда вовремя захватить пересеченный сосуд, поскольку к этому все было подготовлено. Отсекая край язвы и оставляя дно ее в поджелудочной железе, надо помнить, что ствол селезеночной артерии проходит тоже совершенно рядом, может быть, в самом крае язвы. Повреждение этой артерии крайне нежелательно, ибо, помимо большой кровопотери, оно потребует удаления селезенки, а это в свою очередь вернее всего вынудит и резекцию желудка расширить до размера тотальной гастрэктомии.
Теперь, когда левая желудочная артерия пересечена, а край громадной ниши отсечен от поджелудочной железы, можно ввести в образовавшееся отверстие указательный палец и сквозь кардию проникнуть в пищевод. Этот палец позволит хорошенько ориентироваться в местоположении пищевода и отношении к нему верхнего края язвы. А поэтому можно наилучшим образом, на глаз и на ощупь, выбрать место для верхнего пересечения желудка так, чтобы удалить возможно полнее край язвы, но не отсечь пищеводную стенку слишком высоко и слишком широко.
На этом заканчиваются все главные технические трудности. Ушить верхний угол оставшейся желудочной культи можно сравнительно легко и абсолютно надежно. Для этого мы выработали способ, применяемый нами уже около 25 лет и испытанный на многих сотнях резекций желудка как при язвах, так и при раке; он неизменно выручал нас даже в самых трудных случаях.
Прием этот состоит в том, что после завязывания первого стежка кетгутового шва у верхнего угла разреза, т. е. часто уже на пищеводе, свободный конец этого непрерывного шва мы сразу вкладываем внутрь желудочной культи (рис. 14). После этого края желудочного разреза ушиваются книзу обычным ввертывающим швом [Шмидена (Schmiden), Прибрама (Pribram) и Коннеля (Connel)] до места, оставляемого для анастомоза. Если теперь начать потягивать за кетгутовую нить, вложенную внутрь культи, то эта тяга инвагинирует верхний угол ушитого разреза и втягивает этот угол внутрь желудочной культи, позволяя тем самым совершенно легко и надежно сшить над этим втянутым местом складки передней и задней стенок, захваченные отдельными ламберовскими швами. Эти дупликаторы лягут легко, без всякого натяжения и риска прорезаться впоследствии. Дальнейшее ушивание книзу вновь образуемой малой кривизны тем более не встретит никаких трудностей (рис. 15).
Чтобы покончить с вопросом о малой кривизне, следует упомянуть еще раз о попутном пересечении обоих блуждающих нервов в области кардии в момент скелетирования малой кривизны возле самого пищевода. Об этом уже было говорено. Здесь, на серии прекрасных рисунков Ирины Цановой, мы видим, как при пересечении верхней, восходящей, ветви левой коронарной артерии вместе с ней пересекается чаше всего и весь главный ствол левого блуждающего нерва. Вместе с ним можно захватить и пересечь большее или меньшее количество мелких ветвей, идущих с передней поверхности пищевода и пересекающих кардию.
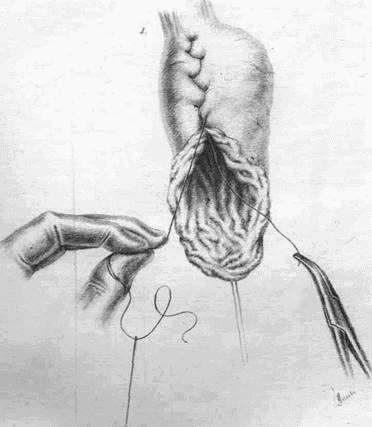
Рис. 14.
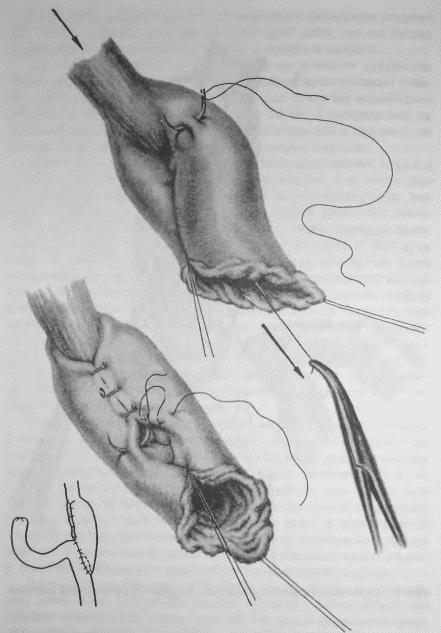
Рис. 15.
Правый ствол блуждающего нерва виден далеко не каждый раз, даже если, скелетируя малую кривизну, зайти сверху на заднюю поверхность кардии; все же часто его можно или увидеть, или нащупать, как струну, натягиваемую при низведении мобилизованного желудка книзу. Но если только малый сальник и связка, окружающая главный ствол левой желудочной артерии, не охвачены инфильтратом, то, идя на рассечение артерии сверху, из зоны уже скелетированной малой кривизны, можно очень часто отслоить и захватить вместе с артерией и правый блуждающий нерв. Подробности видны на прилагаемых рисунках (рис. 16–23).
Таким образом, левый блуждающий нерв рассекается при наших операциях почти во всех случаях; правый чаще надо искать самому для рассечения. Последнее весьма необходимо при особенно высокой кислотности у молодых субъектов, дабы тем самым возможно полнее снизить и рефлекторную фазу желудочной секреции в культе. Чем выше кислотность, чем ближе подходит данный больной к типу злокачественного диатеза, именуемого «юношескими язвами», тем внимательнее надо отнестись к поискам не только правого ствола блуждающего нерва, но постараться пересечь максимальное количество вагальных ветвей, которые причудливо сплетаются, отходя и сходясь у обоих стволов. Уверенности в достаточном нахождении и пересечении иметь, конечно, нельзя; дело это ненадежное. Но думается, что 75–80 % идущих через кардию веток пересечь все-таки возможно. На заднелевой трети окружности пищевода все ветки X пары, вероятно, останутся в целости.
Невозможность полностью исключить проводимость рефлекторной фазы заставляет при особой угрозе развития пептической язвы соустья снижать кислотность путем самых расширенных резекций. Относительно возможно более высокого пересечения малой кривизны-мы уже говорили. Где следует пересекать желудок по большой кривизне, т. е. какую часть желудка надо удалить и сколько его останется?
И тут опять, в зависимости от степени гиперацидности и упорства язвенной болезни, выявленных подробным исследованием больного до операции, размер иссекаемой части должен быть установлен различно. Но две оговорки можно сделать сразу: во-первых, антральный отдел с привратником необходимо удалить целиком во всех случаях язвенной болезни без исключения; во-вторых, надо допустить возможность не вполне точных сведений о высоте кислотности, которая на основании случайно взятых фракций в данной фазе секреции могла оказаться ниже обычной; поэтому лучше резецировать больше, чем меньше.
Относительно необходимости удаления всей гормональной зоны в антральной части споров нет давно. Но какую площадь тела желудка надо иссечь, дабы в достаточной мере уменьшить сецернирующую железистую поверхность желудка? И этот вопрос обсуждался тоже очень давно, а недавно честь решения этого вопроса оспаривалась в печати и довольно горячо между Хаберером и Финстерером, каждый из которых претендует на то, что именно он ввел принцип по поводу язвенной болезни делать резекции размером от 2/3 до 3/4 желудка.
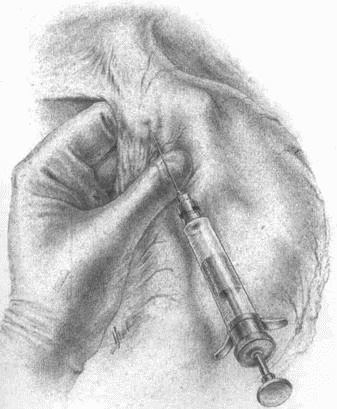
Рис. 16.
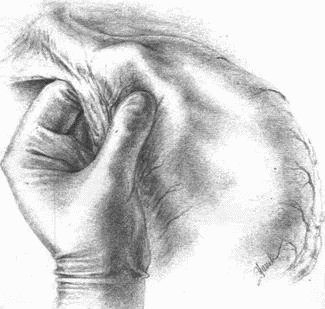
Рис. 17.
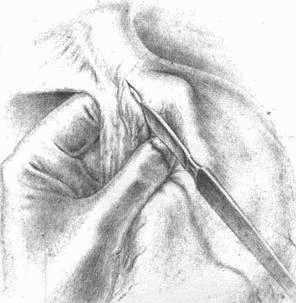
Рис. 18.
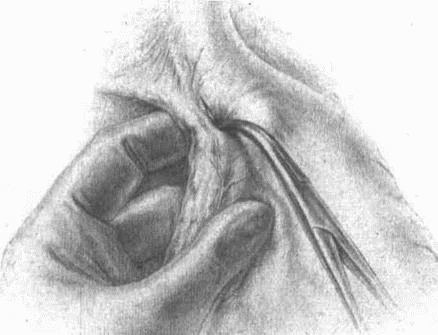
Рис. 19.
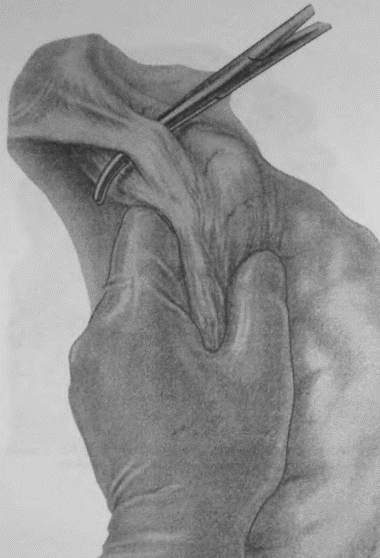
Рис. 20.
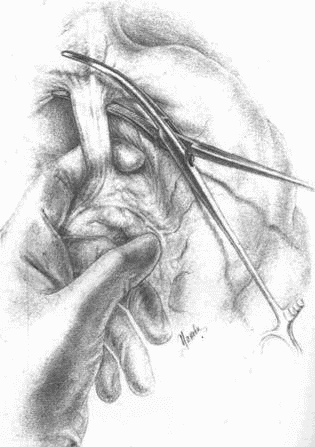
Рис. 21.
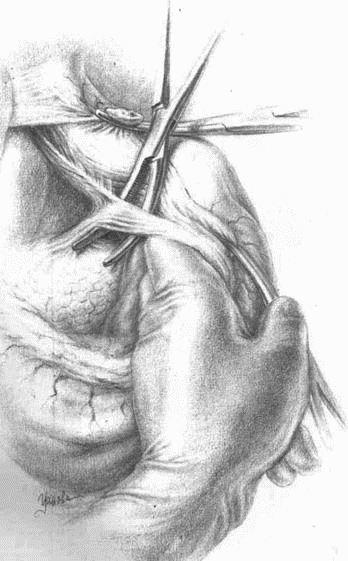
Рис. 22.
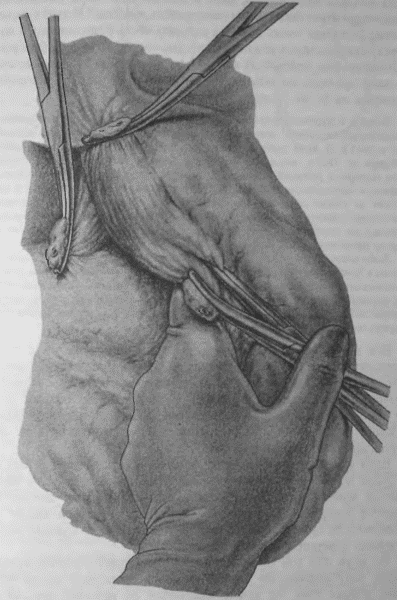
Рис. 23.
Хаберер в журнальной статье под заглавием «40-летний обзор желудочно-дуоденальной хирургии»[17] заявил, что такие резекции он начал делать первый еще в 1911 г. В № 45 этого журнала Финстерер цитирует множество работ Хаберера до 1918 г., когда он, Финстерер, четко и настойчиво провозгласил идею обширных резекций желудка при лечении дуоденальных язв; приводятся справки и высказывания Хаберера в пользу малых антральных резекций в его работах не только до 1918 г., но 1920 г., 1921 г. и даже 1927 г. Из реплики Финстерера сомнений не остается, что планомерные и поистине обширные резекции как нормальный метод операции при язвенной болезни предложил и широко пропагандировал, конечно, он, Финстерер.
Любопытно теперь вспомнить, что на конгрессе по болезням пищеварения и обмена в Хомбурне в 1920 г. Шмиден возражал против резекций 2/3 желудка, рекомендованных Финстерером, и советовал ограничиться антральными резекциями, т. е. удаляющими одну дистальную треть. Наконец, не Хаберера, а Финстерера упрекал Хольбаум (Holbaum) в 1923 г., обозвав резекции 2/3 нормального желудка «варварством и вандализмом в хирургии».
Все это в далеком прошлом, и споры идут уже не о том, «варварство» это или «вандализм», а кому принадлежит честь приоритета. И это, в конце концов, тоже не так важно. Важнее уточнить, что называть резекцией 2/3 желудка: по объему или по поверхности, нормального желудка или расширенного? Ведь разница будет очень значительной, как то можно видеть на прилагаемых схемах (рис. 24).
Если язва на малой кривизне, а расстройств эвакуации нет и желудок не расширен, то пересечение по линии, продолжающей правый край пищевода, оставляет несколько больше половины емкости желудка. При здоровой двенадцатиперстной кишке и возможности прямого анастомоза по Пеан-Бильрот I означенной резекции совершенно достаточно.
Но если при той же локализации язвы будут найдены ясные следы зарубцевавшейся язвы в двенадцатиперстной кишке или даже вторая язва, то лучше отказаться от прямого соустья с двенадцатиперстной кишкой и анастомозировать культю с тощей кишкой. Но если так, то сохранение значительной секреторной поверхности угрожает развитием пептической язвы соустья, а поэтому иссечение желудка должно быть сделано гораздо обширнее, не вертикально вниз, по сагиттальной плоскости, а под углом влево на 40–45°. Тогда большая кривизна желудка будет пересечена не по средней линии, а примерно отступя на ширину ладони влево. При подобной гастрэктомии удаляется от 2/3 до 3/4 желудочной поверхности и весьма надежно снижается кислотность. Емкость остающейся культи будет колебаться в означенных размерах в зависимости от крутизны фундального отдела, который у разных больных бывает различным.
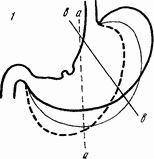
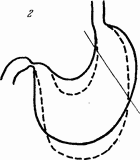
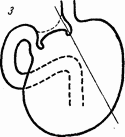
Рис. 24.
Вторая схема представляет варианты расширений и опущений желудка как следствие имеющихся пилоро-дуоденальных стриктур. При них, как известно, расширение развивается преимущественно за счет антрального отдела, как то легко проверить при осмотре резецированных препаратов. Поэтому и удаляемая часть окажется велика именно за счет этой по преимуществу щелочной зоны. А так как дуоденальные язвы почти всегда характеризуются особой высокой кислотностью и активностью железистого аппарата, то задача снижения кислотности становится сугубо ответственной. Следовательно, при дуоденальных язвах, тем белее у молодых субъектов, расчеты резекций должны строиться не на одном лишь выключении гормонального механизма антральной части желудка, но также и на более значительном иссечении и самой кислотопродуцирующей зоны тела желудка.
Итак, при выборе линии разреза надо ориентироваться на то, чтобы остающаяся часть соответствовала примерно одной трети нормального размера желудка. Это касается обычных случаев дуоденальных язв при обшей кислотности 80–90 и свободной соляной кислоте 60–70.
Для больных с особо высокой кислотностью, порядка 100–120, при свободной кислоте до 80–90, тем более у молодых людей с язвенной наследственностью, резекции должны быть еще обширнее и сочетаться с возможно более полным пересечением ветвей Х пары над кардией. В подобных случаях гастрэктомия должна сохранить не более четверти желудка, если культя будет анастомозироваться сквозь отверстие в mesocolon с самой начальной частью тощей кишки. Если же для соустья брать длинную петлю, заводя ее поверх толстой кишки, как то рекомендуют Мейнгот и др., то резекция должна быть еще более обширной, оставляя лишь около одной пятой желудка. Мотив тот, что чем дальше от fjexurae duodeno-jeunalis, тем, вероятно, чувствительнее слизистая тощей кишки к остаткам активной кислотности фундального отдела, который поэтому и должен быть уменьшен возможно больше.
Мы не разделяем этих установок по следующим соображениям. Облегчение наложения соустья с длинной петлей, перекинутой поверх толстой кишки, вынуждает резецировать желудок пошире. Мы всегда без особого труда анастомозируем культю с начальной частью тощей кишки, тотчас ниже связки Трейца, каковую обычно рассекаем, дабы таким образом мобилизовать самую флексуру. Все это подготовляется снизу, а кишка выводится потом уже за нитку, проведенную сквозь брыжейку этой петли через отверстие в брыжейке поперечноободочной кишки.
Последнее отверстие делается вертикальное, влево от связки Трейца, по бессосудистому полю, у самого корня поперечной брыжейки. Когда заканчивается ушивание желудочной культи, мы вытягиваем кишечную петлю за нитку кверху и здесь легко накладываем соустье длиной 5–6 см и пришиваем 3–4 см оставленного приводящего колена вверх, над линией желудочных швов, вдоль вновь образованной малой кривизны.
Таким образом, создается та знаменитая шпора, которая была предложена Гофмейстером и так широко пропагандирована Финстерером. Мы пользуемся этим приемом свыше 25 лет и считаем его первостепенным требованием, обеспечивающим безукоризненную эвакуацию желудочного содержимого в отводящую петлю и надежно гарантирующим от попадания пищи в приводящее колено. Финстерер видел в этом гарантию того, что швы, замыкающие дуоденальную культю, будут менее подвергаться риску в первые дни после операции, ибо в этом слепом участке не повысится внутреннее давление. Мы считаем, что соображение это должно отходить на задний план, ибо если швы положены надежно, то не страшно небольшое периодическое повышение давления внутри культи. Недостаточность дуоденальной культи — обстоятельство, конечно, роковое, но не этим оно обусловливается.
Зато на качестве отдаленных результатов операции затекание пищи в дуоденальный отрезок может, вероятно, сказаться отрицательно. Постоянное переполнение приводящего отрезка может вызвать неприятные ощущения у больных после каждого приема пищи, и, кто знает, не за счет ли этих явлений надо отнести некоторые жалобы, кои пытаются расценивать как явления «малого желудка»?
Но частый застой пищи в дуоденальном колене выше анастомоза может повлечь за собой функционирование тех гормональных элементов, наличие которых допускается во всей двенадцатиперстной и в начальной части тощей кишки. А если так, то это повлечет за собой частичное сохранение второй, химической, фазы секреции, уничтожить которую мы стремимся резекцией антрального отдела желудка.
Точнее говоря, это будет третья кишечная разенковская фаза желудочной секреции. К ней мы еще вернемся ниже.
Словом, предотвращение затекания пищи в приводящее колено является необходимым с разных точек зрения. К этому надо стремиться при конструктивных расчетах резекции. Это очень удачно разрешается образованием вышеназванной шпоры у верхнего угла анастомоза.
Такую же шпору обязательно делает и Мейнгот при своей операции. Но при нефиксированном анастомозе, как это имеет место при соустье поверх толстой кишки, затекание в очень длинную приводящую петлю все же может происходить легче.
Наконец, есть и еще одно соображение против чрезмерного расширения резекций влево. Ведь если их рекомендуют потому, что соустье легче накладывать спереди, вблизи срединного разреза брюшной стенки, то это верно лишь до тех пор, пока культю желудка можно подвести к средней линии. Но если рассекать желудок, оставляя лишь небольшую часть фундального отдела, то такую маленькую культю уже нельзя легко вывести из левого подреберья наружу. А чем ближе к коротким сосудам желудка, тем потягивание все больше и больше приводит к риску надрывов селезеночной капсулы с неизбежным и очень трудно останавливаемым кровотечением.
Подобные надрывы селезеночной капсулы нам пришлось пережить несколько раз при операциях тотальных гастрэктомий. Осложнения эти чрезвычайно неприятны. А поэтому, если есть возможность не подходить к селезенке вплотную, мы всячески избегаем это делать. Вот почему предпочтительно оставлять культю размером от 1/3 до 1/4 желудка, держась подальше от vasa gastrices breves, и анастомозировать ниже mesocolonis с самой короткой петлей, тщательно образуя шпору с приводящим коленом.
Вышеприведенные схемы иллюстрируют оба типа операций (рис. 25 и 26).
Переходим к последнему разделу — зашиванию дуоденальной культи. Вот момент операции, которого в прежние годы не без оснований многие побаивались, ибо недостаточность этих швов нередко приводила к катастрофам. Теперь на смену былым тревожным опасениям пришло гораздо более либеральное отношение к этому этапу операции.
Мы никогда не решались просто перетягивать двенадцатиперстную кишку ниткой и, отрезав поверх перетяжки, бросать ее так, как это делают с культей червеобразного отростка. Подобное предложение было сделано Ферей (Ferey) и Ламар (Lamare) и послужило предметом большой дискуссии в Академии хирургии в Париже в 1938 г.; оно встретило мало сочувствия, несмотря на то что опыт авторов мог показаться довольно убедительным.
Зато уже много лет мы не домогаемся во что бы то ни стало инвагинировать под кисетный шов прошитые, стянутые и завязанные кетгутом края перерезанной двенадцатиперстной кишки. Такие условия, когда можно мобилизовать кишку, чтобы раздавить ее зажимом, прошить через раздавленное место и иметь еще достаточно мобилизованную стенку для проведения кисетного шва и погружения под него первого шва культи, — повторяем, такие условия мы имеем только при операциях по поводу рака желудка, когда процесс никогда не переходит на двенадцатиперстную кишку и последняя легко мобилизуется на значительном протяжении, допуская проведение и стягивание даже двух кисетных швов. Такие же условия встречаются и при язвах желудка, но тогда мы не зашиваем двенадцатиперстную кишку, а всегда делаем соустье по Пеан-Бильрот I.
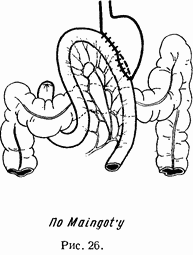
Рис. 25.
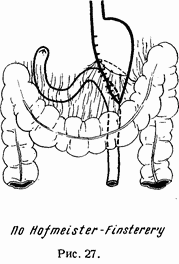
Рис. 26. Размеры иссечения желудка при резекции по Гофмейстеру-Финстереру
При дуоденальных язвах тоже иногда удается достаточно мобилизовать кишечную стенку, чтобы ее хватило для прямого анастомоза с желудочной культей. И если при этом дуоденальная язва отходит вся целиком, а на задне-медиальной стенке кишки нет «зеркальной язвы» или звездчатого рубца на месте уже зажившей язвы, то против прямого соустья не может быть особых возражений.
Риск получить прорезывание швов анастомоза вследствие натяжения не обоснован. Как бы ни была мала оставленная желудочная культя, после оформления она принимает форму настолько удлиненного конуса, почти колбаски, что подвести свободный конец ее к отверстию двенадцатиперстной кишки можно без всякого натяжения. Ведь культя эта имеет только одну фиксированную точку, а именно кардию; большая кривизна ее совершенно подвижна и допускает качательные перемещения культи по типу маятника часов.
Зато если вследствие низкого расположения язвы или грубых рубцовых изменений дуоденальной стенки нельзя сделать хорошей резекции по Бильрот I, то в таких же случаях невозможно провести и стянуть два циркулярных кисетных шва. В былые годы это ставило хирургов в большое затруднение, а больных под угрозу. Как уже сказано, ныне отношение к дуоденальной культе стало более либеральным, а риск для больных уменьшился.
Есть два основных типа непоправимых дефектов дуоденальной стенки: сквозной изъян ее на месте большой язвы (пенетрируюшей в головку поджелудочной железы или в толщу печеночно-дуоденальной связки) или же грубая рубцовая перетяжка на месте зажившей язвы, доходящая порой до резко выраженной стриктуры и сопровождающаяся весьма часто образованием пульсионных дивертикулов.
Соответственно этим основным видам изменений методы обработки дуоденальной культи должны быть различны, но оба способа требуют одного условия: широкой мобилизации переднелатеральной стенки двенадцатиперстной кишки и высвобождения ее из-под многослойных спаечных пленок, укрывающих двенадцатиперстную кишку и притягивающих к ней желчный пузырь и толстую кишку. Необходимо расслоить, рассечь все эти многослойные пленки и полностью высвободить из-под них замурованную стенку. Эту оголенную кишку надо выделить ниже имеющейся язвы или стриктуры по крайней мере на 4–6 см, т. е. не только вдоль всей верхней горизонтальной части, но и всего угла при переходе в вертикальную.
Добытая таким путем дуоденальная стенка и послужит отличным материалом для герметического укрытия культи любым из двух нижеследующих методов.
Если имеются стриктура кишки или грубые рубцовые изменения ее в окружности поджившей или небольшой открытой язвы, то все сводится к тому, чтобы либо перевязать кишку кетгутом по самой стриктуре, либо же зашить края перерезанной или раздавленной кишки. В зависимости от особенностей случая это ушивание можно делать любым способом, лишь бы стежки непрерывного ива держали и не выпускали наружу дуоденальный сок. Но в итоге этого сшитые края кишки или место ее перетяжки окажутся обязательно расположенными и в неподвижной части, исключая возможность инвагинации под какой-либо кисетный шов. Вот тут-то и сослужит службу мобилизованная в избытке передняя стенка кишки. Последнюю можно натянуть сплошной широкой складкой, укрыть ею сшитые и собранные рюшем края кишки и фиксировать эту кишечную складку целым рядом отдельных узловатых швов, проводимых через кишечную стенку с одной стороны и через капсулу поджелудочной железы и покрывающую ее брюшину — с другой. Если только передняя дуоденальная стенка была мобилизована достаточно, т. е. имелась в избытке, материал этот подошьется к поджелудочной железе без всякого натяжения и укроет собой первый сомнительный ряд непрерывного кетгутового шва самым надежным образом. Лишь бы, проводя иглу сквозь капсулу поджелудочной железы, излишне не повреждать ее паренхимы, а главное, не сделать больших гематом неосторожным проколом крупных сосудов. Разумеется, надо внимательно следить за тем, чтобы самый верхний и самый нижний швы замкнули собой поле совершенно наглухо и тем отгородили внутренний шов от брюшной полости.
Эти крайние швы являются наиболее ответственными, ибо именно они удерживают навернутую складку передней стенки двенадцатиперстной кишки. Поэтому надо внимательно делать вколы матрацных швов, долженствующих фиксировать углы этой кишечной дупликатуры. При этом технические условия окажутся разными у нижнего и верхнего полюсов.
Надо начинать с нижнего углового шва. Проводя матрацный шов, начинают с того места, где сохранился брюшинный покров и капсула поджелудочной железы, медиально от культи лигированной a. pancreatico-duodenalis. Проводя вкол и выкол иглы, надо стараться не проколоть этот сосуд, чтобы не получить очень неприятной гематомы, которая быстро распространится под капсулой поджелудочной железы и в толщу mesocolonis. Захватив в петлевидный шов такой участок железы вместе с ее капсулой, чтобы при натягивании они не прорезались, выбирают теперь место на duodenum, которое будет подтянуто матрацным швом для закрепления самого нижнего края дуоденальной дупликатуры. Вот тут-то и надо помнить, что если захватить в шов только кишечную стенку, то при потягивании и завязывании шва последний может прорезать кишечную стенку. А поэтому матрацный шов на кишке должен обязательно прихватить также и некоторую часть паренхимы поджелудочной железы, чтобы последняя укрепила собой прочность латеральных элементов. Таким образом, при стягивании проведенного матрацного шва к медиальному стежку подтянется не одна складка дуоденальной стенки, но вместе с ней и прихваченная паренхима pancreatis. Это гарантирует от прорезывания ниткой кишечной стенки.
Когда будет надежно укреплен этот нижний угол кишечной дупликатуры, можно приступить к ушиванию и верхнего угла, где, к сожалению, не имеется элементов поджелудочной железы, подкрепляющих собой латеральную петлю матрацного шва. Поэтому если при медиальном вколе, т. е. у верхнего края pancreatis, имеется такой же надежный стежок, проходящий через брюшину и капсулу, прихватывая и паренхиму, то у верхнего края duodeni захватить нечего, кроме самой кишки, ибо, разумеется, стежок этот нельзя подкреплять элементами прилегающей здесь lig. hepato-duodenalis. Но, поскольку нижний угол дупликатуры уже надежно укреплен, можно осторожно завязывать и верхний матрацный шов без прорезывания кишечной стенки.
После укрепления обоих углов матрацные швы в срединной части культи будут проведены и завязаны без трудностей и риска прорезывания.
За последние 15–20 лет мы пользовались этой упрошенной методикой не одну сотню раз, и ни разу нам не пришлось потерять больных вследствие недостаточности таких швов. Мы ныне убедились, что классический кисетный шов на дуоденальной культе может быть вполне успешно заменен укрытием внутреннего кетгутового рюша под складку мобилизованной передней стенки, тщательно подшитую к поджелудочной железе. Точно так же в полной мере оправдала себя наша обработка дуоденальной культи по способу «улитки». Метод этот решает задачу при втором варианте, т. е. при большом сквозном дефекте дуоденальной стенки в случаях пенетрируюших флоридных язв.
В конструктивном отношении «улитка» наилучшим образом разрешает задачу тампонады гигантских язвенных ниш, пенетрирующих глубоко в головку поджелудочной железы. При операциях, производимых по поводу профузных кровотечений из подобных язвенных кратеров, тампонада «улиткой» просто незаменима.
Техника «улитки» и все последовательные этапы ее скручивания и тампонады представлены на прилагаемых безукоризненных рисунках Ирины Цановой (рис. 27 и 28). Поэтому ограничусь лишь самыми краткими указаниями.
Избыточную слизистую вдоль краев наискось перерезанной кишки надо срезать, чтобы она не вывертывалась и целиком погрузилась, нигде не выступая между стежками ввертывающего непрерывного шва по Шмидену. Этот ряд явится серединой более короткой вогнутой стороны изогнутого конуса. И шов этот по всей длине укроется ровной выпуклой стенкой этого конуса, когда она начнет накатываться своей «спинкой» при каждом витке «улитки». Единственное сомнительное место — это самый кончик конуса, где при последнем стежке кетгутового шва теоретически некуда уже ввертывать край. Выходов два: или соскоблить прочь слизистую с самого кончика языкообразного обреза кишки, или отогнуть этот кончик навстречу уже ушитой части в виде конверта. В последнем случае вместо остроконечного конуса получится слегка усеченный; от этого конструкция операции не только не пострадает, но даже, пожалуй, выиграет.
Уже 18 лет мы пользуемся «улиткой» во всех случаях резекций при больших медиальных язвах двенадцатиперстной кишки, пенетрирующих в поджелудочную железу. Наш личный опыт уже значительно превысил сотню случаев. Один единственный раз, в первый год испытания метода, случилось несчастье, когда перитонит развился вследствие того, что «улитка» вывихнулась из-под второго ряда швов кверху, в краниальном направлении. На аутопсии было совершенно ясно видно, что витки «улитки» выскочили из-под второго ряда швов, которые хорошо держали все, образуя отличный навес дуоденальной стенки, пришитый к поджелудочной железе. К сожалению, у верхнего края этого «навеса» не хватало еще одного шва, который не позволил бы «улитке» вывихнуться наружу из глубокой ниши. Этот шов не прорезался, а его просто не хватало.
За этим единственным исключением, никаких несчастий с «улиткой» мы с тех пор не имели. И, наоборот, способ этот многократно выручал нас из безвыходного положения, а больных спасал от смертельной опасности. Эту операцию ныне можно рекомендовать совершенно уверенно, особенно при профузных кровотечениях из a. gastro-duodenalis.
С момента своей поездки в Москву летом 1943 г. главный хирург военного флота Англии адмирал Гордон-Тейлор, желудочный хирург из Middlsex Hospital в Лондоне, стал тоже пользоваться «улиткой»; недавно он опубликовал весьма положительные отзывы об этой операции[18] и напечатал рисунки, взятые из нашей книги.
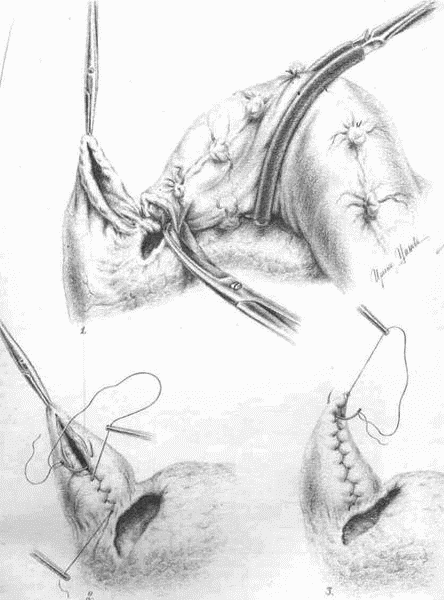
Рис. 27.

Рис. 28.
Еще до войны ее очень хвалил во французской печати Абади (Abadie), тоже по личным московским впечатлениям. Теперь этот метод стал довольно широко применяться повсюду.
Чтобы закончить раздел о технических трудностях операций, упомянем про операцию «выключения» по Якобовичи. Нам очень редко встречались случаи дуоденальных язв, при которых нельзя было пересечь двенадцатиперстную кишку и ушить культю одним из описанных выше способов. Но такие случаи все же изредка бывают, когда язва расположена либо необычайно низко, либо на передней стенке и пенетрирует lig. hepato-duodenale в области ворот печени. Мы не допускаем мысли о ранении проходящих здесь жизненно важных протоков, но если оторвать такую язву от места, куда она пенетрировала, то дефект в кишке получится и очень большой и притом чрезвычайно низко; ушивать его будет весьма трудно и рискованно.
Наконец, иногда расценив диагностику как «ulcus perforaturum», т. е. как язву, угрожаемую прободением, и произведя профилактически операцию, как то рекомендовали И. И. Греков и Г. Ф. Петрашевская, можно увидеть при лапаротомии обширный воспалительный инфильтрат, охватывающий начальную часть двенадцатиперстной кишки, печеночно-дуоденальную связку, головку поджелудочной железы и желчный пузырь. Думать нечего высвобождать двенадцатиперстную кишку из такого плотного инфильтрата, рискуя наткнуться на гнойное пропитывание. Если даже этого и не произойдет, то пересечение кишки и ушивание культи в целом окажутся для больного исключительно рискованными. Лучше либо отказаться от всяких попыток и зашить живот, либо сделать «операцию выключения», но только не по Финстереру, т. е. с оставлением антрального отдела и зашиванием вместе с его слизистой, а обязательно иссекши последнюю целиком, до самой двенадцатиперстной кишки, и ушивая остающуюся серомускулярную часть по одному из способов, т. е. по Адалар Фишеру, Банкрофту или Якобовичи.
Мы несколько раз пробовали каждый из них и больше всего нам понравился способ Якобовичи (рис. 29). При нем антральный отдел пересекается поперек, отступя на 4–5 см от привратника. Затем передняя стенка оставшегося конуса рассекается в продольном направлении желудка, т. е. посередине между остатками большой и малой кривизны. Получается широкий веерообразный лоскут, с которого надо удалить всю слизистую оболочку без остатка. Это можно делать и электроножом, но легко удается и сечениями скальпеля или куперовских ножниц; кровотечение бывает незначительным. Затем свободные края лоскута захватываются пинцетами или прямыми бильротовскими зажимами и скручиваются в продольном направлении навстречу друг другу. Получается два параллельных рулона серомускулярного строения, скрученные довольно плотно до взаимного соприкосновения. Остается сшить их друг с другом несколькими тонкими отдельными швами, дабы рулоны эти не раскрутились. Этим все и кончается. Желудок резецируется влево, сколько нужно, и анастомозируется, как уже описано выше, с тощей кишкой.
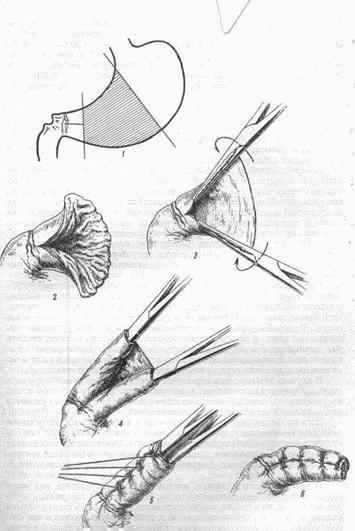
Рис. 29.
Герметизм антральной культи получается совершенно надежный благодаря сплошному соприкосновению серозных покровов ее с демукозированной поверхностью мышечной. Никаких дополнительных швов на свободном кончике двойного рулона не требуется. Напротив, если бы путем кручения краев лоскута удалось в последний момент ввернуть вовнутрь и продольную складку на двенадцатиперстной кишке, то здесь в области угла разреза, доходящего до самой двенадцатиперстной кишки, весьма желательно наложить один-два поперечных шва уже на дуоденальную стенку.
* * *
На этом можно было бы и закончить раздел «Технических соображений». Но, поскольку мы начали его проблемой обезболивания, упомянем в нескольких словах о послеоперационном уходе.
В первые сутки мы не даем пить больным не потому, что боимся за прочность швов, а потому, что вследствие столь большой травмы и перестройки имеется атония культи и проглоченная жидкость явилась бы вредным застойным содержимым, чрезвычайно быстро загнивающим при наступившей полной ахлоргидрии. И, наоборот, в целях предотвращения застоя и загнивания крови и проглоченной слюны необходимо незамедлительно промыть желудок при первых признаках скопления в культе. Это характеризуется чувством распирания, иногда заметным на глаз сглаживанием обычно запавшего левого подреберья, учащением пульса, а главное, пустой отрыжкой и, наконец, вонючими темнокровянистыми срыгиваниями.
Промывание желудка чаще всего сразу устраняет эти явления. Некоторые хирурги считают, что подобные явления настолько неизбежны у каждого больного после резекции, что лучше сразу после операции вводить тонкий зонд в желудок через нос и устанавливать постоянную аспирацию. В нашей клинике достаточное количество резекций протекает совершенно гладко, и не требуется промывания желудка. Поэтому вводить желудочный зонд через нос всем больным поголовно мы не видим необходимости. Но несомненно, что промывание желудка надо делать как можно раньше, при самых первых подозрениях на желудочное скопление.
В случаях тяжелых поздних парезов кишечника после особо трудных операций или при нестихающих перитонитах после прободных язв постоянная суточная аспирация из желудка через носовой зонд является одним из наиболее спасительных мероприятий.
Для профилактики и борьбы со всякой инфекцией мы ныне имеем драгоценные средства сульфамидного ряда и пенициллина. Оба они достаточно проверены и безусловно очень ценны. Они значительно снизили такие серьезные осложнения, как пневмонии, паротиты и типичные внутри-брюшинные инфекционные скопления в дугласовой ямке и поддиафрагмальных пространствах.
О необходимости обильных вливаний солевого раствора под кожу нельзя не напоминать достаточно часто. Эти вливания совершенно необходимы не для того только, чтобы восполнить нарушенный иногда водный баланс, а для того, чтобы избыточной влагой повысить диурез и тем способствовать промыванию организма от продуктов распада тканей в столь многих местах вокруг лигатур, швов и поврежденных участков. Конечно, глюкоза прекрасно сочетается с солевыми вливаниями и обладает незаменимыми питательными качествами для миокарда.
Оба раствора не обязательно вводить каждый раз под кожу и тем более внутривенно; не надо забывать, что капельным путем совершенно легко и безболезненно можно вводить и воду, и глюкозу per rectum. Дозируя 60–70 капель в минуту, за сутки можно ввести ректальным путем до 4–5 л жидкости.
При остром малокровии или после большой операционной кровопотери не смогут помочь никакие заменители. Тут нужна цельная кровь. В борьбе с послеоперационным шоком трансфузии крови в количестве от 500 мл до 1–1,5 л являются тоже ничем не заменимым средством, если только не догадались эти трансфузии начать уже на операционном столе, даже в середине операции. В отличие от случаев шока при ожогах при послеоперационных шоках мы не видим преимуществ плазмы перед цельной кровью.
Сердечные средства (камфарное масло) в первые двое суток экономить не следует. Позднее они нужны, только если не удалось избегнуть осложнений. А среди последних исключительное место занимают легочные заболевания. Бесспорно, что сульфидин и пенициллин резко снижают не только смертность от этих осложнений, но и частоту их возникновения, если давать эти средства профилактически. Но нет также сомнения, что оба эти средства совершенно бессильны предотвратить настоящую и тяжелую пневмонию, если последняя явится только заключительной фазой того послеоперационного ателектаза легкого, который в большей или меньшей степени случается, по-видимому, часто.
Надо твердо помнить, что ателектаз легких случается после операций под местной и спинальной анестезией ничуть не реже, чем после ингаляционного наркоза. Единственное средство быстро ликвидировать наступивший ателектаз и тем предотвратить развитие пневмонии — это устранить слизистую пробку, которая закупорила один из крупных бронхов и тем повела к массивному коллапсу легочной ткани дистально от места закупорки. Диагностировать это можно и рентгеновским просвечиванием, и методом перкуссии и выслушивания, при которых значительная тупость сочетается с почти полным исчезновением дыхательных шумов при аускультации. Бывает это чаше на 1–2-3-й день после операции, но иногда и позже. Температура резко повышается; пульс очень частит, дыхание тоже. Словом, создается картина настоящей пневмонии.
Но в том-то и дело, что пока еще пневмонии нет, все это можно разом ликвидировать, отсосав слизистую пробку через трахеальный катетер или сквозь бронхоскоп. Легкое расправится очень быстро, что нетрудно проверить на рентгеновском экране; все явления исчезнут в течение меньше суток, и больной сразу поправится.
Если не сделать отсасывания слизистой пробки, пневмония действительно разовьется, и мудрено ли, что ее тогда нельзя будет оборвать ни в день, ни в три самыми щедрыми дозами сульфидина и пенициллина. И легко может случиться, что дело не обойдется без формирования легочного абсцесса.






