Технические замечания
Предоперационная подготовка безусловно нужна и самая энергичная. Основные мероприятия, помимо тонизирующих для сердца и излечивания бронхита, должны быть направлены на улучшение водного и белкового баланса. Это достигается быстро и наверняка соответствующими вливаниями и трансфузиями. Приведенные данные о роли кислотности и несомненный дезинфицирующий эффект соляной кислоты побуждают пользоваться промываниями желудка 0,75—1 % соляной кислотой систематически и настойчиво, особенно накануне и утром в день операции.
Обезболивание. Вопрос этот первостепенный среди других технических задач операции. Мы прошли долгий путь исканий и в каждый отдельный период бывали вполне довольны то спинальной анестезией, то блокадой чревных нервов по Каппису или Брауну, а долгими годами оперировали только под местной анестезией или добавляли внутрибрюшинно 50 мл 2% раствора эвипана. Теперь мы вернулись к спинномозговой анестезии и последние 11 лет пользуемся почти одной ею. Но если для себя мы почти не желаем ничего лучшего, мы не настаиваем, чтобы другие хирурги, привычные к местной анестезии, обязательно последовали нашему примеру и перешли па спинальную.
По вопросу о выборе метода резекции вряд ли может быть два мнения. Метод Пеан-Бильрот I иногда допустим, но лишь очень редко. Нормальным способом является обширная резекция типа субтотальной, т. е. оставляющей лишь фундальный отдел, прилегающий к селезенке, с ушиванием околопищеводного конца желудочной культи и анастомозом с первой петлей тощей кишки по типу Хофмейстер-Финстерер, т. е. небольшая модификация операции Полиа.
Гораздо важнее соблюдение некоторых правил и приемов, обеспечивающих максимальную радикальность операции. Мы начинаем от левого угла толстой кишки и отсекаем вплотную к ее стенке прикрепление большого сальника; вместе с ним отделяется и lig. gastro-colicum. Дойдя до правого угла толстой кишки и раскрыв таким образом во всю ширину сальниковую сумку, мы расслаиваем правую половину mesocolonis и отсюда подходим к вогнутой поверхности двенадцатиперстной кишки, скелетируя последнюю так, что все железы цельным пакетом отходят с препаратом желудка. A. gastroepiploica dextra лигируется совершенно оголенной.
Лигирование правой желудочной артерии обычно не создает трудностей. После этого можно поступить различно, в зависимости от расположения опухоли и состояния верхней трети малой кривизны. Если последняя свободна, то лучше скелетировать ее сверху вниз, начиная от правой полуокружности пищевода, и, лигировав левую желудочную артерию, пересекать желудок и двенадцатиперстную кишку. Если же, как часто бывает, основная работа предвидится именно на верхней трети малой кривизны, в околопищеводной клетчатке, а также в толще связки, где проходит главный ствол a. gastricae sinistrae, то лучше предварительно перерезать и зашить культю двенадцатиперстной кишки. Затем распрепаровывают связку для выделения ствола левой желудочной артерии после того, как желудочное содержимое будет удалено аспиратором и сам желудок будет откинут влево, широко обнажая всю bursam omentalis. Это очень важно, ибо здесь, вдоль ствола левой желудочной артерии, можно бывает удалить несколько пораженных лимфатических желез, которые в противном случае свели бы на нет конечный результат операции. Все эти железы вместе со стволом a. gastricae sinistrae должны остаться на препарате en masse. Теперь, потягивая желудок вниз вправо, можно обнажить и начисто скелетировать сверху вниз самую верхнюю часть малой кривизны и правую полуокружность пищевода. После этого можно отсечь желудок.
В послеоперационном периоде показано применение антибиотиков, сульфамидных препаратов, сухие банки, обильные инъекции сердечных средств и щедрые назначения наркотиков для безболезненных дыхательных движений; все это вместе должно предотвратить развитие послеоперационных осложнений, особенно легочных. Трансфузии крови, белковых жидкостей и обильные вливания физиологического раствора совершенно необходимы в каждом случае. Промывание желудка производится при малейшем подозрении на скопление кровянистых выделений.
* * *
Все данные о послеоперационной смертности представлены в табл. 39, где приведены наши отчеты и для сравнения данные клиники Мейо. Наибольший интерес представляет раздел резекций, ибо пробные и паллиативные операции, независимо от непосредственного исхода, означают скорую смерть и притом смерть довольно тяжелую, от изнуряющего истощения и в мучительном сознании все приближающейся развязки.
Операционная смертность после резекций остается еще довольно высокой, но постепенно снижается по мере улучшения техники и уточнения показаний к радикальным вмешательствам. То, что величина послеоперационной смертности прямо пропорциональна росту показаний к расширенным операциям, это факт очевидный и бесспорный. Смертность эту можно значительно снизить за счет увеличения количества пробных чревосечений. И можно быть уверенным, что при сокращении показаний к резекциям, скажем, на 10 %, отказываясь от радикальных вмешательств в наиболее сомнительных случаях, удалось бы снизить операционную смертность тоже почти на 10 %.
Таблица 39 Операционная смертность
| Лечебное учреждение | Годы | Эксплорации | Паллиативные операции | Резекции | |||
|---|---|---|---|---|---|---|---|
| всего больных | умерло | всего больных | умерло | всего больных | умерло | ||
| Институт имени Склифосовского | 1928–1938 | 180 | 40 (22 %) | 143 | 54 (37,7 %) | 349 | 101 (29,7 %) |
| Институт имени Склифосовского | 1939–1945 | 180 | 30 (16,1 %) | 122 | 46 (37,7 %) | 325 | 60 (18,4 %) |
| Клиника Мейо | 1908–1938 | 2430 | 106 (4,4 %) | 1039 | 128 (12,3 %) | 2745 | 432 (15,7 %) |
| Клиника Мейо | 1939–1940 | 217 | 12 (5,3 %) | 66 | 9 (13,6 %) | 239 | 23 (9,6 %) |
| Институт имени Склифосовского | 1947–1953 | Рак тела желудка | |||||
| 521 | 134 (25,8 %) | 720 | 143 (19,8 %) | ||||
| Рак кардии и нижнего отдела пищевода | |||||||
| Институт имени Склифосовского | 298 | 59 (19,8 %) | 259 | 122 (47 %) | |||
В самом деле, если сравнивать нашу операционную смертность за второй период, составлявшую 18,4 % (и последний период 19,8 %), с 15 % смертности за 30-летний период в клиниках Мейо, то еще раз вспомним, что мы оперировали 74 % своих больных, а американцы только 57 %; из этого числа мы производили резекции в 51,5 %, а они только в 26,3 %.

Рис. 66.
Итак, мы были на 16 % активнее и на 14 % оптимистичнее, чем американцы. Это стоило повышения операционной смертности на 4–5 %. Кто из нас более прав? Нам самим трудно решать. Думаю, что нам следует быть немного сдержаннее в тех наиболее запущенных случаях, которые дают повышенную смертность и наибольшее число ранних рецидивов.
К тому же можно ждать еще дополнительного снижения операционной смертности за счет новейших достижений в борьбе с инфекцией. В самом деле, если считать снижение смертности с 29 % в первой серии до 18,4 % во второй довольно, заметным, то можно думать, что случилось это не только вследствие улучшения оперативной техники и умелого ухода, но также и за счет широкого внедрения антибиотиков и сульфамидных препаратов как для общего лечения и профилактики, так и местного применения в ране и в брюшной полости.
Перехожу к последнему разделу — отдаленным результатам. Согласно отчету А. А. Бочарова, на 237 писем и анкет, разосланных в адреса выздоровевших после резекций, удалось получить сведения и ответы о 118 наших больных. Как то видно из рис. 66, 45 из них живы в различные сроки после операции, а 73 умерли. Удалось отметить важное обстоятельство: 48 человек из числа умерших, т. е. 65 %, погибли в течение первого года после операции, т. е. вероятнее всего от рецидива. Зато чем больше срок от момента операции, тем рецидивы становятся все реже, и мы можем зарегистрировать 21 больного, живущего 3 года после операции, 18 человек свыше 5 лет и 6 дольше 10 лет.
Таблица 40 Отдаленные результаты резекций
| Годы | Всего больных | Срок наблюдения | Не учтены | Умерли | Живы |
|---|---|---|---|---|---|
| 1939 | 40 | 7 | 14 | 19 | 7 |
| 1940 | 41 | 6 | 27 | 11 | 3 |
| 1941 | 24 | 5 | 10 | 9 | 5 |
| 1942 | 14 | 4 | 4 | 7 | 3 |
| 1943 | 25 | 3 | 7 | 11 | 7 |
| 1944 | 43 | 2 | 9 | 20 | 14 |
| 1945 | 23 | 1 | 5 | 5 | 13 |
| Всего | 210 | — | 16 | 82 | 52 |
Рисунок 67 представляет обследование нашей второй серии, проведенной Е. Г. Цуриновой. Из 280 больных, выписавшихся после резекций, за вычетом иногородних было вызвано 210 человек, проверено 134 человека. Оказалось, что 52 из них живы, а 82 умерли. И в этой серии 52 человека, т. е. 63,4 % из числа скончавшихся, погибли в первый год после операции. Из 52 живущих 27 человек живы свыше 3 лет после операции, что составляет 20 % числа проверенных; 13 человек живы уже до 5 лет, что составляет 9,7 % и 12 человек живы до 8 лет, что составляет 9 % числа проверенных. В табл. 40 изображены результаты наших анкет для каждого года второго периода обследования в отдельности.
Наконец, на приводимой диаграмме (рис. 68) представлены довольно любопытные сведения о распределении обследованных по полу. Среди 132 человек, выздоровевших после резекций, во второй серии было 65 % мужчин и 34 % женщин. При подсчете отдаленных результатов были получены противоположные цифры, а именно: мужчин осталось в живых 37 %, а умерло 62,9 %, женщин, наоборот, осталось в живых 63 %, а умерло 37 %.
Суммируя данные двух наших первых серий, получаем 252 (118+134) проверенных случая из 328, т. е. около 76,8 %. Более или менее стойкое выздоровление наступило у 97 (45+52) человек, т. е. примерно у 30 %.

Рис. 67
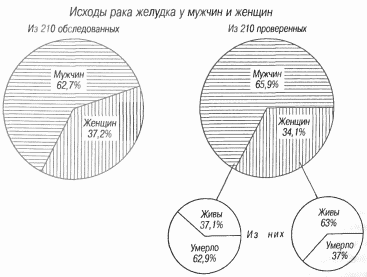
Рис. 68.
По данным клиники проф. Е. Л. Березова, разработанным П. Кравченко, за 1945–1953 гг. было произведено 89 резекций желудка по поводу рака его с удалением части поджелудочной железы. Длительность жизни этой группы оперированных была следующей:

Результаты эти можно считать довольно сносными и даже ободряющими. Они очень близки к исчислениям, сделанным Джозефом Берксоном на основании сводок клиник Мейо.
Мы уже видели на рис. 58, что из 10890 больных раком желудка в клиниках Мейо в итоге операций живы до 5 лет лишь 6 %. Рис. 69 вносит весьма утешительный корректив в эти грустные данные. Если исчислить выздоровления в течение 5 лет к количеству перенесших резекцию, то успешные результаты повышаются до 24 %.
А если отобрать только случаи, в которых при операции не было заметных метастазов в регионарные железы, то этот процент увеличится до 36. Наконец, если выделить случаи, когда микроскопическое исследование новообразования показало степень злокачественности по Бродерсу лишь первой и второй степени, то эти группы дали стойкое излечение в течение 5 лет в 59 %.

Рис. 69.
Таблица 41 с полной убедительностью показывает влияние фактора злокачественности по четырем степеням Бродерса на процент стойких излечений.
При первой степени злокачественности через 5 лет остались живы 86 % перенесших резекцию, при второй — 58 %, при третьей — лишь 30 %, а при четвертой — только 23 % больных свыше 5 лет не имели рецидива. К сожалению, как это видно из таблицы, в значительном большинстве случаев рака желудка наблюдается именно третья и четвертая степень злокачественности.
Таблица 41 Влияние степени злокачественности рака желудка на исходы резекций (по данным клиники Мейо)
| Степень злокачественности | Перенесли операцию | Живы свыше 5 лет | ||
|---|---|---|---|---|
| всего | учтено | абс. число | % | |
| Первая | 29 | 29 | 25 | 86,2 |
| Вторая | 190 | 187 | 110 | 58,8 |
| Третья | 316 | 315 | 95 | 30,2 |
| Четвертая | 270 | 266 | 62 | 23,3 |
Можно делить опухоли по биологической характеристике всего на две группы, как то предлагает Джон (Fordgee В. St. John), а именно, на рак агрессивного типа с быстрым прорастанием и метастазированием, не поддающийся лечению никакими современными средствами и наблюдающийся в 67 %, и на рак фунгозного типа, более благоприятный, который встречается только в 33 %. Автор указывает, что на 147 резекций не было длительных выздоровлений при инвазивной форме и, наоборот, были выживания до 23 лет в группе больных с фунгозными опухолями. Данные о длительности жизни после резекций по материалам клиник Мейо представлены в табл. 42. Обращает внимание охват 98 и 99 % больных и почти поголовный учет всех оперированных через 10, 15, 20 и даже 25 лет. Через 25 лет учтено 302 из 303 Зольных, через 20 лет — 620 из 630, через 15 лет — 1033 из числа 1053 больных, выживших после резекций.
И результаты проверки оказались чрезвычайно ободряющими. Почти на 2000 проверенных через 5 лет после резекций живы около 30 %. На 1500 проверенных через 10 лет живы больше 20 %. Свыше чем на 1000 больных после резекции осталось в живых через 15 лет 15 %. А среди 300 проверенных 6 % живы уже 25 лет.
Но ведь этим самым перейдены все нормальные грани долголетия и совершенно справедливо сравнивать эти сроки со сроками неизбежного умирания населения от естественных причин.
Таблица 42 Отдаленные результаты резекций при раке желудка (по данным клиники Мейо)
| Срок наблюдения | После резекции | Живы | ||
|---|---|---|---|---|
| всего | учтено | абс. число | % | |
| 5 лет | 1968 | 1951 | 564 | 28,9 |
| 10 лет | 1585 | 1557 | 317 | 20,4 |
| 15 лет | 1053 | 1033 | 157 | 15,2 |
| 20 лет | 630 | 620 | 65 | 10,5 |
| 25 лет | 303 | 302 | 19 | 6,3 |
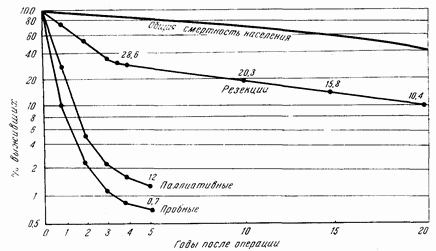
Рис. 70.
И это сравнение тоже сделано Берксоном, как то представлено на последней диаграмме (рис. 70). Мы видим, что в течение первых пяти лет после операции кривые резко различаются: быстрый неумолимый уклон к смерти при паллиативных операциях и эксплорациях; единичные больные с доброкачественными формами переживают 3–4 года. И кривая резекций довольно резко идет книзу в первые годы после операции; зато, начиная с пятого года, она следует строго параллельно верхней кривой, которая изображает нормальное умирание населения по логарифмической шкале.
* * *
Заканчивая эту главу, нам хочется сделать резюме. Мы видим, что основной причиной гибели больных является не операция, после которой смертность для группы резекций может колебаться в пределах 10–20 %, а иноперабильность, будь то установлено сразу при диагностике или при операции, что для участи больных одно и то же. Эта иноперабильность по нашим отчетам составляла 60–65 %, а по сводке Мейо — даже 75 %. За счет уменьшения этой группы следует искать пути к улучшению прогноза. Позволим себе в согласии с мнением многих хирургов еще раз напомнить, что очень многие больные раком желудка могли бы быть вполне надежно и с ничтожным риском оперированы в стадии каллезной язвы малой кривизны. Перерождение последних весьма часто, как на то указал Мак Карни еще в 1909 г. И после бесконечных проверок недавно, в 1942 г., он писал: «Кажется уже бесполезным продолжать дискуссию о происхождении желудочного рака. Рак находится в крае хронических язв, и он может быть обнаружен только с помощью микроскопа. Частота этих находок достаточно велика, чтобы возникло подозрение в любом случае желудочной язвы, установленном клинически. Разумеется, терапевтическое лечение оказалось бы не столь непосредственно фатальным, как плохо выполненная хирургическая операция. Но если клинический диагноз хронической язвы поставлен, то бремя ответственности за ее дальнейшую доброкачественность должно лежать на совести клинициста».
Выше мы разобрали проблему ракового перерождения язв довольно подробно и видели, что можно строго дифференцировать риск раковой дегенерации желудочных язв, руководствуясь целым рядом признаков. Ведь таким путем можно уменьшить число случаев иноперабильного рака желудка примерно на те 20 %, которые являются минимумом язвенного происхождения этих опухолей.
Что же мешает этому? Организационные трудности окажутся, конечно, значительными, но не непреодолимыми. Гораздо труднее убедить терапевтов и диетологов. Когда речь идет о раке, то терапевты охотно передают больных для операций, но этого трудно ждать, если они считают язву доброкачественной. Терапевты рассчитывают прочно вылечить желудочные язвы в короткие сроки, не допуская ракового перерождения их. А с другой стороны, они привыкли относиться с некоторым недоверием к успехам и возможностям хирургии. В этом повинны мы сами, ибо слишком медленно вырабатывалась твердая хирургическая доктрина для операций у таких больных. Слишком продолжителен и мучителен был пройденный путь; слишком часты были неудачи в прошлом, чтобы теперь можно было легко убеждать терапевтов в эффективности и надежности наших современных операций.
Мы не отрицаем успехов терапевтов в лечении большинства дуоденальных язв. Мы сами хотим, чтобы они продолжали лечить и желудочные язвы, но лишь небольшие по размерам, расположенные в безопасных зонах, особенно у молодых людей, и чтобы это лечение они начинали как можно раньше. Но лечение это должно проводиться с гораздо большей настороженностью, чем при дуоденальных язвах. Надо зорко следить за больным, пока желудочная язва не заживет действительно полностью, а потом часто контролировать ее путем рентгеноскопии и прямой гастроскопии.
А тех больных, у которых язвы не заживают полностью в короткий срок или склонны рецидивировать, тем более язвы большие, в опасных зонах, да еще в более зрелом возрасте, лучше направлять на операцию пораньше. Эти язвы с худшим прогнозом дают 20–25 % раковых перерождений. А ведь у опытных хирургов смертность при резекциях в неосложненных случаях не превышает ныне 2–3 %, т. е. почти в десять раз ниже, чем угроза дегенерации.






