Глава 22. НЕРВНЫЕ БОЛЕЗНИ
АБСЦЕСС ГОЛОВНОГО МОЗГА– инкапсулированное скопление гноя в веществе мозга.
Этиология, патогенез.Абсцесс может возникать: 1) путем контактного распространения инфекции (при гнойном отите, мастоидите, синусите, остеомиелите черепа, тяжелой черепно-мозговой травме), 2) путем гематогенного метастазирования возбудителей инфекции из отдаленного источника (при абсцедирующей пневмонии, бактериальном эндокардите, гнойных заболеваниях кожи, прямой кишки и т. д.). Возбудителями служат стрептококки, бактероиды, энтеробактерии, стафилококки, у больных с низким иммунитетом – токсоплазма и грибы. Предрасполагающие факторы: врожденный порок сердца, сахарный диабет, злокачественные новообразования, СПИД, длительное лечение кортикостероидами, хронические заболевания печени и почек.
Симптомы, течение. Характерно сочетание быстро нарастающей общемозговой симптоматики (головная боль, рвота, угнетение сознания), и очаговых нарушений (гемипарез, афазия, ограничение полей зрения, атаксия, фокальные припадки). В начальной фазе возможны лихорадка, лейкоцитоз, повышение СОЭ, но после формирования капсулы (обычно к концу 2-й нед) общеинфекционные проявления уменьшаются. У части больных выявляются менингеальные симптомы и застойные диски зрительных нервов. По мере увеличения абсцесса возрастает опасность дислокации с вклинением височной доли в вырезку мозжечкового намета или миндалин мозжечка в большое затылочное отверстие со сдавлением ствола.
Диагнозподтверждают с помощью КТ или МРТ. Люмбальная пункция при подозрении на абсцесс мозга противопоказана ввиду опасности дислокации. Для выявления источника инфекции проводят рентгенографию черепа и грудной клетки, эхокардиографию, УЗИ органов брюшной полости, посевы крови.
Лечениехирургическое с дренированием или иссечением абсцесса. Санация первичного очага инфекции. Учитывая смешанный в большинстве случаев характер микрофлоры абсцесса, парентерально вводят комбинацию антибактериальных средств, например, цефалоспорин III поколения, антибиотик, действующий на стафилококки (оксациллин, ванкомицин), средство против анаэробных бактерий (метронидазол). До формирования капсулы, а также при небольших (до 3 см), множественных или недоступных для оперативного вмешательства абсцессах возможна консервативная терапия (под контролем КТ).
Прогноз. Благодаря современным методам диагностики и лечения смертность снизилась с 30–50 до 5-15 %, но примерно у половины выживших отмечаются остаточные явления (парезы, афазия, эпилептические припадки).
АМНЕЗИЯ– нарушение памяти.
Этиология, патогенез.Причиной остро возникшей амнезии могут быть черепно-мозговая травма, ишемический или геморрагический инсульт, герпетический энцефалит, метаболические энцефалопатии, интоксикации, вызывающие двустороннее поражение лимбической системы, прежде всего гиппокампа, диэнцефальной области или медиально-базальных отделов лобной коры. Кратковременные нарушения памяти могут быть обусловлены эпилептическим припадком, преходящим нарушением мозгового кровообращения, транзиторной глобальной амнезией. Подострое развитие амнезии возможно на фоне хронического алкоголизма или нарушений питания (корсаковский синдром) и связано с дефицитом витамина В|. Постепенно нарастающая амнезия бывает проявлением болезни Альцгеймера, дисциркуляторной энцефалопатии, опухоли, паранеопластического синдрома.
Симптомы. В результате нарушения запоминания нового материала больной не помнит событий, произошедших после начала болезни (антероградная амнезия). В меньшей степени страдает память на события, произошедшие до начала заболевания (ретроградная амнезия), при этом обычно лучше вспоминаются более отдаленные события, нежели те, что произошли сравнительно недавно. Иногда больные с ретроградной амнезией заполняют образовавшиеся лакуны в памяти ложными воспоминаниями (конфабуляциями).
Транзиторная глобальная амнезия встречается главным образом у женщин среднего и пожилого возраста. Эпизод амнезии в этом случае продолжается несколько часов. Провоцирующие факторы: стресс, контрастное изменение температуры окружающей среды. Больные выглядят растерянными, дезориентированы в пространстве и времени, иногда возбуждены. Ориентация в собственной личности всегда сохранена, и каких-либо других неврологических нарушений не выявляется. С возвращением способности к запоминанию восстанавливается ориентация, регрессирует ретроградная амнезия, амнезируется лишь сам эпизод. Рецидивы редки. Прогнозхороший.
Диагноз.Амнезию следует дифференцировать с возрастным снижением памяти, которое имеет доброкачественный характер и не вызывает социальную дезадаптацию, а также с другими нейропсихологическими (нарушения внимания, речи) или аффективными (тревога, депрессия) расстройствами. Для уточнения причины амнезии могут потребоваться КТ или МРТ головного мозга, тщательное соматическое обследование.
Лечение.Воздействие на основное заболевание, применение методов нейропсихологической реабилитации. Эффективность ноотропных средств (пирацетам, пиритинол, церебролизин и др.) ограничена.
АПНОЭ ВО СНЕ– кратковременные остановки дыхания во время сна.
Обструктивные апноэво сне связаны с закрытием просвета верхних дыхательных путей на вдохе язычком мягкого неба, запавшим языком либо вследствие спадения их стенок. Чаще встречаются у мужчин среднего и пожилого возраста с избыточным весом и короткой шеей. Развитию апноэ способствуют хронический ринит, деформации нижней челюсти, искривление носовой перегородки, увеличение миндалин, гипотиреоз, акромегалия. Апноэ повторяются на протяжении ночи несколько десятков раз и часто сопровождаются храпом. Каждый эпизод апноэ приводит к гипоксемии, двигательному беспокойству, частичному или полному пробуждению. Больные жалуются на беспокойный сон, импотенцию, утренние головные боли, снижение памяти, иногда недержание мочи. Осложнением апноэ во сне являются артериальная гипертензия, легочная гипертензия, нарушения ритма сердца.
Центральные апноэво сне встречаются реже и вызваны отсутствием дыхательного движения, они могут быть следствием поражения продолговатого мозга или верхней части шейного отдела спинного мозга, а также нервно-мышечных заболеваний (в частности миастении).
Диагнозподтверждается при полисомнографическом исследовании.
Лечение.При обструктивных апноэ – снижение массы тела, отказ от приема алкоголя, устранение сужений верхних дыхательных путей (тонзиллэктомия, реконструктивные операции на мягком небе), лечение аллергических поражений слизистой оболочки носа. Седативные и снотворные средства, особенно бензодиазепины, а также антигистаминные препараты ухудшают состояние. В качестве снотворного можно эпизодически использовать только небензодиазепиновые препараты, например, зопиклон (имован). При обструктивных апноэ больным рекомендуют спать на боку или животе, на кровати с приподнятым изголовьем. Иногда полезны ацетазоламид (диакарб) или теофиллин, но наиболее эффективно применение в ночное время специальных аппаратов, обеспечивающих постоянный приток воздуха под положительным давлением, которые предупреждают спадение дыхательных путей. Респираторные инфекции у больных с апноэ вызывают быстрое ухудшение и требуют активного лечения.
АРАХНОИДИТ– редкое заболевание, характеризующееся серозным воспалением паутинной оболочки головного или спинного мозга и обычно протекающее как хронический слипчивый процесс.
Этиология.Арахноидит может быть осложнением тяжелой черепномозговой травмы, гнойного менингита, субарахноидального кровоизлияния, саркоидоза.
Симптомы. Характерно сочетание общемозговых и очаговых симптомов, отражающих преимущественную локализацию процесса. При оптикохиазмальном арахноидите отмечаются снижение остроты и ограничение полей зрения с появлением на глазном дне признаков атрофии зрительного нерва, реже застойных явлений. Арахноидит задней черепной ямки, проявляющийся нарастающей внутричерепной гипертензией, поражением мозжечка и черепных нервов, обычно имитирует опухоль этой локализации. Спинальный арахноидит обычно проявляется клиникой компрессии спинного мозга.
Диагнозподтверждают данные МРТ (особенно при проведении контрастирования) и миелографии. У подавляющей части больных, много лет лечащихся по поводу «арахноидита», на самом деле имеются неврозы, хроническая головная боль напряжения, наследственная атрофия зрительных нервов и др.
Лечение.Арахноидиты задней черепной ямки и спинного мозга, протекающие с псевдотуморозной картиной, лечат хирургическим путем.
АТАКСИЯ– расстройство координации движений, которое может быть обусловлено поражением мозжечка и его связей (мозжечковая атаксия), чувствительных проводников (сенситивная атаксия), вестибулярной системы (вестибулярная атаксия), лобных долей и их связей (лобная атаксия), психическими расстройствами (психогенная атаксия).
Мозжечковая атаксияхарактеризуется ходьбой на широко расставленных ногах с раскачиванием из стороны в сторону и вперед-назад, нарушением равновесия в позе Ромберга, дисметрией (нарушение соразмерности и точности движений) и интенционным тремором (усиливающимся при приближении к цели) при пальценосовой и коленно-пяточной пробах, дисдиадохокинезом (невозможностью выполнять быстрые чередующиеся движения, например, быстро вращать кисть руки внутрь и наружу), нистагмом, замедленной монотонной речь, прерываемой ударениями на каждом слоге (скандированная речь). Причиной острой мозжечковой атаксии могут быть интоксикации, инсульт, энцефалит. Хроническая прогрессирующая атаксия бывает вызвана наследственными мозжечковыми дегенерациями, алкогольной дегенерацией мозжечка, гипотиреозом, опухолью задней черепной ямки, паранеопластическим синдромом, краниовертебральными аномалиями.
Сенситивная атаксиявозникает на фоне ослабления суставномышечного чувства и вибрационной чувствительности и характеризуется «штампующей походкой», резким ухудшением ходьбы и равновесия в позе Ромберга при закрывании глаз. Основные причины: полиневропатии (дифтерийная, паранеопластическая и др.), поражение задних столбов спинного мозга (при рассеянном склерозе, опухоли, миелите) либо их сочетание (например, при фуникулярном миелозе).
Вестибулярная атаксияможет быть вызвана поражением вестибулярного аппарата внутреннего уха или вестибулярного нерва, реже стволовых вестибулярных структур. Отличительные признаки: сочетание с вращательным головокружением, тошнотой или рвотой, иногда снижением слуха, наличие нистагма, зависимость от положения головы и туловища, сохранность координации движений в руках.
Лобная атаксияхарактеризуется нарушением способности координировать движения туловища и ног. При вставании затруднен перенос веса тела на ноги, при ходьбе ноги перекрещиваются или слишком широко расставляются, что ведет к частым падениям. Часто отмечаются хватательный рефлекс, эхопраксия, слабоумие, недержание мочи. Основные причины – гидроцефалия, опухоли и абсцессы лобных долей, сосудистые и дегенеративные заболевания головного мозга.
Психогенная атаксия(истерическая) выражается в причудливых изменениях ходьбы: больные могут ходить по ломаной линии, скользить, как конькобежец на катке, перекрещивать при ходьбе ноги по типу «плетения косы», ходить на выпрямленных и разведенных ногах, как на ходулях. Характерна вариабельность симптомов, их сочетание с другими функциональными неврологическими расстройствами (псевдопарезом, блефароспазмом и др.), своеобразными психическими изменениями.
БОЛИ В СПИНЕ
Этиология, патогенез.Боль в спине и конечностях может быть связана с патологией позвоночника (вертеброгенная боль), растяжением или спазмом мышц, соматическими заболеваниями, психическими расстройствами (невертеброгенная боль). Наиболее распространенной вертеброгенной причиной боли в спине является остеохондроз позвоночника, характеризующийся дегенерацией межпозвоночных дисков: межпозвоночный диск постепенно теряет воду и утрачивает амортизирующую функцию, фиброзное кольцо, расположенное по периферии диска, истончается, в нем появляются трещины, по которым центральная часть диска (пульпозное ядро) смещается к периферии, формируя протрузию (выпячивание). Вследствие травмы или интенсивной нагрузки протрузия может скачкообразно увеличиваться, что приводит к выпячиванию пульпозного ядра и части фиброзного кольца в позвоночный канал, которое обычно обозначается как грыжа диска. Боль при грыже диска вначале появляется в связи с раздражением болевых рецепторов наружных слоев фиброзного кольца и задней продольной связки. Это может вызвать как локальную боль в спине, так и отраженную боль в отдаленной зоне (при грыже шейного диска – в лопатке и межлопаточной области, затылке, плечевом поясе, руке, при грыже поясничных дисков – в ягодице и бедре). Смещаясь далее в сторону позвоночного канала или межпозвоночного отверстия, грыжа может приводить к поражению прилегающего корешка спинномозгового нерва (радикулопатии), которое обусловлено не только его механическим сдавлением, но и воспалением, отеком и демиелинизацией. Корешковая боль часто имеет пароксизмальный стреляющий или пронизывающий характер, более четко локализована и иррадиирует в конечность по ходу дерматома, сочетается с ослаблением чувствительности, снижением или выпадением сухожильных рефлексов, реже со слабостью и атрофией мышц в зоне иннервации данного корешка.
Дегенерация и выпячивание диска нарушает функционирование всего позвоночно-двигательного сегмента, включающего два смежных позвонка, сцепленных межпозвоночным диском спереди и межпозвоночными суставами сзади, с окружающими их мышцами и связками. Постепенное снижение высоты диска приводит к тому, что суставные фасетки в межпозвоночных суставах «наезжают» друг на друга, что приводит к подвывиху и смещению позвонков друг относительно друга. Возникающая в итоге нестабильность позвоночника ускоряет дегенеративно-дистрофические изменения, прежде всего артроз межпозвоночных суставов (спондилоартроз). Эти изменения часто остаются асимптомными, но при травме или избыточной нагрузке способны стать источником боли. Важную роль в генезе боли играет формирование обратимой блокады позвоночно-двигательного сегмента, сопровождающейся ограничением его подвижности и локальным изменениям мягких тканей, в том числе мышечным спазмом. В последующем механическая стабильность двигательного сегмента и всего позвоночника восстанавливается за счет краевых разрастаний (остеофитов), фиброза дисков, гипертрофии суставных отростков, утолщения связок и суставных капсул. Эти изменения, обозначаемые как спондилез, завершают «дегенеративный каскад» в позвоночнике и иногда приводят к спонтанному стиханию боли. Но одновременно они способны вызвать сужение межпозвоночных отверстий или позвоночного канала со сдавлением корешков спинномозговых нервов или спинного мозга.
В зависимости от локализации боли выделяют цервикалгию (боль в шее), цервикобрахиалгию (боль в шее, распространяющуюся в руку), торакалгию (боль в грудном отделе спины и грудной клетке), люмбалгию (боль в пояснице или пояснично-крестцовом отделе), люмбоишиалгию (боль в пояснице, распространяющуюся в ногу).
Цервикалгия и цервикобрахиалгия.При осмотре выявляется ограничение подвижности шейного отдела, напряжение и болезненность шейных мышц, вынужденное положение головы, выпрямление шейного лордоза. Боль, вызванная грыжей межпозвоночного диска, усиливается при кашле, натуживании, сгибании головы или ее наклоне в больную сторону, но облегчается при тракции головы или помещении за голову больной руки. Для артроза межпозвоночных суставов более характерно усиление боли при разгибании шеи или ее наклоне в сторону более пораженного сустава, а также ограничение разгибания (а не сгибания, как при грыже диска) и двусторонняя болезненность в зоне суставов. Боль в шее и руке может возникать в отсутствие явных морфологических изменений в позвоночнике – в связи с растяжением мышц или связок, наличием миофасциальных болевых зон в мышцах шеи и плечевого пояса или функциональным нарушением подвижности (блоком) позвоночно-двигательных сегментов. Цервикобрахиалгия может иметь отраженный (рефлекторный) характер (при раздражении болевых рецепторов костно-мышечно-фасциальных структур) или корешковый характер (при раздражении или сдавлении корешков спинномозговых нервов грыжей диска или остеофитом). Вследствие мышечно-тонических и нейродистрофических нарушений возможно ограничение подвижности в плечевом суставе (плечелопаточный периартроз).
При поражении шейных корешков (шейной радикулопатии) боль распространяется в зону иннервации соответствующего корешка. При грыже диска чаще страдают корешки С6 и С7. При радикулопатии С6 боль иррадиирует в I–II пальцы руки, снижается или выпадает рефлекс с двуглавой мышцы, при радикулопатии С7 боль иррадиирует во II–III пальцы, снижается или выпадает рефлекс с трехглавой мышцы. Боль обостряется по ночам, и больные нередко вынуждены многие часы ходить, «укачивая» пораженную руку. При спондилезе чаще страдают верхнешейные корешки (СЗ-С5), поэтому боли отмечаются в затылке, шее, плечевом поясе, проксимальном отделе рук. При срединной грыже диска у больных с узким позвоночным каналом возможно сдавление спинного мозга и его сосудов, проявляющееся нарастающим спастическим парезом в ногах, атрофией мышц и снижением рефлексов на руках, тазовыми расстройствами, нарушением чувствительности по корешковому и проводниковому типам.
Торакалгия.Боль в передних отделах грудной клетки чаще всего обусловлена формированием в мышцах или костно-хрящевых структурах болезненных зон. Обострения возникают после неловкого движения или длительного пребывания в неудобной позе, при сильном кашле. В отличие от стенокардии, боль сохраняется на протяжении несколько часов или дней, возникает как в покое, так и при движении, усиливается при глубоком вдохе. При осмотре выявляется локальная болезненность в области грудных мышц, ребер или грудинно-реберных сочленений. Локальная инъекция местного анестетика в болезненную зону облегчает боль. Подобный болевой синдром нередко ошибочно диагностируют как «межреберную невралгию». Частой причиной боли в грудной клетке бывают невротические нарушения (психогенная торакалгия). Психогенные боли имеют сжимающий, ноющий или колющий характер, обычно локализуются в области сердца, нередко сопровождаются тревогой, чувством нехватки воздуха, сердцебиением.
Остеохондроз грудного отдела позвоночника проявляется тупыми диффузными болями в спине, которые могут внезапно усилиться при форсированном или неудачном движении. При сдавлении корешка присоединяются острые опоясывающие боли, а при сдавлении спинного мозга – оживление рефлексов и нарушение чувствительности на нижних конечностях, в последующем – нижний спастический парапарез и тазовые нарушения. Но грудной остеохондроз – сравнительно редкая причина болей в грудном отделе, что объясняется относительной неподвижностью грудных позвонков. Поэтому при появлении стойкой боли в грудном отделе позвоночника и особенно корешковой опоясывающей боли и признаков сдавления спинного мозга следует в первую очередь исключить иные причины – первичные или метастатические опухоли позвоночника или инфекционные заболевания (туберкулезный спондилит, эпидуральный абсцесс).
В юношеском и молодом возрасте боли в грудном отделе позвоночника нередко обусловлены болезнью Шейерманна – Мау, проявляющейся резким усилением грудного кифоза и клиновидной деформацией тел нижнегрудных позвонков. У пожилых больных частой причиной боли в нижнегрудном отделе спины является остеопороз позвоночника с компрессионным переломом тел позвонков. Причиной опоясывающих болей в грудной клетке могут быть опоясывающий герпес, поражение нервных стволов при сахарном диабете или васкулитах. При обследовании больного с торакалгией важно также исключить травму грудного отдела позвоночника, ребер или грудины, миеломную болезнь, расслаивающую аневризму аорты, тромбоэмболию легочной артерии, плеврит, пневмонию, опухоли легкого, язву желудка или двенадцатиперстной кишки, панкреатит или рак поджелудочной железы, холецистит, диафрагмальный абсцесс.
Люмбалгия.Острая люмбалгия может быть связана как с поражением позвоночника (например, грыжей диска), так и с поражением мягких тканей (например, растяжением мышц или связок). Часто возникает после подъема тяжести, длительного пребывания в нефизиологической позе, переохлаждения. При острой интенсивной боли в пояснице используют термин «люмбаго» (поясничный прострел). Острая люмбалгия (люмбаго) сопровождается резкой болезненностью и напряжением паравертебральных мышц, ограничением подвижности поясничного отдела и обычно регрессирует в течение нескольких дней или недель. Хроническая люмбалгия чаще обусловлена нестабильностью или функциональным ограничением подвижности позвоночно-двигательных сегментов, артрозом межпозвоночных суставов или миофасциальным синдромом; она усиливается при длительном пребывании в одном положении, наклонах, поднятии тяжести, длительном сидении и облегчается в покое, обычно сопровождается менее выраженным ограничением подвижности позвоночника.
Люмбоишиалгияв большинстве случаев имеет вертеброгенное происхождение. Грыжа межпозвоночного диска чаще проявляется в возрасте 30–50 лет. В большинстве случаев поражаются два последних диска: L5-S1 и L4-L5, реже L3-L4, но лишь у небольшого числа больных грыжа диска вызывает сдавление корешка. Чаще боль объясняется раздражением связочных, костных, мышечных структур, при этом она обычно бывает двусторонней, плохо локализованной, глубинной и редко иррадиирует ниже уровня коленного сустава. У пожилых больных нередкой причиной люмбоишиалгии служат артроз межпозвоночных суставов или артроз тазобедренных суставов.
Боль при грыже диска усиливается при резком движении, наклоне, натуживании, длительном пребывании в одной позе, кашле и чихании, надавливании на яремные вены и ослабевает в покое, особенно если больной лежит на здоровом боку, согнув больную ногу в коленном и тазобедренном суставе. Наклон кпереди резко ограничен. Вертебральный синдром складывается из напряжения поясничных мышц, сглаживания поясничного лордоза, который иногда заменяется кифозом, анталгического сколиоза, усиливающегося при наклоне кпереди, но пропадающего в положении лежа.
Раздражение или сдавление поясничных и верхнекрестцового корешков ( пояснично-крестцовая радикулопатия)проявляется интенсивной стреляющей или пронизывающей болью, иррадиирующей в зону иннервации соответствующего корешка. При радикулопатии L5 боль иррадиирует по боковой поверхности ноги в большой палец стопы, выявляется слабость разгибателя большого пальца, снижается ахиллов рефлекс. При радикулопатии S1 боль распространяется по задней поверхности ноги в пятку или мизинец стопы, ахиллов рефлекс выпадает. При поражении корешков L5 и S1 часто выявляется симптом Ласега: усиление боли с иррадиацией в зону пораженного корешка при подъеме прямой ноги до 30–50°, проходящее при сгибании ноги. При выполнении приема Лассега боль в пояснице и ноге может возникать и при некорешковых поражениях (при напряжении паравертебральных мышц или задних мышц бедра и голени), но в этом случае отсутствует корешковая иррадиация. Реже встречающееся поражение корешка L4 протекает с картиной неврита бедренного нерва: боль по передней поверхности бедра и в коленном суставе, иногда слабость четырехглавой мышцы бедра и выпадение коленного рефлекса. При сдавлении корешка L4 иррадиацию в его зону иннервации можно вызвать, если в положении лежа на спине разгибать бедро в тазобедренном суставе или сгибать ногу в коленном суставе.
Иногда на фоне резкого усиления корешковых болей развивается парез стопы (парализующий ишиас), связанный со сдавлением сосудов корешка и его ишемией. В подавляющем большинстве случаев парез благополучно регрессирует в течение нескольких месяцев на фоне консервативной терапии.
При массивной срединной грыже нижнепоясничных дисков может происходить сдавление корешков конского хвоста, проявляющееся интенсивными двусторонними болями в ногах, нарастающим нижним вялым парапарезом, снижением чувствительности в области промежности, тазовыми нарушениями. Эта ситуация требует экстренного нейрохирургического вмешательства.
У пожилых больных вследствие дегенеративно-дистрофического поражения позвоночника может происходить сужение позвоночного канала на нижнепоясничном уровне, что вызывает хроническую компрессию корешков конского хвоста и питающих его сосудов (стеноз позвоночного канала). Его основное проявление – перемежающаяся хромота, которая выражается в появлении при ходьбе или длительном стоянии двусторонних болей, онемения, парестезий и слабости в мышцах голеней или бедер, которые уменьшаются в течение нескольких минут, если больной наклоняется кпереди или садится. В отличие от сосудистой перемежающейся хромоты, боль всегда локализуется в обеих ногах, имеет менее острый характер, провоцируется при стоянии, проходит только при наклоне, но не в выпрямленном положении, не сопровождается трофическими нарушениями и изменением пульсации периферических сосудов.
Диагноз.Хотя примерно в 95 % случаев боль в спине носит доброкачественный характер и обусловлена физической нагрузкой на фоне текущего дегенеративного поражения позвоночника, основное внимание должно быть направлено на то, чтобы не пропустить немногочисленные случаи более серьезных заболеваний – перелома или опухоли позвоночника или спинного мозга, анкилозирующего спондилита, гнойного эпидурита, аневризмы или тромбоза аорты, заболевания поджелудочной железы, мочеполовой системы, желудочно-кишечного тракта, патологии забрюшинного пространства. Особая настороженность необходима в тех случаях, когда боль впервые начинается до 15 и после 50 лет, не носит механического характера (не уменьшается в покое, в положении лежа или в ночное время), интенсивность боли со временем нарастает, в анамнезе есть указание на злокачественное новообразование или снижение иммунитета, отмечаются лихорадка, снижение массы тела или другие общие проявления, признаки поражения спинного мозга или конского хвоста (параличи, обширные зоны нарушения чувствительности, тазовые нарушения), повышение СОЭ.
При осмотре следует обратить внимание на признаки инфекции или злокачественного новообразования, состояние тех органов, опухоли которых часто дают метастазы в позвоночник (молочная железа, легкие, предстательная железа, почки, толстая кишка, мочевой пузырь). Рентгенография позвоночника у больного с остеохондрозом может выявить снижение высоты межпозвоночных дисков, склероз замыкательных пластин, гипертрофию суставных отростков, остеофиты, неравномерное сужение позвоночного канала, но учитывая высокое распространение этих признаков в популяции, их диагностическое значение невелико. Основная цель рентгенографии – исключить опухоль, спондилит, остеопороз, переломы (в том числе патологические), врожденные аномалии, инфекционные или воспалительные заболевания. Иногда изменения при рентгенографии позвоночника обнаруживаются через несколько недель после появления симптомов. Поэтому если клинические данные заставляют заподозрить опухоль или спондилит, а рентгенография позвоночника не выявила патологии, то показаны радионуклидная сцинтиграфия, КТ или МРТ. Миелография, КТ или МРТ показаны и при появлении признаков сдавления спинного мозга. По показаниям проводят рентгенографию легких, УЗИ органов брюшной полости и малого таза, забрюшинного пространства, экскреторную урографию, ректороманоскопию. У женщин обязателен осмотр гинеколога. При обследовании больных с болями в шее важно также исключить менингит, субарахноидальное кровоизлияние, заглоточный абсцесс, расслоение сонной или позвоночной артерий.
Лечение.При острой боли спине, некорешковой цервикобрахиалгии или люмбоишиалгии следует ожидать значительного улучшения в течение 2–4 нед. В течение 1–3 дней рекомендуют постельный режим – больной должен лежать на твердой поверхности в удобной позе. Для временной иммобилизации шеи используют мягкий воротник. Холод или легкое сухое тепло могут облегчить боль, тогда как глубокое или сильное прогревание чаще ее усиливает. Постепенно режим расширяют, хотя и рекомендуют на определенное время несколько ограничить физическую активность (избегать наклонов и вращения туловища, поднятия тяжести, длительного сидения). Больного следует научить, как правильно совершать движения, избегая нагрузки на позвоночник. Чем скорее больному удается вернуться к прежнему уровню повседневной активности, тем быстрее регрессирует болевой синдром. Больным с рецидивирующими болями и признаками нестабильности позвоночника рекомендуют в течение нескольких дней носить корсет. Длительный постельный режим, как и длительное ношение корсета, нецелесообразно в виду опасности ослабления мышц и хронизации болевого синдрома. Для уменьшения боли внутрь и парентерально применяют анальгетики, нестероидные противовоспалительные средства, миорелаксанты, местно – аппликации с димексидом и новокаином, раздражающие средства, блокады болезненных точек или межпозвоночных суставов с помощью местного анестетика. В комплекс лечения входят постизометрическая релаксация, рефлексотерапия, физиотерапевтические процедуры (ДДТ, СМТ и др.) В подострой и хронической фазах основной упор делается на физические методы – лечебную гимнастику, включающую упражнения на укрепление мышечного корсета или растяжение спазмированных мышц, мануальную терапию, массаж, бальнеотерапию.
При корешковом синдроме сроки восстановления увеличиваютсядо 6–8 нед. Принципы лечения те же – постельный режим в течение нескольких дней с последующим постепенным его расширением, анальгетики, лечебная гимнастика. Более широко используют лечебные блокады и средства, воздействующие на невропатическую боль – антиконвульсанты (карбамазепин по 100–200 мг 2–3 раза в день), антидепрессанты в малых дозах (например, амитриптилин по 12,5-50 мг на ночь), витамины B 1и В 12в больших дозах. В остром периоде целесообразны эпидуральные блокады. Мануальная терапия в остром периоде грыжи диска, особенно при наличии признаков компрессии корешка, противопоказана. Хотя на практике широко применяют различные варианты вытяжения, убедительных данных в пользу его эффективности при патологии поясничного отдела позвоночника нет, а в ряде случаев оно провоцирует ухудшение.
Хроническая боль в спине требует индивидуального подхода. Лечениепреимущественно направлено на расширение двигательных возможностей больного и включает главным образом немедикаментозные средства: мероприятия по снижению массы тела, лечебную гимнастику, мануальную терапию, массаж. Важно укрепить мышцы спины и брюшного пресса и исправить осанку, чтобы обеспечить правильное распределение нагрузки на позвоночник, научить больного избегать провоцирующих движений, изменить его двигательный стереотип. Важная роль принадлежит физиотерапевтическим и рефлексотерапевтическим методам, санаторно-курортному лечению.
Оперативное лечение показано: 1) при симптомах нарастающего сдавления спинного мозга; 2) при остром сдавлении конского хвоста, сопровождающемся нарастанием нижнего парапареза и тазовых нарушений; 3) при тяжелом инвалидизируютцем корешковом болевом синдроме, не поддающемуся консервативному лечению.
БОКОВОЙ АМИОТРОФИЧЕСКИЙ СКЛЕРОЗ(болезнь двита тельных нейронов) – дегенеративное заболевание ЦНС, проявляющееся неуклонно прогрессирующими спастико-атрофическими парезами конечностей и бульбарными расстройствами.
Этиология.В основе заболевания лежит избирательная дегенерация двигательных нейронов моторной коры, двигательных ядер ствола, передних рогов спинного мозга. В 5-10 % случаев заболевание имеет наследственный характер.
Симптомы, течение. Первые симптомы – односторонняя (асимметричная) атрофия и слабость мышц кистей, фасцикуляции (непроизвольные сокращения отдельных пучков мышечных волокон) в различных группах мышц, включая мышцы языка. Атрофии и парезы постепенно распространяются, появляются признаки бульбарного синдрома (дисфагия, дизартрия, дисфония), оживляется нижнечелюстной рефлекс. В развитой стадии болезни утрачивается возможность самостоятельного передвижения из-за тяжелых параличей. Речь становится неразборчивой, резко затруднено глотание. Характерная черта – сочетание признаков периферического и центрального паралича (атрофии и резко повышенных сухожильных рефлексов), зачастую в одной и той же конечности. Координация движений, чувствительность, функции тазовых органов не страдают. Глазодвигательные нарушения возможны лишь на поздней стадии. Интеллект у большинства больных сохранен. Тяжесть состояния на поздней стадии определяется главным образом бульбарными расстройствами и слабостью дыхательных мышц.
Диагнозподтверждается данными электромиографии, с помощью которой выявляются признаки поражения клеток передних рогов, в том числе в клинически интактных конечностях. Для исключения опухоли или спондилогенной шейной миелопатии могут потребоваться МРТ или миелография.
Лечениесимптоматическое: при мышечных спазмах – дифенин, диазепам, при спастичности – баклофен, тизанидин, при слюнотечении – холинолитики, при боли – анальгетики и трициклические антидепрессанты. При невозможности приема пищи через рот накладывают гастростому или используют назогастральный зонд.
Прогноз. 80 % больных умирают в течение 5 лет, лишь 5-10 % живут дольше 10 лет. После присоединения бульбарных нарушений больные редко живут дольше 1–3 лет.
БУЛЬВАРНЫЙ ПАРАЛИЧ– синдром, характеризующийся слабостью мышц мягкого неба, гортани, глотки, языка, иннервируемых IX, X, XII черепными нервами.
Этиология.Заболевания, поражающие двигательные ядра нервов в стволе (инсульт, сирингобульбия, опухоли, энцефалит, боковой амиотрофический склероз и др.), стволы черепных нервов (опухоли, менингит, аневризма, краниовертебральные аномалии, синдром Гийена – Барре, дифтерийная полиневропатия), нервно-мышечную передачу (миастения, ботулизм), мышцы глотки и гортани (миопатии).
Симптомы. Нарушения артрикуляции (дизартрия), приглушенность или носовой оттенок голоса (дисфония), нарушение глотания (дисфагия). При осмотре могут выявляться провисание и неподвижность мягкого неба (на стороне поражения), отклонение язычка в здоровую сторону, снижение глоточного рефлекса, парез мышцы языка с отклонением его в сторону поражения, атрофия и фасцикуляции в языке. При одностороннем поражении смежных черепных нервов следует исключить опухоль основания черепа.
Дисфония может быть следствием поражения левого возвратного нерва в области грудной клетки (при аневризме аорты, расширении левого предсердия, увеличении лимфатических узлов средостения, опухоли средостения, операции на щитовидной железе).
Бульбарный паралич следует отличать от псевдобульбарного паралича, который тоже проявляется дизартрией, дисфагией и парезом языка, но связан с двусторонним поражением кортикобульбарных путей и возникает при диффузных или многоочаговых поражениях мозга (дисциркуляторной энцефалопатии, рассеянном склерозе, травме и т. д.). В отличие от бульварного паралича, при псевдобульбарном параличе сохраняется глоточный рефлекс, усиливается нижнечелюстной рефлекс, появляются рефлексы «орального автоматизма» (хоботковый, сосательный, ладонно-подбородочный и др.), насильственный смех и плач, отсутствуют атрофия и фасцикуляции языка. Признаки бульбарного и псевдобульбарного синдромов иногда сочетаются (например, при боковом амиотрофическом склерозе).
Лечение.Быстро нарастающий бульбарный паралич – основание для перевода больного в отделение интенсивной терапии. Основная угроза – нарушение проходимости дыхательных путей, в том числе вследствие аспирации, что ведет к тяжелой дыхательной недостаточности и часто требует интубации. При выраженной дисфагии необходимо зондовое питание.
ВЕГЕТАТИВНАЯ ДИСТОНИЯ(вегетативно-сосудистая дистония) – синдром, включающий разнообразные по происхождению и проявлениям нарушения соматических функций, обусловленные расстройством их вегетативной регуляции.
Этиология, патогенез.Основные причины: органические поражения нервной системы (с вовлечением гипоталамуса, лимбической системы, ствола), психические расстройства (прежде всего неврозы), соматические и эндокринные заболевания, возрастные эндокринные перестойки (пубертат, климакс). Конституциональная вегетативная дистония, связанная с нарушением созревания центральных вегетативных структур, обычно проявляется у детей. С возрастом ее проявления обычно компенсируются, но в условиях возрастных гормональных перестроек (например, в пубертатном периоде), под влиянием неблагоприятных факторов внешней среды, невротических расстройств они могут декомпенсироваться.
В качестве отдельной формы выделяют психофизиологическую вегетативную дистонию, возникающую на фоне острого или хронического стресса, переутомления или перенапряжения у спортсменов.
Симптомы, течение. Клиническая картинаскладывается из ряда синдромов, связанных с дизрегуляцией той или иной функциональной системы. Они могут встречаться отдельно, но чаще сочетаются друг с другом.
Кардиоваскулярный синдром может проявляться изменением сердечного ритма (синусовой тахикардией или брадикардией, наджелудочковой пароксизмальной тахикардией, наджелудочковой экстрасистолией), лабильностью АД, патологическими вазомоторными реакциями (бледностью, цианозом или гиперемией кожных покровов, приливами, зябкостью кистей, стоп). Особенно часто встречается кардиалгический синдром, проявляющийся колющими, давящими, жгучими, пульсирующими болями или трудно описываемым дискомфортом в прекордиальной области. В отличие от стенокардии, эти боли не связаны с физической нагрузкой, более продолжительны, не уменьшаются при приеме нитроглицерина, часто сопровождаются проявлениями гипервентиляции (например, ощущением нехватки воздуха, парестезиями в периоральной области и дистальных отделах конечностей), никогда не иррадиируют в зубы и нижнюю челюсть, но могут, как и стенокардитические боли, распространяться в левую руку и лопатку. У части больных выявляются изменения на ЭКГ (например, увеличение амплитуды зубца Тв правых грудных отведениях в сочетании повышение сегмента STв этих же отведениях, инверсия зубца Ти др.).
Дыхательные расстройства выражаются в гипервентиляционном синдроме, психогенной одышке и кашле. Гипервентиляция (учащенное глубокое дыхание) проявляется ощущением нехватки воздуха, неудовлетворенностью вдохом, прерывистым дыханием. У части больных отмечаются гипервентиляционные эквиваленты – периодические глубокие вдохи, кашель, зевота, сопение. Избыточное удаление из организма углекислого газа ведет к дыхательному алкалозу и снижению содержания в крови ионизированного кальция, вследствие чего возникают мышечные спазмы (тетания), парестезии вокруг рта и в дистальных отделах конечностей, симптом Хвостека (сокращение мышцы, поднимающей угол рта при перкуссии в проекции лицевого нерва). С гипервентиляцией бывают связаны головная боль, предобморочное состояние, боль в области сердца и сердцебиения, изменения на ЭКГ (смещением сегмента ST), абдоминалгии, сочетающиеся с нарушением моторики желудочно-кишечного тракта (усиленная перистальтика, отрыжка воздухом, тошнота). Описанные симптомы можно воспроизвести у больного с помощью 3-минутной гипервентиляции.
Нарушение моторики желудочно-кишечного тракта вызывает боль в животе, анорексию, рвоту, тяжесть в эпигастрии, преходящие вздутия живота, расстройства стула (синдром раздраженной кишки). Нарушение потоотделения проявляется избыточной продукцией пота (гипергидроз), особенно на ладонях и подошвах. В тяжелых случаях пот буквально стекает с ладоней при малейшем волнении. Часто отмечаются вазомоторные расстройства (бледность, цианоз кожных покровов, изменение дермографизма). Сексуальная дисфункция может проявляться нарушением эрекции или эякуляции у мужчин, вагинизмом или аноргазмией у женщин при сохранном или сниженном либидо. Своеобразное проявление вегетативной дистонии – цисталгия – учащенное болезненное императивное мочеиспускание в отсутствие патологии мочеиспускательной системы или каких-либо изменений в моче.
Нарушение терморегуляции может выражаться как в гипер-, так и в гипотермии. Гипертермия обычно обусловлена снижением теплоотдачи и может иметь постоянный или пароксизмальный характер. Постоянный субфебрилитет способен сохраняться от нескольких недель до нескольких лет, особенно часто он наблюдается в детском и юношеском возрасте на фоне вегетативно-эндокринных расстройств пубертатного периода. В анамнезе у таких больных часто выявляются температурные «хвосты» после инфекций. Характерна хорошая переносимость высокой температуры, отсутствие или инверсия суточного ритма (более высокой температура может быть в первой половине дня), отсутствие снижения температуры при аспириновой пробе. При центральном субфебрилитете отсутствуют изменения в крови, выявляется несоответствие между величиной температуры тела и частотой сердечных сокращений, асимметрия температуры в подмышечных впадинах, изотермия (снижение разницы между температурой в подмышечной впадине и прямой кишке), нормализация температуры в ночное время. Гипотермия, при которой температура тела опускается ниже 35 °C, обычно сопровождается общей слабостью, артериальной гипотонией, гипергидрозом.
Диагностика предусматривает исключение органических соматических заболеваний, особенно в тех случаях, когда в клинической картине доминируют нарушения со стороны только одной из систем организма. Следует также исключить органические заболевания центральной нервной системы, при необходимости прибегнув к дополнительным методам исследования (КТ или МРТ). В тех случаях, когда вегетативная дистония возникает на фоне невроза, наряду с негативным критерием (вегетативные нарушения нельзя объяснить наличием соматического или неврологического заболевания), необходима констатация позитивных критериев: наличие временной связи между вегетативной дисфункцией и стрессовой ситуацией или изменениями в психическом состоянии больного, наличие рентной ситуации, при которой больной может извлечь сознательную или бессознательную выгоду от своего заболевания, необычное описание симптомов, диссоциация между выраженностью боли и поведением больного, наличие полисистемных вегетативных нарушений и множественных соматических жалоб или мультифокальных алгических проявлений, резистентность к проводимой терапии.
Лечениезависит от основного заболевания. Предпочтение следует отдавать нелекарственным методам лечения – психотерапии, рефлексотерапии, лечебной физкультуре и дозированным физическим нагрузкам, массажу, физиотерапии, бальнеотерапии, курортному лечению, методам релаксации и биологической обратной связи. Важное значение имеет дыхательная гимнастика, уменьшающая проявления гипервентиляции. В период обострений назначают седативные средства (новопассит и др.) или, на непродолжительный срок, бензодиазепины (диазепам, медазепам, грандаксин). При упорном болевом синдроме на фоне явной или латентной депрессивной симптоматики прибегают к антидепрессантам (амитриптилин, флуоксетин и др.), в резистентных случаях – к мягким нейролептикам (сульпирид (эглонил), тиоридазин (сонапакс)). При выраженной тревоге эффективны альпразолам, клоназепам или феназепам в сочетании с -адреноблокаторами (пропранололом). Последние показаны также при тахикардии, лабильной артериальной гипертензии и болях в сердце. При псевдоангинозных болях, особенно если они сочетаются с мигренью или синдромом Рейно, применяют антагонисты кальция (верапамил). При артериальной гипотонии назначают адаптогены (настойки женьшеня, элеутерококка, лимонника). При гипергидрозе некоторый эффект могут принести холинолитики, тиоридазин (сонапакс), дилтиазем, низкие дозы клофелина, -адреноблокаторы в сочетании с местным лечением (вяжущие средства, ионтофорез, локальное введение ботулотоксина). При неинфекционной гипертермии назначают – или -адреноблокаторы (пирроксан, 15 мг 3 раза, фентоламин, 25 мг 2–3 раза в день), общеукрепляющее лечение. При устойчивой брадикардии и спастической дискинезии кишечника возможно применение препаратов белладонны (беллоид).
ВЕГЕТАТИВНЫЕ КРИЗЫ– пароксизмальные состояния неэпилептической природы, которые связаны с активацией центральных (надсегментарных) вегетативных структур и проявляются полиморфными вегетативными расстройствами.
Этиология, патогенез.К редким причинам кризов относятся органические поражения гипоталамуса, лимбической системы, стволовых структур (при травме, инсульте, энцефалите, опухоли третьего желудочка и др.), соматические заболевания, эндокринные нарушения, прием препаратов с симпатомиметической активностью, психиатрические заболевания (такие, как депрессия или шизофрения). В подавляющем же большинстве случаев вегетативные кризы возникают в отсутствие признаков какого-либо иного заболевания и, сопровождаясь отчетливыми аффективными изменениями, представляют собой особую форму невротического расстройства, которая в Международной классификации болезней X пересмотра обозначается как паническое расстройство и рассматривается как вариант тревожных расстройств, доминирующим проявлением которого являются повторяющиеся психовегетативные пароксизмы, или панические атаки. В происхождении панического расстройства, наряду с психогенными факторами (особенности личности, повторяющиеся стрессогенные ситуации), важную роль играют биологические механизмы. Доказано существование наследственной предрасположенности, которая, возможно, выражается в изменении возбудимости катехоламинергических ядер ствола, нарушении нейромедиаторных процессов в лимбической системе, недостаточности периферических вегетативных структур и др.
Симптомы, течение. Паническое расстройство обычно дебютирует в возрасте 20–40 лет, иногда на фоне полного здоровья. Женщины болеют в 2 раза чаще, чем мужчины. Приступ проявляется интенсивной тревогой, нарастающей на протяжении нескольких минут и сопровождающейся комплексом вегетативных расстройств: чувством нехватки воздуха, сердцебиением, тахикардией, болью или дискомфортом в левой половине грудной клетки, ознобоподобным тремором, гипергидрозом, волнами жара или холода, ощущением ползанья мурашек, дурнотой, головокружением, предобморочным состоянием, дискомфортом или болью в животе, тошнотой или рвотой, частым мочеиспусканием. Наряду с указанными симптомами в структуре криза могут отмечаться функциональные неврологические (истерические) симптомы (ком в горле, слабость или онемение в конечностях, мутизм, истерическая слепота), головокружение. Тревога во время криза чаще носит диффузный глубинный характер, но иногда приобретает определенную направленность, преформируясь в страх смерти или потери контроля над собой. Продолжительность криза обычно не превышает 20–40 мин.
По мере повторения кризов возникают и постепенно прогрессируют вторичные психические нарушения: навязчивая тревога ожидания новых кризов и агорафобия. Больные начинают избегать тех мест, где, как они полагают, не смогут получить помощь или откуда не смогут выбраться, если у них внезапно возникнет приступ (ограничительное поведение). Прежде всего это относится к людным местам и общественному транспорту (особенно метро).
Диагноз.В первую очередь следует исключить серьезные соматические заболевания (пароксизмальные нарушения сердечного ритма, приступы стенокардии и бронхиальной астмы, гипертонические кризы, карциноид), эндокринопатии (тиреотоксикоз, феохромоцитома, гипогликемические состояния), височную эпилепсию, психиатрические болезни (эндогенная депрессия, специальные и социальные фобии, шизофрения). При органических поражениях гипоталамуса, лимбической системы или ствола кризы обычно возникают в контексте других неврологических и нейроэндокринных расстройств.
Лечение.Важно дезактуализировать страх больного о наличии у него угрожающего жизни заболевания и подробно объяснить суть его страдания и смысл планируемого лечения. Необходимо научить больного самостоятельно купировать криз, для этого в большинстве случаев достаточно принять под язык 1–2 таблетки диазепама (реланиума) иногда в сочетании с 20–40 мг пропранолола (анаприлина) и 20 каплями валокардина или корвалола. Воздействие на гипервентиляционный компонент криза – медленное глубокое дыхание, применение бумажного пакета, в который больной выдыхает, и оттуда же вдыхает воздух, обогащенный таким образом углекислым газом, что предупреждает гипокапнию. Криз обычно легко купируется в/в введением диазепама (реланиума) или оксибутирата натрия, но в этом обычно нет необходимости. Подобная «помощь» формирует у больного «зависимость от укола», укрепляющую у него веру в наличии тяжелого заболевания и способствующую хронизации состояния. Для предупреждения кризов применяют антидепрессанты, относящиеся к разным фармакологическим группам (например, кломипрамин по 50-100 мг/сут, моклобемид по 150–300 мг/ сут, пароксетин по 20–40 мг/сут, флувоксамин по 50-100 мг/сут, тианептин по 25–50 мг/сут и др.) и бензодиазепины с особым сродством к бензодиазепиновым рецепторам (альпразолам по 2–6 мг/сут, клоназепам по 2–4 мг/сут).
Предпочтительнее начинать лечение с комбинации антидепрессанта и бензодиазепина, последний позволяет быстрее достичь эффекта, избежав обострения, связанного с началом действия антидепрессанта. Лечениеначинают с минимальной дозы каждого из препаратов (обычно с эффективной дозы), затем ее постепенно (каждые 3–5 дней) повышают до получения эффекта или появления побочного действия. Через 3–4 нед, когда проявится эффект антидепрессанта, можно приступить к постепенной отмене бензодиазепина, так как при его длительном приеме существует опасность развития толерантности и лекарственной зависимости. Добиться прекращения или значительного урежения и смягчения кризов удается довольно быстро, но при попытке отменить препарат может наступить рецидив. Поэтому необходима длительная многомесячная поддерживающая терапия антидепрессантом.
Приступать к постепенной отмене средства следует тогда, когда существенно снизится тревога ожидания новых приступов и расширится жизненное пространство у больных с агорафобией. На это часто уходит 2–4 мес, но этот срок можно уменьшить с помощью специальных психотерапевтических методик. Вегетотропные препараты используются как дополнительные средства: при преобладании симпатоадреналовых проявлений показаны -адреноблокаторы (пропранолол, пиндолол) или -адреноблокаторы (пирроксан, фентоламин), при выраженных парасимпатических проявлениях – бутироксан, беллоид.
ВЕГЕТАТИВНАЯ НЕДОСТАТОЧНОСТЬ– синдром, связанный с нарушением иннервации внутренних органов, сосудов, секреторных желез.
Этиология, патогенез.Причиной первичной вегетативной недостаточности являются дегенерация нейронов вегетативных ганглиев (первичная вегетативная невропатия), боковых рогов спинного мозга и центральных вегетативных структур (мультисистемная атрофия). Вторичная вегетативная недостаточность может возникать при полиневропатиях (диабетической, амилоидной, алкогольной, порфирийной, паранеопластической, уремической, токсической), а также при заболеваниях центральной нервной системы (высоком поражении спинного мозга, опухолях задней черепной ямки, сирингомиелии, рассеянном склерозе, энцефалопатии Вернике, гидроцефалии).
Симптомы. Дисфункция сердечно-сосудистой системы чаще всего проявляется ортостатической гипотензией, гипертензией в положении лежа, постуральной тахикардией, фиксированным пульсом (отсутствием нормальных колебаний частоты сердечных сокращений в зависимости от дыхательного цикла, физической нагрузки, положения тела). Нарушение моторики желудочно-кишечного тракта вызывает ощущение распирания в эпигастральной области после приема пищи, тошноту, рвоту, склонностью к запорам и поносам. Сексуальная дисфункция с нарушением эрекции у мужчин, снижением чувствительности клитора и сухостью влагалища у женщин часто бывает наиболее ранним проявлением вегетативной недостаточности. Нарушение мочеиспускания выражается в учащенном мочеиспускании, необходимости натуживания в начале мочеиспускания, выделении мочи по каплям после основного мочеиспускания, ощущении неполного опорожнения мочевого пузыря. Часто отмечается ночная полиурия, а также гипогидроз или ангидроз, но у части больных отмечается компенсаторный региональный гипергидроз (например, в области лица, особенно при приеме пищи, или в дистальных отделах конечностей) либо ночные поты. Вследствие симпатической денервации зрачка возникает миоз и нарушение зрительной адаптации в темноте; в последующем снижаются реакции зрачков на свет, тогда как реакция на аккомодацию и конвергенцию некоторое время может оставаться сохранной.
Диагноз.Диагностика вегетативной недостаточности облегчается при выявлении сопутствующих неврологических синдромов, указывающих на поражение центральной или периферической нервной системы. В случае изолированной вегетативной недостаточности важно исключить другие причины, способные вызвать сходную симптоматику, – передозировку лекарственных средств (гипотензивных препаратов, антидепрессантов, препаратов леводопы, диуретиков, вазодилататоров, фенотиазинов и др.), заболевания крови, сердечно-сосудистой системы (кардиомиопатии, миокардит, пороки сердца), эндокринные расстройства (болезнь Аддисона, несахарный диабет, феохромоцитома), электролитные нарушения.
Лечение.Симптоматическое лечение определяется ведущим синдромом. При ортостатической гипотензии нужно избегать провоцирующих факторов: натуживания, резких изменений положения тела, тепловых процедур, перегревания, приема алкоголя, длительного постельного режима. Следует по возможности отменить сосудорасширяющие средства, симпатолитики, диуретики, антидепрессанты или уменьшить их дозу, увеличить потребление поваренной соли (до 4-10 г/сут) и жидкости (до 3 л/сут), но ограничить прием жидкости на ночь, спать нужно с высоко поднятой головой. Иногда помогают эластичные чулки, которые следует натягивать в положении лежа. Если перечисленные меры недостаточно эффективны, прибегают к лекарственным средствам, повышающим объем циркулирующей крови (флудрокотизон) или увеличивающим сосудистый тонус (мидодрин, дигидроэрготамин). Иногда полезны нестероидные противовоспалительные средства, эритропоэтин, -адреноблокаторы. Для уменьшения ночной полиурии на ночь применяют адиуретин. При парезе желудка и кишечника назначают метоклопрамид, домперидон, цизаприд, антихолинэстеразные препараты, при диарее – лоперамид или кодеина фосфат.
ВНУТРИЧЕРЕПНАЯ ГИПЕРТЕНЗИЯповышение внутричереп ного давления
Этиология.Основные причины: объемные внутричерепные поражения (опухоль, гематома, абсцесс), гидроцефалия, отек мозга, инсульт, менингит, энцефалит, гипонатриемия, травма, острая гипертоническая энцефалопатия, застойная сердечная недостаточность, хронические обструктивные заболевания легких, нарушение оттока по яремным венам, перикардиальный выпот. Самостоятельной нозологической формой является доброкачественная (идиопатическая) внутричерепная гипертензия.
Симптомы. Головная боль, тошнота, рвота, стойкая икота, сонливость, угнетение сознания, двоением (за счет одно– или двустороннего сдавления отводящего нерва), преходящие эпизоды нарушения зрения, застойные диски зрительных нервов (при исследовании глазного дна). Увеличение систолического АД и брадикардия (рефлекс Кушинга). Выраженность клинических проявлений зависит от скорости нарастания давления.
Опасность внутричерепной гипертензии обусловлена возможностью: 1) сдавления вещества мозга в ограниченном пространстве черепа, ведущего к диффузной ишемии мозга; 2) дислокацией (вклинением) мозговой ткани из одного внутричерепного отсека в другой; 3) сдавлением зрительных нервов с необратимой утратой зрения. Вклинение чаще всего происходит в вырезку намета (тенториума) мозжечка (транстенториальное вклинение) или большое затылочное отверстие. Оно быстро приводит к летальному исходу с результате сдавления ствола мозга и находящихся в нем жизненно важных центров.
Вклинение крючка височной доли (латеральное транстенториальное вклинение) чаще возникает при наличии объемного образования в височной доле. Ранний признак – расширение зрачка на стороне поражения с утратой его реакции на свет. Позднее развивается полное поражение глазодвигательного (III) нерва с контра– или ипсилатеральным гемипарезом. В дальнейшем происходит расширение другого зрачка, развиваются сопор, затем кома, нарушения ритма дыхания, децеребрационная поза (руки разгибаются и ротируются внутрь, ноги вытягиваются).
Центральное транстенториальное вклинение обусловлено диффузным отеком мозга, острой гидроцефалией или срединными объемными образованиями. Ранние признаки – сонливость и оглушение, частые глубокие вдохи, зевота, сужение зрачков с ослаблением реакции на свет, ограничение движения глаз вверх, оживление сухожильных рефлексов, двусторонний рефлекс Бабинского. Затем зрачки расширяются и становятся ареактивными. Нарушается ритм дыхания (дыхание Чейна – Стокса, гипервентиляция). Появляется декортикационная поза (руки сгибаются в локтевых суставах, ноги – вытягиваются), которая сменяется децеребрационной, а затем мышечной атонией. При объемных образованиях задней черепной ямки может происходить вклинение ее структур в вырезку намета мозжечка (снизу вверх) или в большое затылочное отверстие (сверху вниз).
Доброкачественная внутричерепная гипертензия встречается главным образом у молодых женщин (20–45 лет) с избыточной массой тела. В качестве провоцирующих факторов могут выступать беременность, гиперпаратиреоз, анемия, гипер– или гиповитаминоз А, применение кортикостероидов, оральных контрацептивов, тетрациклина, нитрофуранов, фенотиазинов, амиодарона, ампициллина, тироксина, препаратов лития. Основное проявление – диффузная или ретроорбитальная головная боль, усиливающаяся при наклонах, кашле, чихании, и часто сопровождающаяся эпизодами преходящего затуманивания зрения. При осмотре не выявляется очаговых неврологических симптомов, за исключением ограничения движения одного или обоих глазных яблок кнаружи вследствие сдавления отводящего (VI) нерва. При исследовании глазного дна – застойные диски зрительных нервов. В результате сдавления зрительных нервов возможна необратимая потеря зрения.
Обнаружение застойных дисков зрительных нервов требует срочной консультации нейрохирурга. КТ и МРТ позволяют исключить объемное образование, гидроцефалию, тромбоз венозного синуса. Люмбальная пункция возможная лишь после КТ или МРТ, выявляет увеличение давления цереброспинальной жидкости более 250 мм вод. ст. Нормальный состав цереброспинальной жидкости – облигатный критерий заболевания. Комплекс исследований должен включать клинический анализ крови, исследование содержания в крови электролитов, кальция, фосфора, функционального состояния щитовидной железы. При подозрении на патологию венозных синусов или яремной вены показана ангиография. Следует исключить саркоидоз, системную красную волчанку, болезнь Бехчета.
Лечение.Для быстрого снижения внутричерепного давления применяют осмотические диуретики (например, маннитол по 0,25-1 г/кг в/в капельно в течение 10–15 мин, при необходимости повторно каждые 6 ч в течение 1–2 сут с постепенной отменой в течение 2–4 сут, или глицерол – 30 мл внутрь в смеси с фруктовым соком или 250 мл 10 %-ного раствора в/в в течение 1–2 ч) и петлевые диуретики (фуросемид по 20–40 мг в/в или в/м 3 раза в день). Кортикостероиды (дексаметазон по 8-12 мг в/в, затем по 4 мг в/в или в/м 3–4 раза в день) показаны главным образом при опухолях мозга, но малоэффективны при черепно-мозговой травме или инсультах. Их действие проявляется не ранее чем через 12 ч. В критических ситуациях при угрозе вклинения в условиях отделения интенсивной терапии прибегают к ИВЛ в режиме гипервентиляции, применению барбитуратов, пункции желудочков.
Для предупреждения повышения внутричерепного давления при острых повреждениях головного мозга необходимо обеспечить достаточную оксигенацию, приподнять изголовье кровати на 15–30° (для облегчения венозного оттока из полости черепа), ограничить прием жидкости до 1,5 л/сут, не вводить растворы, содержащие много «свободной воды» (например, 5 %-ный раствор глюкозы), поддерживать водно-электролитный баланс и кислотно-основное состояние; своевременно купировать артериальную гипертензию, гипертермию, эпилептические припадки, психомоторное возбуждение, по возможности избегать сосудорасширяющих средств.
При доброкачественной внутричерепной гипертензии основная задача – предупредить повреждение зрительного нерва. Основные меры: снижение массы тела, ацетазоламид (диакарб) по 250–500 мг 2 раза в сут или фуросемид по 20–60 мг/сут, кортикостероиды в малых дозах (дексаметазон, 2–4 мг внутрь). Повторные люмбальные пункции дают непродолжительный эффект, но иногда к ним прибегают для экстренного снижения внутричерепного давления. При резком падении остроты зрения – метилпреднизолон по 500 мг в/в капельно, консультация офтальмолога и нейрохирурга для рассмотрения вопроса об оперативном вмешательстве (декомпрессии зрительного нерва или люмбоперитонеальном шунтировании).
ГЕПАТОЛЕНТИКУЛЯРНАЯ ДЕГЕНЕРАЦИЯ(болезнь Коновалова – Вильсона) – аутосомно-рецессивное заболевание, проявляющееся в возрасте от 10 до 50 лет, характеризующееся нарушением обмена меди и прогрессирующим поражением базальных ганглиев и печени.
Этиология, патогенез.Ген болезни локализован в 13-й хромосоме и кодирует фермент, осуществляющий экскрецию меди в желчь и инкорпорацию меди в церулоплазмин. Накапливающаяся в организме медь откладывается в печени, головном мозге (преимущественно в подкорковых узлах), роговице, почках.
Симптомы, течение. Начало может быть постепенным или острым. В половине случаев начальные проявления – неврологические или психические расстройства – дизартрия, дрожание, депрессия, изменение поведения. К ним присоединяются дистония, хореоатетоз, гипомимия, слабоумие, насильственный смех и плач, атаксия, иногда пирамидные знаки и эпилептические припадки. При разведении рук в стороны нередко возникает крупноразмашистый тремор, напоминающий взмахи крыльев птицы. В поздней стадии – признаки печеночной недостаточности. У другой половины больных болезнь начинается с симптомов поражения печени (гепатит, цирроз), к которым в последующем могут присоединяться неврологические нарушения. Изредка первые проявления болезни бывают связаны с поражением почек (нефрокальциноз, гематурия, нефротический синдром), поджелудочной железы, сердца (кардиомиопатия), рецидивирующим артритом. В возрасте 5-20 лет болезнь чаще начинается с поражения печени или внутрисосудистого гемолиза с почечной недостаточностью; летальный исход наступает в течение 2–7 лет. В более позднем возрасте (20–40 лет) обычно доминируют неврологические проявления, а болезнь протекает более медленно, приводя к смерти через 10–40 лет.
Диагноз.Ключевой диагностический признак – роговичное кольцо Кайзера – Флейшера. С помощью щелевой лампы оно выявляется у 95 % больных с неврологическими проявлениями. Диагнозподтверждается снижением содержания в крови церулоплазмина, увеличением экскреции меди с мочой, снижением общего содержания меди в крови, увеличением концентрации в крови «свободной», не связанной с церулоплазмином, меди. КТ выявляет очаги пониженной плотности в базальных ганглиях и легкую диффузную атрофию. МРТ обнаруживает повышение интенсивности сигнала в Т2 режиме от базальных ганглиев, таламуса, белого вещества полушарий, ствола, мозжечка, которое уменьшается под влиянием лечения. Дифференциальный диагноз– с заболеваниями печени, вызывающими хроническую печеночную энцефалопатию.
Лечение.Для выведения меди из организма назначают препараты, образующие с ней хелатные соединения: D-пеницилламин по 500-3000 мг/сут, триентин, тетратиомолибдат, которые больной вынужден принимать в течение всей жизни. При непереносимости пеницилламина и у асимптомных больных используют препараты цинка, нарушающего всасывание меди в кишечнике (50 мг 3 раза в день). В диете следует ограничить продукты, богатые медью (грибы, печень, шоколад, орехи).
Прогноз. Своевременно начатое лечение обеспечивает нормальное развитие детей, существенное смягчение неврологических симптомов и даже их полное исчезновение у взрослых.
ГИДРОЦЕФАЛИЯ– накопление цереброспинальной жидкости в полости черепа, вызванное нарушением ее циркуляции и резорбции, реже ее избыточной секрецией.
Этиология, патогенез.Выделяют два основных типа гидроцефалии: обструктивная (несообщающаяся), развивающаяся в результате блокады оттока жидкости на уровне желудочковой системы, и необструктивная (сообщающаяся), возникающая вследствие нарушения всасывания жидкости в субарахноидальном пространстве. Причины обструктивной гидроцефалии – опухоли и абсцессы мозга, вентрикулиты, кровоизлияния в мозговые желудочки, коллоидные кисты, краниовертебральные аномалии. Сообщающаяся гидроцефалия чаще вызвана поражением мягких мозговых оболочек при инфекции, субарахноидальном кровоизлиянии, травме. Как правило, гидроцефалия сопровождается расширением желудочков мозга и повышением внутричерепного давления. Расширение желудочков может быть обусловлено и атрофией (уменьшением объема) мозговой ткани, вызванной дегенеративным процессом, сосудистым поражением или травмой.
Симптомы, течение. При гидроцефалии новорожденных наиболее характерны увеличение головы, подчеркнутость венозной сети покровов черепа, рефлекторное отведение глазных яблок вниз (симптом заходящего солнца). Черепные швы расширены, передний родничок резко увеличен. Из-за податливости черепа детей симптомы гипертензии наблюдаются редко. Возможно снижение остроты зрения в связи с атрофией зрительных нервов, поражение глазодвигательных нервов, спастичность в ногах, в тяжелых случаях – умственная отсталость. Заболевание, возникшее в возрасте старше 17–18 лет, не сопровождается увеличением размеров головы. Гидроцефалия у взрослых чаще характеризуется признаками повышения внутричерепного давления. Особой формой является нормотензивная гидроцефалия, развивающаяся без существенного повышения внутричерепного давления и проявляющаяся апраксией ходьбы, деменцией, тазовыми нарушениями.
Диагноз.Рентгенограммы черепа изменены в зависимости от возраста, в котором развилась гидроцефалия: у взрослых отмечается разрушение турецкого седла, усиление пальцевых вдавлений свода черепа. КТ, МРТ и вентрикулография обнаруживают резкое увеличение желудочков мозга. Гидроцефалию новорожденных дифференцируют с рахитическим увеличением головы, для которого характерны разрастание костной ткани черепа и типичные изменения скелета. При гидроцефалии взрослых необходимо установить причину нарушения циркуляции цереброспинальной жидкости.
Лечение.Консервативным лечением ограничиваются в тех случаях, когда первичный процесс регрессирует спонтанно, и через некоторое время можно ожидать улучшения. В качестве временной меры применяют диуретики (ацетазоламид, фуросемид), глицерин. В острых случаях прибегают к наружному дренированию желудочков, иногда к повторным люмбальным пункциям (при сообщающейся гидроцефалии). При наличии препятствия оттоку жидкости (опухоли, кисты) его устраняют. В других случаях накладывают шунты (вентрикулоперитонеальный, реже вентрикулоатриальный), обеспечивающие отток цереброспинальной жидкости из желудочков в брюшную полость или предсердие.
Прогнозгидроцефалии новорожденных малоблагоприятный; исход гидроцефалии взрослых определяется возможностью хирургической коррекции причин, вызвавших гидроцефалию.
ГИЙЕНА – БАРРЕ СИНДРОМ острая воспалительная полирадикулоневропатия,проявляющаяся вялыми парезами, нарушениями чувствительности, вегетативными расстройствами.
Этиология, патогенез.В предшествующие 1–3 нед у большинства отмечаются признаки респираторной или желудочно-кишечной инфекции, бактериальной (Campylobacter jejuni) или вирусной (цитомегаловирус, вирус Эпштейна – Барр и др.), которая запускает аутоиммунную реакцию. Эту же роль могут играть вакцинации, оперативные вмешательства, травмы периферических нервов. Аутоиммунная реакция против антигенов шванновских клеток и миелина приводит к отеку, лимфоцитарной инфильтрации и сегментарной демиелинизации корешков спинномозговых и черепных нервов. Реже атаке подвергаются антигены аксонов периферических нервов (при аксональном варианте синдрома).
Симптомы, течение. Быстрое прогрессирование относительно симметричных вялых параличей, равномерно захватывающих как дистальные, так и проксимальные отделы конечностей, незначительная выраженность сенсорных расстройств и повышенное содержание белка в цереброспинальной жидкости (начиная со 2-й нед заболевания). В тяжелых случаях параличи охватывают респираторную и краниальную мускулатуру, главным образом мимическую и бульбарную. Нередки боли в спине, плечевом и тазовом поясе, иногда иррадиирующие по ходу корешков, симптомы натяжения. Часто отмечаются выраженные вегетативные нарушения: повышение или падение артериального давления, ортостатическая гипотензия, синусовая тахикардия, брадиаритмия, преходящая задержка мочи. Интубация или отсасывание слизи могут спровоцировать резкую брадикардию, коллапс и даже остановку сердца. Достигнув пика, симптоматика стабилизируется (фаза плато длится 2–4 нед), а затем начинается восстановление, которое может продолжаться от нескольких недель до 1–2 лет. Смерть возможна от дыхательной недостаточности, связанной с параличом дыхательных и/или бульбарных мышц, пневмонии, тромбоэмболии легочных артерий, остановки сердца, сепсиса, но благодаря современным методам интенсивной терапии, прежде всего ИВЛ, она в последнее десятилетие снизилась до 5 %.
Лечение.Даже в легких случаях к синдрому Гийена – Барре в острой фазе следует относиться как к неотложному состоянию ввиду опасности быстрого развития тяжелой дыхательной недостаточности или нарушения сердечного ритма. Обязательна срочная госпитализация больных в отделения интенсивной терапии. В фазе прогрессирования – почасовое наблюдение за состоянием больного с оценкой дыхательной функции, сердечного ритма, артериального давления, состояния бульбарной мускулатуры, тазовых функций. Ранние признаки дыхательной недостаточности – ослабление голоса, необходимость делать паузы для вдоха во время разговора, выступание пота на лбу и тахикардия при форсированном дыхании, ослабление кашля. При бульбарном параличе бывают необходимы интубация и введение назогастрального зонда. Плазмаферез и в/в иммуноглобулин, способные ускорять восстановление и уменьшать остаточный дефект, особенно целесообразны в фазе прогрессирования (обычно в первые 2–3 нед от начала заболевания). Кортикостероиды не улучшают исход заболевания. В целях профилактики тромбоза глубоких вен голени (при плегии в ногах) назначают малые дозы гепарина или низкомолекулярный гепарин (фраксипарин). При парезе мимической мускулатуры необходимы меры по защите роговицы (закапывание глазных капель, повязка на ночь).
Важное значение имеют ранние реабилитационные мероприятия, включающие массаж, лечебную гимнастику, другие физиотерапевтические процедуры (парафиновые аппликации, магнитотерапия, радоновые и сероводородные ванны, электростимуляция и др.).
Прогноз. Полное восстановление – в 70 % случаев, у 15 % больных сохраняются выраженные остаточные параличи, вызывающие инвалидизацию. В 2–5% случаев синдром рецидивирует.
ГИПЕРСОМНИЯ– синдром, характеризующийся увеличением продолжительности ночного сна или повышенной сонливостью в дневное время. Частые причины – инсомния, недосыпание, прием седативных средств, гипотиреоз, соматические заболевания (анемия, хроническая печеночная и почечная недостаточность, заболевания легких), психические расстройства (неврозы, в том числе истерия, депрессия, шизофрения), апноэ во сне. Более редкие причины – нарколепсия, органические заболевания головного мозга (опухоль, энцефалит, инсульт), поражающие верхние отделы ствола и гипоталамус или вызывающие повышение внутричерепного давления.
Вследствие нарушения способности поддерживать бодрствующее состояние больные могут заснуть во время занятий, приема пищи или за рулем автомобиля. Иногда больные засыпают на длительное время, но нередко эпизоды дневного сна бывают короткими, повторяясь несколько раз в течение дня. Лечениезависит от основного заболевания. Симптоматическая терапия включает кратковременное применение психостимуляторов.
ГИПЕРТОНИЧЕСКАЯ ЭНЦЕФАЛОПАТИЯ ОСТРАЯсостояние, вызванное резким повышением артериального давления, при котором, в отличие от инсульта, доминируют не очаговые, а общемозговые проявления.
Этиология, патогенез.Может возникать как у больных с длительным анамнезом артериальной гипертензии, так и у больных с впервые возникшей гипертензией (при эклампсии, гломерулонефрите, приеме симпатомиметиков, феохромоцитарном кризе). Аналогичное состояние иногда возникает у больных с полным перерывом спинного мозга выше Th5-Th6 вследствие избыточной вегетативной реакции на перерастяжение мочевого пузыря или прямой кишки. Когда подъем АД превышает возможности ауторегуляции кровотока и не происходит защитного сужения артериол, ограничивающего приток крови к соответствующему отделу мозга, высокое АД обрушивается на эндотелий капилляров, вызывая локальный или сегментарный некроз артериол, рассеянные микрогеморрагии, отек мозга.
Симптомы.Интенсивная головная боль, тошнота, рвота, эпилептические припадки, а также очаговые симптомы (гемипарез, афазия, нарушения зрения), обусловленные небольшими рассеянными корковыми инфарктами на границе средней и задней мозговых артерий.
Диагноз.На глазном дне – кровоизлияния и экссудаты, отек дисков зрительных нервов, ангиосклероз, в тяжелых случаях – выраженный спазм артериол и отслоение сетчатки. При люмбальной пункции давление цереброспинальной жидкости повышено, в ней обнаруживают умеренное повышение уровня белка, иногда единичные эритроциты. При КТ и МРТ – фокальный или диффузный отек мозга, рассеянные ишемические или геморрагические очаги в веществе мозга.
Лечение.Снижение АД на 20–25 %, при возбуждении – дроперидол, 2 мл 0,25 %-ного раствора, оксибутират натрия, 10 мл 20 %-ного раствора, при эпилептических припадках – диазепам по 2 мл 0,5 %-ного раствора в/в, при необходимости повторно. Для лечения вазогенного отека мозга применяют кортикостероиды (дексаметазон, 4 мг в/в 3–4 раза в сутки), в тяжелых случаях – ИВЛ в режиме гипервентиляции. Использование маннитола представляет опасность, так как в условиях нарушения гематоэнцефалического барьера может усилить отек мозга.
ГОЛОВНАЯ БОЛЬ (цефалгия) – боль от уровня орбит до подзатылочной области. Может быть обусловлена сокращением мышц скальпа и шеи, дилатацией или спазмом интра– и экстракраниальных артерий, раздражением мозговых оболочек, черепных нервов или верхнешейных корешков, изменением внутричерепного давления. Выделяют первичные формы (головная боль напряжения, мигрень, кластерная головная боль), при которых самое тщательное обследование не выявляет явных органических причин, и более редкие вторичные (симптоматические) формы головной боли, как проявление разнообразных неврологических, соматических, психических заболеваний, интоксикаций, приема лекарственных средств, сосудистых поражений и др.
Головная боль напряжения– самый частый вариант головной боли, который отмечается более чем у 90 % населения. В патогенезе важное значение имеет избыточное напряжение мышц, прикрепляющихся к черепу (перикраниальных мышц), часто связанное с эмоциональными расстройствами (тревогой или депрессией), а также дисфункция центральных антиноцицептивных структур. Может появиться в любом возрасте, но чаще начинается в 25–30 лет. Боль умеренной интенсивности, не усиливается при физической активности, почти всегда двусторонняя, локализована в затылочной, височной или лобной областях, имеет давящий или сжимающий характер и не сопровождается рвотой. Но иногда сопутствуют анорексия, тошнота, свето– или звукобоязнь. Нередко больные с трудом описывают свои ощущения и жалуются скорее не на чувство тяжести или давления, ощущение каски, стягивающей голову. У большинства больных можно выявить болезненность мышц скальпа и воротниковой области. Эпизод боли может продолжаться от нескольких десятков минут до нескольких суток. Выделяют эпизодическую и хроническую форму головной боли напряжения, которые отличаются постоянством боли (при хронической форме боль возникает каждый день или через день в течение как минимум полугода). Хронизации головной боли способствуют эмоциональные расстройства, повторяющиеся стрессы, патология шейного отдела позвоночника и височночелюстного сустава, постоянное употребление больших доз анальгетиков, кофеина, бензодиазепинов или барбитуратов.
Одна из наиболее распространенных причин симптоматических головных болей – сосудистые заболевания мозга. Внезапная интенсивная диффузная или затылочная головная боль, иногда сопровождаемая рвотой и утратой сознания, характерна для субарахноидального кровоизлияния, обычно вызванного разрывом аневризмы церебральной артерии. Менингеальные симптомы в этом случае могут появиться лишь спустя несколько часов. Диффузная или локальная интенсивная головная боль, сочетающаяся с угнетением сознания и очаговой неврологической симптоматикой (слабостью или онемением в конечностях, нарушением речи и координации) может быть признаком внутримозгового кровоизлияния или ишемического инсульта. У больных артериальной гипертензией боль обычно локализуется в затылке и часто возникает ранним утром. Хотя четкой связи между появлением головной боли и легким или умеренным повышением АД обычно не выявляется (боль закономерно возникает лишь при быстром подъеме АД выше 200/120 мм рт. ст.), стабилизация АД с помощью гипотензивных средств нередко сопровождается уменьшением головных болей.
Упорные головные боли в височной и лобной областях у больных старше 60 лет, возникающие на фоне общей слабости, субфебрилитета, снижения массы тела, увеличения СОЭ могут быть обусловлены височным артериитом. Головная боль, связанная с повышением внутричерепного давления, может быть ранним признаком опухоли, абсцесса мозга, гематомы или гидроцефалии, обычно она диффузная, усиливается при кашле, чихании, наклонах головы, может разбудить человека ночью, нередко сопровождается рвотой (иногда без предшествующей тошноты) и преходящими эпизодами нарушения зрения. Характерны постепенное нарастание интенсивности болей, появление асимметрии сухожильных рефлексов, глазодвигательных нарушений, изменений поведения. При осмотре глазного дна могут выявляться застойные диски зрительных нервов.
Боль, связанная с шейным остеохондрозом или другой патологией шейного отдела (цервикогенная головная боль, или цервикокраниалгия) обычно локализуется в шейно-затылочной области, но часто распространяется в лобно-височную область, а также в плечо и руку. Боль обычно умеренной интенсивности и усиливается при движении головы, длительном пребывании в неудобной позе, при пальпации шейно-затылочных мышц. Подвижность шейного отдела ограничена. При раздражении или сдавлении симпатического сплетения, окружающего позвоночные артерии, головная боль имеет мигренеподобный характер и сочетается с вегетативными расстройствами (расширением зрачка, гипергидрозом лица, реже синдромом Горнера), головокружением, нечеткостью зрения (задний шейный симпатический синдром). Невралгия затылочных нервов характеризуется кратковременными болевыми приступами в шейно-затылочной области, болезненностью при перкуссии точек выхода затылочного нерва, нарушением чувствительности в зоне его иннервации.
Головная боль в периорбитальной, лобной и теменной областях может быть признаком воспаления околоносовых пазух. Боль при синусите обычно сопровождается лихорадкой, заложенностью носа, гнойными выделениями из него, гиперемией кожи и болезненностью при перкуссии в области пораженной пазухи. Хроническая головная боль нередко бывает следствием неправильного подбора очков при аномалии рефракции или длительного напряжения глаз, при этом она возникает во второй половине дня и сопровождается чувством напряжения мышц шеи.
Посттравматическая головная боль может сохраняться на протяжении нескольких месяцев или лет после черепно-мозговой травмы, обычно она бывает диффузной, тупой, усиливается при физической нагрузке и сопровождается снижением внимания, памяти, эмоциональными расстройствами, головокружением, повышенной утомляемостью, нарушением сна. Если боль нарастает и появляется спутанность, сонливость, анизокория, асимметрия рефлексов или другие очаговые симптомы, необходимо исключить хроническую субдуральную гематому.
Головная боль – неизбежный спутник любых инфекций, протекающих с лихорадкой. Появление менингеальных симптомов, повторной рвоты, угнетения сознания или очаговых неврологических расстройств требует исключения менингита, энцефалита или абсцесса мозга. Головная боль – почти постоянный симптом интоксикаций и метаболических расстройств. Диффузная ломящая или пульсирующая боль часто возникает при абстинентном синдроме у алкоголиков или лиц с кофеиновой зависимостью. Обычно абстинентная боль усиливается при изменении положения тела, сопровождается тошнотой, профузным потоотделением и другими вегетативными симптомами. Головная боль может быть вызвана сосудорасширяющими средствами (нитратами, курантилом, антагонистами кальция), нестероидными противовоспалительными и антигистаминными средствами, барбитуратами и другими противосудорожными средствами, препаратами спорыньи, кортикостероидами, эстрогенами, гиполипидемическими и антибактериальными средствами.
Кратковременная интенсивная боль в периорбитальной области, в области спинки носа и горле может возникать при внешнем переохлаждении головы либо глотании холодной пищи. Подобная боль чаще возникает у больных мигренью и связана с раздражением холодовых рецепторов (в частности, задней стенки глотки). Боль, возникающая при физическом напряжении, натуживании, кашле, наклонах, нередко бывает вызвана объемным поражением (опухолями задней черепной ямки) или краниовертебральной аномалией. Но у части больных (обычно мужчин) кратковременная боль, возникающая при физическом усилии, возникает в отсутствие внутричерепной патологии и имеет доброкачественный характер. К этой же категории близка головная боль, возникающая у мужчин во время полового акта и обычно продолжающаяся несколько минут (оргазмическая боль).
Но если интенсивная боль, возникшая во время полового акта, сохраняется несколько часов, следует исключить субарахноидальное кровоизлияние. Одна из частых причин головной боли – психогенные цефалгии. Упорная многолетняя головная боль нередко служит единственным проявлением скрытой депрессии.
Диагнозне вызывает трудностей при типичной мигрени, тригеминальной невралгии, гипертоническом кризе и т. д. Во многих же случаях требуется длительное наблюдение. Обследование включает измерение артериального давления, исследование глазного дна, рентгенографию черепа, краниовертебрального перехода и шейного отдела позвоночника, УЗИ магистральных артерий головы. При исследовании глазного дна могут выявляться застойные изменения дисков зрительного нервов, указывающие на внутричерепную гипертензию, а в острых случаях – кровоизлияния в сетчатку, служащие признаком разрыва аневризмы или злокачественной артериальной гипертонии. При аускультации головы может обнаружиться шум, указывающий на артериовенозную мальформацию. При подозрении на синусит – консультация оториноларинголога и рентгенография околоносовых пазух. При острых интенсивных головных болях, особенно сопровождающихся менингеальным синдромом, показана люмбальная пункция, позволяющая диагностировать менингит или субарахноидальное кровоизлияние (предварительно следует исключить объемное образование, исследовав глазное дно и проведя эхоэнцефалоскопию или компьютерную томографию).
Лечениеопределяется основным заболеванием. При головной боли напряжения эффективны нефармакологические методы: массаж шеи и воротниковой зоны, рефлексотерапия, психомоторная релаксация. Необходимы отказ от курения, уменьшение потребления алкоголя, кофеина, регулярная физическая активность. Дозу анальгетиков следует ограничить (не более двух таблеток в день чаще чем 3 дня в неделю). При хронической форме головной боли напряжения – трициклические антидепрессанты (амитриптилин, 12,5-75 мг/сут), иногда в сочетании с нестероидными противовопалительными средствами, миорелаксантами (тизанидин, 2 мг 3 раза в сутки – 2 нед), бензодиазепинами (диазепам, 2,5–5 мг 3 раза в сутки – 2–3 нед). Доброкачественную боль, связанную с физическим усилием или половым актом, можно облегчить, предварительно приняв пропранолол (20–80 мг) или индометацин (25-100 мг).
ГОЛОВОКРУЖЕНИЕ– искаженное восприятие положения своего тела в пространстве с ощущением мнимого движения собственного тела или окружающей обстановки. Чаще всего связано с поражением или физиологической стимуляцией вестибулярной системы, включающей периферический вестибулярный аппарат, вестибулярный нерв, вестибулярные ядра в стволе мозга и их связи (вестибулярное головокружение).
Вращательное головокружение особенно резко выражено при непосредственном поражении лабиринта, в этих случаях оно сопровождается снижением слуха и звоном в ухе. Внезапно возникающее головокружение, сопровождающееся повторной рвотой и выраженным нарушением равновесия, односторонним горизонтальным нистагмом, но без расстройств слуха характерно для вестибулярного нейронита.В этом случае за несколько недель до начала заболевания отмечается инфекция верхних дыхательных путей, что указывает на возможную вирусную природу заболевания. Тяжелое головокружение с рвотой обычно продолжается не более 3–4 дней, но полное восстановление происходит в течение нескольких недель, хотя у пожилых может затянуться на несколько месяцев. Изредка спустя несколько месяцев или лет возникают рецидивы. Наблюдаются эпидемические вспышки вестибулярного нейронита с высокой температурой, болью в животе, иногда с плеоцитозом в цереброспинальной жидкости. Сходный синдром может наблюдаться при нейросифилисе и опоясывающем герпесе.
Нередкой причиной приступообразного головокружения у пожилых являются вертебрально-базилярная недостаточность, связанная с атеросклеротическим стенозом подключичной, позвоночной или базилярной артерий, реже с повторяющимися эпизодами кардиогенной эмболии. Головокружение в этом случае начинается остро, продолжается несколько минут и часто сопровождается тошнотой, рвотой, нарушением равновесия.
Головокружение, связанное с поражением ствола, обычно сочетается с двусторонним нистагмом, который может быть не только горизонтальным, но и вертикальным или диагональным. Ишемия прилегающих отделов ствола вызывает дополнительные симптомы: нарушение зрения, двоение, дизартрию, слабость и онемение в конечностях. Приступы головокружения нередко бывают первым симптомом вертебрально-базилярной недостаточности, но если эти эпизоды повторяются на протяжении многих месяцев и тем более лет, а других симптомов не появляется, то диагноз вертебрально-базилярной недостаточности сомнителен. Вопреки распространенному мнению, вертебрально-базилярная недостаточность редко связана с механической компрессией позвоночных артерий, обусловленной шейным остеохондрозом.
Приступы вращательного головокружения, сопровождающиеся шумом, заложенностью и распиранием в ухе, снижением слуха, наблюдается при болезни Меньера, вызванной эндолимфатической гипертензией. Головокружение достигает максимума в течение нескольких минут и регрессирует в основном в течение нескольких часов, хотя умеренное головокружение, неустойчивость и снижение слуха могут сохраняться несколько дней. На ранней стадии снижение слуха обратимо, но от приступа к приступу слух постепенно утрачивается, а шум в ухе становится постоянным. Пароксизмы головокружения могут быть также проявлением мигрени (чаще у девочек подросткового возраста) или эпилептического припадка. В последнем случае ему часто сопутствуют стереотипные сенсорные (зрительные галлюцинации), вегетативные (дискомфорт в эпигастрии, тошнота, выделение слюны) или двигательные феномены (жевательные движения), а также нарушение сознания, в силу которого во время приступа хотя бы временно утрачивается контакт с больным.
Более стойкое головокружение, сопровождающееся снижением слуха, возникает при закупорке внутренней слуховой артерии. Остро развившееся головокружение, сопровождающееся мозжечковой атаксией, грубым нистагмом, менингеальными знаками, может быть проявлением мозжечкового инфаркта или кровоизлияния – состояния, требующего экстренного вмешательства ввиду угрозы сдавления ствола мозга с быстрым летальным исходом.
Особой разновидностью вестибулярного головокружения является позиционное головокружение, для которого характерны кратковременные приступы головокружения, повторяющиеся всякий раз, когда больной меняет положение тела (встает с постели или ложится в нее, поворачивается с боку на бок, наклоняет или запрокидывает голову, вытягивают шею). Самая частая причина этого синдрома – доброкачественная позиционная вестибулопатия – идиопатическое состояние, чаще всего наблюдающееся у пожилых лиц, иногда после травмы, отита, ишемии в вертебрально-базилярном бассейне. Заболевание связывают с формированием в заднем полукружном канале отолитов (каналолитиаз). Смещаясь под действием силы тяжести, отолиты раздражают вестибулярные рецепторы купола полукружного канала и вызывают пароксизм головокружения. При наличии дополнительных симптомов необходимо исключить другие причины позиционного головокружения, в том числе опухоли задней черепной ямки, стволовой инсульт. При опухолях задней черепной ямки пароксизм головокружения, провоцируемый поворотом головы, может сопровождаться интенсивной головной болью и рвотой (синдром Брунса).
При двустороннем поражении лабиринта (например, в случаях интоксикации аминогликозидами) головокружение менее выражено, чем при одностороннем поражении, так как сохраняется симметричность импульсации от обоих лабиринтов, но в этих случаях отмечается медленно нарастающая неустойчивость и осциллопсия (прыгающее нечеткое изображение в глазах при движении головы). При ранней отмене токсичного препарата вестибулярная функция может восстановиться.
Посттравматическое головокружение бывает связано с сотрясением лабиринта, переломом височной кости (в этом случае обычно страдают не только вестибулярная, но и слуховая часть нерва, а также лицевой нерв), образованием перилимфатической фистулы. В последнем случае головокружение усиливается при чиханьи и натуживании. Иногда причиной головокружения оказываются серная пробка, отосклероз, дисфункция слуховой трубы, нередко связанная с патологией височно-нижнечелюстного сустава (в этом случае состояние иногда облегчает резиновая прокладка между зубами, вставляемая на ночь).
Головокружение может также возникать как проявление предобморочного состояния, связанного с ортостатической гипотензией, нарушением сердечного ритма, гипогликемией, гипервентиляцией, а также при передозировке препаратов, угнетающих ЦНС (например, барбитуратов или бензодиазепинов). Во всех этих случаях головокружение проявляется ощущением дурноты и «тумана» в голове.
Больные часто называют головокружением и чувство неустойчивости, возникающее при сенситивной, мозжечковой или лобной атаксии. Данное головокружение обычно не имеет вращательного характера и возникает только при стоянии и ходьбе. Головокружение у больных с шейным остеохондрозом или травмой шеи часто связано с изменением импульсации от спазмированных шейных мышц и ограничением подвижности головы, и только в сравнительно редких случаях – со сдавлением позвоночных артерий или окружающего их симпатического сплетения. Психогенное головокружение развивается у больных с неврозами, иногда в строго определенной ситуации, например, при посещении магазина, поездке в общественном транспорте или переходе через мост, в пустой комнате или при посещении концерта. Подобное головокружение обычно не имеет вращательного характера, связано с ощущением неустойчивости и усиливается при ходьбе.
Диагноз.Обследование должно включать полные неврологический и соматический осмотры, пробы на позиционную вестибулопатию, ортостатическую гипотензию, ультразвуковое исследование магистральных артерий головы, ЭЭГ, аудиографию. При подозрении на поражение ствола или опухоль задней черепной ямки – КТ или МРТ.
Лечение.Для симптоматического лечения головокружения применяют холинолитики (скополамин), антигистаминные средства (меклизин, дипразин, дименгидринат, циннаризин), нейролептики (торекан, метеразин, дроперидол), бензодиазепины (диазепам, лоразепам, клоназепам), противорвотные средства (метоклопрамид, домперидон), вазодилататоры (никотиновая кислота), бетагистин. В острых случаях, когда необходимо применение седативных средств, предпочтительнее использовать диазепам или дипразин, при выраженной тошноте и рвоте – метоклопрамид или фенотиазины в комбинации с другими препаратами, при нежелательности седативного эффекта – скополамин или дименгидринат. Серьезной ошибкой является длительное и нерациональное использование этих препаратов, замедляющих процессы компенсации. Решающее значение в восстановлении функций вестибулярной системы имеют ранняя мобилизация больного и специальный комплекс вестибулярной гимнастики. При доброкачественной позиционной вестибулопатии лекарственная терапия малоэффективна, но разработана специальная методика, позволяющая с помощью манипуляций головой удалить отолит из заднего полукружного канала, сместив его в нечувствительную зону (преддверие внутреннего уха). При болезни Меньера наиболее эффективная мера – ограничение потребления поваренной соли (до 1 г/сут), предупреждение приступов возможно также с помощью диуретиков (ацетазоламид, гипотиазид), бетагистина, антагонистов кальция (верапамила). Если консервативное лечение в течение нескольких месяцев неэффективно, иногда прибегают к хирургическому лечению.
ГОРНЕРА СИНДРОМ– сочетание умеренного миоза с птозом и ангидрозом лица, обусловленное нарушением его симпатической иннервации. Из-за положения век создается ложное впечатление, что глаз более глубоко расположен в орбите (псевдоэнофтальм). Реакция зрачков на свет, аккомодацию и конвергенцию не страдает.
Может быть вызван поражением ствола или верхнешейного отдела спинного мозга (при сосудистых, демиелинизирующих заболеваниях, опухоли или сирингомиелии), раком верхушки легкого (опухолью Панкоста). В последнем случае синдром Горнера сочетается с болями, иррадиирующими по медиальной поверхности руки, и похуданием мелких мышц кисти.
Причиной сдавления симпатических волокон могут также быть шейное «ребро», увеличенные шейные лимфатические узлы, рак щитовидной железы, травма, оперативные вмешательства, опухоли или гранулематозное воспаление на основании черепа и в глазнице, тромбоз или расслоение сонной артерии. Причину часто удается выяснить лишь с помощью дополнительных методов исследования (рентгенография грудной клетки, черепа, шейного отдела, ультразвуковое исследование сонных артерий, КТ, МРТ, по показаниям – ангиография).
Важно учитывать, что у значительной части людей величина зрачков различна (простая, или эссенциальная, анизокория), хотя это различие в среднем невелико (не более 0,5 мм). Иногда анизокория имеет преходящий характер (например, односторонний мидриаз может сопровождать приступ мигрени).
ДЕТСКИЙ ЦЕРЕБРАЛЬНЫЙ ПАРАЛИЧ (ДЦП) – заболевание, характеризующееся непрогрессирующим поражением головного мозга, возникающим до родов, во время родов либо сразу после них и преимущественно проявляющееся двигательными нарушениями.
Этиология, патогенез.Основные причины – внутриутробная гипоксия (например, вследствие нарушения плацентарного кровообращения), врожденные инфекции, несовместимость матери и плода по резусфактору с развитием ядерной желтухи, преждевременные роды и родовая травма, гипоксия и асфиксия во время удлиненных или осложненных родов, сосудистые повреждения или инфекции в послеродовом периоде. Факторы риска – недоношенность и низкая масса при рождении.
Симптомы, течение. Основу клинической картины ДЦП составляют двигательные расстройства – параличи, насильственные движения, нарушение координации движений. Часто отмечаются задержка психического развития с формированием умственной отсталости, эпилептические припадки, глазодвигательные нарушения (косоглазие, нистагм, паралич взора). Выделяют следующие основные формы ДЦП.
Спастическая диплегия (болезнь Литтла) – наиболее распространенная форма, особенно у недоношенных. Чаще всего связана с геморрагическим или ишемическим поражением перивентрикулярного белого вещества. Может сочетаться с гидроцефалией. Проявляется спастическим тетрапарезом, при котором верхние конечности поражаются в меньшей степени, чем нижние. Сразу после рождения тонус в мышцах ног обычно снижен, но затем развивается спастика. При вертикальной поддержке больного его ноги перекрещиваются (вследствие высокого тонуса в приводящих мышцах бедер). Степень поражения рук различна – от выраженных парезов до легкой неловкости. Часто отмечается косоглазие. У большинства больных обнаруживаются задержка развития речи и дизартрия, но ребенок может научиться писать, обслуживать себя, овладеть трудовыми навыками. Прогностически эта форма сравнительно благоприятна при условии правильного систематического лечения.
Гемиплегическая форма– наиболее частая форма ДЦП у доношенных детей, но встречается и у недоношенных. Основные причины – аномалия развития головного мозга или инсульт. В отсутствие ранних парциальных эпилептических припадков с судорогами в пораженной руке двигательный дефект становится заметным не ранее 4–6 мес после родов (ребенок предпочитает совершать движения только одной из рук). В последующем рука и нога отстают в росте, в них развивается спастика. Наиболее выраженной бывает слабость в кисти, в ноге отмечается легкий или умеренный парез. Ребенок в состоянии научиться ходить, но это происходит позднее, чем в норме. Возможны нарушения речи, задержка психического развития, но у большинства больных все же формируются нормальные речь и интеллект.
Двойная гемиплегия – одна из самых тяжелых форм ДЦП, обычно связанная с обширным повреждением головного мозга (при внутриутробной инфекции или тяжелой родовой асфиксии). Руки и ноги при этой форме поражаются в равной степени, но у части больных функция рук страдает больше, чем функция ног. Сразу после рождения отмечается диффузная мышечная гипотония, но в течение первого года жизни происходит повышение тонуса в мышцах туловища и конечностей. Дети с трудом овладевают навыками сидения. Стояние и ходьба обычно невозможны. У большинства больных не удается добиться развития интеллекта и речи. Двигательные навыки (с большим опозданием и значительными отклонениями) формируются только в наиболее легких случаях.
Гиперкинетическая формавозникает вследствие тяжелой гипоксии или ядерной желтухи, вызывающих повреждение базальных ганглиев. В клинической картине доминируют гиперкинезы (хореоатетоз, дистония, баллизм и др.). У 90 % больных наблюдаются речевые нарушения, но интеллект у подавляющего большинства больных не страдает. Прогностически эта форма благоприятна для обучения, но из-за грубого, не поддающегося коррекции гиперкинеза и выраженной дизартрии социальная адаптация затруднена.
Атактическая (мозжечковая) формаредкая форма ДЦП, возникающая при поражении мозжечка и связанных с ним стволовых структур. При осмотре часто выявляются нистагм, нарушение координации движений в конечностях, снижение мышечного тонуса, дизартрия. Приобретение двигательных навыков затруднено. Прогностически эта форма благоприятна, если нет выраженной олигофрении.
Лечениепроводится с помощью специальных программ тренировки физических и психических функций. Важное значение имеют логопедическая и ортопедическая помощь, физиотерапия. Лечениеследует начинать как можно раньше и проводить непрерывно на протяжении многих лет. Для уменьшения спастичности применяют баклофен, тизанидин, локальные инъекции ботулотоксина, при эпилептических припадках назначают антиконвульсанты. Часто используют препараты, стимулирующие обменные процессы в нервной системе (пирацетам, церебролизин, пиридитол и др.). При формировании стойких контрактур и деформаций используют гипсовые повязки или прибегают к оперативному вмешательству (например, удлинению сухожилий).
Прогноз. В тяжелых случаях ребенок редко доживает до 1–2 лет, погибая обычно от пневмонии. В среднем у 25 % больных отмечается значительное улучшение, у 50 % лечение дает более или менее выраженное смягчение моторных дефектов, у 25 % оно неэффективно. Важным прогностическим фактором является также степень интеллектуального дефекта.
ДИСТОНИЯ МЫШЕЧНАЯ– синдром, характеризующийся насильственными медленными или быстрыми повторяющимися движениями, вызывающими вращение, сгибание или разгибание отдельных частей тела с формированием патологических поз.
Этиология.Выделяют первичную (идиопатическую) дистонию, которая составляет около 90 % случаев дистонии и часто является наследственной, и вторичную (симптоматическую) дистонию, вызванную применением лекарственных средств (особенно нейролептиков), травмами, энцефалитами, сосудистыми заболеваниями, опухолями, дегенеративными заболеваниями головного мозга, перинатальной патологией (аноксия, ядерная желтуха), наследственными нарушениями метаболизма (в частности, гепатолентикулярной дегенерацией).
Симптомы, течение. По распространенности выделяют фокальную дистонию, захватывающую небольшую часть тела (например, шею), сегментарную дистонию, вовлекающую смежные части тела (например, шею и руку), мультифокальную дистонию, вовлекающую несмежные части тела, и генерализованную дистонию, гемидистонию, вовлекающую ипсилатеральные руку и ногу. Вначале насильственные движения появляются лишь при определенной активности (например, дистоническая поза в руке появляется только при письме или печатании на машинке), затем – во время любого действия, а потом теряют зависимость от произвольного движения и становятся постоянными, приводя к формированию фиксированной позы и суставных контрактур. Эта характерная эволюция, наряду с другими проявлениями динамичности гиперкинеза (колебание симптомов в течение суток с кратковременным улучшением после сна, влияние корригирующих жестов и изменения позы, ухудшение при волнении), позволяет отличить дистонию от заболеваний скелетно-мышечной системы, вызывающих фиксированные изменения позы. В детстве дистония обычно начинается локально с вовлечения одной стопы, но позднее постепенно вовлекает и другие части тела, становясь генерализованной. Этот вариант дистонии обозначается также как торзионная дистония, что подчеркивает наличие скручивания туловища вокруг оси (торсии). Она может быть семейной (наследоваться по аутосомно-доминантному типу) или спорадический (идипатической). Для дистонии, чувствительной к леводопе (синдром Сегавы), составляющей 10–15 % случаев дистонии детского возраста, характерны выраженные флуктуации с нарастанием симптоматики во второй половине дня, усиление гиперкинеза при физической нагрузке, симптомы паркинсонизма, преимущественное вовлечение ног (что часто ведет к ошибочной диагностике детского церебрального паралича). Дистонии, начинающиеся у взрослых, часто остаются фокальными или сегментарными. К фокальным дистониям относят краниальную дистонию (блефароспазм, оромандибулярную дистонию), цервикальную дистонию (спастическая кривошея), ларингеальную дистонию (спастическая дисфония), туловищную и конечностную дистонию. Отдельную группу составляют так называемые профессиональные дистонии (писчий спазм, спазм машинистки, спазм пианиста), индуцируемые только специфическими движениями.
Диагноз.Прежде всего, важно исключить вторичный характер гиперкинеза, в пользу которого свидетельствуют связь с приемом лекарственных средств, наличие других неврологических синдромов, появление гиперкинеза в покое, а не при движении, очаговые изменения в базальных ганглиях или таламусе при КТ или МРТ. Следует исключить гепатолентикулярную дегенерацию. Длительное время дистонию относили к психогенным заболеваниям, между тем психогенная дистония встречается очень редко. Ее признаками служат: острое начало, наличие других функциональных неврологических (истерических) нарушений (преходящих парезов, нарушений чувствительности, слепоты, псевдоприпадков), признаки психического расстройства, наличие рентной ситуации, выраженный и стойкий эффект психотерапии или плацебо.
Лечение.При генерализованной дистонии наиболее эффективны холинолитики в высокой дозе: тригексифенидил (циклодол), 10–30 мг/сут. Иногда эффективны бензодиазепины (клоназепам), баклофен, резерпин, нейролептики (тиаприд, сульпирид, галоперидол). При синдроме Сегавы стойкий эффект оказывают небольшие дозы препаратов леводопы (наком, мадопар), их имеет смысл испробовать во всех случаях дистонии, развившейся в детском и юношеском возрасте. Наиболее эффективный метод лечения фокальных дистоний – повторные инъекции ботулотоксина в мышцы, вовлеченные в гиперкинез. В резистентных случаях иногда прибегают к оперативному вмешательству (селективной денервации мышц, стереотаксическим операциям).
ДИСЦИРКУЛЯТОРНАЯ ЭНЦЕФАЛОПАТИЯ– хроническая прогрессирующая форма цереброваскулярной патологии, особенно часто встречающаяся у пожилых лиц, в основе которой лежит многоочаговое или диффузное поражение головного мозга, проявляющееся комплексом неврологических и нейропсихологических расстройств.
Этиология, патогенез.Характеризуется постепенным накоплением изменений в мозге, обусловленных повторяющимися ишемическими эпизодами в различных сосудистых бассейнах, которые, в зависимости от локализации и размеров ишемизированной зоны, могут оставаться субклиническими либо проявляться преходящей или стойкой очаговой симптоматикой. В большинстве случаев связана с поражением мелких мозговых артерий (церебральной микроангиопатией). Основным этиологическим фактором микроангиопатии является артериальная гипертензия, вызывающая липогиалиноз мелких проникающих в глубь мозга артерий и артериол. Распространенное поражение мелких артерий вызывает диффузное ишемическое поражение белого вещества и множественные лакунарные инфаркты в глубинных отделах мозга. Поражение крупных сосудов, основной причиной которого является атеросклероз, приводит к развитию более обширных (территориальных) корковых или подкорковых инфарктов и чаще бывает причиной инсультов, чем безынсультной дисциркуляторной энцефалопатии (если сохранны системы коллатерального кровообращения и ауторегуляции мозгового кровообращения). Но при множественном атеросклеротическом стенозе крупных артерий возможно развитие медленно нарастающего ишемического поражения, прежде всего в зонах смежного кровообращения (водораздельных зонах), находящихся на границе крупных сосудистых бассейнов. Дополнительными факторами повреждения мозга являются: повторные эпизоды артериальной гипотензии; нарушение реологии и свертываемости крови (например, вследствие гиперфибриногенемии, гиперлипидемии и т. д.); нарушение венозного оттока при стенозе или окклюзии глубинных мозговых вен или правожелудочковой недостаточности; апноэ во сне, сахарный диабет; повторные эпизоды гипертонических кризов. Прогрессирующая энцефалопатия может быть также следствием специфического поражения мозговых сосудов при наследственных артериопатиях, васкулитах, волчаночной микроангиопатии, антифосфолипидном синдроме.
Симптомы, течение. Термин «энцефалопатия» предполагает наличие не только субъективных жалоб на головную боль, утомляемость, снижение памяти, но и объективных признаков органического поражения мозга, которые могут быть выявлены при неврологическом или нейропсихологическом исследовании. Ведущие проявления – нарушения когнитивных (познавательных) функций, эмоционально-личностные расстройства, двигательные нарушения (включающие пирамидные, экстрапирамидные, псевдобульбарные, мозжечковые расстройства), вестибулярная и вегетативная недостаточность. У значительной части больных выявляются нарушения статики и ходьбы. Течение прогрессирующее, но зачастую с периодами быстрых ухудшений (иногда вследствие декомпенсации сердечно-сосудистых или иных соматических заболеваний), стабилизации и регресса.
Выделяют 3 стадии заболевания. В первой стадии доминируют субъективные расстройства в виде головной боли, головокружения, шума в голове, повышенной утомляемости, снижения внимания, неустойчивости при ходьбе, нарушения сна. При осмотре можно выявить лишь легкую смазанность речи, рефлексы орального автоматизма, оживление сухожильных рефлексов, ани-зорефлексию, снижение постуральной устойчивости, замедленность ходьбы. При нейропсихологическом исследовании выявляются умеренные нарушения памяти, внимания, познавательной активности, которые могут быть компенсированы и существенным образом не угрожают профессиональным способностям и социальной адаптации больного. Иногда на первый план выходят неврозоподобные расстройства, главным образом астенического плана.
Для второй стадии характерно формирование четких клинических синдромов, существенно снижающих функциональные возможности больного – клинически явных когнитивных нарушений (снижение памяти, замедленность психических процессов, нарушении способности планировать и контролировать свои действия), выраженных вестибуломозжечковых расстройств, псевдобульбарного синдрома, постуральной неустойчивости и нарушения ходьбы, реже паркинсонизма. Развиваются эмоциональноличностные расстройства (апатия, эмоциональная лабильность, депрессия, повышенная раздражительность), иногда легкие тазовые расстройства (в виде учащенного мочеиспускания в ночное время). На этой стадии страдает профессиональная и социальная адаптация больного, значительно снижается его работоспособность, но он сохраняет способность обслуживать себя.
Для третьей стадии характерны те же синдромы, но их инвалидизирующее влияние существенно возрастает. Когнитивные нарушения достигают степени умеренной или тяжелой деменции и сопровождаются грубыми эмоционально-личностными нарушениями (снижением критики, апатикоабулическим синдромом, расторможенностью, эксплозивностью). Развиваются грубые нарушения ходьбы и постурального равновесия с частыми падениями, выраженные мозжечковые расстройства, акинетико-ригидный синдром. Часто у больных отмечается сочетание нескольких основных синдромов. Нарушается социальная адаптация, больные постепенно утрачивают способность обслуживать себя и нуждаются в постороннем уходе.
Диагноз.В первую очередь с помощью клинических и лабораторных данных следует исключить курабельные заболевания: опухоли головного мозга, нормотензивную гидроцефалию, метаболические и эндокринные расстройства, васкулиты. Особенно трудна дифференциация с нейродегенеративными заболеваниями пожилого возраста (болезнью Альцгеймера, болезнью Паркинсона). На ранней стадии заболевания, когда еще отсутствуют клинически явные неврологические и нейропсихологические нарушения, труден дифференциальный диагноз с невротическими нарушениями или депрессией пожилого возраста. Комплекс обследований должен по возможности включать КТ или МРТ, которые позволяют исключить иные заболевания, такие как опухоль или гидроцефалию и получить доказательства сосудистого генеза расстройств. Патологию крупных экстра– и интракраниальных мозговых артерий выявляют с помощью ультразвуковой допплерографии, дуплексного ультразвукового сканирования, транскраниальной допплерографии. Важное значение имеет исследование всей сердечно-сосудистой системы, которое может выявить признаки кардиальной патологии или системного сосудистого заболевания (например, атеросклеротического поражения коронарных или периферических артерий, признаки системного васкулита и др.). Следует также исключить соматические заболевания, которые могут быть причиной неврологических нарушений (например, заболевания печени, почек, крови и т. д.). ЭЭГ показана лишь при наличии эпилептических припадков или пароксизмальных состояний неясного генеза, иногда при подозрении на объемное образование. Реоэнцефалография не имеет существенного диагностического значения и не позволяет отслеживать динамику заболевания. Важно исследовать число тромбоцитов, гематокрит, содержание в крови липидов и липопротеидов, фибриногена, коагулограмму.
Лечение.Наиболее важное значение имеет воздействие на сосудистые факторы риска – коррекция артериальной гипертензии, гиперлипидемии, сахарного диабета, отказ от курения. Длительный прием антиагрегантов (аспирин, 100–300 мг один раз в день, иногда в комбинации с дипирадамолом, 300–400 мг/сут) предупреждает повторные ишемические эпизоды. Ноотропные средства (пирацетам, 1,6–4,8 г/сут, пиридитол, 300–600 мг/сут, церебролизин, 10–30 мл в/в капельно, глиатилин, 1,2 г/сут) улучшают внимание и психическую активность, но, по-видимому, мало влияют на другие проявления. Учитывая роль нарушения гемореологии в генезе энцефалопатии при поражении мелких артерий в комплекс лечения следует включать пентоксифиллин (трентал), 400 мг 2 раза. При гиперфибриногенемии возможно применение анкрода и безафибрата. При гиперлипидемии показаны диета и гиполипидемические средства (эндурацин, ловастатин, пробукол и др.). Традиционно при дисциркуляторной энцефалопатии применяют вазоактивные средства, в частности препараты спорыньи (редергин, 1,5 мг 4 раза в сутки или 0,3 мг в/м или в/в, нисерголин, 5-10 мг 3 раза в сутки или 4 мг в/в или в/м), препараты барвинка (винпоцетин, оксибрал), препараты Gingo biloba (например, танакан). Но следует заметить, что долговременная эффективность этих препаратов, так же как и эффективность инстенона, милдроната, актовегина, мексидола и других средств, не доказана. При тенденции к прогрессированию лечение должно быть не курсовым, а непрерывным, при этом рекомендуется каждые 2–3 мес производить смену ноотропных и вазоактивных средств (с учетом их эффективности). Симптоматическое лечение включает прерывистое применение малых доз бензодиазепинов при тревоге и возбуждении, при депрессии показаны антидепрессанты, при апатико-абулическом синдроме – умеренные дозы агонистов дофамина (бромокриптин), при нарушении сна – малые дозы тразодона (50–75 мг на ночь). Выраженность насильственного смеха и плача можно уменьшить с помощью трициклических антидепрессантов.
ДИЭНЦЕФАЛЬНЫЙ (ГИПОТАЛАМИЧЕСКИЙ) СИНДРОМ –комплекс расстройств, возникающий при диффузном поражении гипоталамической области межуточного мозга.
Этиология.Основные причины – опухоли (например, краниофарингиома), энцефалиты, тяжелая черепно-мозговая травма, острая алкогольная энцефалопатия, инсульты, гранулематозные поражения (например, при саркоидозе).
Симптомы. Клинически проявляется сочетанием: 1) нейроэндокринных и метаболических нарушений (адипозогенитальной дистрофией, гиперпролактинемией, несахарным диабетом, кахексией, гипер– или гипогликемией), 2) мотивационно-поведенческих нарушений (булимией или анорексией, отсутствием жажды или полидипсией, снижением либидо или гиперсексуальностью, агрессивностью или абулией), 3) нарушением терморегуляции с развитием как гипер-, так и гипотермии, 4) нарушениями сна и бодрствования (по типу инсомнии или гиперсомнии), 5) нарушения сознания вплоть до комы, расстройством памяти и других нейропсихологических функций, в тяжелых случаях деменцией, 6) вегетативной дисфункцией, включая вегетативные кризы. Хотя ни один из этих синдромов нельзя назвать патогномоничным, их сочетание может указывать на поражение гипоталамуса. Дополнительные симптомы – признаки компрессии зрительного нерва, хиазмы или зрительного тракта, глазодвигательные расстройства. В прошлом диагноз диэнцефального синдрома ошибочно ставился больным с вегетативными кризами, первичным ожирением, неврозами.
Диагноз.Обследование должно включать неврологический и соматический осмотры, эндокринологические тесты, КТ или МРТ головного мозга.
ИКОТА– непроизвольные периодические миоклонические сокращения диафрагмы и межреберных мышц, имитирующие форсированный вдох, с внезапным закрытием дыхательных путей надгортанником, перекрывающим поток воздуха и вызывающим характерный звук.
Этиология, патогенез.Икота – рефлекс, вызываемый раздражением рецептеров брюшной полости и замыкающийся через «центр» икоты в продолговатом мозге с помощью диафрагмального и блуждающего нерва. Она имеет физиологический смысл у плода или новорожденного, позволяя им совершать дыхательные движения без риска захлебнуться. В последующем этот рефлекс подавляется, и лишь при интенсивной периферической стимуляции или поражении центральных тормозящих механизмов происходит его реактивация.
У здоровых лиц кратковременная икота возможна после обильного приема пищи, употребления охлажденных напитков или алкоголя, при волнении. Длительная изнуряющая икота может быть вызвана поражением ствола головного мозга (при энцефалите, инсульте, травме, артериовенозной мальформации, краниовертебральной аномалии), метаболическими расстройствами (например, при диабетической, уремической или печеночной коме), интоксикациями (алкоголем, барбитуратами, бензодиазепинами). Икота может быть признаком нарастающей внутричерепной гипертензии или объемного образования задней черепной ямки. Причинами икоты могут быть также сдавление четвертого шейного корешка (например, при грыже межпозвоночного диска), опухоли шеи, поражения грудной клетки (опухоль средостения, лимфогранулематоз или саркоидоз, опухоль пищевода или легких, дивертикул пищевода, рефлюкс-эзофагит, ларингобронхит, медиастенит, инфаркт миокарда), заболевания органов брюшной полости (гастрит, язва желудка или двенадцатиперстной кишки, кишечная непроходимость, поддиафрагмальный абсцесс, панкреатит, заболевания желчевыделительной системы, опухоли желудка, поджелудочной железы, печени), глаукома. Нередко у молодых женщин икота вызвана психогенными причинами.
Диагноз.Тщательный сбор анамнеза и осмотр, данные дополнительных методов исследования (рентгенография грудной клетки, ультразвуковое исследование брюшной полости, эзофагогастродуоденоскопия, КТ или МРТ головного мозга) позволяют исключить серьезное заболевание, которое могло послужить причиной икоты.
Лечение.Икоту часто удается купировать с помощью простых приемов: больному предлагают сделать несколько глотательных движений или проглотить кусочек сахара, задержать дыхание после глубокого вдоха, перейти с грудного дыхания на диафрагмальное, далеко высунуть язык, вдохнуть дым. Иногда помогают давление на глазные яблоки или точки выхода диафрагмального нерва (над ключицей у края грудинно-ключичнососцевидной мышцы) или попытка спровоцировать чихание (например, с помощью перца). Нередко прибегают к местной анестезии слизистой оболочки носа и ротоглотки или ингаляции 10–15 % СO 2в течение 3–5 мин либо к повторному вдыханию воздуха, который больной выдыхнул в бумажный пакет. При неэффективности этих процедур применяют метоклопрамид, 10–20 мг в/в или в/м, атропин, 0,5–1,0 мг п/к, скополамин, 20 мг п/к, дипразин, 50-100 мг в/в или в/м, нейролептики (аминазин, 25–50 мг в/м, галоперидол, 2,5–5 мг в/в или в/м). В хронических случаях назначают внутрь метоклопрамид, домперидон, антациды, амитриптилин, антиконвульсанты (карбамазепин, дифенин, вальпроат натрия), нифедипин, амантадин. При длительной изнуряющей икоте и неэффективности медикаментозных средств прибегают к эпидуральной блокаде на шейном уровне, блокаде или пересечению диафрагмального нерва.
ИНСОМНИЯ– состояние, определяемое как неудовлетворенность сном, «бессонница». Основные варианты: нарушение засыпания, нарушение поддержания сна (частые ночные или преждевременное утреннее пробуждения), ощущение неудовлетворенности сном, несмотря на его нормальную продолжительность. Выделяют транзиторную инсомнию, продолжающуюся не более нескольких ночей (обычно связана со стрессовой ситуацией, госпитализацией и т. д.), кратковременную инсомнию – от нескольких дней до 3 нед (например, при непродолжительном заболевании) и хроническую инсомнию.
Этиология, патогенез.Причиной хронической инсомнии чаще всего являются психические заболевания (особенно депрессия и тревога), соматические болезни, вызывающие ночные боли, одышку, кашель, зуд, никтурию, сердечные приступы, органические поражения ЦНС, вовлекающие структуры, обеспечивающие инициацию и поддержание сна, реже первичная (идиопатическая) дисфункция этих структур. Нередкой причиной нарушения засыпания является синдром беспокойных ног, проявляющийся крайне неприятными тягостными зудящими ощущениями в глубине голени, стопах, бедрах, иногда в руках, которые появляются, как только больной ложится в постель, заставляя его вставать и ходить по комнате. В движении неприятные ощущения проходят, но стоит ему лечь, как они появляются вновь. Причиной могут быть полиневропатия, беременность, уремия, дефицит железа, но в половине случаев синдром имеет идиопатический характер.
Лечениевключает прежде всего воздействие на основное заболевание, рациональную психотерапию, применение различных методик релаксации. Рекомендуют ряд общих правил: не спать в течение дня, не ложиться в рассерженном состоянии или слишком рано, регулярно заниматься физической нагрузкой в утреннее или дневное время, поддерживать в спальне чистоту и порядок, не наедаться на ночь, избегать приема на ночь алкоголя, кофеина или никотина, выработать определенный ритуал засыпания и т. д. Многим пожилым пациентам достаточно разъяснить закономерность возрастного уменьшения продолжительности и глубины сна. Применение снотворных следует ограничивать, так как они не излечивают заболевания, но зато к ним быстро вырабатывается толерантность, вынуждающая повышать дозу, и лекарственная зависимость. Следует придерживаться минимальных доз. При хронической инсомнии снотворные средства должны назначаться короткими курсами (не более 4 нед) или прерывисто (не более 2–3 ночей в неделю). Начинать лечение инсомнии предпочтительнее с растительных снотворных препаратов (например, экстракта пассифлоры, новопассита) или препаратов безрецептурного отпуска, например доксиламина (донормина), 15–30 мг, препаратов мелатонина. При их неэффективности в качестве снотворных чаще всего применяют бензодиазепины. При нарушении засыпания целесообразнее применять препараты с коротким действием [мидазолам по 7,5-15 мг, триазолам (сомнетон) по 0,125-0,25 мг], их недостаток – рикошетное нарушение сна в ранние утренние часы и высокая частота побочных эффектов (возбуждение, спутанность, амнезия). При частых ночных или раннем утреннем пробуждениях предпочтительнее препараты с длительным действием [флуразепам (беназил) по 15 мг, дизепам (реланиум), 5-10 мг, хлордиазепоксид (элениум), 10 мг], но они могут вызывать сонливость на следующий день. В подобных случаях часто применяют и препараты средней продолжительности действия [оксазепам (тазепам), 5-10 мг; лоразепам (мерлит), 1 мг; темазепам, 10–40 мг; альпразолам, 0,5–1,0 мг; нитразепам (радедорм), 5-10 мг; флунитразепам (рогипнол), 0,51,0 мг]. В последнее время все шире применяют небензодиазепиновые средства золпидем по 10–20 мг и зопиклон (имован) по 3,75-7,5 мг, обладающие клиническим профилем, сходным с бензодиазепинами короткого действия, но, по-видимому, меньшим риском толерантности и зависимости. В качестве альтернативы бензодиазепинам применяют антидепрессанты с седативным действием – амитриптилин, доксепин (синэкван), миансерин (леривон), тразодон, которые не вызывают привыкания и полезны пожилым больным, а также лицам, страдающим депрессией и хронической болью. При нарушении сна из-за зуда могут быть эффективны гидроксизин (атаракс) и антигистаминные средства. Нейролептики с седативным действием (прометазин, хлорпротиксен, левомепромазин (тизерцин)) применяют только у больных со спутанностью при недостаточном эффекте других препаратов. При синдроме беспокойных ног эффективны препараты леводопы (мадопар, 1/ 4_2 таблетки за 30–60 мин до сна), агонисты дофамина (прамипексол, 0,125-0,5 мг за 1–3 ч до сна), бензодиазепины (клоназепам, тетразепам), антикон-вульсанты (карбамазепин, препараты вальпроевой кислоты), клофелин (при уремии); антидепрессанты и нейролептики могут ухудшить состояние.
ИНСУЛЬТ мозговой– острое нарушение мозгового кровообращения. По характеру поражения выделяют ишемический инсульт, возникающий вследствие недостаточного кровоснабжения (ишемии) мозга, и геморрагический инсульт, или спонтанное (нетравматическое) внутричерепное кровоизлияние. В отдельную форму выделяют преходящие нарушения мозгового кровообращения.
Преходящие нарушения мозгового кровообращения(транзиторные ишемические атаки) – остро возникающая дисциркуляция, при которых неврологические симптомы держатся не более 24 ч. Их причиной в большинстве случаев является временная закупорка мозгового сосуда эмболом, формирующимся в сердце (кардиогенная эмболия) или в области атеросклеротического поражения крупного мозгового сосуда, например внутренней сонной или позвоночной артерий (артерио-артериальная эмболия). Реже они возникают при резком снижении АД на фоне грубого стеноза сонных или позвоночных артерий либо при повышении свертываемости крови. Дисциркуляция в сонной артерии вызывает на контралатеральной стороне гемипарез, гемипарестезии, афазию или нарушение восприятия сигналов из противоположной половины пространства, а также слепоту или снижение зрения на один глаз. При дисциркуляции в вертебрально-базилярном бассейне возникают головокружение, тошнота и рвота, двоение, дизартрия, дисфагия, атаксия, амнезия, двусторонняя корковая слепота или тетрапарез. Клиническое значение преходящих нарушений мозгового кровообращения состоит в том, что они – предвестники не только инсульта, но и инфаркта миокарда. Своевременная диагностика их причины (с помощью аускультации сердца и крупных сосудов, УЗИ мозговых сосудов, рентгенографии грудной клетки, электро– и эхокардиографии, ангиографии, лабораторного исследования) позволяет провести лечебные меры, снижающие риск осложнений.
Ишемический инсультможет быть вызван тромбозом или эмболией внечерепных или внутричерепных мозговых артерий. Чаще всего связан с артериальной гипертензией и атеросклерозом мозговых сосудов. К факторам риска относятся также курение, сахарный диабет, нарушение сердечного ритма, полицитемия и тромбоцитемия, гиперлипидемия, избыточная масса тела. По течению выделяют прогрессирующий инсульт, при котором симптоматика продолжает нарастать, и завершившийся инсульт, при котором неврологический дефицит уже стабилизировался. В качестве отдельной формы выделяют малый инсульт, или инсульт с обратимым неврологическим дефицитом, при котором неврологическая симптоматика полностью исчезает в течение 3 нед.
Тромботический инсультобычно возникает на фоне атеросклероза мозговых артерий. Атеросклеротическая бляшка (атерома) формируется в артериях крупного или среднего калибра. Растущая атерома не только сужает сосуд, но и способствует формированию тромба, вызывающего закупорку (окклюзию) этого сосуда и ишемию кровоснабжаемого им участка мозга, которая приводит к его некрозу (инфаркту мозга). При тромботическом инсульте симптомы часто развиваются в ночное время, и больной уже просыпается с парезом или афазией. Если же инсульт развивается в дневное время, то характерно постепенное прогрессирование неврологических симптомов в течение нескольких часов. Общемозговые симптомы (головная боль, угнетение сознания, эпилептические припадки) часто отсутствуют, но при обширных инфарктах они могут быть выражены в той же степени, что и при кровоизлияниях. Тромботическому инсульту нередко предшествуют одно или несколько преходящих нарушений мозгового кровообращения. Характерные признаки – «мерцание» очаговых симптомов перед окончательным развитием очагового выпадения, «ступенеобразное» формирование дефекта, наличие шума при аускультации сонной артерии или уменьшение ее пульсации.
Эмболия сосудов мозгахарактеризуется апоплектиформным развитием. Неврологический дефект бывает максимальным уже в самом начале заболевания. Нередко больной, у которого стремительно развился парез, не успев ухватиться за ближайшую опору, падает на пол. Для эмболического инфаркта более характерны головная боль, потеря сознания, эпилептические припадки. Источником эмболического материала чаще всего бывают тромботические массы в левом предсердии (например, при мерцательной аритмии, кардиомиопатии, пороке сердца или инфаркте миокарда). При бактериальном эндокардите происходит закупорка мозговых сосудов септическими эмболами, представляющими собой фрагменты вегетаций, образующихся на инфицированных клапанах.
В отдельную форму выделяют лакунарные инфаркты,вызываемые закупоркой мелких мозговых артерий. Самая частая причина лакунарных инфарктов – гипертоническая микроангиопатия, развивающаяся на фоне артериальной гипертензии. Для лакунарного инфаркта характерна ограниченная симптоматика: гемипарез, гемигипестезия, сочетание гемипареза и атаксии (атактический гемипарез), дизартрии и неловкости в правой кисти. При этом отсутствуют общемозговые симптомы (угнетение сознания, головная боль, эпилептические припадки) и нарушения высших мозговых функций (например, афазии или апраксии).
Геморрагический инсультхарактеризуется кровоизлиянием в ткань мозга(внутримозговое, или паренхиматозное кровоизлияние), в подпаутинное (субарахноидальное) пространство ( субарахноидальное кровоизлияние)или в желудочки мозга (внутрижелудочковое кровоизлияние). Возможны и смешанные формы.
Внутримозговое кровоизлияние в большинстве случаев связано с артериальной гипертензией. Истечение крови может продолжаться от нескольких минут до нескольких часов, пока в месте кровоизлияния не сформируется тромб. При гипертензионном кровоизлиянии гематомы чаще всего локализуются в глубинных отделах мозга. Реже причиной внутримозгового кровоизлияния бывают сосудистые мальформации, применение антикоагулянтов и тромболитических средств, васкулиты или опухоли мозга. Кровоизлияния при сосудистых аномалиях (артериовенозных мальформациях, кавернозных ангиомах), приеме симпатомиметиков (амфетамина, кокаина) обычно локализуются в более поверхностных слоях полушарий (лобарные кровоизлияния). Нередкая причина лобарных кровоизлияний у лиц пожилого возраста – амилоидная ангиопатия.
Симптоматика появляется внезапно, чаще в дневное время. Они могут нарастать в течение нескольких секунд или минут, иногда нескольких часов или суток. Характерно сочетание очаговых симптомов (гемипарез, афазия, гемианопсия, атаксия) с выраженными общемозговыми проявлениями (головной болью, рвотой, угнетением сознания), а также менингеальным синдромом. В 10 % случаев наблюдаются генерализованные судорожные припадки. Но при ограниченных кровоизлияниях общемозговые симптомы могут отсутствовать, как и при ишемическом инсульте. Диагностика еще более затрудняется в тех случаях, когда небольшая гематома не сообщается ни с подоболочечным пространством, ни с желудочками, и поэтому в цереброспинальной жидкости отсутствует кровь. Отличить геморрагический инсульт от ишемического в подобных случаях можно лишь с помощью КТ или МРТ. Серьезным осложнением полушарных геморрагий является развитие дислокации: увеличение объема пораженного полушария за счет отека или излившейся крови приводит к тому, что медиальные отделы височной доли вклиниваются в вырезку мозжечкового намета и ущемляют средний мозг. Индикатором подобного осложнения служит появление у больного в состоянии комы глазодвигательных расстройств (косоглазие, птоз, мидриаз). Кровоизлияние в мозжечок может вызвать сдавление продолговатого мозга за счет смещения миндалин мозжечка в большое затылочное отверстие.
Спонтанное субарахноидальное кровоизлияние в 80 % случаев обусловлено разрывом внутричерепной аневризмы, как правило, локализующейся в области артериального круга большого мозга. Более редкие причины – расслоение внутричерепной артерии, геморрагический диатез, гипертоническая болезнь. Основные клинические проявления – внезапная необычайно интенсивная головная боль, нередко сопровождающаяся потерей сознания, повторной рвотой, психомоторным возбуждением, иногда судорожным припадком. Менингеальные симптомы могут появляться спустя несколько часов. На 2-3-й день болезни повышается температура тела. Примерно у половины больных за 2–3 нед до инсульта отмечаются преходящие головные боли. Часто нарушено сознание. У части больных отмечаются симптомы, связанные со сдавлением аневризмой соседних структур (например, расширение зрачка и птоз, связанные со сдавлением глазодвигательного нерва). Уже в первые часы кровоизлияния на глазном дне можно обнаружить кровоизлияния в сетчатку или застойные диски. Многие случаи оболочечного кровоизлияния протекают с резким повышением АД, обусловленным раздражением излившейся кровью стволовых вегетативных центров. Диагностика возможна при люмбальной пункции, позволяющей получить кровянистую цереброспинальную жидкость, или с помощью КТ. Приблизительно у больных через несколько дней возникает спазм отдельных интракраниальных сосудов, ведущий к ишемическим очагам размягчения, в частности в стволе мозга. В первые несколько дней погибают 10 % больных, в последующем летальные исходы связаны с повторным кровоизлиянием, ангиоспазмом, гидроцефалией, электролитными нарушениями.
Диагноз.Врач, оказывающий помощь больному с подозрением на инсульт, должен решить 3 основные диагностические задачи: 1) отдифференцировать инсульт от заболеваний, которые могут его имитировать (опухоли, энцефалита, истерии и др.), 2) дифференцировать ишемический и геморрагический инсульты, 3) установить причину и механизм инсульта. Инсультообразно протекает кровоизлияние в опухоль, однако обычно при опухоли мозга удается выяснить, что острому периоду предшествовали нарастающая головная боль и очаговые симптомы. Особенно сложными являются случаи подострого (иногда в течение нескольких суток) развития инсульта. Решающее значение во всех сомнительных случаях имеют КТ или МРТ головы. Поскольку дифференцировать ишемический инсульт от геморрагического по клиническим признакам далеко не всегда возможно, в отсутствие КТ надо считать правилом исследование цереброспинальной жидкости у всех больных с острым нарушением мозгового кровообращения, поступивших в стационар. Противопоказания к пункции в острейшей стадии инсульта возникают нечасто: при атональном состоянии, некупируемой левожелудочковой недостаточности с отеком легкого, наличии застойных дисков зрительных нервов (по данным офтальмоскопии) или смещения срединных структур (по данным эхоэнцефалоскопии). При пункции нередко возникает сомнение, не является ли примесь крови в цереброспинальной жидкости «путевой», т. е. не вызвана ли она травматичной пункцией. Чтобы исключить эту возможность, ликвор собирают в три пробирки: в пользу травматичной пункции свидетельствует уменьшение примеси крови от пробирки к пробирке, но более надежным признаком является ксантохромия надосадочной жидкости, полученной после центрифугирования. Ксантохромия появляется не ранее 6 ч от момента кровоизлияния и сохраняется до 3 нед. Ни один из современных способов оценки гемокоагуляции не дает информации о характере инсульта.
Лабораторное обследование должно включать клинический анализ крови с определением числа тромбоцитов, общий анализ мочи, исследование содержания в крови электролитов, кальция, глюкозы, мочевины, креатинина, липидов, исследование состояния свертывающей системы крови (коагулограмма). В течение первой недели необходимо регулярно определять содержание электролитов (прежде всего натрия и калия) и сахара крови, осмолярность крови, гематокрит. В комплекс обязательных исследований входят также рентгенография грудной клетки, электрокардиография, УЗИ магистральных артерий головы. Весьма желательно и краниографическое исследование, так как при падении в момент инсульта больной может получить серьезную травму. Особый подход необходим у молодых лиц, перенесших инсульт, поскольку в этой возрастной группе инсульт часто вызывается относительно редкими заболеваниями: васкулитами, антифосфолипидным синдромом, мигренью, расслоением сонных и позвоночных артерий, нейросифилисом, заболевания крови (в частности, полицитемией, коагулопатиями и др.). Комплекс исследований у молодых лиц должен включать эхокардиографию, серологическое исследование на сифилис и ВИЧ, определение антинуклеарных и антифосфолипидных антител, ревматоидного фактора, электрофорез белков, по показаниям – ангиографию и холтеровский мониторинг ЭКГ. После кровоизлияний (если оно не вызвано артериальной гипертензией) показано ангиографическое исследование мозговых сосудов с целью диагностики сосудистой мальформации.
Лечение.Больничные условия резко расширяют диапазон терапевтических возможностей и обеспечивают постоянный контроль за состоянием больного, поэтому следует помещать в стационар большинство больных с мозговым инсультом. Противопоказаниями к перевозке в стационар являются атоническая кома, некупирующееся на месте резкое нарушение дыхания или отек легких, некупирующийся эпилептический статус, шок. При угнетении сознания, выраженных нарушениях дыхания или гемодинамики, эпилептическом статусе или серийных припадках, нарушении глотания, требующем зондового питания, больных следует помещать в отделения интенсивной терапии.
Базисная терапиявключает мероприятия, которые проводят при любом варианте инсульта. Их основная задача – предупредить осложнения, вызывающие вторичное повреждение мозга. Решающее значение имеет поддержание дыхания, которое предусматривает обеспечение проходимости дыхательных путей и достаточной оксигенации (введение воздуховода, удаление слизи из дыхательных путей, дача увлажненного кислорода через носовой катетер или маску). По показаниям проводят интубацию, санацию трахеобронхиального дерева, ИВЛ. Внутрибольничная легочная инфекция – ведущая причина смерти больных в течение 1-й нед после инсульта. Для ее предупреждения необходимы вибрационный массаж, дыхательная гимнастика, ранняя мобилизация больного. Применение антацидов, предупреждающих стрессовые язвы, снижает вероятность аспирационной пневмонии. Поддержание гемодинамики предполагает контроль АД и сердечной деятельности. Весьма распространенной ошибкой является попытка снизить АД в первые часы инсульта. Она исходит из ложного предположения, что инсульт – следствие повышенного АД. Но повышение АД до определенного предела следует рассматривать как компенсаторную реакцию, направленную на поддержание мозгового кровотока. Обычно АД спонтанно уменьшается в течение нескольких суток. Поэтому, как правило, АД не следует снижать, если при ишемическом инсульте оно не превышает 220/120 мм рт. ст., а при геморрагическом – 170/100 мм рт. ст. и при этом нет признаков отека легких, инфаркта миокарда, нефропатии, злокачественной артериальной гипертензии (ретинопатии). Если АД превышает этот порог, то его первоначально рекомендуют снизить не более чем на 10–20 %. Затем в течение нескольких дней АД не следует снижать ниже 170/90 мм рт. ст., и лишь в последующие 2–4 нед нужно постепенно опускать АД до привычного для больного уровня. Для снижения АД предпочтительнее использовать -блокаторы (лабетолол, 100 мг внутрь или 20 мг в/в), ингибиторы ангиотензин-превращающего фермента (капотен, 25–50 мг, эналаприл, 5-10 мг – перорально или через зонд), антагонисты кальция (никардипин, 20 мг). В их отсутствие возможно применение нифедипина (коринфар, адалат SL), 10–20 мг под язык, сульфата магния, 10 мл 25 %-ного раствора в/в, дибазола, 3–5 мл 1 %-ного раствора в/в, клофелина, 0,5–1,0 мл 0,01%ного раствора в/в, рауседила, 1–2 мл 0,1 %-ного раствора в/в. В отсутствие эффекта прибегают к ганглиоблокаторам (пентамин, 1 мл 5%-ного раствора в/м или 0,2–0,5 мл 5%-ного раствора в 20 мл физиологического раствора в/в медленно) или нитропруссиду натрия (2 мкг/кг/мин в/в капельно). Не менее опасна при инсульте артериальная гипотония, которую корригируют с помощью введения кристаллоидных или коллоидных растворов в сочетании с кортико-стероидами (преднизолон, 120–150 мг или дексаметазон, 8-12 мг) и вазотониками, например допамином (50 мг препарата разводят в 250 мл физиологического раствора, затем проводят инфузию со скоростью 3–6 кап/мин), норадреналином или мезатоном, поддерживая АД на уровне 140–160/85-90 мм рт. ст. Важно быстро купировать проявления сердечной недостаточности и нарушения ритма сердца, которые снижают кровоснабжение мозга и усугубляют ишемию. При наличии признаков сердечной недостаточности вводят сердечные гликозиды (строфантин, 0,5–1,0 мл 0,06 %-ного раствора в/в медленно), при мерцательной тахиаритмии – верапамил, 5-10 мг в/в или дигоксин, 0,125-0,25 мг в/в. Всегда следует помнить о возможности инфаркта миокарда и другой кардиальной патологии, которая является одной из основных причин летального исхода в остром периоде и часто требует специальной терапии. С другой стороны, у 10 % больных с ишемическим инсультом и 70 % больных с геморрагическим инсультом регистрируются изменения ЭКГ (депрессия сегмента ST, инверсия или повышение амплитуды зубца Т,удлинение интервала QT, появление U-волны, желудочковые аритмии), которые связаны с симпатоадреналовой активацией, вызывающей непосредственное повреждение миокарда. Ее можно купировать с помощью -блокаторов.
Важная задача – предупреждение и лечение внутричерепной гипертензии и отека мозга. При умеренном отеке мозга показан глицерин, в более тяжелых случаях – маннитол (предварительно следует установить мочевой катетер для установления количества выделенной жидкости). Фуросемид применяют в сочетании с осмотическими диуретиками или отдельно (20 мг 3 раза в/в или в/м). Как осмотические, так и петлевые диуретики уменьшают объем мозга, воздействуя главным образом на его непораженную ткань, и мало влияют на перифокальный отек. Поэтому их применяют лишь при наличии клинических признаков внутричерепной гипертензии. Кортико-стероиды при инсульте неэффективны.
Основное правило инфузионной терапии – поддержание нормоволемии, в связи с этим важен точный учет количества введенной и выделенной жидкости. В результате ограничения жидкости и нерационального использования диуретиков возникает дегидратация, что ведет к уменьшению кровоснабжения мозга. В связи с этим следует обращать внимание на тургор и влажность кожных покровов, влажность языка, гематокрит. С другой стороны, избыточное введение жидкости, содержащей много «свободной воды» (например, 5 %-ного раствора глюкозы), способствует развитию отека мозга и расширению зоны инфаркта. В остром периоде возможно некоторое ограничение объема вводимой жидкости (до 1,5 л/сут). В первые дни в качестве инфузионной среды предпочтителен физиологический раствор, в последующем – глюкозо-электролитный раствор, содержащий 0,45 %-ного хлорида натрия и 5 %-ной глюкозы, к которым следует добавлять необходимое количество калия, при гипергликемии – раствор Рингера. Гипогликемия и гипергликемия равно опасны для мозга. Гипергликемия способствует развитию отека, расширению зоны инфаркта и серьезно ухудшает прогноз инсульта. В связи с этим нецелесообразно введение как изотонических, так и гипертонических растворов глюкозы, за исключением тех случаев, когда необходимо скорректировать гипогликемию или проводить парентеральное питание. Если уровень сахара превышает 200 мг% в течение 3–6 ч, следует временно назначить малые дозы инсулина. Коррекцию гипогликемии предпочтительнее проводить путем в/в введения 10–20 %-ного растворов глюкозы, в последующем – назначением глюкозы внутрь. При инсулино-независимом сахарном диабете может потребоваться временный переход на инсулино-терапию.
Повышение температуры тела выше 38 °C усугубляет повреждение мозга, поэтому важно быстро снизить повышенную температуру тела (пузырь с холодной водой или льдом и т. п.). Самой частой причиной лихорадки у больных с инсультом является аспирационная пневмония. При появлении признаков легочной или мочевой инфекции назначают антибиотики. Питание больного следует начинать с 1–2 сут, при необходимости прибегая к зондовому или парентеральному питанию. При затруднениях глотания следует крайне осторожно кормить больного, чтобы избежать аспирационной пневмонии.
С первых дней необходимы тщательный туалет полости рта (удаление съемных протезов), обработка кожных покровов дезинфицирующими средствами (например, камфорным спиртом). Больного следует поворачивать в постели каждые 2–3 ч. Назначение витамина С (не менее 1 г/сут) и поливитаминов с минералами, использование противопролежневых матрасов также уменьшают вероятность пролежней. Под колени и пятки следует подложить валики. Нога должна быть слегка согнута в коленном суставе, стопа должна быть в нейтральном положении или в состоянии легкого тыльного сгибания, рука должна быть отведена в плечевом суставе, разогнута в локтевом суставе и ротирована кнаружи. Во избежание натуживания назначают слабительные средства (бисакодил), при атонии кишечника – прозерин, калимин или цизаприд. При задержке мочи необходима катетеризация мочевого пузыря (как можно быстрее перейти от постоянного катетера к периодической катетеризации или использованию закрытой дренажной системы). Объем остаточной мочи не должен превышать 100 мл.
Пассивные движения начинают со 2-го дня. Раннее пересаживание больного в кресло предупреждает развитие контрактур и ускоряет восстановление. Для предупреждения тромбоза глубоких вен в парализованных нижних конечностях используют малые дозы гепарина (2500 ЕД п/к 2 раза в сутки). При психомоторном возбуждении следует использовать реланиум, 2–4 мл 0,5 %-ного раствора в/в медленно 2–3 раза в сутки, оксибутират натрия, 30–50 мг/кг в/в медленно, галоперидол, 1–2 мл 1 %-ного раствора, избегая применения аминазина. При тошноте и рвоте назначают метоклопрамид, 10 мг в/м, в/в или внутрь, домперидон (мотилиум), 10 мг внутрь 3–4 раза, торекан в свечах или в/м, этаперазин, 4-10 мг внутрь 2–3 раза в день. Эпилептические припадки следует быстро купировать с помощью в/в введения реланиума (10 мг в 20 мл физиологического раствора, спустя 10–15 мин препарат можно ввести повторно в той же дозе). При его неэффективности используют оксибутират натрия (10 мл 20 %-ного раствора со скоростью 1–2 мл/мин) или закись азота в смеси с кислородом. Для предупреждения повторных припадков немедленно назначают антиконвульсанты длительного действия (карбамазепин).
Дифференцированная терапия различна при геморрагическом и ишемическом инсульте, но не в меньшей степени она зависит от характера сосудистого заболевания и индивидуальных особенностей больного.
1. Лечениеишемического инсульта. На настоящий момент реально не существует ни одного средства, способность которого снижать летальность или улучшать восстановление неврологических функций при инсульте была бы твердо установлена. Тем не менее на практике при ишемическом инсульте широко используют ряд препаратов, влияющих на состояние свертываемости, микроциркуляции, метаболических процессов в мозге. Все эти средства могут оказать эффект лишь при условии раннего назначения (в первые 4–8 ч от появления симптомов), пока не произошло необратимое повреждение нейронов, расположенных вокруг очага некроза.
Продолжительность постельного режима зависит от состояния больного: при небольших инфарктах с хорошим регрессом симптоматики он может ограничиваться несколькими днями, при более обширном инфаркте он увеличивается до 1–2 нед. Нужно учитывать, сколь плохо переносят гиподинамию пожилые люди; в случае длительного постельного режима их последующая реабилитация осложнена. Восстановительную гимнастику и особенно массаж при удовлетворительном состоянии больного можно начинать уже в первые дни болезни. Следует соотносить объем нагрузок с тяжестью инсульта и состоянием сердечно-сосудистой системы.
Прямые антикоагулянты (гепарин) обычно применяют при прогрессирующем инсульте, реже для ранней вторичной профилактики кардиогенной или артерио-артериальной эмболии, обычно у больных с преходящим нарушением мозгового кровообращения или хорошим регрессом симптоматики. Гепарин можно назначить, лишь исключив кровоизлияние (с помощью КТ или хотя бы люмбальной пункции). Препарат вводят по 2,5–7,5 тыс. ЕД в/в или под кожу живота через каждые 4–6 ч в первые 4–6 сут под контролем частично активированного тромбопластинового времени или времени свертываемости крови, которые должны увеличиться в 1,5–2 раза. Противопоказания к назначению гепарина – глубокая кома, резкое неконтролируемое повышение АД (систолическое выше 200 мм рт. ст., диастолическое – выше 100 мм рт. ст.), септическая эмболия (при бактериальном эндокардите), геморрагический инфаркт мозга, порок сердца в стадии декомпенсации, язвенная болезнь желудка и двенадцатиперстной кишки, почечная и печеночная недостаточность, геморрагический диатез, злокачественные новообразования, беременность, послеродовый период, эпилептические припадки, лейкоцитоз (свыше 10 000 в 1 мкл) в первые сутки после развития инсульта. Риск геморрагических осложнений (микро– и макрогематурии, подкожных петехий, носовых и желудочных кровотечений, внутримозгового кровоизлияния или геморрагической трансформации инфаркта) больше при применении более высоких доз гепарина. Поскольку при обширном эмболическом инфаркте мозга велика вероятность геморрагической трансформации, антикоагулянты назначают лишь спустя 3–4 дня. При лечении гепарином надо следить за составом мочи (появление эритроцитов) и содержанием тромбоцитов в крови. При ухудшении состояния необходима повторная КТ (или люмбальная пункция), при подтверждении геморрагического осложнения – введение протамина сульфата (по 5 мл 1%-ного раствора). В последние годы начинают использовать более безопасные низкомолекулярные гепарины (фраксипарин и др.), но их эффективность не установлена. Если планируется длительная антикоагулянтная терапия, то в последние 2 дня лечения гепарином назначают непрямые антикоагулянты и гепарин отменяют лишь после того, как протромбиновый индекс уменьшится в 1,5–2 раза. Индивидуальная чувствительность больных к антикоагулянтам непрямого действия различна. Изменяя ежедневные дозы антикоагулянтов в зависимости от показателей протромбинового индекса (при ежедневном контроле), в течение недели можно подобрать схему приема препаратов. В специализированных центрах при тромбозе крупной мозговой артерии в первые 3 ч после появления симптоматики, исключив кровоизлияние с помощью КТ, вводят тромболитики (наиболее эффективен и безопасен рекомбинантный активатор тканевого плазминогена). Антиагреганты (аспирин, 100–300 мг/сут) назначают в отсутствие показаний к антикоагулянтам (одновременно следует назначить антацид).
Гемодилюция с помощью реополиглюкина (400 мл в/в капельно 1–2 раза в день в течение 5 дней) и кристаллоидных растворов (до 2–3 л) показана, если гематокрит превышает 45 %. Применяют также пентоксифиллин, 200 мг в/в капельно на 200 мл физиологического раствора 2 раза в сутки, пирацетам, 4-12 г/сут в/в капельно, затем внутрь 3,6–4,8 г/сут, антиоксиданты (витамин Е, 100–200 мг в/м 2–3 раза в сутки, эмоксипин, 300–600 мг в/в капельно, мексидол, 200–400 мг в/в капельно), вазоактивные средства (кавинтон, нисерголин, инстенон), метаболические средства (актовегин, аплегин, церебролизин), но их эффективность не доказана.
2. Лечениегеморрагического инсульта. При внутримозговом кровоизлиянии постельный режим следует соблюдать в течение 1–2 нед.
При внутримозговых кровоизлияниях иногда применяют этамзилат (дицинон), 250–500 мг 4 раза в сутки в/в или в/м на в течение 3–5 сут, гемофобин, 5 мл в/м 3 раза в сутки. Но в подавляющем большинстве случаев к моменту поступления в больницу кровотечение спонтанно остановилось, и необходимости в гемостатических средствах нет. Если кровоизлияние вызвано применением непрямых антикоагулянтов, вводят викасол (10 мг п/к или 10–20 мг в/в капельно в 100 мл физиологического раствора), если оно связано с введением гепарина, то в/в назначают протамина сульфат (из расчета 1 мг препарата на каждые 100 ЕД гепарина, введенные в последние 2 ч, но не более 50 мг), если же оно связано с введением тромболитика, то вводят аминокапроновую кислоту или свежезамороженную плазму. При тромбоцитопении используют тромбоцитарную массу.
При субарахноидальном кровоизлиянии основная задача – предупредить повторное кровоизлияние, наиболее вероятное в первые 3 нед, и вторичный ангиоспазм. Если ранняя операция (клипирование аневризмы) невозможна, то в течение 3 нед необходим строгий постельный режим; больному нужно создать абсолютный покой, исключить натуживание (для профилактики запора необходимы слабительные), кашель (препараты кодеина). Для предотвращения повторного кровотечения в прошлом применяли антифибринолитические средства, в частности аминокапроновую кислоту, но в настоящее время от применения подобных препаратов отказываются в связи с тем, что их положительный эффект (снижение вероятности повторного кровотечения) перевешивается отрицательным действием – увеличением риска ангиоспазма, гидроцефалии и других осложнений. В связи с возможностью ангиоспазма при субарахноидальном кровоизлиянии следует избегать гиповолемии (объем вводимой жидкости может достигать 2–3 л/сут, только при отеке мозга и уже развившемся обширном инфаркте мозга объем несколько ограничивают), артериальной гипотензии (систолическое АД следует поддерживать на уровне 130–150 мм рт. ст.). Кроме того, в целях предупреждения и лечения ангиоспазма назначают нимодипин (30–60 мг 4 раза в день или в/в капельно со скоростью 2 мг/ч). Хирургическое лечение проводят при мозжечковых и поверхностных полушарных (лобарных) кровоизлияниях.
Профилактикапоследующего инсульта включает коррекцию факторов риска (снижение артериальной гипертензии, гиперлипидемии, отказ от курения). При стенозе магистральных артерий или поражениях мелких артерий показан аспирин (100–300 мг ежедневно), предпочтительнее в оболочке, не растворяющейся в желудке (аспирин-кардио, тромбо-АСС). При неэффективности малых доз аспирина у больных с каротидным стенозом назначают более высокие дозы (900-1200 мг) либо переходят на антикоагулянты. У больных молодого и среднего возраста со стенозом сонной артерии, превышающим 70 %, которые перенесли ТИА или малый инсульт с полным восстановлением, возможно оперативное лечение (эндоартерэктомия), в связи с чем их следует направлять в центры сосудистой хирургии. При кардиогенной эмболии, а иногда при грубом стенозе магистральных артерий предпочтительнее использовать непрямые антикоагулянты (варфарин, неодикумарин, синкумар, фенилин) под контролем протромбинового индекса, который должен составлять 50–60 %. При наличии противопоказаний к назначению антикоагулянтов (в частности, при высокой артериальной гипертензии), а также у больных старше 75 лет назначают аспирин (250–300 мг/сут). У больных с острым инфарктом миокарда риск инсульта составляет 1 % (особенно вероятна эмболия в первые 24 ч). Назначение малых доз аспирина (100–300 мг/сут), начиная с первых часов заболевания, снижает риск инсульта почти на половину.
Реабилитационная терапия должна быть непрерывной и особенно активной в течение первых 6 мес после инсульта. Сразу после выписки из стационара реабилитационные мероприятия целесообразно осуществлять в условиях специализированного учреждения (санатория или диспансера), в последующем – по месту жительства. Реабилитационные мероприятия включают речевую терапию, тренировку двигательных функций, мероприятия, направленные на восстановление бытовых навыков, развитие сохранившихся когнитивных способностей. При спастичности применяют миорелаксанты, при депрессии, часто развивающейся у больных инсультом, – антидепрессанты, предпочтительнее селективные ингибиторы обратного захвата серотонина (флуоксетин, флувоксамин, серталин), не оказывающие холинолитического действия и не вызывающие ортостатическую гипотензию. Часто применяют ноотропные средства (пирацетам, 0,8–1,6 г 3 раза в сутки, пиридитол, 100–200 мг 2–3 раза, глиатилин, 400 мг 3 раза, церебролизин, 10–20 мл в/в № 20–30, цитиколин, 1 г в/в, аплегин), но они действуют главным образом на нейропсихологические функции. Активным восстановительным лечением удается добиться того, что больные с гемиплегией могут самостоятельно ходить; движения в руке обычно восстанавливаются хуже, чем в ноге.
Прогноз. При ишемическом инсульте около 25 % больных умирают в течение первого месяца, в последующем смертность составляет 16–18 % в год. Около 90 % выживших имеют тот или иной резидуальный дефект, причем треть из них становятся инвалидами. При внутримозговых кровоизлияниях в течение первого месяца погибают около 30 % больных. Неблагоприятные прогностические признаки – массивная гематома, угнетение сознания, пожилой возраст. При субарахноидальном кровоизлиянии в первые 3 мес умирают примерно 45 % больных. Прогноззависит от степени угнетения сознания при поступлении.
ИНСУЛЬТ СПИНАЛЬНЫЙ– острое нарушение кровообращения в спинном мозге.
Этиология, патогенез.Чаще наблюдаются ишемические инсульты (инфаркты) спинного мозга; случаи кровоизлияния (гематомиелия) очень редки. Ишемический инсульт спинного мозга чаще связан с патологией аорты (атеросклероз, расслаивающая аневризма, коарктация), чем с поражением интрамедуллярных сосудов, атеросклеротическое поражение наблюдается не более чем у 3 % пожилых лиц. Непосредственной причиной ишемии чаще всего является закупорка экстраспинальных сосудов, от которых берут начало корешково-медуллярные артерии. Другие причины: инфаркт миокарда с падением системного АД, сдавление корешково-медуллярных артерий при грыже межпозвоночного диска, опухоли позвоночника и спинного мозга, оперативное вмешательство на аорте, кардиогенная эмболия. Иногда спинальный инфаркт связан с васкулитами или нейросифилисом. При артериальной гипотензии, особенно у больных с атеросклерозом аорты и ее основных ветвей, могут пострадать отделы спинного мозга, находящиеся на границе сосудистых бассейнов и наиболее чувствительные к ишемии, что проявляется развитием смешанного пареза без нарушений чувствительности и напоминает картину бокового амиотрофического склероза.
Симптомы, течение. Симптоматика развивается остро с внезапных болей в спине, иногда с корешковой иррадиацией, на фоне которых появляются двусторонние вялые параличи, нарушения болевой и чувствительности ниже уровня поражения, тазовые расстройства. Поскольку инфаркт чаще всего возникает в зоне, кровоснабжаемой передней спинальной артерией, глубокие виды чувствительности, которые проводят задние столбы, остаются сохранными. При поражении проникающей ветви спинальной артерии инфаркт развивается лишь с одной стороны, что проявляется моноплегией или гемиплегией на стороне поражения и нарушение поверхностной чувствительности на противоположной стороне (синдром Броун – Секара).
Дифференциальный диагнозпроводят с миелитом, эпидуритом, метастатической опухолью позвоночника. В пользу спинального инфаркта могут свидетельствовать острое развитие заболевания (без предшествующих симптомов), отсутствие поражения задних столбов, наличие четкого уровня поражения, признаки системного сосудистого заболевания. Диагностику облегчают данные миелографии или МРТ, исследования цереброспинальной жидкости. Обязательно серологическое исследование на сифилис и ВИЧ-инфекцию.
Лечениепроводят с помощью вазоактивных препаратов (пентоксифиллина), реополиглюкина, ноотропных (церебролизин) и других средств. Но более важное значение имеют симптоматические меры, уход за кожей, предупреждение легочной и мочевой инфекции, ранняя и полноценная реабилитация, включающая лечебную гимнастику, массаж, физиотерапевтические процедуры.
Прогноззависит от массивности зоны размягчения и сопутствующих заболеваний (поражение аорты, метастаз). Во многих случаях удается добиться полного или частичного восстановления движений, чувствительности и ликвидации тазовых нарушений.
ИСТЕРИЯ– термин, который чаще всего используют для обозначения своеобразного расстройства личности, в основе которого лежит демонстративность, стремление быть в центре внимания, повелевать окружающими, или невротического расстройства, проявляющегося множественными соматическими жалобами либо функциональными неврологическими (или псевдоневрологическими, т. е. имитирующими проявления органических неврологических заболеваний) симптомами. Функциональные неврологические расстройства выражают подсознательное стремление больных к получению выгоды, например, привлечение заботливого внимания близких. Некоторые клинические особенности позволяют отличить истерические (конверсионные) псевдоневрологические нарушения от органических неврологических расстройств. Нарушения чувствительности при истерии не укладываются в зоны иннервации и скорее бывают ограничены региональными зонами, например, вовлекают всю руку или всю половину тела. В последнем случае может выявляться четкая граница нарушения чувствительности по средней линии (при органической гемигипестезии, благодаря перекрытию зон иннервации, граница обычно смещена в сторону). Психогенные параличи часто вовлекают всю конечность, а не отдельные мышечные группы. При проверке силы часто обнаруживается феномен ступенчатой слабости с внезапным исчезновением и столь же внезапным появлением сопротивления больного. «Пытаясь» поднять «паретичную» ногу, больные не опираются на пятку здоровой ноги (рука врача, предварительно подложенная под эту пятку, не ощущает ее давления). При опускании «паретичной» руки в пробе Барре она не ротируется вовнутрь (при пирамидном парезе пронаторы всегда сильнее супинаторов). Выраженность пареза часто меняется. Несмотря на длительное существование паралича, обычно отсутствуют атрофии и трофические нарушения. Пальценосовую пробу больные часто выполняют подчеркнуто медленно, даже при открытых глазах они иногда проносят палец мимо носа. Причудливая походка нередко бывает первым симптомом, заставляющим подумать об истерии. Особенностью истерических гиперкинезов является их вариабельность, которая явно превышает динамичность в целом довольно стереотипных экстрапирамидных расстройств. Характерны тенденция к утомлению и возобновлению гиперкинеза после отдыха. Важное значение имеет отсутствие изменений при дополнительных методах исследования (методы нейровизуализации, вызванные потенциалы), но этот критерий имеет относительную ценность, так как известны заболевания (например, экстрапирамидные расстройства), при которых параклинические методы не выявляют патологии. С другой стороны, обнаружение изменений в головном мозге, например при МРТ, еще не означает, что именно с ними можно связать клиническую картину. Психогенные неврологические расстройства чаще возникают остро и почти всегда сочетаются друг с другом и с многообразными соматическими жалобами и психогенными болевыми синдромами. В анамнезе часто есть указания на повторяющиеся эпизоды потери зрения, слабости, нарушений речи, спячки. Характерна рефрактерность к традиционным видам лечения и одновременно хорошая реакция на плацебо или внушение. С помощью последнего можно не только облегчить, но и индуцировать истерические расстройства. При внешней драматичности симптомов (например, тетраплегия или слепота) больные подчас не выглядят расстроенными («прекраснодушное безразличие»),
КЛАСТЕРНАЯ ГОЛОВНАЯ БОЛЬ (мигренозная невралгия, пучковая головная боль) – пароксизмы исключительно интенсивной односторонней головной боли, группирующиеся в своеобразные пучки (кластеры), разделенные периодами ремиссии.
Симптомы, течение. Среди больных преобладают молодые мужчины. Во время обострения, продолжающегося от нескольких дней до нескольких месяцев, возникают 1–3 приступа в день, преимущественно в ночное время. Продолжительность приступа от 15 до 45 мин, редко до 3 ч. Боль локализуется в окологлазничной и лобно-височной области, иногда иррадиирует в ухо, челюсть, затылок и шею. Она бывает столь сильна, что заставляет больного метаться по комнате, падать на колени и биться кулаками или головой об стену или пол. На стороне боли выявляются слезотечение, инъекция сосудов конъюнктивы, заложенность носа или выделения из него, опущение и отек века, сужение зрачка. Лицо бледнеет или становится гиперемированным; больные испытывают чувство прилива крови к верхней части туловища. Обострения разделены длительными многомесячными или многолетними ремиссиями. В отличие от мигрени, приступы возникают и кончаются внезапно, повторяются несколько раз в день, не сопровождаются рвотой. К кластерной головной боли близка хроническая пароксизмальная гемикрания,но это состояние чаще отмечается у женщин и характеризуется менее продолжительными, но более частыми приступами, отсутствием отчетливых ремиссий и хорошим эффектом индометацина.
Лечение.Купировать приступ кластерной боли можно с помощью ингаляции кислорода через маску (7 л/мин в течение 10 мин), закапывания в нос 4 %-ного лидокаина, блокады затылочного нерва, приема под язык эрготамина, введения суматриптана (6 мг п/к или 20 мг интраназально), дигидроэрготамина (1 мг в/в, п/к или в/м), наркотических анальгетиков. Прием любого препарата внутрь лишен смысла, так как он начнет действовать, когда приступ самостоятельно закончится. На период обострения назначают профилактическое лечение: комбинацию верапамила (120–480 мг/ сут) и эрготамина (1 мг 2 раза в день), при их неэффективности – короткий курс кортикостероидов (преднизолон, 60 мг/сут), препараты лития, вальпроевой кислоты, метисергид. При неэффективности консервативной терапии возможно удаление крылонебного узла или термокоагуляция гассерова узла.
КОМА– состояние глубокого угнетения функций центральной нервной системы с утратой сознания и реакции на внешние раздражители, расстройством регуляции жизненно важных функций.
Этиология, патогенез.Угнетение сознания может быть следствием относительно небольшого очагового поражения, захватывающего ретикулярную активирующую систему ствола и межуточного мозга либо диффузного (многоочагового) процесса, вовлекающего оба полушария. Кома бывает результатом первичного поражения головного мозга (при черепно-мозговой травме, инсульте, менингите, энцефалите, абсцессе или опухоли мозга) либо вторичной дисфункции мозга при гипоксии (вследствие заболеваний легких, синдрома Морганьи – Адамса – Стокса, инфаркта миокарда, эмболии легочной артерии), метаболических расстройствах (гипогликемия, диабетический кетоацидоз, некетотическое гипергликемическое состояние, уремия, печеночная недостаточность, гипонатриемия, гипотиреоз, гипер– или гипокальциемия, дефицит витамина В 1), интоксикациях, гипертермии или гипотермии, электротравме.
Симптомы, течение. Кому подразделяют на 3 степени. При умеренной коме (коме I) отсутствуют контакт с больным и функция открывания глаз, но больные реагируют на болевые стимулы (чаще сгибательными или разгибательными движениями), сохранены рефлексы со слизистой оболочки носа, корнеальные и зрачковые. При глубокой коме (коме II) отсутствуют реакции даже на интенсивные болевые стимулы и сухожильные рефлексы, наблюдаются разнообразные изменения мышечного тонуса (от горметонии до гипотонии). При терминальной коме (коме III) отмечаются диффузная мышечная атония, мидриаз, тяжелые нарушения жизненно важных функций.
В отсутствие прямых анамнестических указаний на причину комы ее диагностика крайне затруднена. Оказывая помощь в подобных случаях, в первую очередь следует предупредить вторичные осложнения, связанные с нарушением дыхания и гемодинамики, и исключить курабельные заболевания, которые могли послужить причиной комы (например, гипогликемию или гнойный менингит). На основании клинического осмотра можно отнести данный случай комы к одной из 3 групп и тем самым наметить план последующего обследования.
1.Отсутствие односторонней или асимметричной неврологической симптоматики и сохранность зрачковых реакций и других стволовых рефлексов указывает на метаболическую или токсическую природу комы. При этом варианте возможны относительно симметричные неврологические нарушения (например, двустороннее изменение тонуса или патологические стопные знаки), астериксис и миоклония, сохранность зрачковых реакций, даже при глубокой коме и угнетении других стволовых функций (за исключением случаев отравления холинолитиками и асфиксии). Важное значение имеет внешний осмотр, например снижение тургора и сухость кожи в сочетании с запахом ацетона изо рта характерны для диабетической комы, влажность кожи указывает на возможность гипогликемии, желтушность склер – на печеночную кому, выраженные отеки подкожной клетчатки в сочетании с необычайной сухостью языка и запахом аммиака – на уремическую кому, розовая окраска кожи – на отравление угарным газом. При наличии менингеальных симптомов, которые могут указывать на субарахноидальное кровоизлияние или менингит, необходима люмбальная пункция. Лабораторное исследование включает клинический анализ крови, определение содержания глюкозы, электролитов (натрия, калия, хлоридов, кальция), мочевины и креатинина, общий анализ мочи, по показаниям – определение содержания в крови дыхательных газов, токсических веществ, исследование функции щитовидной железы и печени.
2.Асимметричные неврологические симптомы (например, гемипарез, односторонние судороги, отклонение глазных яблок в одну из сторон) при сохранности стволовых рефлексов указывают на первичное повреждение одного из полушариев мозга (вследствие инсульта, черепно-мозговой травмы или абсцесса). Одностороннее поражение полушария может вызывать угнетение сознания лишь при развитии выраженной внутричерепной гипертензии, приводящей к сдавлению другого полушария или ствола мозга, поэтому перед потерей сознания у больного могут отмечаться нарастающая головная боль, повторная рвота, оглушение, признаки вклинения в намет мозжечка. Изредка асимметричной симптоматикой (асимметричными парезами или фокальными припадками) проявляются и метаболические расстройства (например, гипогликемия, некетотическая гипергликемия, гипо– или гипернатриемия, печеночная или постгипоксическая энцефалопатия).
3.Третий, наиболее редкий вариант комы связан с первичным поражением ствола (чаще всего вследствие инсульта или энцефалита). Для него характерно раннее появление стволовых симптомов: анизокории, изменения зрачковых реакций, паралитического косоглазия, нарушения содружественных движений глаз, нарушения ритма дыхания, одностороннее выпадение роговичного рефлекса, а также быстрое развитие комы.
Больной обычно выходит из комы с восстановлением функции открывания глаз. Восстановление сознания происходит поэтапно. Вначале восстанавливается фиксация взора, затем способность различать близких, понимание речи, позже – собственная речевая деятельность. Исходом комы могут быть вегетативное состояние или смерть мозга.
Вегетативное состояние (апалический синдром) диагностируют в том случае, когда больной, ранее пребывавший в коме, открывает глаза и внешне напоминает бодрствующего, но у него отсутствуют какие-либо признаки сознания: он не реагирует на окружающее, не фиксирует глазами предметы, не совершает целесообразных движений. Возможны лишь двигательные автоматизмы, например, зевота или случайные движения головой или конечностями. Хроническое вегетативное состояние констатируют при наличии признаков необратимости состояния, в частности, в том случае, сознание не возвращается в течение 12 мес после черепно-мозговой травмы или 6 мес после поражения мозга иной этиологии.
Под «смертью мозга» понимают необратимое повреждение мозга с прекращением функционирования ствола мозга, при котором кровообращение и дыхание могут искусственно поддерживаться в течение длительного времени. Диагностика смерти мозга приобрела практическое значение в связи с развитием транспланталогии и потребностью в жизнеспособных донорских органах. Признаком прекращения функционирования ствола мозга является отсутствие краниальных рефлексов, а также дыхательных движений при отключении от респиратора (т. е. реакции дыхательного центра на накопление наиболее сильного его раздражителя – углекислого газа). Диагнозподтверждают с помощью ЭЭГ (отсутствие электрической активности), а также ангиографии или ультразвукового исследования мозговых сосудов, позволяющих констатировать прекращение мозгового кровообращения. Констатация смерти мозга проводится специально подготовленной бригадой врачей.
Лечение.Общие принципы лечения включают поддержание проходимости дыхательных путей и гемодинамики, введение глюкозы (40–60 мл 40 %-ного раствора) для коррекции возможной гипогликемии (одновременно с 2–3 мл 5 %-ного раствора витамина В 1), очищение желудка, поддержание водно-электролитного баланса и кислотно-основного состояния, меры по снижению внутричерепной гипертензии (осмотические и петлевые диуретики), снижение температуры (внешнее охлаждение, анальгетики, нестероидные противовоспалительные средства в сочетании с но-шпой или дроперидолом), купирование психомоторного возбуждения (диазепам, оксибутират натрия, малые дозы нейролептиков), введение специфических противоядий (например, при передозировке наркотиков – налоксон). Эпилептические припадки купируют с помощью в/в введения 10 мг реланиума (при необходимости повторно), после чего через зонд вводят антиконвульсанты длительного действия (карбамазепин, фенобарбитал и др.). При общеинфекционных симптомах следует прежде всего выяснить источник инфекции (легкие, мочеполовая система и т. д.) и назначить антибактериальные средства. При длительной коме необходимы зондовое или парентеральное питание, профилактика тромбоза глубоких вен голени (малые дозы гепарина), защита роговицы, поддержание гигиены полости рта.
КРАНИОВЕРТЕБРАЛЬНЫЕ АНОМАЛИИ– врожденные или приобретенные дефекты развития краниовертебрального перехода, которые могут касаться структур головного и спинного мозга (аномалии Киари) или костных структур основания черепа и двух верхних шейных позвонков (платибазия, базилярная импрессия и др.). Клинические проявления весьма вариабельны и обусловлены компрессией нижних отделов ствола, шейного отдела спинного мозга, мозжечка, нижних черепных нервов (IX–XII), позвоночных артерий, верхнешейных спинномозговых корешков. Вследствие нарушения ликвородинамики на уровне большого затылочного отверстия или водопровода мозга возникают гидроцефалия и внутричерепная гипертензия.
Аномалия Киари I типа(аномалия Арнольда – Киари) – опущение миндалин мозжечка через большое затылочное отверстие в позвоночный канал. Часто сочетается с сирингомиелией и костными аномалиями (например, платибазией). Гидроцефалия наблюдается редко. Симптомы появляются на третьем-четвертом десятилетии жизни. Характерны боли в шейнозатылочной области, усиливающиеся при кашле и натуживании, бьющий вниз нистагм, падения вследствие внезапного снижения мышечного тонуса (дроп-атаки), обмороки, апноэ во сне, поражение нижних черепных нервов) с развитием бульбарного синдрома, иногда тройничного нерва (V). При сдавлении задних столбов нарушается глубокая чувствительность. Нередко отмечаются пирамидный синдром и мозжечковая атаксия. Аномалия часто остается асимптомной и нередко выявляется при МРТ как случайная находка.
Аномалия Киари II типа –опущение через большое затылочное отверстие не только миндалин мозжечка, но также продолговатого мозга и четвертого желудочка. Почти у всех больных встречаются сирингомиелия, незаращение дужек позвонков (spina bifida) в пояснично-крестцовом отделе, нередко со спинномозговой грыжей, стеноз сильвиева водопровода с развитием гидроцефалии. Проявляется на первом году жизни нарушением дыхания и бульбарным параличом. В большинстве случаев смерть – в первые годы жизни от пневмонии или остановки дыхания, но отдельные больные с наиболее легкими формами при адекватном лечении доживают до взрослого возраста.
Платибазия –уплощение основания черепа, в результате чего скат расположен более горизонтально по отношению к плоскости передней черепной ямки. Может сочетаться с аномалией Киари, но сама по себе асимптомна.
Базилярная импрессия(базилярная инвагинация, или базилярное вдавление) – смещение вверх переднего отдела базилярной части затылочной кости и ее боковых отделов с внедрением в полость черепа краев большого затылочного отверстия, затылочных мыщелков и зубовидного отростка второго шейного позвонка. Базилярная импрессия может быть врожденной и приобретенной (при болезни Педжета, остеомаляции, несовершенном остеогенезе, гипопаратиреозе). У больных часто отмечаются короткая шея, низкая граница роста волос, ограничение подвижности шейного отдела. Неврологическая симптоматика появляется на 1-2-м десятилетии жизни и связана со сдавлением ствола, верхнешейного отдела спинного мозга, черепных нервов.
Диагностика. Костные аномалии выявляются с помощью рентгенографии черепа и верхнешейных позвонков. Однако более точную картину аномалии, в том числе дефекта развития нервных структур можно получить лишь с помощью МРТ.
Лечениехирургическое.
ЛИЦЕВАЯ БОЛЬ (прозопалгия).Может быть обусловлена невралгией тройничного нерва и другими краниальными невралгиями, заболеваниями зубов и околоносовых пазух, дегенеративными изменениями или травмой шейного отдела позвоночника, мигренью, кластерной головной болью, височным артериитом, синдромом височно-нижнечелюстного сустава, каротиди-нией, опухолями основания черепа, орбиты и носоглотки.
Невралгия языкоглоточного нервапроявляется приступами интенсивной боли в глубине полости рта, корне языка, области миндалин, которые провоцируются глотанием, кашлем, жеванием, разговором, зевотой. Иногда раздражение блуждающего нерва приводит к рефлекторной брадикардии и обмороку. Сходный болевой синдром наблюдается при опухоли глотки (в том числе носоглотки), языка, задней черепной ямки, тонзиллите и перитонзилярном абсцессе, гипертрофии шиловидного отростка. В последнем случае боль усиливается при повороте головы. Лечениепроводят антиконвульсантами. При их неэффективности прибегают к оперативному вмешательству (микроваскулярной декомпрессии, чрескожной термокоагуляции или пересечению корешка нерва).
Болезненная офтальмоплегияхарактеризуется сочетанием дисфункции одного или нескольких глазодвигательных нервов (птоз, ограничение подвижности глазного яблока, двоение) с болевым синдромом в области орбиты. Причины: идиопатическое гранулематозное воспаление в области кавернозного синуса или орбиты (синдром Толозы – Ханта), тромбоз кавернозного синуса, внутричерепная опухоль или аневризма. Диагнозустанавливают с помощью краниографии, КТ или МРТ, ангиографии. При синдроме Толозы – Ханта эффективны кортикостероиды (60-100 мг/сут внутрь).
Синдром височно-нижнечелюстного суставапроявляется болью в височной области, иррадиирующей в щеку, нижнюю челюсть, лоб, провоцирующейся жеванием, зевотой, широким открыванием или сжиманием рта. Отмечается щелканье и ограничение движений в суставе. Синдром связан с аномальным прикусом, воспалительными, травматическими или дегенеративными изменениями в суставе. Сходный болевой синдром возможен при наличии болезненных миофасциальных зон в жевательных мышцах. Корекция прикуса, физиотерапия (тепловые процедуры, ультразвук), специальные упражнения, курс нестероидных противовоспалительных средств и миорелаксантов способствуют уменьшению боли.
Прозопалгия при заболеваниях глаз.При сочетании пульсирующей периорбитальной боли с болью в глазу, гиперемией и болезненностью глазного яблока, расстройством зрения, тошнотой и рвотой необходимо исключить острую закрытоугольную глаукому.
Одонтогенная прозопалгия.Боль в области верхней и нижней челюсти часто возникают вследствие раздражения нервов при кариесе, заболеваниях пульпы зуба, периодонтальных абсцессах. Она усиливается по ночам, имеет пульсирующий характер и часто сопровождается локальной болезненностью в области корня зуба. Иногда лицевые боли вызываются остеомиелитом челюсти с образованием микроабсцессов. После экстракции зуба или стоматологических операций может возникать невропатия тройничного нерва или его веточек, проявляющаяся снижением чувствительности в области нижней губы, слабостью жевательных мышц.
Психогенная (атипичная) прозопалгияобычно встречается у женщин молодого или среднего возраста. Боль обычно носит постоянный характер, может быть двусторонней или односторонней, иногда ограничиваясь определенной частью лица или распространяясь в область шеи. Никаких чувствительных или вегетативных нарушений, триггерных зон в области лица не выявляется. Нередко боль усиливается стрессом или теплом и не снимается анальгетиками. Больных часто подвергают манипуляциям на полости рта или околоносовых пазухах (экстракция зуба, проколы пазух, манипуляции на тройничном нерве), но они не приносят облегчения, а способствуют хронизации боли. В патогенезе боли важное значение имеет дефект центральных противоболевых систем. Вариантом атипичной лицевой боли считаются жгучие боли в языке или полости рта (соответственно глоссалгия или стоматалгия). Лечениевключает рациональную психотерапию и применение антидепрессантов.
МЕНИНГИТЫ –воспаление оболочек головного и спинного мозга. По характеру воспалительного процесса выделяют гнойный и серозный менингиты, по этиологии – бактериальный, вирусный, грибковый, по происхождению – первичный, протекающий как самостоятельное заболевание, и вторичный (возникающий на фоне иного заболевания: отита, синусита, черепно-мозговой травмы, сепсиса и т. д.), по течению – острый, подострый и хронический. Нарушение циркуляции и всасывания цереброспинальной жидкости приводит к внутричерепной гипертензии. В процесс могут вовлекаться вещество головного и спинного мозга, корешки, черепные нервы, сосуды мозга.
Клиническую картину менингита составляют: 1) общеинфекционные симптомы (лихорадка, недомогание, боли в мышцах); 2) симптомы раздражения мозговых оболочек – менингеальный синдром (ригидность мышц шеи, симптомы Кернига и Брудзинского), общая гиперестезия (непереносимость яркого света, громких звуков, прикосновения к коже); 3) общемозговые симптомы (интенсивная головная боль, тошнота, рвота, спутанность или угнетение сознания, эпилептические припадки). В первые часы заболевания, а также у детей и пожилых симптомы раздражения мозговых оболочек могут отсутствовать или быть слабо выраженными. У детей раннего возраста определяют симптом подвешивания (приподнятый под мышки ребенок поджимает ноги к животу и запрокидывает голову). У грудных детей можно выявить выбухание большого родничка и прекращение его пульсации, вызванное повышением внутричерепного давления.
Решающее значение в диагностике менингита имеет исследование цереброспинальной жидкости, поэтому люмбальная пункция обязательна при малейшем подозрении на менингит. При гнойном менингите жидкость мутная, преимущественно содержит нейтрофилы, общее количество клеток (цитоз) обычно превышает 1000 в 1 мкл (нейтрофильный плеоцитоз), снижено содержание глюкозы. При серозном менингите цереброспинальная жидкость прозрачная или опалесцирующая, цитоз обычно составляет несколько сотен клеток в 1 мкл, в клеточном составе доминируют лимфоциты (лимфоцитарный плеоцитоз). Но на ранней стадии при гнойном менингите цитоз может быть невысоким, с преобладанием лимфоцитов, тогда как при серозном менингите могут преобладать нейтрофилы, и лишь повторная пункция позволит в этом случае избежать диагностической ошибки. При нормальном составе цереброспинальной жидкости диагностируют менингизм – раздражение мозговых оболочек без проникновения инфекции в подпаутинное пространство, он возможен на высоте общих инфекционных заболеваний, сопровождающихся интоксикацией и высокой температурой тела.
Гнойный менингит.Возбудителями обычно служат бактерии, которые проникают в ЦНС гематогенным путем (например, при сепсисе или метастазировании из инфекционных очагов в верхних дыхательных путях, легких, сердце) либо контактным путем (например, при синусите, мастоидите, остеомиелите, травме). Возбудителями первичного менингита чаще всего служат менингококк, гемофильная палочка, пневмококк.
Для гнойного менингита характерны тяжелое течение с быстрым нарастанием общемозговых, иногда очаговых неврологических симптомов, высокой летальностью и частыми осложнениями. В связи с отеком мозга и гидроцефалией резко повышается внутричерепное давление, что приводит к угнетению сознания, неукротимой рвоте, эпилептическим припадкам, артериальной гипертензии, урежению или учащению сердечного ритма. Возможно появление спутанности сознания и психотических нарушений. Очаговые неврологические симптомы чаще всего связаны с вовлечением глазодвигательных и слуховых нервов, реже – самого вещества мозга (за счет воспаления и тромбоза сосудов на основании мозга).
Менингококковый менингитчаще всего возникает в детском и юношеском возрасте. В большинстве случаев заболевание носит спорадический характер, но иногда регистрируются небольшие эпидемии, особенно в детских коллективах. Возбудители инфекции передаются воздушно-капельным путем, ее источником могут служить больные с менингококковым назофарингитом. Нередко возникает характерная геморрагическая сыпь, которая поначалу может быть эритематозной или пятнистой, но затем быстро трансформируется в петехиальную, имеющую вид звездочек различной величины и формы и локализующуюся на туловище и нижних конечностях. Петехии могут быть также на слизистых оболочках, конъюнктиве, ладонях и подошвах. Примерно в 10 % случаев менингококковый менингит протекает с менингококковым сепсисом – менингококкемией, обычно сопровождающейся обширными геморрагическими высыпаниями на коже и слизистых оболочках. На фоне менингококкемии возникают тяжелая интоксикация и диссеминированное внутрисосудистое свертывание, приводящее к геморрагическому некрозу внутренних органов, в том числе надпочечников, что сопровождается инфекционно-токсическим шоком (синдром Уотерхауза – Фридериксена).
Большинство случаев менингита, вызванного гемофильной палочкой, возникают у детей до 6 лет, но изредка он встречается и в более старшем возрасте, обычно на фоне синусита, пневмонии, среднего отита, черепно-мозговой травмы, ликвореи, сахарного диабета или алкоголизма.
Пневмококковый менингит– самый частый вариант менингита у лиц старше 30 лет. Нередко развивается в результате распространения инфекции из отдаленных очагов (пневмонии, среднего отита, мастоидита, синусита, бактериального эндокардита). Особенно тяжело протекает у больных со сниженным иммунитетом (при алкоголизме, сахарном диабете, циррозе печени, после удаления селезенки, на фоне кортикостероидной терапии). Пневмококк часто служит возбудителем посттравматического менингита у больных с переломом основания черепа и ликвореей. Пневмококковый менингит протекает особенно тяжело, чаще вызывает угнетение сознания, очаговую симптоматику, эпилептические припадки, может рецидивировать и нередко заканчивается летальным исходом. Без лечения заболевание приводит к смерти через 5–6 дней, но и при адекватном лечении смертность высока. Рецидивы гнойного менингита обычно возникают на фоне снижения иммунитета или при наличии анатомического дефекта, нарушающего изоляцию субарахноидального пространства, – ликворной фистулы, которая чаще всего является осложнением черепно-мозговой травмы.
Примерно у 1/ 3больных, перенесших гнойный менингит, стойко сохраняется резидуальная симптоматика (нейросенсорная тугоухость, парезы, эпилептические припадки, деменция), у детей возможны нарушение психического развития и умственная отсталость.
Для выявления возбудителя и определения его чувствительности к антибиотикам проводят бактериоскопическое и бактериологическое исследование цереброспинальной жидкости, включающее исследование мазка с окраской по Граму и посев на питательные среды. Нередко необходимо бактериологическое исследование крови и отделяемого кожных высыпаний. При осмотре больного следует обратить внимание на наличие признаков первичных очагов инфекции (синусита, отита, мастоидита, пневмонии, эндокардита) или ликвореи.
Лечение.Немедленно после взятия пробы цереброспинальной жидкости (до получения результатов бактериологического исследования) назначают эмпирическую антибактериальную терапию, которая должна быть назначена. В исключительных случаях антибактериальную терапию приходится начинать до люмбальной пункции, если ее не удается сделать в экстренном порядке. Для лечения гнойного менингита парентерально вводят высокие дозы антибактериального препарата или комбинации препаратов, способных проникать через гематоэнцефалический барьер. У взрослых с нормальным иммунитетом показано применение пенициллина (4–5 млн ЕД 6 раз в сутки в/в) или ампициллина (до 2–3 г 4–6 раз в сутки), но в последние годы, принимая во внимание появление штаммов пневмококков и менингококков, устойчивых к пенициллину, используют цефалоспорины III поколения, например цефтриаксон (лонгацеф), 1 г 2–3 раза в сутки, или цефотаксим (клафоран), 2 г 4–6 раз в сутки. При аллергии к пенициллину или цефалоспоринам вводят левомицетин, 1 г 4 раза в сутки. У новорожденных рекомендуют комбинацию ампициллина с аминогликозидами (гентамицином) или цефалоспорином III поколения, у детей старше 2 мес – цефалоспорин III поколения либо комбинацию ампициллина и левомицетина. У пожилых лиц, а также больных со сниженным иммунитетом целесообразна комбинация ампициллина с цефалоспорином III поколения (при аллергии к пенициллинам – вместо них парентерально вводят триметоприм-сульфаметоксазол).
После получения результатов бактериологического исследования производят смену антибиотика с учетом чувствительности выделенного штамма и клинического эффекта. При правильно выбранной терапии значительного улучшения и нормализации температуры удается добиться в течение первых двух суток. После нормализации температуры антибактериальную терапию следует продолжать 7-14 дней. Перед отменой антибиотиков, чтобы убедиться в санации цереброспинальной жидкости, проводят контрольную пункцию. Если на фоне антибактериальной терапии лихорадка сохраняется более 2–5 дней или возникает вновь, то следует исключить осложнения: флебит, септический артрит, перикардит, эндокардит и др., токсическое действие антибиотиков. В этом случае обычно проводят повторную пункцию и смену антибиотиков.
Для снижения внутричерепного давления применяют осмотические диуретики (например, маннитол, 1 г/кг в/в) и фуросемид. Для уменьшения отека мозга и предупреждения воспалительных осложнений, в том числе поражения слухового нерва, назначают кортикостероиды (дексаметазон, 4 мг в/в за 20 мин до первой дозы антибиотиков, чтобы нейтрализовать воспалительное действие продуктов распада бактерий, а затем повторно каждые 6 ч в течение 4 дней).
Больных с подозрением на менингококковый менингит следует изолировать на 24 ч после начала антибактериальной терапии (при менингите иной этиологии изоляция не требуется). Всем находившимся в тесном контакте с больным менингококковым менингитом проводят химиопрофилактику рифампицином (у взрослых – 600 мг, у детей – 10 мг/кг каждые 12 ч в течение 2 дней), у беременных и детей до 2 лет предпочтительнее одно-кратная в/м цефтриаксона: взрослым – 250 мг, детям – 125 мг. Больничный персонал не нуждается в химиопрофилактике, если не производилось дыхания рот в рот. Лицам, контактировавшим с больным менингитом, вызванным гемофильной палочкой, химиопрофилактику с помощью рифампицина проводят только в том случае, когда в их семье есть ребенок до 2 лет.
Острый серозный менингит.Возбудителем острого серозного менингита обычно бывают вирусы (энтеровирусы, вирусы эпидемического паротита, лимфоцитарного хориоменингита, простого и опоясывающего герпеса).
Заболевание начинается остро с сильной головной боли и лихорадки. Вскоре присоединяются тошнота, рвота, светобоязнь, ригидность мышц шеи и другие менингеальные симптомы. В отличие от гнойного менингита, для острого серозного менингита характерно относительно доброкачественное течение. Хотя нередко встречаются сонливость или повышенная раздражительность, более глубокого угнетения сознания обычно не развивается. Как правило, отсутствуют эпилептические припадки, поражения черепных нервов и другие очаговые неврологические симптомы.
Энтеровирусный менингит– наиболее распространенный вариант вирусного менингита – особенно часто встречается в летние месяцы у детей до 15 лет. Заражение происходит фекально-оральным путем. Иногда регистрируются небольшие эпидемические вспышки. Энтеровирусный менингит нередко сопровождается папулезной, везикулезной или петехиальной сыпью, болью в грудной клетке, миоперикардитом, геморрагическим конъюнктивитом. Менингит, вызываемый вирусом эпидемического паротита, в большинстве случаев возникает поздней осенью или ранней весной, чаще у мальчиков, заражение происходит воздушно-капельным путем; нередко менингит сопровождается орхитом, оофоритом, паротитом или панкреатитом. Лимфоцитарный хориоменингит чаще возникает поздней осенью и зимой, заражение происходит в результате контакта с предметами, загрязненными экскрементами или носовой слизью домашних мышей; у части больных выявляются кожные высыпания, инфильтрат в легких, облысение, миоперикардит, лейкопения. Менингит, вызванный вирусами простого или опоясывающего герпеса, сопровождается герпетическими высыпаниями.
Независимо от этиологии, в большинстве случаев вирусного менингита происходит полное выздоровление в течение 1–2 нед. Но иногда головные боли, общая слабость, нарушение внимания и памяти сохраняются несколько недель или месяцев. Исключение составляют дети раннего возраста, у которых возможны задержка психического развития и тугоухость.
Диагностируя вирусный менингит, важно исключить бактериальные инфекции, требующие специфической терапии (например, туберкулезный или сифилитический менингиты), лекарственный менингит (например, при применении ибупрофена или азатиоприна), инфильтрацию мозговых оболочек при злокачественных новообразованиях (карциноматоз мозговых оболочек) или другие неинфекционные заболевания (например, саркоидоз, системную красную волчанку). Этиологический диагноз удается установить с помощью серологических методов, реже путем выделения возбудителя из цереброспинальной жидкости, фекалий, крови, мочи или смыва носоглотки. Некоторые вирусы, в частности вирусы простого или опоясывающего герпе-са, можно идентифицировать в цереброспинальной жидкости с помощью полимеразной цепной реакции (ПЦР), выявляющей ДНК возбудителя.
Лечениесимптоматическое: постельный режим, анальгетики, нестероидные противовоспалительные препараты, противорвотные средства, дезинтоксикация, седативные средства. Антибактериальные препараты назначают только в том случае, когда не удается полностью исключить бактериальный менингит. При тяжелом менингите, вызванном вирусами герпеса или опоясывающего герпеса в/в вводят ацикловир. Так как во многих случаях заражение происходит фекально-оральным путем, медицинский персонал должен тщательно соблюдать правила личной гигиены.
Туберкулезный менингит.Возбудителем является микобактерия туберкулеза. Менингит чаще всего возникает при гематогенной диссеминации процесса, первичный очаг может находиться в легких, забрюшинных лимфатических узлах или костях.
Заболевание чаще встречается у детей и пожилых лиц, а также у лиц со сниженным иммунитетом (в том числе у больных со СПИДом, алкоголизмом, наркоманией, недостаточным питанием). Начальные проявления неспецифичны: недомогание, апатия, субфебрильная температура, эпизодическая головная боль, ночные поты, снижение веса. По мере нарастания внутричерепного давления головная боль постепенно становится постоянной, присоединяются тошнота, рвота, сонливость, менингеальные симптомы. При дальнейшем прогрессировании появляются спутанность или угнетение сознания, поражения черепных нервов, эпилептические припадки. Нередко развивается гидроцефалия, связанная с нарушением всасывания цереброспинальной жидкости. Возможно появление парезов и другой очаговой симптоматики, обусловленное васкулитом или сдавлением сосудов. В отсутствие лечения летальный исход развивается в течение 4–8 нед.
При исследовании цереброспинальной жидкости выявляется умеренный плеоцитоз (10-500 клеток в 1 мкл, в первую неделю могут доминировать нейтрофилы, затем – лимфоциты), значительное увеличение уровня белка и снижение уровня глюкозы. Важное диагностическое значение имеет эпидемиологический анамнез (контакты с больными туберкулезом). Диагнозподтверждается с помощью окрашивания мазка на кислотоустойчивые бактерии, а также посева на специальные среды. Обязательны рентгенография грудной клетки, туберкулиновая проба, посев мочи. Более точная диагностика возможна с помощью полимеразной цепной реакции, выявляющей ДНК возбудителя в цереброспинальной жидкости, и серологического исследования.
Лечениеначинают с 3 препаратов (изониазид, рифампицин, пиразинамид). Дополнительно назначают витамин В 6, предупреждающий изониазидовую полиневропатию. При хорошем эффекте через 2–3 мес пиразинамид отменяют, а применение изаниазида и рифампицина продолжают еще не менее 10 мес. В тяжелых случаях дополнительно назначают стрептомицин, а также кортикостероиды.
МИАСТЕНИЯ– заболевание, характеризующееся нарушением нервно-мышечной передачи и проявляющееся слабостью и патологической утомляемостью поперечнополосатых мышц.
Этиология.Приобретенная миастения связана с образованием антител против ацетилхолиновых рецепторов постсинаптической мембраны нервно-мышечного синапса. В патогенезе аутоиммунной реакции активную роль, по-видимому, играет тимус. Значительно более редкая врожденная миастения обусловлена генетически детерминированным дефектом нервно-мышечных синапсов. Неонатальная миастения – преходящее состояние, наблюдающееся у младенцев, родившихся от матерей, страдающих миастенией, и обусловленное переходом через плаценту материнских антител.
Симптомы, течение. Миастения может возникнуть в любом возрасте, но наиболее высокая заболеваемость отмечается в возрасте от 20 до 40 лет (чаще страдают женщины) и от 65 до 75 лет (одинаково часто у мужчин и женщин). В подавляющем большинстве случаев первично вовлекаются глазные мышцы, поэтому вначале больные жалуются на эпизодическое опущение века и двоение. В последующие 1–2 года у большинства больных процесс распространяется на мышцы лица, глотки, гортани, шеи, конечностей и туловища с развитием генерализованной формы. Но части больных заболевание ограничивается лишь наружными мышцами глаза (глазная форма). Феномен патологической мышечной утомляемости проявляется нарастанием симптоматики на фоне физической нагрузки (например, усилением слабости жевательных мышц во время еды, ослаблением голоса – во время беседы). Характерны выраженные колебания симптоматики в течение суток с ухудшением к вечеру. При неврологическом осмотре выявляется снижение силы, нарастающее при повторении движений. После отдыха симптомы уменьшаются. Характерно отсутствие вегетативных нарушений (нарушений иннервации зрачка или тазовых расстройств), мышечных атрофий, нарушений чувствительности, сухожильные рефлексы ослаблены только на фоне выраженной слабости.
У больных с генерализованной миастенией иногда возникает быстрое ухудшение состояния с развитием дыхательной недостаточности, связанной со слабостью дыхательных мышц или нарушением проходимости дыхательных путей (миастенический криз). Криз может возникнуть вследствие неблагоприятного течения заболевания (иногда он бывает первым проявлением миастении), а также на фоне инфекции, электролитных нарушений (гипокалиемии, гипермагнезиемии) или приема препаратов, нарушающих нервно-мышечную передачу. Реже нарастание мышечной слабости и дыхательной недостаточности вызвано передозировкой антихолинергических средств (холинергический криз). В пользу этого варианта криза свидетельствуют в основном вегетативные нарушения, связанные с активацией ацетилхолиновых рецепторов: узкие зрачки и парез аккомодации, гиперсекреция слюны и бронхиальной слизи, кишечные колики, понос, рвота, брадикардия, гипогидроз, а также генерализованные мышечные подергивания. Но у части больных клинически дифференцировать миастенический криз и холинергический практически невозможно.
Диагноз.Для подтверждения диагноза проводят прозериновую пробу: п/к вводят 2 мл 0,5 %-ного прозерина и наблюдают за эффектом в течение 40 мин; в пользу миастении свидетельствует значительное уменьшение, а иногда и полное исчезновение симптомов. Для коррекции возможного побочного действия прозерина (брадикардии, бронхоспазма, артериальной гипотензии) следует иметь наготове шприц с 0,5–1 мл 0,1 %-ного раствора атропина и мешок Амбу. Диагностическое значение имеют также электромиография. У взрослых с подтвержденным диагнозом миастении показана КТ грудной клетки для исключения опухоли или гиперплазии вилочковой железы.
Лечение.Систематический прием индивидуально подобранной дозы антихолинэстеразных препаратов: калимина, 60-120 мг внутрь 3–4 раза в день, и прозерина. Прозерин обладает более короткой продолжительностью действия, его назначают внутрь (15–30 мг) или парентерально (0,5–1,5 мг) для получения кратковременного дополнительного эффекта, например, перед обедом. Одновременно назначают препараты калия. При недостаточной эффективности антихолинестеразных средств используют кортикостероиды. Они вызывают улучшение у 70 % больных, но в первые 3 нед, особенно если лечение начато с высокой дозы, слабость мышц может нарастать, при достижении стойкого эффекта приступают к медленному снижению дозы. В значительной части случаев больные вынуждены принимать поддерживающую дозу препарата на протяжении многих лет. Удаление вилочковой железы (тимэктомия) показана у молодых больных (до 60 лет) с генерализованной формой заболевания, а также при наличии опухоли вилочковой железы (тимомы). В тяжелых случаях при плохой переносимости кортикостероидов назначают иммуносупрессоры (азатиоприн). Следует избегать препаратов, усугубляющих нарушение нервно-мышечной передачи: стрептомицина, гентамицина и других аминогликозидов, тетрациклина, ампициллина, эритромицина, ципрофлоксацина, клиндамицина, сульфаниламидов, -блокаторов, лидокаина, новокаинамида, антагонистов кальция, дифенина, карбамазепина, барбитуратов, аминазина, амитриптилина, бензодиазепинов, миорелаксантов, диуретиков (за исключением калийсберегающих), солей магния, хинидина.
При появлении признаков миастенического криза больного экстренно госпитализируют в отделение интенсивной терапии. При транспортировке необходимо поддерживать проходимость дыхательных путей, удалять слизь из глотки, дать кислород (через маску или назальный катетер). В отсутствие признаков передозировки антихолинэстеразных средств (!) можно ввести подкожно 1–2 мл 0,05 %-ного раствора прозерина. Внутривенное введение препарата дает более быстрый эффект, но чревато опасностью остановки сердца, поэтому к нему прибегают лишь в наиболее тяжелых случаях (предварительно вводят в/в или п/к 0,5 мл 0,1 %-ного раствора атропина). Дальнейшее введение прозерина возможно только при получении положительного результата от первого введения.
В условиях отделения интенсивной терапии налаживают регулярный контроль за состоянием дыхательной функции и проходимостью дыхательных путей, продолжают введение прозерина (до 12 мг/сут), проводят коррекцию электролитных нарушений, при признаках инфекции – антибактериальную терапию (предпочтительнее цефалоспорины). При выраженной дыхательной недостаточности проводят интубацию и приступают к ИВЛ (в этом случае антихолинэстеразные средства временно отменяют либо их дозу уменьшают в 2–3 раза). После устранения провоцирующих факторов спонтанное улучшение происходит в течение нескольких дней или недель, этот процесс можно ускорить с помощью плазмафереза (6 сеансов за 2 нед), в/в иммуноглобулина (0,4 г/кг в течение 5 дней) или кортикостероидов (возможно ухудшение в течение первых 48 ч после начала терапии). Антихолинэстеразную терапию возобновляют после восстановления самостоятельного дыхания и снятия с ИВЛ. При холинергическом кризе антихолинэстеразные препараты временно отменяют, восстанавливают проходимость дыхательных путей, подкожно вводят атропин (по 0,5–1 мл 0,1 %-ного раствора каждые 2 ч) до появления сухости во рту, назначают реактиваторы холинэстеразы, при необходимости прибегают к интубации и искусственной вентиляции легких.
МИГРЕНЬ– одно из самых частых заболеваний человека, основным проявлением которого являются повторяющие приступы интенсивной головной боли.
Этиология, патогенез.Важную роль играет наследственная предрасположенность. Во время приступа мигрени происходит резкое расширение сосудов твердой мозговой оболочки. Боль связана с активацией нейронов тройничного нерва, в результате которой на их окончаниях в стенке сосудов твердой мозговой оболочки выделяются биологически активные вещества, вызывающие резкое расширение сосудов с воспалением и отеком сосудистой стенки и прилегающего участка твердой мозговой оболочки.
Симптомы, течение. Мигрень чаще всего начинается в молодом возрасте (18–30 лет), а после 50 лет ее проявления обычно ослабевают. Женщины страдают чаще, чем мужчины. Приступы могут провоцироваться менструацией, стрессом, переутомлением, недостатком или избытком сна, изменением погоды, длительным пребыванием на солнце, шумом, запахом парфюмерных изделий, приемом в пищу некоторых продуктов (шоколада, орехов, кремов, куриной печени, цитрусовых, бананов, сыра, консервированных продуктов, чая, кофе, сосисок, красного вина и др.). За несколько часов или суток до начала головной боли возможны продромальные явления (угнетенное настроение, раздражительность, вялость, сонливость, жажда и др.). Приступ чаще всего начинается утром. Боль нарастает в течение 0,5–2 ч, после чего стабилизируется и затем медленно проходит. Общая продолжительность приступа от 4 до 72 ч. Боль может быть как односторонней (термин «мигрень» – производное от латинского hemicrania – боль в половине головы), так и двусторонней. Обычно она весьма интенсивна, имеет пульсирующий характер, локализуется в лобно-височной области, усиливается при малейшей физической активности. Почти всегда боль сопровождается тошнотой, реже рвотой, свето– и звукобоязнью, поэтому больные стремятся найти темную тихую комнату. У многих больных прекращению приступа способствуют сон или рвота. Если головная боль продолжается более 72 ч (исключая время сна), диагностируют мигренозный статус.
Клинически выделяют 2 основные формы: мигрень без ауры (простая мигрень) и мигрень с аурой (классическая мигрень). Аура представляет собой очаговые неврологические симптомы, которые предшествуют или сопровождают головную боль и связаны с преходящей дисфункцией различных отделов коры больших полушарий или ствола. Аура обычно развивается в течение 5-20 мин и продолжается 10–30 мин. Чаще всего встречается зрительная аура, проявляющаяся вспышками света, движущимися от центра к периферии мерцающими точками и светящимися зигзагами, иногда напоминающими очертания бастионов крепости, на месте которых остается скотома – слепое пятно. Реже в качестве ауры выступают парестезии и онемение в руке и области рта, гемипарез или афазия. Если очаговые симптомы сохраняются после окончания головной боли, говорят об осложненной мигрени. Выделяют две ее формы: мигрень с удлиненной аурой (продолжается от 1 ч до 1 нед) и мигренозный инфаркт (очаговые симптомы сохраняются более 1 нед). У некоторых больных приступы мигрени могут проявляться лишь аурой без головной боли (мигренозные эквиваленты). Вне приступа никаких признаков заболевания нервной системы не обнаруживается.
Диагнозставится исключительно на данных анамнеза, выявляющего характерные особенности головной боли и сопутствующих симптомов. Мигренеподобная боль может оказаться проявлением опухоли мозга, аневризмы, артериовенозной мальформации, синусита или глаукомы. Такие исследования, как краниография, исследование глазного дна, ЭЭГ, не несут существенной информации, но их выполнение обязательно для исключения симптоматического характера головной боли. Во всех сомнительных случаях (при атипичной клинической картине) показаны КТ, МРТ, иногда ангиография.
Лечение.При приступе больного помещают в тихую затененную комнату, к голове прикладывают сдавливающий теплый или холодный компресс. Части больных помогают простые анальгетики (например, аспирин или парацетамол), принятые при первых признаках приступа. При выраженной тошноте или рвоте дополнительно назначают метоклопрамид (церукал), домперидон (мотилиум) или пипольфен. При рвоте эти препараты вводят парентерально или ректально (в виде свечей). При неэффективности простых анальгетиков прибегают к нестероидным противовоспалительным средствам (ибупрофену, диклофенаку, кетопрофену или кеторолаку) или комбинированным препаратам, содержащим кофеин, кодеин и барбитураты (цитрамон, седалгин, пенталгин, спазмовералгин, солпадеин и др.). Обычно принимают 2 таблетки с повторным приемом той же дозы через 1 ч. Нестероидные противовоспалительные средства можно вводить и парентерально (например, аспизол, 1 г в/в, диклофенак, 75 мг в/м, кеторолак (долак), 30–60 мг в/м).
При неэффективности указанных препаратов используют препараты эрготамина (кофетамин, кофергот и др.). Обычно начинают с 2 таблеток (в 1 таблетке 1 мг эрготамина и 100 мг кофеина), при необходимости эту же дозу повторяют через 1 ч. Максимальная суточная доза эрготамина – 4 мг (она может применяться не чаще 1–2 раз в неделю). Так как эрготамин провоцирует тошноту и рвоту, перед его приемом вводят противорвотное средство (метоклопрамид, пипольфен или этаперазин). В последние годы эрготамин используют значительно реже в связи с появлением нового класса противомигренозных препаратов – триптанов, являющихся агонистами серотонина [суматриптан (имигран), 6 мг п/к, 50-100 мг внутрь или 20 мг интраназально, и золмитриптан (зомиг), 2,5–5 мг внутрь]. Эффективно купирует приступы мигрени и дигидроэрготамин, который вводят парентерально (0,25-1 мг) или интраназально в виде аэрозоля (дигидроэргот). В тяжелых случаях для купирования головной боли могут быть использованы трамадол или наркотические анальгетики в сочетании с противорвотными средствами. При мигренозном статусе, помимо указанных выше препаратов, обязательно парентеральное введение жидкости (особенно при упорной рвоте), применение кортикостероидов (дексаметазон, 8-12 мг в/в или в/м), седативных средств, например диазепама, 10 мг в/в, сульфата магния (5-10 мл 25 %-ного раствора в/в).
Профилактическое лечение состоит в устранении провоцирующих факторов, в том числе диетических. Не менее важны регулярное питание, полноценный сон, снижение потребления кофеина и алкоголя, дозированные физические нагрузки. Эффективны немедикаментозные методы лечения, например, аутотренинг и другие методы релаксации, массаж шеи и воротниковой области. Назначение лекарственных средств с профилактической целью показано при частых или тяжелых, трудно купирующихся приступах. Для этого применяют бета-блокаторы (анаприлин, 40-160 мг/сут), антагонисты кальция (верапамил, 120–240 мг/сут), нестероидные противовоспалительные средства (аспирин, 300 мг/сут, напроксен, 500 мг/сут), антидепрессанты (амитриптилин, 12,5-75 мг/сут). При их неэффективности – антисеротониновые препараты (метисергид, ципрогептадин) или препараты вальпроевой кислоты (депакин).
МИЕЛИТ– воспаление спинного мозга.
Этиология, патогенез.Нейротропные вирусы (вирусы полиомиелита, простого и опоясывающего герпеса, цитомегаловирус) или аутоиммунные реакции при инфекциях и вакцинациях, реже гноеродная флора при ранениях позвоночника или общих инфекциях (менингококковый сепсис и т. д.).
Симптомы, течение. Заболевание начинается с острых болей в шее или спине, иногда сопровождающихся лихорадкой, на фоне которых появляются парестезии и онемение, поднимающиеся от стоп вверх, парезы, нарушения мочеиспускания. Симптоматика может нарастать в течение нескольких часов или дней, приводя к нижней параплегии или тетраплегии, задержке мочи, нарушению функции кишечника.
Диагноз.Исследование цереброспинальной жидкости выявляет умеренный лимфоцитарный плеоцитоз и небольшое повышение содержания белка, но иногда состав цереброспинальной жидкости не меняется. Важно отдифференцировать миелит от сдавления спинного мозга при опухоли, спондилите или гнойном эпидурите. В перечисленных случаях ликвородинамические пробы выявляют блок субарахноидального пространства, но решающее значение в диагностике имеют миелография или МРТ. Спинальный инсульт по клинике напоминает миелит, но отличается нормальным составом цереброспинальной жидкости и локализацией поражения в бассейне передней спинальной артерии, тогда как при миелите чаще повреждается весь поперечник спинного мозга, включая задние столбы.
Лечение.Парентеральное введение больших доз кортикостероидов (метилпреднизолон, 1000 мг в/в капельно 5 дней с последующим переходом на пероральный прием), плазмоферез, в/в иммуноглобулин. Уход за кожей, предупреждение легочной и мочевой инфекции, ранняя и полноценная реабилитация, включающая лечебную гимнастику, массаж, физиотерапевтические процедуры. На фоне лечения в трети случаев наблюдается полное восстановление, еще у одной трети – частичное, у оставшихся больных неврологический дефект остается неизменным
МИЕЛОПАТИЯ– сборное понятие для обозначения различных хронических поражений спинного мозга вследствие патологических процессов, преимущественно локализованных вне его.
Этиология: шейный остеохондроз, лучевая терапия, интоксикации (например, мышьяком), героиновая наркомания, паранеопластический синдром. Прогрессирующая сосудистая миелопатия возникает исключительно редко, обычно на фоне тяжелого атеросклеротического поражения аорты и ее основных ветвей
Симптомы, течение. Чаще других поражается шейный отдел спинного мозга. Симптоматика определяется уровнем поражения и вовлеченными в процесс спинальными структурами. Для большинства миелопатий характерно прогредиентное течение.
Диагноз.Наиболее информативны МРТ и миелография. Состав цереброспинальной жидкости нормален. Существенную роль играет спондилография, которая позволяет, в частности, выявить критическое уменьшение сагиттального диаметра позвоночного канала. Дифференциальный диагнозпроводят с опухолью, саркоидозом, спинальной формой рассеянного склероза, артериовенозными мальформациями спинного мозга, фуникулярным миелозом, наследственной (семейной) спастической параплегией Штрюмпеля.
Лечениесимптоматическое. При дискогенной миелопатии в случае обнаружения доказательных признаков сдавления спинного мозга – декомпрессивная ламинэктомия.
МИОПАТИИ– группа заболеваний различной этиологии, поражающих мышечные волокна. Основное проявление – относительно симметричная мышечная слабость, обычно более выраженная в проксимальных отделах конечностей. В некоторых случаях может вовлекаться краниальная мускулатура. Мышечная атрофия при миопатии выражена умеренно и развивается сравнительно поздно. Обычно она вовлекает паретичные мышцы, но иногда она маскируется отложениями жировой или разрастанием соединительной ткани, которые создают впечатление гипертрофии (псевдогипертрофия). Сухожильные рефлексы снижаются пропорционально мышечной слабости. Раннее выпадение сухожильных рефлексов более характерно для поражения периферических нервов и передних рогов. Так как поражение мышц может быть проявлением системного заболевания, при осмотре могут быть обнаружены признаки диффузных заболеваний соединительной ткани, саркоидоза, амилоидоза, эндокринных заболеваний и др. При некоторых миопатиях (например, при мышечной дистрофии Дюшенна, миотонической дистрофии) поражаются не только скелетные мышцы, но и миокард с развитием кардиомиопатии. При многих мышечных заболеваниях в крови повышается активность креатинфосфокиназы, которая высвобождается из пораженных скелетных мышц. Электромиография помогает отдифференцировать миопатии от нейрогенной мышечной атрофии (невропатий или поражения передних рогов). Во многих случаях точный диагноз миопатии невозможен без биопсии мышц или генетических исследований. Основные группы миопатий: мышечные дистрофии, врожденные миопатии, воспалительные миопатии, метаболические миопатии, миотонии.
Мышечные дистрофии (миодистрофии)группа наследственных заболеваний мышц, характеризующихся прогрессирующей мышечной слабостью, а патоморфологически – гибелью мышечных волокон с замещением их жировой и соединительной тканью.
Миодистрофия Дюшенна –одно из самых частых мышечных заболеваний. Передается по Х-сцепленному рецессивному типу и наблюдается только у мальчиков, которые наследуют патологический ген от матери. Проявляется в первые годы жизни отставанием в моторном развитии, нарастающей слабостью мышц тазового пояса и бедер, в дальнейшем мышц плечевого пояса и спины, дыхательных мышц. Часто отмечаются усиление поясничного лордоза, эквиноварусная установка стопы, мышечные контрактуры, уплотнение и псевдогипертрофия икроножных мышц. К 10-летнему возрасту большинство больных утрачивают способность к самостоятельному передвижению и оказываются прикованными к постели или инвалидному креслу. Практически у всех больных выявляются признаки кардиомиопатии, снижение интеллекта, нарушение моторики желудочно-кишечного тракта. Больные погибают к 20–30 годам от легочной инфекции, дыхательной или сердечной недостаточности. Диагностика основывается на характерных клинических признаках заболевания, резком (в десятки и сотни раз) увеличении активности креатинфосфокиназы в крови. В последние годы разработан метод молекулярно-генетической диагностики, позволяющий более точно выявлять носительниц патологического гена, а также проводить пренатальную диагностику заболевания – с тем, чтобы избежать рождения больного ребенка.
Миодистрофия Беккератакже передается по Х-сцепленному рецессивному типу, но протекает более доброкачественно, чем болезнь Дюшенна. Способность к самостоятельному передвижению утрачивается к 20–50 годам. Возможны псевдогипертрофии и контрактуры, но интеллект остается нормальным, а поражение сердца выражено в меньшей степени.
Лице-лопаточно-плечевая миодистрофияпередается по аутосомно-доминантному типу и характеризуется вовлечением мышц лица, плечевого пояса, в последующем мышц голени и иногда – тазового пояса и предплечья. Заболевание прогрессирует медленно и не влияет на продолжительность жизни.
Поясно-конечностные миодистрофиинаследуются по аутосомно-рецессивному или аутосомно-доминантному типу. Основное клиническое проявление – медленно нарастающая слабость мышц тазового или плечевого пояса, позднее другие мышцы. Первые симптомы – в возрасте 10–30 лет. Уровень креатинфосфокиназы в крови остается нормальным или несколько увеличивается. Возможны псевдогипертрофии. Интеллект остается нормальным, миокард не вовлекается. Продолжительность жизни не сокращается.
Этиологического и патогенетического лечения не существует. Симптоматическое лечение направлено на предотвращение контрактур и поддержание мышечной силы. Лечебный комплекс включает лечебную гимнастику, массаж, ортопедические мероприятия (шинирование, рассечение ахиллова сухожилия или икроножной мышцы), медикаментозную терапию (фосфаден, витамин Е, пиридоксальфосфат, кокарбоксилаза, рибоксин). Следует избегать длительного постельного режима и преждевременного использования кресла-каталки. При дистрофии Дюшенна кортикостероиды могут временно увеличить силу, но побочные действия ограничивают их применение.
Врожденные миопатии– группа наследственных непрогрессирующих либо медленно прогрессирующих заболеваний, проявляющихся обычно сразу после рождения или вскоре после него диффузной мышечной гипотонией. В последующем наблюдается задержка моторного развития. При осмотре выявляется слабость в мышцах тазового пояса и проксимальных отделов ног, в меньшей степени – в мышцах плечевого пояса и рук. Иногда наблюдаются врожденный вывих бедра, готическое небо, полая стопа, кифосколиоз. Выделены несколько типов врожденных миопатий, которые отличаются морфологическими изменениями в мышцах, выявляемыми при исследовании их биоптатов (болезнь центрального стержня, немалиновая миопатия и др.). Патогенезнеизвестен. Специфического лечения нет.
Воспалительные миопатиивключают полимиозит, дерматомиозит, миозит с включениями, воспалительным поражением мышц при других аутоиммунных заболеваниях (например, ревматоидном артрите), саркоидозе, инфекционных и паразитарных заболеваниях.
Метаболические миопатии– обширная группа редких наследственных и приобретенных заболеваний, связанных с нарушением обмена веществ в мышцах. Включает семейный периодический паралич, митохондриальные миопатии, поражения мышц при наследственных нарушениях углеводного обмена (гликогенозах), эндокринные миопатии (при гиперкортицизме, тиреотоксикозе, гипотиреозе, гиперпаратиреозе, акромегалии).
МИОТОНИЯ– синдром, характеризующийся замедленным расслаблением мышц после их сокращения и обычно связанный с дисфункцией ионных каналов мышечных мембран. Для выявления миотонического феномена больного просят плотно зажмурить глаза, а затем открыть их либо сильно сжать кисть в кулак, затем быстро разжать ее. При миотонии больные не могут быстро по команде расслабить мышцы. При последующих повторениях выраженность миотонического феномена уменьшается. При коротком ударе неврологическим молоточком или пальцем по мышце (например, по мышце языка, дельтовидной мышцы или мышцам возвышения большого пальца) происходит локальное сокращение мышцы с образованием стойкого миотонического валика и последующим медленным расслаблением (перкуссионная миотония). Диагнозмиотонии подтверждается с помощью электромиографии. Миотония чаще всего наблюдается при наследственных заболеваниях мышц – миотонической дистрофии и врожденной миотонии.
Миотоническая дистрофияхарактеризуется сочетанием слабости и атрофии мышц с миотоническим феноменом и передается по аутосомнодоминантному типу. Проявляется в возрасте 15–40 лет нарастающей слабостью мышц кистей, стоп, мимических мышц, птозом, слабостью мышц глотки, атрофией шейных и височных мышц. Слабость дыхательных мышц и склонность к аспирации вызывают дыхательную недостаточность. Тяжесть состояния обычно определяет не миотоническим дефектом, а мышечной слабостью. В 90 % случаев развивается кардиомиопатия с нарушением проводимости сердца. Часто выявляются депрессия, снижение интеллекта, гиперсомния, снижение слуха, лобный гиперостоз, катаракта, дегенерация сетчатки, облысение, атрофия яичек, частые выкидыши, сахарный диабет. Ввиду повышенной чувствительности к общим анестетикам и деполяризующим миорелаксантам при оперативных вмешательствах предпочтительна региональная анестезия. Заболевание длится годами, медленно инвалидизируя больных. В тяжелых случаях больные умирают на 5-6-м десятилетии жизни, чаще всего в связи с патологией сердца или пневмонией. Лечениесимптоматическое. В тех случаях, когда миотония беспокоит больных, применяют дифенин, сульфат хинина или новокаинамид (в отсутствие нарушений проводимости сердца).
Врожденная миотония (болезнь Томсена)характеризуется длительными тоническими спазмами мышц, возникающими вслед за произвольными движениями, которые проходят при повторении или продолжении движения. В отличие от миотонической дистрофии, мышечная слабость не характерна. Несмотря на врожденный характер болезни, ее проявления нередко обнаруживаются лишь спустя несколько лет после рождения. Миотонические явления наиболее выражены в кистях, ногах, веках. Постепенно развивающаяся гипертрофия мышц придает больным атлетический вид. Заболевание протекает доброкачественно и не влияет на продолжительность жизни. С возрастом миотонический феномен может уменьшаться. Выраженность миотонии можно уменьшить с помощью дифенина, диакарба, хинина или мексилетина.
МОНОНЕВРОПАТИИ– изолированные поражения отдельных нервных стволов.
Этиология, патогенез.Причиной повреждения нерва чаще всего бывает его сдавление в зоне, где он проходит вблизи поверхности тела, или в местах костных выступов. Сдавление нерва часто происходит во время глубокого сна (например, в состоянии опьянения), при операции под общей анестезией, у парализованных больных, вынужденных длительное время пребывать в неудобной позе. Поражение нервов может происходить при пользовании костылями или тесной гипсовой повязке. Нередкой причиной невропатий является сдавление нервов в костно-фиброзно-мышечных каналах (туннельные синдромы), а также при синдроме мышечных лож. Независимо от причины сдавления в патогенезе повреждения нерва роль играет не только механический фактор, но и ишемия, обусловленная компрессией мелких сосудов, питающих нерв (компрессионно-ишемические невропатии). Причиной поражения нервов могут быть ранения, растяжение, закупорка сосудов конечностей (например, при тромбоэмболии), холодовая травма, облучение. Если поражение нерва привело лишь к его фокальной демиелинизации, можно ожидать спонтанного восстановления в течение нескольких недель или месяцев, при повреждении аксона восстановление происходит медленно и часто бывает неполным.
Симптомы, течение. Неврит локтевого нерва: невозможность сгибания IV и V пальцев кисти и ее деформация по типу «когтистой лапы»; последние два пальца находятся в состоянии отведения; анестезия ульнарной поверхности кисти, а также IV и V пальцев. Чаще всего нерв сдавливается в кубитальном канале у внутреннего мыщелка плечевой кости.
Неврит лучевого нерва:невозможность разгибания в локтевом и лучезапястном суставах («висящая кисть»); выпадение рефлекса с трехглавой мышцы плеча; анестезия задней поверхности плеча, предплечья и I пальца.
Чаще всего нерв повреждается на плече, где он спирально огибает плечевую кость.
Неврит срединного нерва:невозможность пронации кисти и сгибания первых трех пальцев; анестезия латеральной поверхности ладони, I–III пальцев и латеральной поверхности IV пальца. Чаще всего нерв повреждается в запястном канале (самый частый туннельный синдром).
Неврит бедренного нерва:невозможность разгибания в коленном суставе; выпадение коленного рефлекса; анестезия передней поверхности бедра и медиальной поверхности голени.
Неврит седалищного нерва:невозможность сгибания в коленном суставе, паралич стопы; выпадение ахиллова рефлекса; анестезия голени (за исключением ее медиальной поверхности) и стопы.
Неврит большеберцового нерва:невозможность подошвенного сгибания стопы и пальцев; выпадение ахиллова рефлекса (ходьба на пальцах невозможна); анестезия подошвенной поверхности стопы. Дистальный отдел нерва может сдавливаться в тарзальном канале у внутренней лодыжки.
Неврит малоберцового нерва:невозможность тыльного сгибания стопы (стопа отвисает вниз и внутрь); анестезия наружной поверхности голени и тыла стопы.
Лечение.Массаж, лечебная физкультура, физиотерапия, вазоактивные средства, витамины группы В, при отсутствии эффекта в течение 3–4 мес показано оперативное вмешательство для декомпрессии и невролиза.
НАРКОЛЕПСИЯ– идиопатическое заболевание, предположительно наследственного генеза, характеризующееся дисфункцией стволовых структур, которые регулируют цикличность сна и бодрствования.
Симптомы, течение. Проявляется в молодом возрасте (15–25 лет) повторяющимися приступами засыпания в дневное время, которые обычно возникают в монотонной обстановке, например, после приема пищи или при езде на транспорте, но иногда на фоне напряженной деятельности. Длительность приступа чаще не превышает нескольких минут, изредка до нескольких часов. Даже после короткого сна больной просыпается со свежей головой и чувствует себя бодро по меньшей мере еще в течение 2 ч. Иногда встречаются эпизоды автоматизма, когда больной, «спя наяву», совершает простые повторяющиеся движения и не реагирует на внешние стимулы. Частота пароксизмов от одного до нескольких в течение дня. В последующем у многих больных присоединяется катаплексия – приступы выключения мышечного тонуса, приводящие к падению на фоне ясного сознания и провоцирующиеся яркими положительными и отрицательными эмоциями. Третий характерный симптом – сонный паралич, который характеризуется невозможностью в течение нескольких секунд или минут при пробуждении или засыпании пошевелить рукой или ногой либо сказать что-либо при сохранении сознания. Клиническую картину могут дополнять гипнагогические галлюцинации (сноподобные видения при засыпании) и нарушение ночного сна с частыми пробуждениями.
Диагнозподтверждается с помощью полисомнографического исследования, выявляющего преждевременное появление сна с быстрыми движениями глаз. Именно с несвоевременным наступлением этой фазы сна, обычно сопровождающегося мышечной гипотонией и сновидениями, связаны катаплексия, сонный паралич и гипнагогические галлюцинации. Дифференциальный диагнозпроводят с другими заболеваниями, вызывающими гиперсомнию.
Лечение.В большинстве случаев больным достаточно изменить режим дня: несколько 15-20-минутных перерывов в работе или учебе для короткого дневного сна значительно улучшают их состояние. Следует избегать монотонного окружения, обильной пищи, алкоголя, снотворных средств. При выраженной дневной сонливости, препятствующей профессиональной активности, – прием психостимуляторов (например, мазиндола, метилфенидата) в рабочие дни (в выходные – перерыв). При длительном лечении психостимуляторов существует риск лекарственной зависимости. При тяжелой катаплексии назначают антидепрессанты (имипрамин, кломипрамин или флуоксетин).
НЕВРАЛГИЯ ТРОЙНИЧНОГО НЕРВА– поражение тройничного нерва, проявляющееся короткими пароксизмами односторонних интенсивных стреляющих болей в зоне иннервации его ветвей.
Этиология, патогенез.Идиопатическая невралгия наблюдается у лиц среднего и пожилого возраста и чаще всего вызвана сдавлением корешка нерва в месте его входа в ствол мозга аномальным удлиненным или расширенным сосудом. Причиной симптоматической невралгии может быть рассеянный склероз (самая причина у молодых лиц), опухоль, аневризма, артериовенозная мальформация, сирингобульбия, травма, герпетическое поражение гассерова узла, воспаление височно-челюстного сустава, коллагенозы.
Симптомы, течение. Боль чаще всего локализуется в зоне иннервации II и III ветвей нерва (щека, верхняя и нижняя челюсти, нижняя губа). Продолжительность приступов не превышает нескольких секунд или минут. Они возникают многократно в течение суток, нередко образуя короткие серии, и могут провоцироваться жеванием, разговором, гримасой, встряхиванием головы, прикосновением к лицу, бритьем, чисткой зубов, зевотой. При осмотре не выявляется снижения чувствительности, но обнаруживаются триггерные точки в области крыла носа, щеки или десны, прикосновение к которым провоцирует болевой приступ. Возможны непродолжительные ремиссии от нескольких дней до нескольких недель (реже месяцев или лет).
Диагноз.Описанная клиническая картина позволяет без труда отличить невралгию от множества других лицевых болей. Симптоматическую невралгию следует заподозрить, если заболевание начинается до 40 лет, вовлекает I ветвь, боль не имеет типичной локализации и характерного рисунка и сохраняется в межприступном периоде, а при осмотре выявляются очаговые неврологические симптомы. В этом случае диагноз можно установить с помощью рентгенографии черепа, КТ или МРТ.
Лечение.Карбамазепин (финлепсин) по 200–600 мг/сут, эффективен в 80–90 % случаев, но при длительном применении его действие ослабевает, что вынуждает повышать дозу (до 1200 мг/сут). При неэффективности или непереносимости карбамазепина используют баклофен, пимозид или другие антиконвульсанты (дифенин, ламотригин). Дополнительно назначают анальгетики, антидепрессанты, наружно – препараты стручкового перца (на область триггерных зон). Эффект блокад ветвей нерва, физиотерапевтических процедур, рефлексотерапии обычно кратковременен. При неэффективности консервативной терапии проводят оперативные вмешательства (микроваскулярную декомпрессию нерва, чрескожную термокоагуляцию или микрокомпрессию гассерова узла).
НЕВРОПАТИЯ ЛИЦЕВОГО НЕРВА– острое поражение лицевого нерва (VII), проявляющееся односторонним парезом мимических мышц.
Этиология, патогенез.В подавляющем большинстве случаев причина остается неизвестной (идиопатическая невропатия лицевого нерва, или паралич Белла). Однако обнаруживаемые в сыворотке больных повышенные титры антител к вирусам простого герпеса, гриппа, аденовирусам и др. свидетельствуют о важной роли вирусной инфекции. Провоцирующим фактором нередко служит переохлаждение. Запущенные инфекцией воспаление и отек приводят к сдавлению и ишемии нерва в зоне его прохождения через узкий костный канал в пирамиде височной кости. У большинства больных сдавление нерва приводит лишь к повреждению миелиновой оболочки (демиелинизации), что вызывает блокаду проведения, но оставляет сохранным аксоны и позволяет надеяться на полный и относительно быстрый регресс симптомов. При нарушении целостности аксонов восстановление происходит более медленно (путем регенерации поврежденных аксонов или ветвления соседних сохранившихся аксонов, берущих на себя функцию поврежденных) и часто бывает неполным. К факторам, способствующим развитию невропатии лицевого нерва, относятся также артериальная гипертензия, сахарный диабет, беременность, положительный семейный анамнез. Относительно редкие причины – герпетическое поражение коленчатого узла (синдром Рамсея Ханта), бактериальные инфекции (нейроборрелиоз, сифилис и др.), гнойный отит, воспаление околоушных желез, опухоли, лимфомы, саркоидоз, травма и др. Поражение нерва возможно при рассеянном склерозе (в этом случае страдает внутристволовая часть нерва).
Симптомы, течение. Параличу Белла обычно предшествует боль в области сосцевидного отростка, на фоне которой остро развивается односторонний паралич мимической мускулатуры. Больной не может поднять бровь, зажмурить глаз, а при оскаливании зубов ротовая щель перетягивается в здоровую сторону. В зависимости от уровня поражения нерва при параличе лицевых мышц может отсутствовать слезоотделение и отмечаться потеря вкуса на передних 2/ 3языка на стороне паралича.
Лечение.При раннем назначении (в первые дни болезни) кортикостероиды могут улучшить исход. Назначают преднизолон, 60–80 мг/сут внутрь в течение 5-10 дней с последующей быстрой отменой, в тяжелых случаях – метилпреднизолон, 1–2 г/сут в течение 3–5 дней. Одновременно в/в капельно вводят реополиглюкин и пентоксифиллин (трентал). При неполном закрытии и сухости глаза – ношение защитных очков, закапывание увлажняющих капель (визина), на ночь – повязка и закладывание глазной мази. С конца первой недели – гимнастика мимических мышц, лейкопластырное вытяжение, парафиновые аппликации, со второй недели – точечный массаж и рефлексотерапия. Через 12 мес при отсутствии восстановления или неполном восстановлении – реконструктивные операции. При контрактуре применяют массаж с разминанием локальных мышечных узелков, постизометрическую релаксацию, инъекции ботулотоксина.
Прогноз. При параличе Белла в 80 % случаев – полное спонтанное восстановление, лишь у 3 % больных восстановления не происходит. Прогноззависит от глубины повреждения нервных волокон. При повреждении миелиновой оболочки можно ожидать восстановления в течение 3–6 нед, при повреждении аксонов регенерация нерва может потребовать 3–6 мес. В последнем случае восстановление может быть неполным и резко возрастает вероятность осложнений – синкинезий, контрактуры, синдрома «крокодиловых слез».
НЕЙРОСИФИЛИС.Возбудитель сифилиса Treponema pallidum проникает в ЦНС уже в ранней стадии заболевания, но клинически явное поражение нервной системы, как правило, возникает через много лет после инфицирования.
Латентный нейросифилиспроявляется только воспалительными изменениями в цереброспинальной жидкости (лимфоцитарным плеоцитозом, увеличением содержания белка). Клинически неврологические нарушения отсутствуют. Выявляется в первые несколько лет после инфицирования. В отсутствие лечения может трансформироваться в клинически явный нейросифилис.
Острый сифилитический менингитпроявляется в первые 2 года после инфицирования головной болью, тошнотой, рвотой, менингеальными знаками. Нередко вовлекаются черепные нервы (зрительный, глазодвигательный, лицевой, слуховой). Иногда развивается гидроцефалия, сопровождающаяся внутричерепной гипертензией и появлением застойных дисков зрительных нервов. При исследовании цереброспинальной жидкости выявляют лимфоцитарный плеоцитоз, повышение содержания белка, иногда снижение уровня глюкозы. При применении пенициллина симптоматика регрессирует в те-чение нескольких дней или недель, но симптомы поражения черепных нервов, в частности глухота могут быть стойкими.
Менинговаскулярный сифилиспроявляется спустя 5-10 лет после инфицирования и связан с развитием сифилитического артериита, вызывающего сужение крупных артерий, а также локальное сужение или расширение мелких артерий. Проявляется клиникой ишемического, реже геморрагического инсульта. Нередко присутствуют менингеальные симптомы. Лечениепенициллином предотвращает прогрессирование и способно вызвать регресс симптоматики, но у части больных формируется резидуальный дефект.
Прогрессивный паралич– позднее проявление нейросифилиса, обычно возникающее спустя 10–20 лет после инфицирования. Представляет собой энцефалитическую форму нейросифилиса, связанную с непосредственным проникновением трепонем в вещество мозга. Проявляется медленно нарастающим слабоумием, дизартрией, нарушением зрачковой иннервации, пирамидными нарушениями, недержанием мочи, эпилептическими припадками. В отсутствие лечения в течение нескольких месяцев или лет – летальный исход. Пенициллин приостанавливает прогрессирование заболевания, но редко позволяет добиться обратного развития симптомов.
Спинная сухоткавозникает через 15–20 лет после инфицирования. В ее основе лежит воспалительная инфильтрация и дегенерация задних корешков в зоне их вхождения в спинной мозг. Характерные проявления – нарушение глубокой чувствительности с выпадением глубоких рефлексов и сенситивной атаксией, стреляющие или пронизывающие боли в ногах, вегетативная дисфункция, в том числе нарушения мочеиспускания, синдром Аргайла Робертсона (узкие, неправильной формы зрачки, не реагирующие на свет, но реагирующие на аккомодацию и конвергенцию), атрофия зрительного нерва и трофические нарушения, включая деформацию суставов нижних конечностей (нейрогенная артропатия, или сустав Шарко). В цереброспинальной жидкости – воспалительные изменения, но в части случаев состав жидкости нормален даже у нелеченых больных. В отсутствие лечения заболевание медленно прогрессирует. Пенициллин приостанавливает прогрессирование заболевания, но редко вызывает клиническое улучшение.
Диагноз.Ведущий метод диагностики – серологический, основан на использовании нетрепонемных тестов (например, реакции Вассермана или комплекса серологических реакций) и более надежных трепонемных тестов (например, реакции иммунофлуоресценции). Нетрепонемные тесты становятся положительными через 5–6 нед после инфицирования. Они могут быть ложно положительными (например, при вирусных инфекциях, туберкулезе, лептоспирозе, бактериальном эндокардите, диффузных болезнях соединительной ткани, хронических заболеваниях печени) и ложноотрицательными. Реакция Вассермана и ее аналоги становятся отрицательными при успешном лечении. Реакция иммунофлуоресценции (РИФ) становится положительной через 3–4 нед после инфицирования и остается положительной в течение всей оставшейся жизни, даже при успешной антибактериальной терапии. Диагностика нейросифилиса требует наличия 3 критериев: 1) положительных нетрепонемных и/или трепонемных реакций в сыворотке; 2) неврологических синдромов, характерных для нейросифилиса; 3) изменений цереброспинальной жидкости (положительная реакция Вассермана и/или воспалительные изменения плюс положительная РИФ).
Лечениепредусматривает в/в введение высоких доз пенициллина (до 24 млн ЕД/сут) в течение 14 дней. В/м введение бициллина не позволяет достичь терапевтической концентрации в цереброспинальной жидкости. В первые 24 ч после начала лечения может возникать реакция Яриша – Герцгеймера, проявляющаяся острой лихорадкой, ознобом, тахикардией, тошнотой, головной болью, миалгиями. Эти симптомы можно уменьшить с помощью кортикостероидов. При аллергии к пенициллину применяют тетрациклины или цефалоспорины.
ОБМОРОК(синоним – синкопальное состояние) – внезапная кратковременная потеря сознания, вызванная недостаточным снабжением головного мозга кислородом или глюкозой, обычно вследствие ограничения притока крови к мозгу. Ведущим фактором является снижение АД до уровня, при котором ауторегуляторные механизмы мозгового кровообращения не могут обеспечить достаточное кровоснабжение мозга. Выделяют 3 основных патогенетических звена развития обморока: 1) уменьшение периферического сосудистого сопротивления при системной вазодилатации; 2) уменьшение сердечного выброса; 3) уменьшение содержания в крови кислорода.
Симптомы, течение. Обморок начинается с чувства дурноты, звона в ушах; затем следует потеря сознания. Больной медленно падает («оседает»), отмечается резкая бледность кожных покровов. Пульс малый либо вовсе не определяется. АД снижено, дыхание поверхностное. Длительность потери сознания 10–30 с. Недержание мочи наблюдается редко. Остановки дыхания не происходит. Иногда возможны единичные миоклонические подергивания (судорожный обморок). В большинстве случаев обморок возникает в вертикальном положении, но быстро, в течение нескольких секунд, возвращается в горизонтальном, как только увеличивается приток крови к мозгу. После обморока некоторое время сохраняется общая слабость, тошнота.
Самый частый вариант обморока – вазодепрессорный (вазовагальный, нейрокардиогенный), связанный с конституциональной склонностью к парасимпатическим (вагусным) реакциям; провоцируется отрицательными эмоциями и болью, духотой, видом крови, длительным стоянием, резким переходом из горизонтального положения в вертикальное.
Обмороки во время мочеиспускания обычно развиваются у пожилых мужчин в ночное время. В их происхождении имеет значение ортостатический компонент, расширение кожных сосудов в теплой постели, но главным образом рефлекторная активация блуждающего нерва и торможение симпатической системы в момент мочеиспускания. При обмороке, связанном с дефекацией, важную роль играет также натуживание, вызывающее повышение внутригрудного давления и уменьшение венозного возврата. Сходный механизм лежит в основе кашлевого обморока у больных с хроническими обструктивными заболеваниями легких при пароксизме длительного кашля.
Гиперчувствительность каротидного синуса – одна из частых причин обмороков у пожилых мужчин, страдающих артериальной гипертензией и атеросклерозом сонных артерий. Обморок провоцируют ношение тугого воротничка или поворот головы. Раздражение рецепторов каротидного синуса вызывает брадикардию и расширение сосудов. Обмороки при ортостатической гипотензии возникают у больных с вегетативной недостаточностью при переходе из горизонтального положения в вертикальное или длительном пребывании в вертикальном положении.
Гипервентиляционные обмороки характерны для больных с неврозами. Потере сознания в этом случае предшествует длительное предобморочное состояние, сопровождающееся психическими и вегетативными проявлениями (тревогой, ощущением нереальности происходящего, сердцебиением, чувством нехватки воздуха, покалыванием в области рта и кончиках пальцев).
Изредка причиной обморока преходящее нарушение мозгового кровообращения вследствие сужения или закупорки позвоночных или сонных артерий, снабжающих кровью головной мозг. Обморок может возникнуть и при внезапном повышении внутричерепного давления из-за резкого снижения мозгового кровотока (например, при внутримозговых кровоизлияниях или опухолях). Причиной обморока могут быть анемия, заболевания сердца, интоксикации, метаболические расстройства, массивное кровотечение, обильный диурез.
Диагноз.В первую очередь важно исключить угрожающие жизни заболевания – тяжелое нарушение ритма сердца, субарахноидальное кровоизлияние, желудочно-кишечного кровотечения, эмболии легочной артерии, инфаркта миокарда, расслаивающей аневризмы аорты. Важное значение имеет осмотр больного во время приступа, который может выявить нарушение сердечного ритма, указывающее на кардиогенный обморок, или наличие очаговой неврологической симптоматики, свидетельствующее о нарушении мозгового кровообращения. Особую настороженность надо соблюдать у пожилых больных, которые часто страдают кардиогенными обмороками, потеря сознания при которых, в отличие от вазодепрессорного обморока, нередко бывает внезапной, без продромальных явлений (особенно при желудочковых аритмиях). Обморок необходимо дифференцировать от эпилептического припадка, учитывая возможность бессудорожных приступов эпилепсии и развитие при тяжелых обмороках эпилептиформных судорог; обнаружение в межприступном периоде специфических для эпилепсии изменений на ЭЭГ – главный диагностический критерий. Истерический припадок отличается от обморока демонстративностью пароксизма и возникновением припадка только в присутствии посторонних лиц. При затяжных обмороках необходимо исследовать содержание сахара в крови для исключения гипогликемии. Обследование должно также включать ЭКГ, по показаниям – эхокардиографию и суточный мониторинг ЭКГ. В том случае, когда данные анамнеза и осмотра указывают на неврологическое заболевание, проводят ультразвуковое исследование мозговых сосудов, КТ или МРТ.
Лечение.При вазовагальном обмороке медикаментозного лечения не требуется. Необходимо уложить больного на спину и слегка приподнять ноги, освободить шею и грудь от стесняющей одежды. Не следует усаживать больных, так как при этом затрудняется купирование ишемии мозга, лежащей в основе обморока. Отсутствие эффекта от указанных мероприятий требует проведения ряда неотложных мероприятий: при резком падении артериального давления парентерально вводят 1 мл 1%-ный раствор мезатона, при брадикардии – 0,5 мл 0,1 %-ного раствора атропина. При нарушении сердечного ритма необходимо применение антиаритмических средств.
Профилактическое лечение при вазовагальных обмороках включает дозированные физические нагрузки, укрепление мышц ног, водные процедуры. В более тяжелых случаях помогают бета-блокаторы, беллатаминал или дизопирамид (ритмилен). При гиперчувствительности каротидного синуса рекомендуют не носить тугих воротничков, поворачиваться в стороны всем туловищем, не вращая голову; в тяжелых случаях прибегают к имплантации водителя ритма. При гипервентиляционном синдроме эффективны специальные дыхательные упражнения.
ОПОЯСЫВАЮЩИЙ ЛИШАЙ(опоясывающий герпес) – острое вирусное заболевание с поражением одного или нескольких спинномозговых ганглиев, проявляющееся болью и кожными высыпаниями в зоне их иннервации.
Этиология.Возбудитель – вирус ветряной оспы и опоясывающего герпеса (варицелла-зостерный вирус).
Патогенез.После перенесенной в детстве ветряной оспы вирус длительно персистирует в спинномозговых ганглиях и ганглиях тройничного нерва, его реактивация нередко происходит при угнетении иммунитета (например, при кортикостероидной или лучевой терапии, злокачественных опухолях, лейкозах и др.). Размножившиеся в ганглиозных клетках вирусы мигрируют по чувствительным волокнам и вызывают кожные высыпания в зоне иннервации соответствующего ганглия.
Симптомы, течение. Заболевание начинается с острых корешковых болей или чувства жжения на фоне общего недомогания и небольшой лихорадки. Вслед за болями в зоне пораженных корешков появляются пузырьковые высыпания; в тяжелых случаях они могут носить буллезный или некротический характер. Изредка высыпаниям и болям сопутствуют ограниченные параличи мышц; в случае развития парезов в мышцах брюшной стенки возникают выпячивания, которые могут дать повод к ошибочному предположению о наличии опухоли. В половине случаев опоясывающий герпес вовлекает грудные сегменты, у 20 % больных – тройничный (гассеров) узел. В последнем случае боли и высыпания локализуются чаще всего в зоне I ветви: веки, лоб. Herpes zoster ophthalmicus представляет опасность для зрения в случае высыпаний на роговице. Поражение коленчатого ганглия приводит к высыпаниям в ушной раковине, обусловливает возникновение боли в лице и парезов лицевого и кохлеовестибулярного нерва (синдром Рамсея Ханта). Изредка герпетические высыпания появляются на плевре, в мочевом пузыре или двенадцатиперстной кишке. В острой стадии болезни в цереброспинальной жидкости нередко обнаруживается лимфоцитарный плеоцитоз. В течение нескольких недель кожные высыпания исчезают, боль прекращается. Однако у людей среднего и особенно пожилого возраста иногда возникает стойкая постгерпетическая невралгия. Рецидивы крайне редки и обычно наблюдаются на фоне тяжелых соматических страданий. У больных с недостаточностью иммунитета на фоне опоясывающего герпеса может развиться миелит, связанный с проникновением вируса из спинномозгового ганглия в вещество спинного мозга, и проявляющийся нижним парапарезом. Иногда спустя несколько дней после появления сыпи развивается менингоэнцефалит с психомоторным возбуждением, головной болью, ригидностью мышц шеи, очаговыми неврологическими симптомами, эпилептическими припадками, воспалительными изменениями в цереброспинальной жидкости.
Лечение.У молодых лиц с нормальным иммунитетом при неосложненном опоясывающем герпесе, вовлекающем лишь туловище и конечности, лечение можно ограничить анальгетиками и местным применением антисептиков (например, бриллиантового зеленого). Нередко применяют также ультрафиолетовое или лазерное облучение. Но в тяжелых случаях и особенно при вовлечении глазного ветви тройничного нерва или коленчатого узла, а также у больных с угнетенным иммунитетом показано как можно более раннее назначение ацикловира (800 мг 5 раз в день в течение 7-10 сут). При поражении центральной нервной системы ацикловир назначается в/в (5-10 мг/кг 3 раза в день в течение 5 сут) с последующим переходом на прием внутрь (400 мг 5 раз в день – 2 нед). При постгерпетической невралгии применяют антидепрессанты (амитриптилин), антиконвульсанты (карбамазепин), нейролептики (левомепромазин), физиотерапевтические процедуры (чрезкожная электростимуляция), аппликации лидокаиновой мази или препаратов стручкового перца, рефлексотерапию.
ОПУХОЛИ ГОЛОВНОГО МОЗГА.По гистологической структуре опухоли головного мозга делятся на глиомы (60 % всех опухолей мозга), менингиомы, невриномы черепных нервов, метастатические, врожденные и другие. По отношению к веществу мозга опухоли могут быть внутримозговыми (главным образом глиомы) и внемозговыми (менингиомы, невриномы). Метастазы в головной мозг чаще всего возникают при раке легкого, молочной железы, желудочно-кишечного тракта и щитовидной железы, реже метастазируют в мозг саркома, меланобластома. У детей опухоли часто возникают в мозжечке (медуллобластома, астроцитома).
Симптомы, течение. Клиническая картинаскладывается из общемозговых и очаговых знаков. Общемозговые симптомы обусловлены повышением внутричерепного давления: головная боль, рвота, застойные диски зрительных нервов и др. В зависимости от гистологической структуры опухоли и ее локализации быстрота развития симптомов варьирует. Клиническая картинаформируется на протяжении нескольких месяцев, иногда лет.
Очаговые симптомы зависят от локализации опухоли. Опухоль лобной доли: изменение психики, дефекты памяти, эпилептические припадки, нарушения речи (при поражении доминантного левого полушария), аносмия на стороне опухоли. Опухоль теменной доли: локальные судороги, нарушение чувствительности и движений в противоположной половине тела, афазия при левосторонней локализации. Опухоль затылочной доли: выпадение зрения в противоположных полях зрения, зрительная аура перед судорожным припадком. Опухоль височной доли: психомоторные эпилептические припадки, афазия (при поражении слева), выпадение зрения в противоположных полях зрения. Опухоль мозжечка: нарушение равновесия и координации движений, раннее развитие признаков внутричерепной гипертензии. Опухоль гипофиза – нейроэндокринные нарушения, битемпоральная гемианопсия, расширение турецкого седла.
Диагноз.Опухоли дифференцируют с абсцессом мозга, субдуральной гематомой, артериовенозными мальформациями и другими объемными образованиями головного мозга. Решающее значение в диагностике имеют КТ и МРТ, в их отсутствие – церебральная ангиография. Роль рентгенографии черепа ограничена. Для распознавания метастатических опухолей необходимы исследование легких, желудочно-кишечного тракта, маммография, урография. При подозрении на опухоль мозга обязательно исследование глазного дна. Во многих случаях имеет место белково-клеточная диссоциация, но поясничный прокол не следует производить вне нейрохирургического отделения при наличии выраженных признаков внутричерепной гипертензии, в частности при обнаружении застойных дисков. В подобной ситуации вслед за извлечением цереброспинальной жидкости может развиться дислокация.
Лечение.Снижение внутричерепного давления (дексаметазон, глицерол, маннитол, фуросемид) – в стадии обследования. Основной метод лечения – хирургический. В части случаев при глиомах после операции проводят лучевую терапию.
Прогноззависит от гистологического строения и локализации опухоли. Наиболее эффективно хирургическое лечение менингиом и неврином. При злокачественных глиомах (глиобластомах) и метастатических опухолях прогноз плохой.
ОПУХОЛИ СПИННОГО МОЗГА.Выделяют экстра– и интрамедуллярные опухоли. Экстрамедуллярные опухоли могут располагаться экстрадурально – за пределами твердой мозговой оболочки (как правило, метастатические опухоли) или субдурально (невриномы и менингиомы). Типичная картина экстрамедуллярной опухоли складывается из трех стадий: стадия корешковых болей, стадия частичной компрессии спинного мозга (нередко в виде синдрома Броун – Секара) и стадии полного поперечного сдавления спинного мозга. Вслед за корешковыми болями на уровне опухоли (чаще всего подобные боли наблюдаются при невриномах и метастатических опухолях) постепенно нарастает пара– или тетрапарез, выпадение чувствительности и тазовые нарушения. Интрамедуллярные опухоли, растущие в толще вещества мозга – чаще всего глиомы; в области конуса и конского хвоста нередки эпендимомы. В отличие от экстрамедуллярных опухолей, при которых чувствительные и моторные нарушения нарастают снизу вверх, для интрамедуллярных характерно развитие спинальной симптоматики сверху вниз.
Диагноз.Рентгенография позвоночника может обнаружить расширение межпозвонкового отверстия (результат экстраспинального прорастания невриномы типа «песочных часов») либо локальное увеличение сагиттального диаметра позвоночного канала вследствие разрушения корней дужек и деструкцию позвонков при метастатических опухолях. Исследование цереброспинальной жидкости позволяет подтвердить факт компрессии спинного мозга в случае обнаружения белково-клеточной диссоциации (резкое увеличение содержания белка при нормальном цитозе) и блокады субарахноидального пространства при пробе Квеккенштедта. Решающую роль в предоперационной диагностике играет компьютерная томография и (или) миелография. Картину опухоли спинного мозга могут имитировать грыжи межпозвоночных дисков, спинальные формы рассеянного склероза и др. В отличие от всех других опухолей спинного мозга, при которых формирование спинального поражения длится месяцы и годы, экстрадуральные метастазы могут обусловить развитие поперечного поражения мозга в течение нескольких часов. Подобное острое развитие неизменно дает повод к предположению о наличии спинального инсульта. Нередко причиной компрессии спинного мозга могут также служить воспалительные поражения позвоночника.
Лечениехирургическое. В отличие от экстрамедуллярных опухолей интрамедуллярные могут быть удалены в большинстве случаев ценой необратимого тяжелого поражения мозга. Поэтому у подавляющего числа больных при наличии интраспинальных глиом операция ограничивается декомпрессивной ламинэктомией с последующей лучевой терапией.
Прогноз. Своевременное удаление неврином и менингиом приводит в большинстве случаев к выздоровлению.
ПАРАЛИЧ– расстройство произвольных движений, вызванное нарушением иннервации мышц. Характеризуется отсутствием или ограничением активных движений, снижением мышечной силы, выражающимся в невозможности выполнять движение против сопротивления врача или длительно удерживать определенную позу (например, вытянутую вверх руку или поднятую ногу) против силы тяжести. Термины «паралич» и «плегия» означают полное отсутствие активных движений, термин «парез» – частичную потерю мышечной силы. Приставка «геми» означает вовлечение руки и ноги с одной стороны, правой или левой, «пара» – обеих верхних конечностей (верхний иараиарез) или обеих нижних конечностей (нижний иараиарез), «тетра» – всех четырех конечностей.
Центральный параличсвязан с поражением центральных двигательных нейронов, тела которых залегают в моторной зоне коры, а длинные отростки следуют в составе пирамидного тракта через внутреннюю капсулу, ствол, боковые столбы спинного мозга к передним рогам спинного мозга. Для центрального паралича характерны повышение тонуса парализованных мышц (спастичность), оживление сухожильных рефлексов, клонусы, патологические рефлексы (например, рефлекс Бабинского). В первые дни при острых неврологических заболеваниях, например, при инсультах или черепно-мозговой травме, в парализованных мышцах вначале развивается снижение мышечного тонуса, а иногда и снижение рефлексов, а спастичность и гиперрефлексия появляются спустя несколько дней или недель.
Периферический параличсвязан с поражением периферических двигательных нейронов, тела которых залегают в передних рогах спинного мозга, а длинные отростки следуют в составе корешков, сплетений, нервов к мышцам, с которыми образуют нервно-мышечные синапсы. Для него характерны снижение мышечного тонуса и сухожильных рефлексов, отсутствие клонусов стоп и патологических рефлексов, быстрое похудание (атрофия) парализованных мышц вследствие нарушения их трофики, фасцикуляции – мышечные подергивания (при поражении передних рогов, например, при боковом амиотрофическом склерозе). К периферическому параличу приближается по своим характеристикам слабость мышц при мышечных заболеваниях (миопатиях) и нарушении нервно-мышечной передачи (миастении).
Гемипарезобычно имеет центральный характер и чаще всего возникает в результате одностороннего поражения, вовлекающего противоположное полушарие мозга или противоположную половину ствола мозга (например, при инсульте или опухоли). В результате того, что мышечные группы вовлекаются в различной степени, у больных обычно развивается патологическая поза, при которой рука приведена к туловищу, согнута в локте и ротирована внутрь, а нога отведена в тазобедренном суставе и выпрямлена в коленном и голеностопном суставах (поза Вернике – Мана). Из-за перераспределения мышечного тонуса и удлинения ноги больной при ходьбе вынужден заносить парализованную ногу в сторону, описывая ею полукруг.
Парапарезцентрального характера чаще всего возникает при поражении грудного отдела спинного мозга в результате его сдавления (опухолью, абсцессом, гематомой), травмы, ишемии (инфаркта спинного мозга) или воспаления (миелита). Более редкой причиной нижнего парапареза бывает двустороннее поражение парасагиттальной зоны головного мозга (например, при опухоли, закупорке передней мозговой артерии или гидроцефалии). Причиной остро развивающегося вялого нижнего парапареза может быть сдавление конского хвоста грыжей межпозвоночного диска или метастатической опухолью, синдром Гийена – Барре.
Тетрапарезцентрального характера может быть следствием двустороннего поражения больших полушарий, ствола или верхнешейного отдела спинного мозга. Острый центральный тетрапарез часто бывает проявлением инсульта или травмы. Острый периферический тетрапарез обычно возникает вследствие полиневропатии (например, синдрома Гийена – Барре) или поражения мышц (в частности при алкогольной миопатии или периодическом параличе). Постепенно развивающийся спастический тетрапарез бывает проявлением опухоли, рассеянного склероза. Смешанный тетрапарез возникает вследствие сдавления шейного спинного мозга или при боковом амиотрофическом склерозе. Постепенно нарастающий вялый тетрапарез с преимущественным вовлечением дистальных отделов возникает вследствие полиневропатии. Преимущественно проксимальный тетрапарез чаще бывает проявлением мышечных заболеваний (например, мышечных дистрофий), поражения передних рогов (например, при спинальных амиотрофиях) или нарушения нервно-мышечной передачи (миастении).
Монопарезчаще бывает связан с поражением периферической нервной системы, в этом случае слабость вовлекает мышцы, иннервирующиеся определенным корешком, сплетением или нервом. Реже монопарез бывает проявлением поражения передних рогов (например, при полиомиелите) или центральных двигательных нейронов (например, при небольшом инфаркте головного мозга, проявляющимся только слабостью руки, или сдавлении спинного мозга, проявляющейся только слабостью ноги). Часто центральный парез трудно отличить от периферического, особенно в первые сутки, когда признаки центрального пареза (гиперрефлексия, спастичность) еще отсутствуют. Постепенное развитие спастического монопареза может указывать на опухоль или артериовенозную мальформацию.
ПАРАНЕОПЛАСТИЧЕСКИЕ СИНДРОМЫ– группа редких состояний, связанных с отдаленным влиянием злокачественных новообразований.
Патогенез.В основе большинства паранеопластических синдромов лежат иммунологические процессы. Клетки опухоли и нервной системы имеют перекрестно-реагирующие антигены, поэтому иммунная реакция против опухоли может приводить к повреждению нервной системы. Таким образом, паранеопластические синдромы отражают напряженную иммунную реакцию организма против опухоли. Этим можно объяснить тот факт, что паранеопластические синдромы чаще развиваются на фоне небольших опухолей до появления метастазов, а клинически неврологические нарушения нередко опережают проявления первичной опухоли. Большинство паранеопластических синдромов развивается подостро, прогрессирует на протяжении нескольких дней, недель, реже месяцев, а затем стабилизируется.
Паранеопластическая мозжечковая дегенерациячаще наблюдается при раке легкого, яичников, матки и проявляется шаткостью при ходьбе, нарушением координации в конечностях, дизартрией. Постепенно больной утрачивает способность стоять, а иногда и сидеть, писать, принимать пищу. Иногда уменьшение симптомов наблюдается при удалении опухоли, назначение тиамина, кортикостероидов либо проведении плазмафереза.
Энцефалитчаще возникает при раке легкого и проявляется деменцией, экстрапирамидными нарушениями (паркинсонизмом, миоклонией, дистонией). Иногда избирательно поражается лимбическая система, что проявляется изменением поведения, грубым нарушением памяти, иногда возбуждением, спутанностью, галлюцинациями, сложными парциальными припадками. Возможно улучшения при лечении первичной опухоли.
Миелитобычно возникает как часть энцефаломиелита и проявляется прогрессирующим тетра– или парапарезом, амиотрофией и фасцикуляциями в плечевом поясе и верхних конечностях, нарушением чувствительности, недержанием мочи. При преимущественном вовлечении задних столбов возникает сенситивная атаксия. Лечениепервичной опухоли не сказывается на неврологической симптоматике.
Полиневропатиячасто проявляется выраженными нарушениями чувствительности, вовлекающими как поверхностные, так и глубокие ее виды, иногда слабостью и атрофией мышц дистальных отделов конечностей. Возможна стабилизация или улучшение после удаления опухоли. Чаще наблюдается при раке легких и почек.
Миастенический синдром Ламберта – Итоначаще связан с раком легкого. Проявляется слабостью проксимальных мышц и быстрой утомляемостью. При повторении движения сила вначале нарастает, но затем, при продолжении нагрузки, падает. Снижаются или выпадают сухожильные рефлексы, прежде всего на ногах. Часто возникает вегетативная дисфункция (сухость во рту, импотенция). Диагнозподтверждается с помощью электромиографии. Плазмаферез и иммуносупрессия ослабляют симптомы.
Миопатияпроявляется диффузной атрофией и слабостью мышц, связанными с нарушением питания, метаболическими изменениями (обкрадыванием мышечной ткани опухолью). Изменения обратимы при лечении первичной опухоли.
ПАРАСОМНИИ– группа функциональных психомоторных или вегетативных нарушений, связанных со сном. Парасомнии следует дифференцировать с ночными эпилептическими припадками.
Гипнические подергивания– одиночные миоклонические подергивания конечностей или всего тела, часто возникающие при засыпании у здоровых людей и не требующие лечения.
Периодические движения конечностей(ночная миоклония) ритмичные кратковременные подергивания ног, возникающие каждые 10–60 с на протяжении нескольких минут или часов. В тяжелых случаях движения не прекращаются всю ночь и могут быть причиной частых пробуждений и дневной сонливости. Лечениевключает агонисты дофаминовых рецепторов, препараты леводопы, витамин Е, препараты кальция.
Бруксизм– скрежетание зубами во сне, относится к числу наиболее распространенных парасомний и чаще всего имеет доброкачественный характер. Однако тяжелый бруксизм может вести к быстрому изнашиванию зубов и лицевым болям. Бруксизм, усилившийся стрессом, можно уменьшить с помощью кратковременного применения бензодиазепинов. Изнашивание зубов можно предотвратить с помощью специальной резиновой прокладки.
Сонный паралич– кратковременный частичный или полный паралич скелетных мышц, связанный с резким падением мышечного тонуса и возникающий при засыпании или пробуждении. Обычно продолжается не более нескольких секунд. Сонный паралич отмечается у больных с нарколепсией, но нередко встречается отдельно. Лечения обычно не требуется.
Снохождение (сомнамбулизм)чаще возникает у детей и обычно проходит к 7-14 годам, но встречается и у взрослых. В ряде случаев имеет семейный характер. Во время снохождения человек обычно блуждает вокруг одного и того же места, при этом на его лице написано смятение, а его действия выглядят бесцельными. Снохождение вызвано неполным пробуждением и часто сопровождается сноговорением. Ранее было распространено мнение, что сомнамбула «разыгрывает свои сны», но снохождение обычно возникает не во время быстрого сна, когда человек видит сны, а в 3-й и 4-й стадиях медленного сна и чаще отмечается в первой половине сна. Эпизоды снохождения могут возникать у вполне здоровых детей в периоды эмоционального напряжения. Основная забота родителей во время такого эпизода – предупредить возможное повреждение. При частых эпизодах снохождения проводят короткий курс лечения седативными средствами, бензодиазепинами или антидепрессантами.
Ночные страхиразвиваются в результате неполного пробуждения из 3-й или 4-й стадии медленного сна. Обычно возникают в первые часы сна, сопровождаясь пронзительным криком, спутанностью сознания, тревогой, двигательным и вегетативным возбуждением (тахикардией, профузным потоотделением). Больные могут вскакивать с постели и выбегать из комнаты. Продолжительность эпизода обычно не превышает нескольких минут, после чего человек засыпает. Дети обычно полностью амнезируют эти эпизоды, а у взрослых сохраняются лишь фрагментарные воспоминания. Иногда причиной ночных страхов бывает прием некоторых лекарственных средств или отмена длительно принимаемого препарата. При частых тяжелых приступах целесообразно кратковременное назначение диазепама на ночь.
Ночные кошмары– ночные эпизоды интенсивной тревоги и страха, связанные с яркими устрашающими сновидениями. Ночные кошмары возникают во время быстрого сна, чаще глубокой ночью. В отличие от ночных страхов, человек обычно в состоянии подробно описать испугавшее его сновидение. Ночные кошмары особенно часто отмечаются в периоды эмоционального напряжения у взрослых или подростков. Специального лечения не требуется.
Нарушение поведения, связанное с быстрым сном,психомоторное возбуждение (сноговорение, крик, движения конечностей, иногда весьма активные и чреватые опасностью травмы, как самого больного, так и лежащего рядом супруга), сопровождающее сновидения. Объясняется отсутствием мышечной атонии, обычно развивающейся в быстром сне. Усиливается после приема алкоголя. В тяжелых случаях назначают клоназепам, 0,5–2 мг на ночь.
ПАРКИНСОНИЗМ– синдром, характеризующийся акинезией, ригидностью, тремором покоя, изменениями ходьбы и позными (постуральными) нарушениями. Акинезия проявляется замедленностью движений, исчезновением содружественных движений (например, движений рук при ходьбе), обеднением мимики (гипомимия) и редким миганием, монотонностью и приглушенностью голоса (гипофония), изменением почерка с постепенным уменьшением размеров букв к концу строки (микрография). Ригидность представляет собой повышение мышечного тонуса и проявляется повышением сопротивляемости мышц пассивному растяжению, оно может быть постоянным (феномен «восковой куклы») или прерывистым (феномен «зубчатого колеса»). Дрожание проявляется в покое и преимущественно вовлекает кисти, реже стопы, нижнюю челюсть, губы и крайне редко всю голову. Движения большого и указательного пальцев кистей напоминают «скатывание пилюль» («счет монет»), Постуральные нарушения заключаются в изменении позы (туловище склоняется кпереди, руки сгибаются в локтевых суставах, а ноги – в коленных, придавая человеку «позу просителя»), а также неустойчивости при ее изменении (постуральной неустойчивости). Из-за утраты на поздней стадии постуральных рефлексов, поддерживающих равновесие при изменении положении тела, больной может неожиданно упасть при вставании или усаживании в кресло, при повороте или подъеме по лестнице. Выведенный из равновесия толчком вперед или назад больной может ускориться, пытаясь «догнать» центр тяжести своего тела (пропульсии или ретропульсии). Постуральная неустойчивость часто сопровождается изменениями ходьбы (укорочением и замедлением шага, шаркающей или семенящей походкой). Во время ходьбы может внезапно развиться застывание, и больной «прирастает» к полу, не в состоянии даже сдвинуться с места.
Болезнь Паркинсона– причина подавляющего большинства случаев паркинсонизма, медленно прогрессирующее дегенеративное заболевание головного мозга, избирательно поражающее дофаминергические нейроны черной субстанции и вызывающее дефицит дофамина в базальных ганглиях. Причина остается неясной, но есть основания полагать, что оно вызывается пока не идентифицированным внешним фактором, который может проявить свое действие у больных с наследственной предрасположенностью. В подавляющем большинстве случаев заболевание имеет спорадический характер, но существуют и немногочисленные семейные случаи, в части из которых удалось выявить генетический дефект.
Первыми симптомами бывают дрожание или неловкость в одной из конечностей, реже изменение походки или общая скованность. Согласно шкале Хен – Яра выделяют 5 стадий заболевания: на 1-й стадии акинезия, ригидность и тремор выявляются в конечностях с одной стороны (гемипаркинсонизм), на 2-й стадии симптоматика становится двусторонней, на 3-й стадии присоединяется постуральная неустойчивость, но сохраняется способность к самостоятельному передвижению, на 4-й стадии симптомы паркинсонизма резко ограничивают двигательную активность, на 5-й стадии в результате дальнейшего прогрессирования заболевания больной оказывается прикованным к постели. Часто встречаются вегетативные расстройства (запоры, ортостатическая гипотензия, учащенное мочеиспускание, импотенция, сниженное потоотделение, повышенная сальность кожи и себорея). В первые годы болезни некоторые больные теряют в весе, но затем масса тела обычно стабилизируется на более низком уровне. Примерно у половины больных развивается депрессия, а у 20 % больных – деменция (как правило, в поздней стадии заболевания). Следует подчеркнуть, что у большинства больных в течение всего заболевания интеллект не страдает, однако замедленность, рассеянность, невнятная речь подчас создают ошибочное впечатление о слабоумии.
Диагноз.Болезнь Паркинсона дифференцируют с другими заболеваниями, проявляющимися синдромом паркинсонизма. В пользу болезни Паркинсона обычно свидетельствуют односторонние или резко асимметричные симптомы в начале заболевания, наличие тремора покоя, высокая эффективность препаратов леводопы. В отличие от болезни Паркинсона, для мультисистемной атрофии характерны раннее развитие тяжелой вегетативной недостаточности, наличие мозжечковых и пирамидных знаков, плохая или быстро истощающаяся реакция на препараты леводопы, для прогрессирующего надъядерного паралича – паралич вертикального взора (особенно при взгляде вниз), раннее появление постуральной неустойчивости с частыми падениями и грубого псевдобульбарного синдрома.
Сосудистый паркинсонизм обычно вызывается множественными инсультами, вовлекающими базальные ганглии, или диффузным ишемическим поражением глубинных отделов белого вещества больших полушарий (у больных дисциркуляторной энцефалопатией). Его диагностируют на основании данных КТ или МРТ при наличии характерной клинической картины (подострое начало, флуктуирующее течение, преимущественное вовлечение нижних конечностей, низкая эффективность леводопы).
Нередкой причиной паркинсонизма является побочное действие нейролептиков и других лекарственных средств (метоклопрамида, резерпин, пипольфена, метилдофа, циннаризина, дилтиазема, амиодарона, индометацина, циклоспорина, вальпроата натрия, препаратов лития, трициклических антидепрессантов). После отмены препарата у большинства больных с лекарственным паркинсонизмом симптомы исчезают в течение 4–8 нед, но иногда восстановление затягивается на несколько месяцев и даже лет.
Изредка причиной паркинсонизма бывают опухоли головного мозга, гидроцефалия, интоксикации (например, угарным газом или марганцем). Широко распространенный в прошлом постэнцефалитический паркинсонизм в последние десятилетия диагностируется исключительно редко. У молодых больных с паркинсонизмом следует также исключать гепатолентикулярную дегенерацию. Дополнительные методы обследования, как лабораторные, так и инструментальные, не выявляют специфических изменений при болезни Паркинсона и используются главным образом для исключения других заболеваний.
Лечение.Наиболее эффективным противопаркинсоническим средством остается предшественник дофамина – L-ДОФА (леводопа). Современные препараты (наком, мадопар), наряду с леводопой, содержат ингибитор ДОФАдекарбоксилазы, блокирующий метаболизм леводопы в периферических тканях, в результате чего ее большая часть попадает в головной мозг – это позволяет уменьшить дозу леводопы и снижает вероятность побочных действий.
Первоначально при трехкратном приеме препараты леводопы обеспечивают равномерный эффект в течение дня. Но спустя 3–5 лет от начала лечения продолжительность действия снижается, и появляются моторные флуктуации: к концу действия очередной дозы симптомы усиливаются, а после приема новой дозы вновь ослабляются (феномен «истощения» конца дозы). Со временем эти колебания становятся все более быстрыми и непредсказуемыми, утрачивая связь со временем приема препарата. Больной из относительно активного состояния может внезапно становиться совершенно обездвиженным и наоборот (феномен «включения-выключения»).
Параллельно снижается порог развития вызываемых леводопой дискинезий. Они могут возникать на пике действия очередной дозы либо только в момент начала и окончания ее эффекта. Поскольку лечебный ресурс препаратов леводопы ограничен во времени, их принято назначать лишь при реальном снижении функциональных возможностей больного, которое препятствует его профессиональной или повседневной бытовой активности. Прием препарата начинают с 50 мг леводопы 2 раза в день, а затем ее медленно увеличивают до получения необходимого эффекта. При применении больших доз леводопы моторные флуктуации и дискинезии развиваются быстрее, поэтому дозу препарата стараются ограничить, добиваясь не полного устранения симптомов, а достаточного функционального улучшения, позволяющего больному продолжить работу или сохранить независимость в быту. Суточная доза леводопы, как правило, не должна превышать 750–800 мг. Дозируя препараты леводопы следует учитывать, что надежная блокада периферического метаболизма леводопы возможна лишь в том случае, когда доза ингибитора в составе накома или мадопара достигает 75 мг/сут.
У более молодых больных (до 60 лет) быстрее развиваются флуктуации и дискинезии, поэтому момент назначения леводопы в этой возрастной категории пытаются оттянуть, назначая другие противопаркинсонические препараты: ингибиторы МАО В (селегилин, 5-10 мг/сут), агонисты дофаминовых рецепторов (бромокриптин, 5-30 мг/сут, прамипексол, 1,5–4,5 мг/сут), амантадин (мидантан), 200–400 мг/сут, холинолитики (трексофенидил (циклодол) или бипериден (акинетон), 4–6 мг/сут) и их комбинации. И только тогда, когда они уже не дают достаточного эффекта, к ним добавляют небольшие дозы леводопы. У пожилых сразу же назначают препараты леводопы, но стремятся придерживаться минимальной эффективной дозы.
Холинолитики целесообразно назначать на ранней стадии только при наличии дрожания. Их влияние на дрожание можно усилить амантадином, а в последующем – леводопой и агонистами дофаминовых рецепторов (малые дозы леводопы могут усиливать тремор, поэтому при усилении тремора дозу следует не снижать, а повышать). Если дрожание усиливается волнением, дополнительно назначают анаприлин и антидепрессанты с седативным действием. При неэффективности перечисленных средств прибегают к небольшим дозам клозапина (лепонекса) по 6,25–25 мг/сут.
При появлении феномена «истощения» конца дозы вначале прибегают к дроблению дозы леводопы (уменьшению разовой дозы при сокращении интервала между приемами препарата и неизменной суточной дозе), назначению препаратов леводопы пролонгированного действия (например, мадопара ГСС), агониста дофаминовых рецепторов, селегелина или ингибитора катехол-0-аминотрансферазы (энтакапон), способных удлинять действие леводопы. Кроме того, действие леводопы можно усилить, улучшая ее всасывание, – для этого препарат принимают за 30–60 мин до еды и уменьшают потребление белка в течение дня (в кишечнике аминокислоты, образующиеся при распаде пищевых белков, конкурируют с леводопой за всасывание).
На поздней стадии многие больные особенно тяжело чувствуют себя по утрам, когда вечерняя доза перестала действовать, а эффект утренней – еще не проявился. В это время их беспокоит не только обездвиженность, но и болезненные дистонические спазмы. Ускорить наступление эффекта можно, принимая препарат в растворенном виде (чтобы предупредить окисление леводопы, содержимое таблетки или капсулы растворяют в растворе аскорбиновой кислоты) либо используя быстродействующие препараты (мадопар D). В тех случаях, когда с помощью лекарственных средств не удается добиться достаточного эффекта, прибегают к стереотаксическим операциям (точечной деструкции или стимуляции определенных зон в базальных ганглиях или таламусе). При выраженной депрессии назначают антидепрессанты (мелипрамин, амитриптилин, флуоксетин и др.). При нарушениях сна с плохим засыпанием или ранним пробуждением показаны антидепрессанты с седативным действием (амитриптилин, тразодон), золпидем, хлорметиазол.
При внезапном прекращении приема противопаркинсонических средств, резком уменьшении их дозы, нарушении всасывания (вследствие заболевания желудочно-кишечного тракта) или ошибочном введении нейролептиков может развиться акинетический криз, характеризующийся обездвиженностью больного, нарушением глотания и речи. Это неотложное состояние, требующее в первую очередь поддержания жизненноважных функций, водно-электролитного баланса, адекватного питания, профилактики тромбоза глубоких вен голени, пневмонии, пролежней. Из-за нарушения глотания препарат леводопы следует вводить через назогастральный зонд. В качестве дополнительного средства используют в/в введение амантадина (ПК-Мерц по 200 мг 1–3 раза в сутки).
В поздних стадиях под действием практически любых противопаркинсонических средств могут развиваться психозы со зрительными или слуховыми галлюцинациями, иногда с бредовыми нарушениями. Особенно часто они отмечаются у пожилых больных с деменцией. Иногда их возникновению способствуют инфекция (например, легких или мочеполовой системы), обезвоживание, декомпенсация сопутствующего соматического заболевания. Предвестником психоза часто бывают яркие устрашающие сновидения. Своевременные меры по лечению сопутствующего заболевания, устранению водно-электролитных нарушений, коррекция противопаркинсонической терапии со снижением дозы или постепенной отменой некоторых препаратов приводят к нормализации психического статуса. Но иногда приходится назначать и антипсихотические средства [тиоридазин (сонапакс), 10–50 мг/сут, кветиапин (сероквель), 12,5-25 мг/сут, или клозапин (лепонекс), 6,25–25 мг/сут]. На всех стадиях заболевания важное значение имеют немедикаментозные методы лечения (лечебная гимнастика, психотерапия, физиотерапевтические процедуры, массаж). Больных следует постоянно побуждать к посильной для них физической нагрузке, памятуя о том, что «постель – враг паркинсоника».
Прогноз. На поздней стадии больной становится обездвиженным, из-за дизартрии ограничивается контакт с ним, а нарушения глотания затрудняют питание и создают угрозу аспирации. Смерть обычно наступает от бронхопневмонии. Однако скорость прогрессирования заболевания вариабельна. До введения леводопы 25 % больных погибали в первые 5 лет от начала заболевания, еще 40 % – в последующие 5 лет, свыше 10 % больных жили более 15 лет. На фоне лечения леводопой уровень смертности снизился в 2 раза, а продолжительность жизни увеличилась на несколько лет и в настоящее время соответствует средней по популяции.
ПЕРИОДИЧЕСКИЙ ПАРАЛИЧ (пароксизмальная миоплегия) –группа наследственных заболеваний, связанных с патологией ионных каналов мышечных мембран и проявляющихся преходящими эпизодами внезапно возникающей мышечной слабости. Наследуются по аутосомнодоминантному типу, поэтому большинство случаев имеет семейный характер, но нередко встречаются и спорадические случаи. Приступы обычно появляются на первом-втором десятилетии жизни, а с возрастом становятся реже. Развитие мышечной слабости обычно сопровождается снижением сухожильных рефлексов. Чувствительность не страдает. Во время всего приступа сохраняется ясное сознание. В межприступном периоде сила мышц поначалу сохранена, но по мере повторения приступов может постепенно снижаться. Как правило, периодический паралич связан с изменением содержания в крови калия.
Гипокалиемическийпериодический паралич протекает на фоне значительного снижения уровня калия в крови и связан с молекулярным дефектом кальциевых каналов. Эпизод паралича длится от 2 до 12 ч (изредка до 3 сут). Частота приступов – от 1 раза в сутки до 1 раза в год. Часто они возникают ранним утром после сна, иногда после предшествующей тяжелой физической нагрузки и стресса. Провоцирующим фактором могут также быть прием высокоуглеводной или соленой пищи, переохлаждение, прием алкоголя, инфекция. Слабость мышц достигает максимума в течение часа и симметрично охватывает конечности. Бульбарные и глазодвигательные мышцы в процесс вовлекаются реже. Слабость дыхательных мышц наблюдается крайне редко, но может быть причиной летального исхода. При ЭКГ выявляются признаки гипокалиемии, возможно нарушение ритма сердца. Мышечная слабость исчезает так же быстро, как и развилась. Если приступы возникают редко, то для подтверждения диагноза прибегают к провокационной пробе с введением глюкозы и инсулина.
Гиперкалиемическийпериодический паралич развивается на фоне по-вышенного содержания калия в крови обычно на первом десятилетии жизни и связан с патологией натриевых каналов. Приступы возникают чаще (по нескольку раз в день), но длятся короче (от нескольких минут до 1–2 ч). Провоцирующие факторы: голодание, эмоциональный стресс, введение глюкокортикоидов. Обычно поражаются лишь мышцы конечностей, краниальные и дыхательные мышцы вовлекаются редко. Во время приступа могут отмечаться парестезии и миотонический феномен. У некоторых больных приступы периодического паралича возникают на фоне нормального уровня калия (нормокалиемический паралич). Нормокалиемический паралич рассматривается как разновидность гиперкалиемического паралича, так как его приступы можно спровоцировать введением внутрь калия.
Дифференциальный диагнозс другими формами остро развивающихся параличей (спинальный инсульт, полиневропатия) основывается на периодичности приступов и строгой избирательности вялых параличей (в отсутствие других симптомов поражения нервной системы). Важно исключить вторичный периодический паралич, который может быть связан с тиреотоксикозом, гиперальдостеронизмом, упорной рвотой, диареей, избыточным приеме диуретиков или слабительных, заболеваниями почек, мальабсорбцией (гипокалиемический паралич) либо с уремией, недостаточностью коры надпочечников, избыточным приемом препаратов калия или калий-сберегающих диуретиков (гиперкалиемический паралич).
Лечение.При гипокалиемическом параличе во время приступа внутрь назначают 2-10 г хлорида калия в 10–25 %-ном несладком растворе. При необходимости эту же дозу повторяют через 30–40 мин под контролем ЭКГ и содержанием калия в крови. При нарушении глотания или рвоте, появ-лении дыхательной недостаточности прибегают к медленному струйному внутривенному введению хлорида калия (0,1 мэкв/кг), предпочтительно в 5 %-ном растворе маннитола (если калий назначают в разведенном растворе, например, в 5 %-ном растворе глюкозы и даже в физиологическом растворе, то содержание калия в крови может снижаться, а слабость нарастать). С профилактической целью показан длительный прием ацетазолами-да (диакарба) в сочетании с препаратами калия. Нужно ограничить прием пищи, богатой углеводами, и поваренной соли (до 2–3 г/сут). При гиперкалиемическом параличе приступы не требуют интенсивной терапии, так как быстро заканчиваются и не приводят к летальному исходу. Затянувшийся приступ можно купировать внутривенным введением глюконата кальция, ингаляцией бета-симпатомиметика (сальбутамола), приемом внутрь углеводов. В качестве профилактического лечения применяют тиазидовые диуретики или ацетазоламид. Важно соблюдать диету, потребляя углеводы в течение дня часто, но понемногу.
ПЕЧЕНОЧНАЯ ЭНЦЕФАЛОПАТИЯ.Этиология, патогенез Острая печеночная энцефалопатия чаще всего возникает у больных циррозом печени в результате сброса крови, оттекающей от кишечника и содержащей большое количество аммиака или других токсинов, из воротной системы в общий кровоток в обход печени (портокавальное, или портосистемное шунтирование). Развитие энцефалопатии могут спровоцировать желудочно-кишечное кровотечение, прием лекарств (например, бензодиазепинов, наркотических анальгетиков, парацетамола, нестероидных противовоспалительных средств, вальпроевой кислоты), уремия, инфекция, прием с пищей большого количества белка. Реже причиной острой печеночной энцефалопатии бывает массивный некроз печени, возникающий вследствие интоксикации, вирусного гепатита, шока и приводящий к тяжелому отеку мозга.
Симптомы, течение. Нарастающие снижение внимания, нарушение восприятия, изменение поведения, замедление психической деятельности, апатия, дезориентация, спутанность сознания. По мере прогрессирования заболевания развивается угнетение сознания. При осмотре могут выявляться глазодвигательные нарушения, дизартрия, нарушение координации, оживление сухожильных рефлексов, патологические стопные знаки, дрожание, миоклонии, фасцикуляции. У части больных возникает астериксис – размашистые быстрые колебательные подергивания в дистальных отделах конечностей, чаще всего в руках, обусловленные внезапным кратковременным падением тонуса в мышцах. В результате, когда больной, например, вытягивает руки или пытается поднести ложку ко рту, его кисти вначале быстро опускаются, а затем более медленно возвращаются в исходное положение. Иногда возникают генерализованные эпилептические припадки.
Лечениевключает меры по стабилизации состояния (обеспечение проходимости дыхательных путей, адекватная оксигенация, поддержание гемодинамики, ограничение поступления белка с пищей). Следует избегать препаратов, провоцирующих энцефалопатию, в частности при психомоторном возбуждении вместо диазепама (реланиума) и других бензодиазепинов используют малые дозы более безопасного в этой ситуации галоперидола. При желудочном кровотечении, избыточном приеме белка, запоре, чтобы вывести белковые вещества, прибегают к слабительным и клизмам. Для ограничения поступления аммиака в кровь используют дисахариды (лактулезу) или неомицин, подавляющий рост микрофлоры кишечника, при наличии признаков внутричерепной гипертензии – маннитол и ИВЛ в режиме гипервентиляции.
Прогноз. С прекращением действия провоцирующего фактора симптомы подвергаются обратному развитию, но в последующем могут рецидивировать. У большинства больных с неосложненным течением можно надеяться на полное восстановление, особенно после начального эпизода. При тяжелой длительной печеночной коме лишь у 25 % больных наблюдается хорошее восстановление, у остальных развиваются необратимые неврологические нарушения, хроническое вегетативное состояние или летальный исход. После одного или нескольких эпизодов печеночной энцефалопатии у больных с хроническими заболеваниями печени может развиваться прогрессирующее дегенеративное поражение головного мозга (хроническая печеночная энцефалопатия), которая предположительно связана с накоплением в головном мозге марганца, и проявляется постепенно развивающейся деменцией, тремором, хореей и другими гиперкинезами, иногда паркинсонизмом, а также мозжечковой атаксией и другими симптомами.
ПЛЕКСОПАТИИ– поражение нервных сплетений. Чаще всего страдают плечевое и пояснично-крестцовое сплетения.
Плечевая плексопатия.Основные причины: травмы (родовая, падение на вытянутую руку, вывих плеча, перелом ключицы или I ребра), сдавление во время длительного наркоза или вследствие длительного ношения на плече тяжестей, операции на грудной клетке, сдавление опухолью верхушки легкого (синдром Панкоста), костной мозолью ключицы, шейным ребром или плотным фиброзным тяжом (синдром верхнего выходного отверстия грудной клетки), воздействие ионизирующего излучения (лучевая терапия), аутоиммунная реакция (сывороточная болезнь, поствакцинальная или идиопатическая воспалительная плексопатия).
При поражении верхнего пучка (корешки С5, С6) возникает синдром Эрба – Дюшенна: паралич дельтовидной мышцы (невозможность отведения руки), паралич двуглавой, плечевой и супинаторной мышц (невозможность сгибания предплечья), паралич над– и подостной мышц (невозможность наружной ротации, выпадение рефлекса с двуглавой мышцы, гипестезия над наружной верхней частью плеча). При преимущественном вовлечении нижнего пучка (С8, Th1) возникает синдром Дежерин – Клюмпке: паралич кисти, синдром Горнера. При тотальном поражении плечевого сплетения развивается паралич мышц одноименной половины плечевого пояса и всей руки и утрата чувствительности в этих же зонах.
Идиопатическая воспалительная плексопатия(невралгическая амиотрофия, синдром Персонейджа – Тернера) – аутоиммунное заболевание, преимущественно поражающее верхний пучок плечевого сплетения, иногда отдельные нервы сплетения. Нередко заболевание возникает после вирусной инфекции верхних дыхательных путей (в частности, цитомегаловирусной, энтеровирусной инфекции), травмы или оперативного вмешательства.
Изредка встречается наследственная форма, проявляющаяся рецидивирующими эпизодами плечевой плексопатии. Заболевание начинается остро с односторонней интенсивной боли в области надплечья и плеча. В последующем боль постепенно ослабевает, но одновременно быстро нарастают слабость и похудание мышц плеча и плечевого пояса. Нарушения чувствительности отсутствуют или минимально выражены. Сила начинает восстанавливается через 9-12 мес. Полное выздоровление в 80–90 % случаев – в течение 2–3 лет.
Лечениезависит от этиологии плексопатии. При идиопатической воспалительной плексопатии в остром периоде – иммобилизация конечности, анальгетики, короткий курс кортикостероидов; раннее начало пассивных и активных движений позволяет предотвратить контрактуры и развитие плечелопаточного периартроза («замороженного» плеча). При травматической плексопатии восстановление происходит в течение нескольких месяцев, за которые аксон заново прорастает к иннервируемым мышцам. Если восстановления не происходит через 2–4 мес после открытой травмы или 4–5 мес после тракционного повреждения показано оперативное вмешательство.
Пояснично-крестцовая плексопатия.Основные причины травма (переломы костей таза, бедра), объемные образования в забрюшинном пространстве (опухоль шейки матки или предстательной железы, абсцесс, аневризма аорты или подвздошной артерии) или кровоизлияние в повздошнопоясничную мышцу (при передозировке антикоагулянтов), хирургические вмешательства на брюшной полости, полости таза, тазобедренном суставе, лучевая терапия, аутоиммунные реакции, сахарный диабет, атеросклероз аорты, васкулиты.
Проявляется односторонней слабостью и атрофией мышц тазового пояса и нижних конечностей, нарушением чувствительности на ногах и в области промежности, выпадением ахиллова и коленного рефлексов, болью в пояснице, ягодице, тазобедренном суставе, иррадиирующей в ногу. В одних случаях преимущественно страдает функция бедренного нерва (слабость разгибателей голени), в других – функция запирательного нерва (слабость приводящих мышц) и бокового кожного нерва бедра (парестезии по боковой поверхности бедра). Тазовые нарушения возникают лишь при двустороннем поражении крестцового сплетения. При диагностике поясничнокрестцовой плексопатии целесообразно проведение ультразвукового исследования, КТ или МРТ брюшной полости, гинекологическое и ректальное исследование, электронейромиография.
Лечениезависит от природы заболевания. Показан восстановительный курс с массажем, лечебной физкультурой, физиотерапией. В отсутствие эффекта от консервативной терапии при травматической плексопатии – реконструктивные микрохирургические вмешательства.
ПОЛИНЕВРОПАТИИ– диффузное поражение нервных волокон, входящих в состав различных нервов, в том числе черепных, проявляющееся симметричными вялыми параличами и нарушением чувствительности преимущественно в дистальных отделах конечностей.
Этиология, патогенез.Выделяют приобретенные и наследственные полиневропатии. Причиной приобретенных полиневропатий могут быть аутоиммунные заболевания (синдром Гийена – Барре, хроническая воспалительная демиелинизирующая полирадикулоневропатия), инфекционые заболевания (дифтерия, нейроборрелиоз), эндокринопатии (сахарный диабет, акромегалия, гипотиреоз), дефицит витаминов В 1, В 6, В 12, фолиевой кислоты, заболевания крови (миеломная болезнь, доброкачественная парапротеинемия, лимфомы, полицитемия, макроглобулинемия), заболевания внутренних органов (печени, почек, желудочно-кишечного тракта, легких), диффузные болезни соединительной ткани (системная красная волчанка, ревматоидный артрит), злокачественные новообразования, побочное действие лекарственных средств (амиодарона, винкристина, дифенина, изониазида, метронидазола, нитрофуранов, пиридоксина и др.), интоксикации (алкоголем, акриламидом, мышьяком, органическими растворителями, сероуглеродом, свинцом, таллием, фосфорорганическими соединениями).
Наследственные полиневропатии включают несколько групп заболеваний. При одних заболеваниях развивается слабость и атрофия мышц дистальных отделов конечностей, которые сопровождаются легкими нарушениями чувствительности – наследственные моторно-сенсорные невропатии (невральные амиотрофии, в том числе болезнь Шарко – Мари – Тута), при других – преимущественно расстраивается болевая и температурная чувствительность и возникают выраженные вегетативно-трофические нарушения (наследственные сенсорно-вегетативные невропатии).
Патогенетически полиневропатии подразделяют на две основных группы: с преимущественным страданием осевых цилиндров (аксонов) нервных волокон (аксонопатии) и с преимущественным вовлечением миелиновых оболочек (демиелинизирующие невропатии).
Симптомы. Клинически полиневропатии проявляются двигательными, чувствительными и вегетативными нарушениями. Двигательные нарушения обычно представлены вялым тетрапарезом, преимущественно вовлекающим дистальные отделы конечностей. Парез обычно сопровождается развитием мышечной атрофии, снижением или выпадением сухожильных и периостальных рефлексов, в первую очередь ахилловых. В тяжелых случаях развивается полная обездвиженность с параличом конечностей, туловища, дыхательных мышц, бульбарным параличом.
У больных часто выявляется снижение болевой и температурной чувствительности на стопах и кистях (по типу «носков и перчаток»), часто сопровождающееся ощущением онемения, покалывания, жжения, жгучими болями. При вовлечении волокон глубокой чувствительности развивается сенситивная атаксия. Вегетативные нарушения могут проявляться ортостатической гипотензией, фиксированным пульсом (тахикардией покоя), нарушением потоотделения и зрачковых реакций, моторики желудочно-кишечного тракта с развитием запоров или диареи, импотенцией, нарушением мочеиспускания. Нарушения чувствительности и вегетативные расстройства часто сопровождаются трофическими нарушениями (сухостью, истончением, пигментацией кожи, выпадением волос, ломкостью и деформацией ногтей, трофическими язвами на стопах, дистрофическими изменениями в суставах).
Выделяют острые полиневропатии (симптоматика достигает максимума в течение нескольких дней или недель) и хронические полиневропатии (симптомы нарастают на протяжении нескольких месяцев или лет).
Диагноз.Выявление причины полиневропатии – трудная задача, часто требующая всестороннего клинического, лабораторного и инструментального обследования. Не менее чем у больных даже после максимально возможного обследования ее так и не удается установить.
Лечениеполиневропатии зависит от ее этиологии. Например, при токсических полиневропатиях решающее значение имеет прекращение контакта с токсическим веществом и дезинтоксикационная терапия, при аутоиммунных заболеваниях – применение плазмафереза, кортикостероидов, цитостатиков, в/в иммуноглобулина, при соматогенных полиневропатиях – коррекция основного заболевания, при заболеваниях желудочнокишечного тракта и хроническом алкоголизме – витамины группы В. Восстановительное лечение включает массаж, лечебную физкультуру, рефлексотерапию, бальнеотерапию и другие физиотерапевтические методы. В хронической и резидуальной стадии показано санаторное лечение. При своевременно начатом лечении у многих больных происходит полное восстановление функций. Но в части случаев удается добиться лишь стабилизации процесса с сохранением той или иной остаточной симптоматики.
ПОЛИОМИЕЛИТ ОСТРЫЙ ЭПИДЕМИЧЕСКИЙ(детский спи нальный паралич) – острое вирусное заболевание с поражением клеток передних рогов спинного мозга и двигательных ядер черепных нервов, приводящее к развитию вялых параличей. Возбудитель – вирус полиомиелита.
Симптомы, течение. Инкубационный период 7-14 дней. Затем на фоне общеинфекционных и оболочечных симптомов развиваются вялые параличи. В зависимости от преобладания пораженных мышц выделяют спинальную и бульбарную формы болезни. Наиболее опасное осложнение полиомиелита – дыхательные нарушения – может быть обусловлено либо параличом респираторных мышц, либо поражением бульбарных ядер. По распространенности параличи очень различны: наблюдаются моно-, пара– и тетраплегии с различной степенью вовлечения в процесс бульбарной мускулатуры и мускулатуры туловища. В цереброспинальной жидкости – лимфоцитарный плеоцитоз при нормальном содержании белка и глюкозы; в 5 % случаев жидкость нормальная.
Дифференциальный диагнозабортивных и непаралитических форм полиомиелита с серозным менингитом, вызванным энтеровирусами, труден и без вирусологического исследования и возможен только при эпидемической вспышке полиомиелита. Диагностически сложна дифференцировка с синдромом Гийена – Барре, при которой также остро появляются вялые параличи, но в цереброспинальной жидкости, как правило, с начала 2-й нед болезни повышено содержание белка (белково-клеточная диссоциация), выявляются нарушения чувствительности по типу «перчаток» и «носков». Осложнениями острого периода могут быть пневмонии, инфекция мочевых путей, отек легких; в резидуальной стадии – деформации скелета из-за паралича мышц.
Лечениесимптоматическое; при появлении дыхательной недостаточности показана ИВЛ. В восстановительном периоде – массаж, лечебная физкультура.
Прогноз. Диффузная мышечная слабость прогностически более благоприятна, чем грубые параличи нескольких важных мышц; наиболее серьезен бульбарный паралич (10–20 % всех случаев болезни). Смертность от полиомиелита не превышает 5-10 %, но резидуальные явления у ряда больных остаются пожизненно.
Профилактика. Контагиозность полиомиелита очень высока; больных необходимо помещать в специализированные стационары. Обязательна вакцинация в детском возрасте.
ПРИОННЫЕ ЗАБОЛЕВАНИЯ– группа болезней, связанных с накоплением в клетках центральной нервной системы патологического прионного белка. Прионный белок содержится в организме человека и в норме, особенно высока его концентрация в нейронах головного мозга, в меньшем количестве он содержится в спинном мозге и лимфатической ткани. При патологии в головном мозге накапливается модифицированная форма прионного белка, устойчивая к действию протеаз – ферментов, расщепляющих белки. В определенных условиях патологический прионный белок (прион) может становиться инфекционным агентом. Наиболее распространенным вариантом прионных заболеваний является болезнь Крейтцфельдта – Якоба.
Болезнь Крейтцфельдта – Якоба– быстро прогрессирующее нейродегенеративное заболевание, проявляющееся деменцией, миоклонией и другими двигательными нарушениями.
Этиология и патогенез. Только небольшая часть случаев болезни Крейтцфельдта – Якоба имеет явный инфекционный характер и обусловлена заражением патологическим прионным белком при пересадке роговицы и твердой мозговой оболочки, полученных от больных, при использовании зараженных нейрохирургических инструментов, а также при инъекциях гормонов гипофиза (гормона роста или гонадотропина). Во всех этих случаях заболевание развивается спустя длительный латентный период – от нескольких лет до нескольких десятков лет. Не более чем в 5-10 % случаев заболевание носит семейный характер и связано с мутацией в гене, кодирующем прионный белок. В подавляющем же большинстве случаев заболевание имеет спорадический характер, а причины патологической трансформации прионного белка остаются неизвестными. В последние годы эта редкая болезнь привлекла особый интерес в связи с тем, что в европейских странах описано несколько десятков случаев заболевания, клинически близкого к болезни Крейтцфельдта – Якоба, предположительно связанного с употреблением в пищу тканей коров, пораженных прион ной болезнью коров – «коровьим бешенством». Проникнув в клетку, прион может вступать в контакт с нормальным прионным белком, изменяя его структуру и превращая его в патологический. Накопление патологического прионного белка в нервных и глиальных клетках сопровождается появлением в них много-численных микроскопических вакуолей, которые придают ткани характерный губчатый (спонгиоформный) вид, поэтому морфологический субстрат болезни Крейтцфельдта – Якоба определяется как спонгиоформная энцефалопатия.
Симптомы, течение. Болезнь Крейтцфельдта – Якоба в большинстве случаев проявляется в возрасте 50–65 лет (в случаях, связанных с употреблением в пищу тканей больных коров, поражались более молодые лица – средний возраст 27 лет). Два основных проявления болезни – стремительно нарастающая деменция и генерализованная миоклония – подергивания в различных мышечных группах, усиливающиеся при вспышке света, неожиданном звуке или прикосновении. Кроме того, на начальном этапе нередко доминируют проявления мозжечковой атаксии или нарушения зрения, связанные с поражением затылочных долей. Нередко отмечаются парезы и экстрапирамидные синдромы (паркинсонизм, дрожание, хореоатетоз). Заболевание неотвратимо приводит к летальному исходу, в большинстве случаев – в течение 1 года.
Диагноз.При исследовании цереброспинальной жидкости изменений не выявляется, за исключением некоторого увеличения содержания белка. КТ и МРТ выявляют диффузную атрофию коры большого мозга, но ее выраженность обычно не соответствует тяжести деменции. Важное диагностическое значение имеет ЭЭГ, выявляющая у большинства больных характерные ритмичные комплексы острых волн. Однако достоверная диагностика возможна лишь при патоморфологическом исследовании.
Лечениесимптоматическое.
Профилактика. В обычных условиях болезнь не контагиозна, она не передается через кровь или пересадке внутренних органов. Больных нет необходимости изолировать или помещать в отдельный бокс. Однако при проведении медицинских манипуляций больным и патоморфологическом исследовании во избежание заражения рекомендуют придерживаться определенных мер предосторожности. После осмотра больного необходимо тщательно вымыть руки с мылом. При работе с биологическими жидкостями больных необходимо использовать резиновые перчатки. Все инструменты (иглы, игольчатые электроды и др.) после контакта с больным необходимо тщательно обрабатывать или уничтожать. Прионный белок резистентен к формалину, алкоголю, ультрафиолетовому облучению и кипячению. Поэтому инструменты рекомендуется дезинфицировать путем парового автоклавирования при температуре 132 °C в течение 1 ч (при температуре 121 °C – в течение 4–5 ч) или помещения в однонормальный раствор гидроксида натрия на 1 ч.
ПРОГРЕССИВНЫЙ ПАРАЛИЧ– см. Нейросифилис.
РАССЕЯННЫЙ СКЛЕРОЗ– хроническое заболевание центральной нервной системы, характеризующееся образованием в ее белом веществе множественных рассеянных очагов демиелинизации и волнообразным течением с чередованием обострений и ремиссий.
Этиология.В основе заболевания лежит аутоиммунный процесс, направленный против антигенов миелиновой оболочки нервных волокон и олигодендроцитов, но причины его развития остаются неясными. Предполагают, что в этиологии заболевания важную роль играет наследственная предрасположенность, определяющая особенности иммунной реактивности, а также внешние воздействия, прежде всего вирусные инфекции.
Патогенез.Ключевую роль в патогенезе рассеянного склероза играют сенсибилизированные лимфоциты, проникающие в ткань головного и спинного мозга и вызывающие в белом веществе воспалительный процесс с разрушением миелиновой оболочки (демиелинизацией). Клинические проявления связаны с замедлением или блокадой проведения по демиелинизированным нервным волокнам, степень которых возрастает под влиянием продуктов воспаления. В последующем в очаге поражения происходит разрастание глии с формированием склеротических бляшек, а демиелинизированные волокна, лишенные трофической поддержки со стороны миелиновой оболочки, подвергаются вторичной дегенерации.
Симптомы, течение. Заболевание обычно проявляется в молодом возрасте (15–55 лет). Первые симптомы – преходящие моторные, сенсорные (парестезии) или зрительные нарушения. В развитой стадии болезни почти всегда имеются нижний спастический парапарез (тетрапарез), мозжечковые расстройства (атаксия, дизартрия, нистагм, интенционный тремор). Поражение зрительных нервов проявляется снижением остроты зрения (стойкая слепота очень редка) и побледнением височных половин дисков зрительных нервов глазного дна. Обычны нарушения мочеиспускания. У многих больных имеет место депрессия или своеобразная эйфория; в далеко зашедших стадиях наблюдается деменция. Выраженность симптомов может временно усугубляться после горячей ванны. Характерно ремиттирующее течение: обострения сменяются значительным улучшением, а нередко и полным исчезновением всех или отдельных признаков болезни. Длительность ремиссий от нескольких дней до нескольких лет; особенно полноценны они в первые годы болезни. С годами вновь возникающие симптомы уже не подвергаются полному восстановлению, что приводит к постепенному накоплению неврологического дефекта. Через несколько лет, однако, большинство больных нуждаются в постоянной помощи из-за параличей и атаксии.
Диагнозосновывается главным образом на клинических данных, указывающих на многоочаговое поражение белого вещества головного и спинного мозга и ремиттирующее течение заболевания. Параклинические данные (МРТ, вызванные потенциалы, умеренные воспалительные изменения в цереброспинальной жидкости) лишь подкрепляют диагноз.
Лечение.При обострении – короткий курс кортикостероидов в высоких дозах (метилпреднизолон, 1000 мг/сут, или дексаметазон, 100 мг/сут в/в капельно ежедневно в течение 5–7 дней с последующим быстрым снижением дозы с помощью преднизолона внутрь). Возможно применение синактена по 1 мг в 400 мл физиологического раствора в/в капельно. При тяжелых обострениях, особенно при локализации очага в стволе или верхнешейном отделе спинного мозга, помимо кортикостероидов, применяют плазмаферез. Предупреждение обострений при ремиттирующем течении заболевания возможно при длительном применении иммуномодулирующих или иммуносупрессивных средств. К настоящему времени доказана эффективность рекомбинантных препаратов бета-интерферона [интерферона бета-1b (бетаферон), интерферона бета-1а (ребиф, авонекс)], а также глатирамера ацетата (копаксона). Они не устраняют полностью рецидивы, но снижают их вероятность примерно на треть, одновременно уменьшая их тяжесть. При прогрессирующем течении для стабилизации процесса используют длительные курсы лечения кортикостероидами и цитостатиками. При повышенной утомляемости рекомендуется рациональная организация труда с частыми перерывами, дозированная физическая активность, амантадин (мидантан), 200 мг/сут, амиридин (60–80 мг/сут). Важное значение имеет лечебная гимнастика, массаж. Больных следует всячески поощрять к посильной двигательной активности. Лечениеспастичности, часто затрудняющей ходьбу, а на поздней стадии – уход за больным, включает специальные упражнения на растяжение и назначение миорелаксантов (баклофена, тизанидина). При депрессии назначаются антидепрессанты, для лечения нейропсихологических нарушений – ноотропные средства. Для уменьшения тремора прибегают к утяжелению конечности (ношение браслета), приему карбамазепина, клоназепама, пропранолола и др. При пароксизмальных состояниях (например, при невралгии тройничного нерва или тонических судорогах) эффективен карбамазепин. На поздней стадии, когда больной теряет способность к самостоятельному передвижению, особенно важен правильный уход – предупреждение пролежней, контрактур, мочевой инфекции.
Прогноз. Заболевание прогрессирует на протяжении многих лет, инвалидизируя больных. Примерно в 10 % случаев больные утрачивают способность к передвижению и самообслуживанию уже через несколько лет после начала болезни. Но примерно в трети случаев отмечается доброкачественное течение, и даже при многолетнем течении не развивается грубых неврологических нарушений, а больные сохраняют трудоспособность. Благоприятными прогностическими факторами являются начало заболевания в молодом возрасте, женский пол, ремиттирующее течение заболевания, начало с нарушений зрения (ретробульбарного неврита), а не с пареза или мозжечковых нарушений, длительная ремиссия после первого обострения. Потенциал заболевания обычно проявляется к 5 годам – если к этому сроку нет значительного дефекта, то вероятность доброкачественного течения увеличивается, хотя в отдельных случаях заболевание принимает неблагоприятное течение в более поздние сроки. Причиной смерти чаще всего служат интеркуррентные инфекции (урологический сепсис, пневмония).
РЕФЛЕКТОРНАЯ СИМПАТИЧЕСКАЯ ДИСТРОФИЯ(комплекс ный региональный болевой синдром) – синдром, характеризующийся сочетанием боли с вегетативными и трофическими нарушениями.
Этиология.Основные причины: травмы (переломы, растяжение связок, повреждения мышц, сухожилий, операционные раны), повреждения периферических нервов, поражения ЦНС (инсульты, черепно-мозговая или позвоночно-спинномозговая травма, опухоли мозга, боковой амиотрофический склероз и др.), заболевания внутренних органов (инфаркт миокарда, новообразования легких и печени, васкулиты). В ряде случаев причина остается неясной (идиопатическая рефлекторная симпатическая дистрофия).
Симптомы, течение. Боль обычно имеет жгучий, мучительный характер и часто распространяется за пределы травмированной области и зон иннервации нервов или корешков. Она сопровождается нарушением чувствительности по типу гиперестезии, дизестезии или гиперпатии. Любой раздражитель (звук, свет, прикосновение, холод или тепло, эмоции), а иногда малейшее движение пораженной конечностью может вызвать резкое усиление боли. Из-за того, что больной щадит конечность, иногда создается ложное впечатление о наличии пареза. Нередко развиваются вторичные психические изменения: замкнутость, депрессия, раздражительность, агрессивность. Вегетативная дисфункция возникает в зоне боли и может проявляться отеком, бледностью, цианозом или гиперемией кожных покровов, усиленным потоотделением, снижением кожной температуры. В большинстве случаев вначале вовлекается дистальный отдел одной из конечностей, затем симптомы распространяются в проксимальном направлении и нередко захватывают другие конечности. На поздней стадии боли могут стихать, но развиваются контрактуры и дистоническая поза конечностей, дистрофические изменения ногтей и кожи, которая становится тонкой, лоснящейся, наступает атрофия мышц от бездействия.
Диагноз.В пользу синдрома свидетельствует положительный эффект блокад региональных симпатических ганглиев (при поражении руки – звездчатого ганглия, при вовлечении ноги – брюшных симпатических ганглиев), региональных блокад с внутривенным введением симпатолитика (например, резерпина). Важнейший признак рефлекторной симпатической дистрофии – остеопороз – может быть выявлен при рентгенографии пораженной конечности.
Лечение.Основная задача – создать условия для постепенного расширения двигательной активности пораженной конечности. Патогенетическая терапия: симпатические блокады, альфа-адреноблокаторы (фентоламин, празозин, пирроксан, редергин), бета-адреноблокаторы, антагонисты кальция. Иногда эффективен короткий курс кортикостероидов. Для уменьшения боли применяют анальгетики или нестероидные противовоспалительные средства в комбинации с антидепрессантами, антиконвульсантами (например, карбамазепин или клоназепам), иногда нейролептиками. На ранней стадии эффективны применяемые наружно препараты стручкового перца, при остеопорозе – препараты тиреокальцитонина (кальцитонин, микальцик). При отеке целесообразно периодически придавать конечности возвышенное положение и назначать препараты, улучшающие венозный отток (детралекс). В комплекс лечения включают чрескожную нейростимуляцию, магнитотерапию и другие виды физиотерапии.
СИРИНГОМИЕЛИЯ– хроническое заболевание, характеризующееся образованием в спинном и продолговатом мозге нейроглиальных полостей, заполненных жидкостью и имеющих тенденцию к расширению.
Этиология, патогенез.Более чем в половине случаев образование полостей связано с врожденными краниовертебральными аномалиями (прежде всего аномалией Киари), сопровождающимися нарушением ликвородинамики. Полости чаще всего образуются в нижнешейном-верхнегрудном отделе спинного мозга или верхнешейном отделе, откуда распространяются вверх и могут захватывать продолговатый мозг (сирингобульбия).
Симптомы, течение. Выпадение болевой и температурной чувствительности на обширных участках кожи, чаще на руках и туловище («куртка», «полукуртка»), что обусловливает многочисленные безболезненные ожоги и травмы. Атрофия кистей с выпадением рефлексов, сочетающаяся со спастическим парезом ног и синдромом Горнера (птоз, миоз, ангидроз). При распространении процесса на ствол мозга (сирингобульбия) появляются нистагм, бульбарные расстройства (нарушения глотания, речи) и зоны диссоциированной анестезии в наружных отделах лица. Выражены трофические расстройства – утолщение и цианоз кожи на кистях, безболезненные панариции с мутиляцией концевых фаланг. Иногда возникает грубая артропатия (чаще локтевого и плечевого суставов) с расплавлением суставных костных элементов и их секвестрацией: (нейродистрофический сустав Шарко). Как правило, сирингомиелии сопутствуют аномалии развития (так называемые дизрафические признаки): кифосколиоз, непомерно длинные руки, полимастия и др. Болезнь обычно проявляется в позднем детстве и тянется многие годы. Прогрессирование очень медленное, поэтому больные редко оказываются полностью обездвиженными. Иногда течение флуктуирующее – с чередованием периодов прогрессирования и периодов стабилизации. Внезапное ухудшение может быть связано с манипуляциями на шейном отделе или интенсивным кашлем. В далеко зашедших стадиях значительную угрозу представляет урологическая инфекция. При сирингобульбии возможны расстройства дыхания из-за стридора, вызванного параличом гортани.
Диагноз.Формирование полости с развитием аналогичной клинической картины возможно при опухолях большого затылочного отверстия и спинного мозга, травме, базальном или спинальном арахноидите. Дифференциальный диагнозпроводят также с сосудистыми мальформациями. При боковом амиотрофическом склерозе двигательные расстройства никогда не сопровождаются выпадением чувствительности. МРТ позволяет визуализировать полость, а также опухоль или краниовертебральную аномалию.
Лечение.Успешное оперативное вмешательство (декомпрессия задней черепной ямки при наличии аномалии Киари либо дренирование полости) лишь стабилизирует состояние, но редко приводит к регрессу уже существовавших нарушений.
СПИНАЛЬНЫЕ АМИОТРОФИИгруппа наследственных заболеваний, характеризующихся дегенерацией двигательных нейронов передних рогов спинного мозга и проявляющихся прогрессирующей атрофией и слабостью мышц. В большинстве случаев развивается симметричная слабость проксимальной мускулатуры конечностей, и лишь для редких вариантов характерно поражение дистальных мышц или вовлечение бульбарной мускулатуры. Сухожильные рефлексы выпадают. Часто отмечаются подергивания (фасцикуляции) мышц. Пирамидные знаки, нарушения чувствительности и тазовых функций отсутствуют.
Спинальная амиотрофия Верднига – Гофманааутосомно-рецессивное заболевание, обычно проявляющееся на первом году жизни диффузной мышечной гипотонией и грубой задержкой моторного развития. Быстро развиваются контрактуры и деформации скелета. Через несколько месяцев или лет неизбежен летальный исход.
Спинальная амиотрофия Кугельберга – Веландерначинается в детском или юношеском возрасте. Тип наследования – аутосомно-рецессивный, реже аутосомно-доминантный. Прогрессирует более медленно, на протяжении многих лет больные могут сохранять способность к самостоятельному передвижению.
Бульбоспинальная амиотрофия Кеннедизаболевание, передающееся по рецессивному Х-сцепленному типу и обычно проявляющееся на 4-5-м десятилетии жизни. Помимо медленно нарастающей слабости и атрофии мышц конечностей, характерны слабость мимической мускулатуры, бульбарных мышц (дисфагия и дизартрия), атрофия и фасцикуляции в языке. Часто выявляются эндокринные расстройства: гипогонадизм, гинекомастия, импотенция, бесплодие, сахарный диабет. Нередко больным ошибочно ставится диагноз бокового амиотрофического склероза, но, в отличие от него, при бульбоспинальной амиотрофии прогрессирование происходит более медленно, отсутствуют пирамидные знаки.
Лечение.Специфического лечения не существует. Лечебная физкультура, массаж, ортопедическая помощь предупреждают развитие сколиоза и контрактур.
СПИННАЯ СУХОТКАсм. Нейросифилис.
СУДОРОГИ– непроизвольные мышечные сокращения, вызванные гиперактивностью (раздражением) нейронов различных структур центральной нервной системы, регулирующих движения. По механизму развития они подразделяются на эпилептические (вызванные патологическим синхронным разрядом большой группы нейронов) или неэпилептические, по продолжительности – более быстрые на клонические или более медленные и стойкие тонические.
Судорожные эпилептические припадки могут быть парциальными (фокальными) и генерализованными. Парциальные припадки проявляются мышечными подергиваниями в одной или двух конечностях, но на одной стороне тела и возникают на фоне сохранного сознания. Они связаны с поражением определенного участка двигательной зоны коры (например, при опухоли, последствиях черепно-мозговой травмы, инсультах и т. д.). Иногда судороги последовательно вовлекают одну часть конечности за другой, отражая распространение эпилептического возбуждения по двигательной зоне коры (джексоновский марш). При генерализованных судорожных припадках, протекающих на фоне утраченного сознания, эпилептическое возбуждение охватывает всю двигательную зону коры, соответственно тонические и клонические судороги диффузно вовлекают мышечные группы с обеих сторон тела. Причиной генерализованных припадков могут быть инфекции, интоксикации, метаболические расстройства, эпилепсия.
Неэпилептические судороги могут быть связаны с повышенным возбуждением или растормаживанием двигательных ядер ствола, подкорковых узлов, передних рогов спинного мозга, периферических нервов, повышенной мышечной возбудимостью. Стволовые судороги обычно имеют приступообразный тонический характер. Примером является горметония (от греч. horme – приступ, tonos – напряжение) – повторяющиеся тонические спазмы в конечностях, возникающие спонтанно или под влиянием внешних раздражителей у больных в коме при поражении верхних отделов ствола головного мозга или кровоизлиянии в желудочки. Судороги, связанные с раздражением периферических двигательных нейронов, возникают при столбняке и отравлении стрихнином.
Снижение содержания в крови кальция приводит к повышению возбудимости двигательных волокон и появлению тонических спазмов мышц предплечья и кисти, вызывающих характерную установку кисти («рука акушера»), а также других мышечных групп.
ТИКИ– повторяющиеся быстрые отрывистые стереотипные, но неритмичные непроизвольные движения, обычно вовлекающие ограниченную группу мышц и чаще наблюдающиеся в детском возрасте. Больной может волевым усилием на определенное время подавить тики, но обычно ценой быстро возрастающего внутреннего напряжения, которое неизбежно прорывается, вызывая кратковременную тикозную «бурю». Тикам может предшествовать ощущение непреодолимой потребности совершить движение, создающее иллюзию произвольности тика. Тики усиливаются при волнении или в состоянии расслабленности, но уменьшаются при отвлечении внимания или, наоборот, при концентрации внимания на определенной деятельности. Как правило, тики возникают в строго определенных у данного больного частях тела. Каждый больной имеет свой индивидуальный репертуар тиков, который меняется во времени.
Классификация. Выделяют моторные и вокальные, простые и сложные тики. Примерами простых моторных тиков могут быть мигание, подергивание головой, пожимание плечами, втягивание живота, зажмуривание, примерами сложных моторных тиков – удары по своему телу, подпрыгивание, повторение увиденных жестов (эхопраксия), вульгарные жесты (копропраксия). К простым вокальным тикам относятся покашливание, фырканье, похрюкивание, свист, к сложным – повторение только что услышанных слов (эхолалия), непроизвольное выкрикивание бранных нецензурных слов (копролалия). По распространенности тики бывают локальными (чаще в области лица, шеи, плечевого пояса), множественными (мультифокальными) или генерализованными.
Этиология, патогенез.Выделяют первичные и вторичные тики. Первичные тики возникают в отсутствие иной патологии и обычно возникают в детском и подростковом возрасте в связи с нарушением созревания систем двигательного контроля. В их основе лежит дисфункции базальных ганглиев с нарушением их взаимодействия с лобными долями и лимбической системой. В происхождении первичных тиков важная роль, по-видимому, принадлежит наследственным факторам. Группу первичных тиков, возникающих в отсутствие некоего первичного заболевания, подразделяют на: 1) транзиторные моторные и/или вокальные тики, продолжающиеся менее 1 года, 2) хронические моторные или вокальные тики, сохраняющиеся без длительных ремиссий на протяжении 1 года и более, 3) синдром Туретта, представляющий собой сочетание хронических моторных и вокальных тиков.
Причиной реже встречающихся вторичных тиков могут быть: повреждение головного мозга в перинатальном периоде, прием лекарственных препаратов (антиконвульсантов, нейролептиков, психостимуляторов и др.), черепно-мозговая травма, энцефалиты, сосудистые заболевания мозга, отравление угарным газом, психические заболевания (аутизм, шизофрения).
Синдром Туреттаобычно проявляется в возрасте 5-15 лет. Мальчики страдают в 2–3 чаще, чем девочки. В первую очередь тики появляются на лице (частое моргание, зажмуривание, шмыганье носом), а затем постепенно распространяются вниз, последовательно вовлекая мышцы шеи, плечевого пояса, верхних и нижних конечностей, туловища. Со временем нарастает сложность гиперкинеза, к простым тикам присоединяются сложные моторные, реже сложные вокальные тики, в частности копролалия. В последующем характерно волнообразное течение с периодами усиления и ослабления гиперкинеза, иногда с длительными ремиссиями. Выраженность тиков обычно достигает максимума в подростковом возрасте, в период пубертата, а затем уменьшается в юношеском и молодом возрасте. С наступлением взрослого возраста в четверти случаев тики исчезают, у половины больных – значительно уменьшаются. Лишь в четверти случаев выраженные тики сохраняются в течение всей жизни, но и в этом случае они, как правило, не приводят к инвалидизации больного. Примерно у половины больных с синдромом Туретта в подростковом и юношеском возрасте развивается синдром навязчивых состояний, проявляющийся преследующими больного мыслями, воспоминаниями, необоснованными страхами, которые часто сопровождаются навязчивыми действиями, иногда принимающими характер сложного ритуала. В школьные годы у многих больных часто отмечаются непоседливость, рассеянность, отвлекаемость (синдром гиперактивности и нарушения внимания). Иногда наблюдаются агрессивность, склонность к самоповреждению, депрессия, негативизм.
Лечение.В долговременном плане задачей лечения является не подавление тиков, а создание условий для нормального обучения, установлении контактов со сверстниками и воспитания самоконтроля. Во многих случаях медикаментозное лечение не требуется. Для подавления тиков в легких случаях используют клоназепам, 0,5–2 мг/сут, фенибут, 500-1000 мг, в более тяжелых случаях – нейролептики [тиаприд, 200–300 мг/сут, сульпирид (эглонила), 200–400 мг/сут, пимозид (орап) или галоперидол, 3–6 мг/сут], для лечения синдрома навязчивых состояний – кломипрамин (анафранил), флуоксетин, флувоксамин, для лечения нарушения внимания у школьников – ноотропные средства или легкие психостимуляторы в индивидуально подобранных дозах. На всех этапах заболевания важное значение имеют методы психотерапии.
ТРЕМОР– непроизвольные ритмичные колебательные движения тела или его отдельных частей. Тремор может быть физиологическим или патологическим. Тремор присущ и здоровым людям (физиологический тремор), но амплитуда его столь мала, что он обычно незаметен. Патологический тремор встречается в трех основных вариантах, различающихся по отношению к движению: тремор покоя, постуральный (позный) и кинетический тремор.
Тремор покояхарактерен для паркинсонизма и сочетается с другими его проявлениями. Постуральный тремор возникает при удержании позы, например, наблюдается в вытянутых руках. Преимущественно постуральный характер имеет усиленный физиологический тремор и эссенциальный тремор. Усиленный физиологический тремор наблюдается при волнении, алкогольной абстиненции, тиреотоксикозе, гипогликемии, интоксикациях, злоупотреблении чаем и кофе, приеме некоторых лекарственных средств.
Эссенциальный тремор– медленно прогрессирующее нейродегенеративное заболевание, основным проявлением которого является двусторонний постуральный тремор в руках. Помимо рук тремор может вовлекать голову (дрожание по типу «да-да», «нет-нет»), голосовые связки, ноги. Примерно в 60 % случаев заболевание имеет семейный характер, передаваясь по аутосомно-доминантному типу. Семейные случаи чаще проявляются на 3-4-м десятилетии жизни (обычно до 60 лет). Спорадические случаи клинически не отличаются от семейных, но, как правило, дебютируют позднее. Хотя эссенциальный тремор нередко ошибочно принимают за болезнь Паркинсона, отличить два этих заболевания в большинстве случаев нетрудно. В отличие от болезни Паркинсона, при эссенциальном треморе отмечается более длительное и доброкачественное течение, отсутствуют другие проявления паркинсонизма, дрожание максимально выражено не в покое, а при удержании позы или движении. Дифференциально-диагностическое значение имеет и дрожание головы, которое часто отмечается при эссенциальном треморе и крайне редко – при болезни Паркинсона.
Кинетический треморвозникает или резко усиливается при движении. Разновидностью кинетического тремора является интенционный тремор, возникающий и быстро нарастающий в руках или ногах при приближении к цели и выявляющийся при пальценосовой или колено-пяточной пробах. Интенционный тремор характерен для поражений мозжечка. Возникновение выраженного постурального и кинетического тремора у больного до 50 лет требует исключения гепатолентикулярной дегенерации
Лечение.Для лечения эссенциального тремора применяют -блокаторы (пропранолол, 60-240 мг/сут), примидон (гексамидин), 62,5-500 мг/ сут, клоназепам, 2–4 мг/сут или их комбинацию.
ХОРЕЯ– гиперкинез, характеризующийся непрерывным потоком неритмичных хаотичных быстрых подергиваний, вовлекающих различные мышечные группы конечностей, лица, глотки, туловища. Больные суетливы, непоседливы, постоянно гримасничают, часто ушибаются об окружающие предметы, не способны длительно удерживать заданную позу. Подергивания прерывают произвольные движения, придавая им некоординированность. Типична танцующая походка. Вследствие оральных гиперкинезов возникает дизартрия. У детей хорея может быть вызвана ревматизмом (малая хорея). В зрелом и пожилом возрасте причиной хореи может быть дегенеративное заболевание (хорея Гентингтона), заболевания печени, сосудистые поражения головного мозга, полицитемия, прием лекарственных средств (психостимуляторов, антиконвульсантов, препаратов леводопы, циметидина, дигоксина, анаболических стероидов, изониазида, метилдофы и др.).
Малая хорея (хорея Сиденгама),как правило, возникает в детском и юношеском возрасте вслед за явной или субклинической инфекцией верхних дыхательных путей, вызванной гемолитическим стрептококком группы А. Хореический гиперкинез развивается подостро спустя несколько месяцев после острого приступа ревматизма, но иногда бывает первым клиническим проявлением заболевания. Гиперкинез возникает на фоне значительного снижения мышечного тонуса и бывает как двусторонним, так и односторонним. Двигательным расстройствам обычно сопутствуют психические изменения (эмоциональная лабильность, слезливость, импульсивность, агрессивность, навязчивые мысли или действия, рассеянность, снижение памяти), а также вегетативные нарушения (склонность к артериальной гипотонии, лабильность пульса, мраморность или цианоз кожных покровов). В большинстве случаев гиперкинез спонтанно регрессирует в течение нескольких недель или месяцев.
У части больных, перенесших малую хорею, в результате текущего ревматического процесса развивается порок сердца. Нередко у больных длительно сохраняются смазанность речи, неловкость движений, тремор, тики, астенические или тревожно-депрессивные расстройства. Примерно у трети больных в последующем развиваются рецидивы, в том числе на фоне лечения психостимуляторами, препаратами леводопы, дифенином. Своеобразными рецидивами малой хореи являются также хорея беременныхи хорея, связанная с применением оральных контрацептивов.
Лечение.В остром периоде при малой хорее показан постельный режим. В тяжелых случаях проводят короткий курс лечения кортикостероидами, в/в иммуноглобулином (0,4 г/кг в течение 5-ти дней), плазмаферез. Для уменьшения гиперкинеза применяют клоназепам, 1–4 мг/сут, вальпроевую кислоту, 15–25 мг/кг/сут, нейролептики (сульпирид, тиаприд, пимозид, в наиболее тяжелых случаях – галоперидол).
Болезнь Гентингтона– аутосомно-доминантное заболевание, характеризующееся прогрессирующей дегенерацией нейронов стриатума и коры большого мозга и проявляющееся сочетанием хореического гиперкинеза и деменции. Проявляется на 4-5-м десятилетии жизни. К хорее могут присоединяться ригидность, акинезия, дистония, миоклония, дизартрия, дисфагия, постуральная неустойчивость с частыми падениям. Возможен широкий спектр поведенческих изменений: апатия, тенденция к самоизоляции, вспыльчивость, импульсивность, депрессия с суицидальными попытками, мания, в поздней стадии нередки психотические нарушения. Летальный исход через 10–25 лет. Примерно в 10 % случаев заболевание начинается до 20 лет (ювенильная форма), она отличается более тяжелым течением с развитием паркинсонизма, деменции, атаксии, эпилептических припадков.
Лечение.Гиперкинезы и импульсивность можно смягчить назначением нейролептиков (сульпирид, галоперидол), симпатолитиков (резерпин) или бензодиазепинов (клоназепам), при депрессии назначают антидепрессанты (амитриптилин).
ЧЕРЕПНО-МОЗГОВАЯ ТРАВМА (ЧМТ). ПатогенезПервичное (механическое) повреждение при травме бывает локальным и диффузным. Локальное повреждение вызывает ушиб (контузию) мозга – очаг травматического размозжения мозговой ткани, который обычно возникает в месте удара (зоне непосредственного приложения внешней механический силы) или противоудара (у противоположной стенки черепа, к которой смещается мозг во время удара). Образование контузионного очага может сопровождаться переломом костей черепа и разрывом поверхностных сосудов с развитием подоболочечного кровоизлияния. Диффузное повреждение – следствие испытываемого головой линейного или вращательного ускорения, которое вызывает смещение больших полушарий относительно жестко фиксированного ствола и преходящее повышение внутричерепного давления. В результате происходит натяжение и скручивание длинных аксонов в глубине белого вещества полушарий, мозолистом теле и стволе (диффузное аксональное повреждение). В легких случаях в результате этого процесса временно нарушается проводимость аксонов, в тяжелых – происходит отек и разрыв аксонов и сопровождающих их мелких сосудов. Соответственно, при диффузном аксональном повреждении возможен широкий спектр расстройств от кратковременной потери сознания (при сотрясении головного мозга) до длительной комы с тяжелыми остаточными явлениями. Вторичное повреждение головного мозга возникает в результате внечерепных осложнений, вызывающих нарушение доставки к мозгу кислорода и питательных веществ (при пневмонии, тромбоэмболии легочной артерии, артериальной гипотензии) или внутричерепных осложнений (внутричерепной гематомы, отека мозга, гидроцефалии или инфекции).
Классификация. Выделяют: 1) открытую ЧМТ, при которой имеются ранения мягких тканей головы с повреждением апоневроза либо перелом костей основания черепа, сопровождающийся истечением цереброспинальной жидкости из носа или уха; 2) закрытую ЧМТ, при которой целостность покровов головы не нарушена. По характеру и тяжести повреждения мозга выделяют сотрясение мозга, ушиб мозга (легкой, средней и тяжелой степеней), тяжелое диффузное аксональное повреждение и сдавление головного мозга. По тяжести ЧМТ подразделяют на легкую, среднетяжелую и тяжелую. Легкая ЧМТ включает сотрясение мозга и ушиб мозга легкой степени; характеризуется продолжительностью потери сознания до 10 мин, продолжительностью посттравматической амнезии до 1 ч, наличием ясного сознания, легкой спутанности или умеренного оглушения при первичном осмотре. Среднетяжелая ЧМТ включает ушиб головного мозга средней степени, характеризуется выключением сознания на несколько десятков минут (до 1 ч), продолжительностью посттравматической амнезии до 1 сут, наличием оглушения или спутанности сознания. Тяжелая ЧМТ включает ушиб головного мозга тяжелой степени, тяжелое диффузное аксональное повреждение, сдавление головного мозга, характеризуется продолжительной потерей сознания (более 1 ч), длительной амнезией (более 24 ч), наличием коматозного состояния при поступлении.
Симптомы. Сотрясение мозгахарактеризуется отсутствием макроскопических изменений структуры мозга, но из-за нарушения проводимости длинных аксонов временно расстраивается деятельность функциональных систем мозга, обеспечивающих бодрствование, внимание, память и т. д. Сотрясение мозга проявляется преходящей утратой сознания или спутанностью, обычно наступающей немедленно после травмы и продолжающейся несколько секунд или минут. Лицо становится бледным, дыхание и пульс замедляются, АД снижается. Зрачки расширены, вяло реагируют на свет. Сухожильные рефлексы не вызываются. После восстановления сознания обнаруживается амнезия на события, которые непосредственно предшествовали травме и произошли сразу после нее. Нередко возникает рвота. В ближайшие дни больных беспокоит головная боль, головокружение, дурнота, общая слабость, нарушение сна. В неврологическом статусе могут выявляться легкая асимметрия рефлексов, мелкоразмашистый нистагм, вегетативная дисфункция (изменение зрачковых реакция, неустойчивость АД, лабильность пульса, повышенное потоотделение). Общее состояние нормализуется в течение 1–3 нед, но у значительной части больных в течение нескольких недель или месяцев сохраняются головная боль, головокружение, нарушение концентрации внимания, снижение памяти, раздражительность, угнетенное настроение, быстрая утомляемость, нарушения сна (посткоммоционный синдром).
Ушиб головного мозгахарактеризуется сочетанием общемозговых и очаговых симптомов, отражающих локализацию очага. При ушибе легкой степени очаговые симптомы полностью регрессируют в течение 2–3 нед, при ушибе средней степени возможен неполный регресс очаговой симптоматики. При ушибе тяжелой степени нередко наблюдаются угрожающие жизни нарушения жизненно важных функций, выраженная стволовая симптоматика, децеребрационная ригидность, эпилептические припадки, тяжелый резидуальный дефект.
Развитие длительной комы сразу после травмы в отсутствие внутричерепной гематомы или массивных контузионных очагов, вызывающих смещение срединных структур, а также отек мозга со сдавлением базальных цистерн и боковых желудочков (по данным КТ) – признаки диффузного аксонального повреждения. Перелом основания черепа неизбежно сопровождается ушибом мозга той или иной степени, характеризуется проникновением крови из полости черепа в носоглотку, в периорбитальные ткани и под конъюнктиву, в полость среднего уха (при отоскопии обнаруживается цианотичная окраска барабанной перепонки или ее разрыв). Кровотечение из носа и ушей может быть следствием местной травмы, поэтому оно не является специфическим признаком перелома основания черепа. В равной мере «симптом очков» также нередко бывает следствием сугубо местной травмы лица. Для перелома основания черепа патогномонично, хотя и не обязательно, истечение цереброспинальной жидкости из носа (ринорея) и ушей (оторея). Подтверждением истечения из носа именно цереброспинальной жидкости является «симптом чайника» – явное усиление ринореи при наклоне головы вперед, а также обнаружение в отделяемом из носа глюкозы и белка соответственно их содержанию в цереброспинальной жидкости. Перелом пирамиды височной кости может сопровождаться параличом лицевого и кохлеовестибулярного нервов. В некоторых случаях паралич лицевого нерва возникает через несколько дней после травмы.
Открытая ЧМТнередко сопровождается внедрением в ткань мозга инородных тел и костных осколков. При повреждении твердой мозговой оболочки (проникающие ранения черепа) резко возрастает опасность инфицирования подоболочечного пространства. Открытая травма черепа иногда протекает без первичной потери сознания, и медленное развитие комы указывает на внутричерепное кровотечение или на прогрессирующий отек мозга. ЧМТ может осложниться инфекцией (менингит, абсцесс мозга, остеомиелит), повреждением сосудов (геморрагия, тромбоз, образование аневризмы).
Сдавление головного мозга –одно из наиболее опасных осложнений ЧМТ, угрожающее развитием вклинения и ущемления ствола мозга. Чаще всего причиной сдавления служит внутричерепная гематома, реже – вдавленный перелом костей черепа, перифокальный отек вокруг очага ушиба, скопление цереброспинальной жидкости под твердой мозговой оболочкой (субдуральная гигрома), скопление воздуха в полости черепа (пневмоцефалия). Внутричерепная гематома представляет собой скопление крови между костью и твердой мозговой оболочкой (эпидуральная гематома), под твердой мозговой оболочкой (субдуральная гематома), в веществе мозга (внутримозговая гематома) и возникает в результате ранения мозговых артерий, вен или венозных синусов. Сдавление мозга проявляется в первые часы или дни после травмы нарастанием признаков внутричерепной гипертензии (постоянно усиливающаяся головная боль, психомоторное возбуждение и эпилептические припадки, угнетение сознания вплоть до комы, рвота, брадикардия, сопровождающаяся артериальной гипертензией и нарушением ритма дыхания, появлением новой или нарастанием уже имевшейся очаговой симптоматики (расширение зрачка, гемипарез, атаксия и др.). У части больных после первоначальной кратковременной потери сознания наступает «светлый промежуток», по окончании которого вновь происходит угнетение сознания.
Фокальные судорожные припадки характерны для ушибов мозга и гематом. Исследование ригидности мышц затылка, необходимое для выявления субарахноидального кровоизлияния, возможно лишь после исключения травмы шейного отдела позвоночника. В пользу внутричерепной гематомы свидетельствует смещение М-эхо при эхоэнцефалоскопии. Рентгенография черепа позволяет исключить вдавленный перелом или пневмоцефалию. Люмбальная пункция при подозрениии на гематому противопоказана из-за опасности вклинения.
Наряду с острыми гематомами травма черепа может осложниться и хронической субдуральной гематомой. Как правило, подобные больные – пожилые люди со сниженной памятью, нередко страдающие алкоголизмом, – могут поступать в стационар уже в стадии декомпенсации сдавления ствола мозга. Травма черепа, бывшая много месяцев назад, обычно нетяжелая, больным амнезируется. Отставленное ухудшение, помимо внутричерепной гематомы, может быть вызвано отеком мозга, жировой эмболией, тромбозом мозговой артерии (с развитием ишемического инсульта) или венозного синуса, инфекционными осложнениями (например, менингитом), недостаточностью внутренних органов.
Дифференциальный диагнозтравматической комы с другими коматозными состояниями в отсутствие анамнеза основывается на наличии признаков повреждения наружных покровов черепа, обнаружении крови в цереброспинальной жидкости или патологии уровня сахара в крови (сахарный диабет и инсульт – наиболее частые причины комы). Очень сложно выявить травму мозга у больных в состоянии алкогольного опьянения. Обнаружение очаговой неврологической симптоматики обычно указывает на то, что потеря сознания связана с ЧМТ. В равной мере обнаружение крови в цереброспинальной жидкости исключает алкогольный генез комы. В половине случаев черепно-мозговая травма бывает сочетанной, т. е. сопровождается повреждением других органов и тканей.
Обследование больного с травмой черепа должно включать оценку его соматического состояния. Шок у больных с ЧМТ чаще имеет соматический генез из-за сопутствующего повреждения грудной и брюшной полостей с внутренним кровотечением (разрыв селезенки!). Следует иметь в виду, что травму черепа больной может получить при падении, вызванном мозговым инсультом. Во всех случаях ЧМТ необходима краниография, а у большинства больных и рентгенография шейного отдела позвоночника. Линейные трещины черепа в теменно-височной области – показатели возможного разрыва средней оболочечной артерии, кровотечение из которой приводит к образованию эпидуральной гематомы. Прямым указанием на повреждение костей черепа служит обнаружение в полости черепа воздуха.
Определенную роль играет эхоэнцефалоскопия, позволяющая обнаружить смещение срединных структур, наблюдаемое при локальном отеке вследствие ушиба мозга и особенно выраженное при гематоме. Офтальмоскопия позволяет обнаружить застойные диски и кровоизлияние в сетчатку. Диагностировать внутричерепную гематому можно с помощью КТ или МРТ, в их отсутствие – с помощью церебральной ангиографии. Последняя может выявить и тромбоз сонной артерии, обусловленный сопутствующей травмой шеи.
Последствия ЧМТ. Выраженность последствий пропорциональна тяжести перенесенной травмы и ее осложнений. У пожилых восстановление функций происходит более медленно и в меньшей степени, чем у молодых. Чаще всего после тяжелой ЧМТ возникают нарушения высших мозговых функций: внимания, памяти, мышления, что объясняется нередким вовлечением при ЧМТ лобной и височной долей. В результате больные оказываются не в состоянии решать свои профессиональные или семейные проблемы. Отмечаются эмоциональные нарушения (тревога, депрессия), нарушения сна, немотивированные вспышки агрессии. При тяжелом повреждении мозга возможно развитие деменции. Могут выявляться разнообразные неврологические нарушения: парезы, афазия, атаксия, псевдобульбарный синдром, вегетативные расстройства (посттравматическая энцефалопатия).
У части больных в течение 1–2 лет после тяжелой ЧМТ возникает посттравматическая эпилепсия. Вероятность ее развития выше при вдавленных переломах черепа, внутричерепной гематоме, наличии очаговой симптоматики и ранних эпилептических припадков (на первой неделе после травмы). После легкой ЧМТ вероятность развития эпилепсии не увеличивается. Прогрессирование симптомов спустя несколько месяцев или лет после травмы может быть связано с формированием хронической субдуральной гематомы, гидроцефалии, крайне редко – с посттравматическим арахноидитом.
Лечение.При коме, обусловленной закрытой травмой черепа, проводят комплекс реанимационных мероприятий, в частности интенсивную дегидратацию для борьбы с отеком мозга. Оценка показателей жизненно важных функций – пульса, АД, дыхания, температуры тела – должна производиться повторно, в тяжелых случаях – с интервалами 1 ч. Во избежание аспирации рвотных масс или крови транспортировка должна осуществляться в положении на боку. С этой же целью следует очистить желудок с помощью назогастрального зонда. Профилактикастрессового желудочного кровотечения – фактора риска аспирационной пневмонии – предусматривает введение антацидов.
Стабилизация гемодинамики требует восполнения потерь жидкости с помощью коллоидных или кристаллоидных растворов, назначения кортикостероидов и вазопрессоров. При резком повышении артериального давления назначают гипотензивные средства (бета-блокаторы, ингибиторы ангиотензин-превращающего фермента, диуретики). Но следует учитывать, что при тяжелой ЧМТ нарушается ауторегуляция мозгового кровообращения, и быстрое падение АД может вызвать ишемию мозга (особенно у пожилых лиц, длительное время страдающих артериальной гипертензией). Применяют препараты с предполагаемым нейропротекторным действием, в частности блокаторы кальциевых каналов (нимодипин), антиоксиданты, ноотропные средства (в частности, пирацетам, церебролизин), а также церебральную или общую гипотермию, но их эффективность не доказана. При выраженном возбуждении вводят оксибутират натрия (10 мл 20 %-ного раствора), морфин (0,5–1 мл 1 %-ного раствора), галоперидол (1–2 мл 0,5 %-ного раствора), Следует помнить, что возбуждение может быть симптомом внутричерепной гематомы, а седация затрудняет оценку состояния сознания и может быть причиной несвоевременной диагностики сдавления мозга. Антибиотики назначают при развитии менингита или профилактически при открытой ЧМТ (особенно при наличии ликвореи). При сдавлении головного мозга необходимо экстренное оперативное вмешательство.
Больных с легкой ЧМТ следует госпитализировать для наблюдения на 2–3 сут. Основная цель госпитализации – не пропустить более серьезную травму. Если при травме головы отсутствуют прямые или косвенные признаки повреждения вещества мозга (потеря сознания или кратковременная спутанность, амнезия, оглушение, упорная рвота, стойкое головокружение, очаговая симптоматика и т. д.), то диагностируют ушиб мягких тканей головы. Тщательно выяснив обстоятельства травмы, сделав рентгенографию черепа и убедившись в отсутствии костных повреждений, такого больного можно отпустить домой, предупредив о необходимости немедленного обращения при ухудшении состояния. Предварительно нужно обработать раны, при необходимости назначить антибактериальные препараты и провести профилактику столбняка.
Лечениеушиба мозга включает меры, направленные на поддержание жизненно важных функций и предупреждение вторичного повреждения мозга. В отсутствие объективных отклонений со стороны нервной системы и при хорошем самочувствии нет необходимости удерживать больного в постели более нескольких дней и проводить лекарственную терапию. Помощь больным сводится главным образом к симптоматической терапии. При боли назначают анальгетики, для стабилизации вегетативных функций – бета-блокаторы, беллатаминал, противорвотные средства (например, метоклопрамид), при нарушении сна – бензодиазепины. Таким образом, в основе лечебной тактики в этом случае должны лежать в первую очередь данные объективного обследования, а не сам факт перенесенного больным сотрясения мозга.
Восстановление функций наиболее вероятно в течение первого года после травмы. В этот период реабилитационные мероприятия, включающие лечебную гимнастику, нейропсихологический тренинг, психотерапию должны быть наиболее интенсивны и непрерывны. Дополнительно применяют лекарственные средства: ноотропы (пирацетам, церебролизин и др.), психостимуляторы, антидепрессанты. При посттравматической эпилепсии больные длительно принимают антиконвульсанты, но примерно у половины больных возникает ремиссия, чаще всего в течение первых 3 лет.
ЭЙДИ СИНДРОМ– особая форма поражения иннервации зрачка (внутренняя офтальмоплегия)в виде одностороннего мидриаза с утратой реакции зрачка на свет и пупиллотонией.
Этиология, патогенез.Дегенеративное поражение цилиарного узла неясного генеза.
Симптомы, течение. Остро, иногда после головной боли, развиваются односторонний мидриаз и ухудшение зрения из-за паралича аккомодации. Расширенный зрачок не реагирует на свет, но резко сужается при конвергенции. Как сужение, так и особенно последующее расширение зрачка происходит очень медленно (пупиллотония). Мышцы пораженного зрачка обладают повышенной чувствительностью к миотическим средствам. В 60 % случаев патология зрачка сочетается с выпадением сухожильных рефлексов на ногах. Через несколько месяцев или лет поражается и второй зрачок. Болезнь наблюдается преимущественно у женщин.
Чрезвычайно важным является формальное сходство (диссоциированное нарушение зрачковых реакций) синдрома Эйди с синдромом Аргайла Робертсона, характерным для нейросифилиса. Как правило, синдром Аргайла Робертсона бывает двусторонним, а главное, при нем нет феномена пупиллотонии.
Лечениене разработано.
ЭНУРЕЗ НОЧНОЙ– недержание мочи во время сна, чаще всего у детей.
Этиология, патогенез.Выделяют первичный энурез, наблюдающийся с рождения (в этом случае его принято диагностировать с 4–5 лет), и вторичный энурез, возникающий после того, как ребенок в течение несколь-ких недель, месяцев или лет не мочился в постель. При идиопатическом энурезе отсутствуют признаки заболевания, которое могло бы послужить его причиной, и энурез связывают с замедленным развитием системы регуляции мочеиспускания, которое может иметь наследственный характер. Определенное значение имеет и гиперпродукция мочи в ночное время. Причиной симптоматического энуреза могут быть также обструктивные апноэ во сне, например, у детей с увеличенными миндалинами или аденоидами, патология спинного мозга и конского хвоста, пищевая аллергия, инфекция или аномалия развития мочевыводящих путей, глистная инвазия, сахарный диабет. Провоцирующим фактором в развитии вторичного энуреза бывает эмоциональный стресс.
Симптомы. Выделяют моносимптомный (простой) энурез, проявляющийся лишь недержанием мочи, и полисимптомный энурез, сопровождающийся императивными позывами, дневным недержанием либо прерывистым мочеиспусканием, указывающее на неспособность затормозить сокращение мочевого пузыря или неадекватную емкость пузыря. Полисимптомный энурез чаще отмечается при симптоматическом энурезе.
Диагноз.Важно исключить мочевую инфекцию, желудочно-кишечную дисфункцию, сопутствующие неврологические или психические нарушения. При выявлении бактериурии показано более тщательное исследование мочевого пузыря (цистоуретрография) и ультразвуковое исследование почек. При выявлении кожных аномалий в пояснично-крестцовой области необходима рентгенография позвоночника и определение остаточной мочи (с помощью ультразвукового исследования). При обнаружении патологии проводят исследование уродинамики и магнитно-резонансную томографию для исключения аномалии спинного мозга.
Лечение.Универсально эффективного средства для лечения нет. Ведение дневника, в котором ребенок отмечает «сухие ночи», ограничение приема жидкости на ночь, обязательное мочеиспускание перед сном, благоприятная семейная атмосфера (без излишней фиксации на дефекте) способствуют постепенному прекращению энуреза. Эффективно применение специального звукового сигнального устройства («будильника»), которое будит ребенка при появлении первых капель мочи, формируя условный рефлекс, благодаря которому ребенок просыпается при позыве на мочеиспускание. При резко увеличенных миндалинах или аденоидах их удаление иногда приводит к излечению. Эффективность лекарственной терапии ограничена. При применении оксибутинина, обладающего холинолитическим дейстием и тормозящим активность мышцы мочевого пузыря, или трициклических антидепрессантов (например, мелипрамина) у части больных удается добиться эффекта, но после их отмены возможен рецидив. В экстренных случаях (например, при поездке) у детей старше 6 лет иногда прибегают к кратковременному интраназальному применению препаратов антидиуретического гормона (например, адиуретин). В последние годы препарат используют и для более длительного лечения.
Прогноз. С возрастом при первичном энурезе в подавляющем большинстве случаев происходит спонтанное выздоровление (если в 5-летнем возрасте энурезом страдают примерно 15 % мальчиков и 10 % девочек, то к пубертатному периоду продолжают страдать лишь 2–5% детей). При вторичном энурезе прогноз более вариабелен.
ЭНЦЕФАЛИТЫ ВИРУСНЫЕ– группа заболеваний, характеризующихся воспалением вещества мозга и вызываемых нейротропными вирусами.
Этиология, патогенез.При внедрении вируса возникают деструкция нейронов, отек мозговой ткани, артерииты и тромбозы мелких сосудов, пролиферация глии. Поражение мозга может быть диффузным (энцефаломиелит), избирательным (полиоэнцефалит) или локальным. Обычно в процесс вовлекаются и оболочки мозга.
Герпетический энцефалит– наиболее частая и тяжелая форма спорадического энцефалита. Чаще всего возникает в результате реактивации вируса простого герпеса 1-го типа, способного длительно персистировать в нервной ткани. Характеризуется развитием в головном мозге множественных очагов геморрагического некроза. Особенностью герпетического энцефалита является преимущественное поражение медиальных отделов височной доли и базальных отделов лобных долей с развитием, что проявляется на ранней стадии изменением поведения, обонятельными и вкусовыми галлюцинациями, нарушением восприятия запаха, сенсорной афазией и амнезией, сложными парциальными припадками, возникающих на фоне лихорадки и нарастающих общемозговых симптомов. Характерно быстрое ухудшение состояние с развитием частых судорожных припадков, угнетением сознания вплоть до комы. Смерть может наступить от выраженного отека мозга и вклинения либо деструкции жизненно важных центров ствола. Герпетический энцефалит часто оставляет после себя грубые неврологические и психические расстройства (парезы, амнезию, деменцию, эпилептические припадки).
Диагнозподтверждается обнаружением ДНК вируса в цереброспинальной жидкости с помощью полимеразной цепной реакции (ПЦР), а также с помощью серологических методов. В цереброспинальной жидкости лимфоцитарный плеоцитоз (в среднем 50-100), умеренное повышение концентрации белка, нормальное содержание глюкозы, иногда эритроциты и ксантохромия. КТ (начиная с 3-4-го дня) и МРТ (начиная со 2-го дня) обнаруживают многоочаговое поражение вещества мозга с почти облигатным вовлечением медиальных отделов височных долей, но, прежде всего, они помогают исключить иные заболевания (например, абсцесс головного мозга, субдуральную гематому или опухоль). На ЭЭГ в первую неделю выявляется неспецифическая медленноволновая активность, но в последующем появляются более характерные пароксизмальные острые волны или трехфазные комплексы, преимущественно в височной области.
Лечение.При подозрении на герпетический энцефалит следует как можно быстрее (до получения лабораторного подтверждения) начать терапию ацикловиром (10 мг/кг в 100–200 мл физиологического раствора в/в капельно 3 раза в день в течение 10–14 суток). С введением в практику ацикловира смертность от герпетического энцефалита снизилась более чем в 3 раза. Однако препарат оказывает максимальный эффект при раннем применении (до развития комы). При аллергии на ацикловир или резистентности к нему назначают видарабин (15 мг/кг/сут в течение 14 дней). В тяжелых случаях больной должен быть помещен в отделение интенсивной терапии, где могут быть обеспечены адекватная дыхательная терапия, коррекция гемодинамики, водно-электролитных и кислотно-щелочных расстройств, питание. Для уменьшения внутричерепной гипертензии применяют осмотические диуретики, ИВЛ в режиме гипервентиляции, в тяжелых случаях – барбитураты. Мнения о целесообразности применения кортикостероидов противоречивы. Антиконвульсанты назначают при возникновении припадков, иногда профилактически (при выявлении на ЭЭГ островолновой активности).
Клещевой (весенне-летний) энцефалит.Вирус передается иксодовыми клещами, ареал распространения которых ограничен Дальним Востоком, Сибирью, Уралом и в меньшей степени центральными областями страны. Помимо инфицирования при укусе клеща, возможно заражение алиментарным путем через молоко коз и коров. Заболевание обычно возникает в весенне-летний период. Выраженность клинической картины варьируют от легких неспецифических лихорадочных состояний или серозных менингитов до тяжелейших менингоэнцефалитов, заканчивающихся летально. Наиболее типична картина поражения серого вещества ствола мозга и шейного отдела спинного мозга с развитием на фоне острого общеинфекционного симптомокомплекса бульбарных нарушений и вялых параличей шеи и верхних конечностей. Обычно наблюдаются и менингеальные симптомы. В тяжелых случаях отмечаются оглушение, бред, галлюцинации. Исследование крови в остром периоде обнаруживает лейкоцитоз, увеличение СОЭ; в цереброспинальной жидкости умеренный плеоцитоз. Смертность от 10 до 20 %. В последние годы преобладают относительно нетяжелые формы болезни. Возможно полное выздоровление или выздоровление с неврологическим дефектом чаще всего в виде слабости и похудания мышц шеи, рук, пояса верхних конечностей.
При диагностике опорными пунктами служат эндемичность энцефалита, его приуроченность к определенному периоду года, положительные серологические пробы.
Лечениесимптоматическое. При резидуальных дефектах проводят реабилитационную терапию.
Профилактика. Специфическая вакцинация по особой схеме. Меры защиты от укусов клещей.
Комариный (японский) энцефалит.Возбудитель – специфический вирус, переносимый особыми видами комаров. Заболевание фиксируется на Дальнем Востоке и имеет выраженную сезонность (летне-осенний период). Для клинической картины характерны выраженные общемозговые симптомы, помрачение или угнетение сознания. В крови высокий лейкоцитоз. Смертность в отдельных вспышках до 10 %; полное выздоровление – у половины заболевших.
Подострый склерозирующий панэнцефалитпрогрессирующее заболевание головного мозга, вызываемое особой формой вируса кори, которая способна длительно персистировать и накапливаться в нейронах и глиальных клетках, приводя к их гибели и вызывая воспалительную периваскулярную инфильтрацию мозговой ткани.
Чаще возникает у детей и подростков (5-15 лет) мужского пола, переболевших корью в раннем детстве. Исподволь появляются апатия, раздражительность, нарушение координации. В последующем присоединяются миоклонии, эпилептические припадки, парезы, атаксия, хореатетоз, нарушения речи и зрения, вегетативная дисфункция (гипертермия, нарушение потоотделения, тахикардия, расстройство мочеиспускания и т. д.), снижение интеллекта. Спустя 1–2 года больные оказываются прикованными к постели, контакт с ними становится невозможен, постепенно они впадают в кому. Летальный исход наступает от присоединившейся вторичной инфекции.
Диагнозподтверждают характерные изменения при ЭЭГ (ритмичные вспышки высокоамплитудных волн) и высокий титр противокоревых антител.
Лечениесимптоматическое.
Постинфекционный (поствакцинальный) энцефалит (энцефаломиелит).Постинфекционные осложнения со стороны нервной системы наблюдаются едва ли не при всех известных инфекциях и связаны с развитием аутоиммунных механизмов. Обычно проявляется остро спустя 1–2 нед после перенесенной инфекции или вакцинации: поднимается температура, появляются выраженные общемозговые симптомы (головная боль, рвота, спутанность или угнетение сознания), очаговая неврологическая симптоматика (парезы, поражение черепных нервов, нарушения чувствительности и тазовых функций, атаксия), менингеальные симптомы, эпилептические припадки. В исключительно редких случаях энцефаломиелит сопровождается признаками поражения корешков спинномозговых нервов и периферических нервов (энцефаломиелополирадикулоневропатия). Возможно нарастание симптомов на протяжении нескольких дней, реже недель с развитием летального исхода. У выживших больных начинается восстановление функций, которое продолжается в течение нескольких месяцев. У 30–50 % больных отмечается полное восстановление, в остальных случаях формируется резидуальный дефект в виде парезов, атаксией, тазовых расстройств, нарушения памяти и речи, деменции и т. д. Иногда встречаются локальные формы заболевания, например с преимущественным поражением ствола мозга (стволовой энцефалит). Избирательное вовлечение мозжечка (церебеллит) с клинической картиной острой мозжечковой атаксии чаще наблюдается у детей, перенесших ветряную оспу и обычно завершается полным восстановлением.
Лечение.Кортикостероиды в высоких дозах (метилпреднизолон, 1000 мг/сут 5 дней), в тяжелых случаях – плазаферез или в/в иммуноглобулин.
ЭПИДУРИТ ОСТРЫЙ СПИНАЛЬНЫЙ(эпидуральный абсцесс) очаговое гнойное воспаление эпидуральной клетчатки спинного мозга.
Этиология, патогенез.Возникает как осложнение очагов гнойной инфекции (стафилококк) любой локализации, септикопиемии или остеомиелита позвоночника.
Симптомы, течение. На фоне общеинфекционных проявлений (высокая лихорадка, нейтрофилез, увеличенная СОЭ, общее тяжелое состояние) возникают интенсивные корешковые боли. На этом фоне быстро формируется компрессия спинного мозга в виде пара– или тетраплегии, выпадение чувствительности ниже уровня абсцесса и тазовые нарушения. Люмбальная пункция обнаруживает ту или иную степень блокады субарахноидального пространства (проба Квеккенштедта) и повышение содержания белка в цереброспинальной жидкости. Люмбальная пункция, однако, допустима лишь при шейном или грудном очаге. Попытка исследования цереброспинальной жидкости при пояснично-крестцовой локализации абсцесса чревата занесением инфекции в субарахноидальное пространство с развитием гнойного менингита.
Диагностика эпидурита относительно проста и основана на сочетании общеинфекционных симптомов с корешково-спинальными. Наибольшие трудности представляет дифференциация эпидурита от поперечного миелита. В связи с тем, что изолированный миелит очень редкое заболевание, во всех сомнительных случаях приоритет должен быть отдан эпидуриту, диктующему необходимость неотложного хирургического вмешательства. Диагнозподтверждают МРТ или миелография.
Лечениехирургическое: ламинэктомия и удаление гнойника. До и после операции – массивные дозы антибиотиков.
Прогноз. При своевременном оперативном вмешательстве, как правило, наступает выздоровление. В запущенных случаях – необратимое поражение спинного мозга, параличи, пролежни, урогенная инфекция.
ЭПИЛЕПСИЯ– хроническое полиэтиологическое заболевание головного мозга, доминирующим проявлением которого являются повторяющиеся эпилептические припадки, возникающие вследствие усиленного гиперсинхронного разряда нейронов головного мозга.
Классификация эпилептических припадков. Выделяют парциальные и генерализованные припадки.
Парциальные (фокальные) припадкирезультат эпилептического разряда, возникающего в нейронах ограниченного участка коры больших полушарий. Они обычно указывают на очаговый процесс в головном мозге. Парциальные припадки делятся на 3 группы: 1) простые парциальные припадки возникают на фоне сохранного сознания и продолжаются от нескольких секунд до нескольких минут. Простые моторные припадки проявляются тоническими или клоническими судорогами в конечности, вращением головы и туловища, вокализацией или остановкой речи. Простые сенсорные припадки проявляются покалыванием, ощущением ползанья мурашек, неприятным вкусом или запахом, зрительными или слуховыми ощущениями. Вегетативные припадки сопровождаются изменением окраски кожи, ритма сердца, зрачков, дискомфортом в эпигастральной области. Психические про-явления простого парциального припадка могут включать ощущение уже виденного или никогда не виденного, наплыв мыслей, ощущение нереальности происходящего и т. д. Иногда судороги или парестезии последовательно вовлекают различные части конечности, «маршируя» по ней (джексоновские припадки). После моторного припадка иногда отмечается преходящий парез в конечности, только что вовлеченной в судорожную активность (паралич Тодда); 2) сложные парциальные припадки характеризуются нарушением (изменением) сознания больного, которое проявляется отсутствием его реакции на окружающее и невозможностью вступить с ним в контакт; сознание может нарушаться с началом припадка или вслед за симптоматикой простого парциального припадка и сопровождаться автоматизмами (жеванием, облизывание губ, потиранием рук и т. д.), вегетативными проявлениям (например, расширением зрачков или слюнотечением); все, что происходит во время припадка, больной амнезирует. Сложные парциальные припадки вызывает эпилептический разряд в височной или лобной коре; 3) парциальные припадки с вторичной генерализацией начинаются как простые или сложные парциальные, а затем трансформируются в генерализованные тонико-клонические припадки. Проявления простого парциального припадка в этом случае представляют собой ауру – начальную часть припадка, протекающую на фоне сохранного сознания.
Генерализованные припадкиотличаются отсутствием клинических или ЭЭГ признаков фокального начала (в том числе ауры). Существует несколько типов генерализованных припадков: 1) тонико-клонические припадки (большие припадки – grand mal) обычно начинаются с падения больного, после чего следует тоническая фаза, во время которой тело больного напрягается, а затем клоническая, характеризующаяся быстрыми генерализованными сгибательными спазмами. Если больной недавно не опорожнил мочевой пузырь, то возникает непроизвольное мочеиспускание. Во время припадка больной часто прикусывает язык. Обычно отмечаются расширение зрачков, гипергидроз, гиперсаливация, цианоз кожных покровов. Продолжительность припадка – несколько минут. Послеприпадочный период (сонливость, заторможенность, головная боль, спутанность, иногда более глубокое угнетение сознания вплоть до комы) от нескольких минут до нескольких часов; 2) абсансы (малые припадки – petit mal) – кратковременные внезапные выключения сознания. Типичный абсанс продолжается 5-20 с и может сопровождаться легкими клоническими подергиваниями, иногда автоматизмами и вегетативными проявлениями, а также характерными разрядами на ЭЭГ частотой 3 в секунду. Атипичные (сложные) абсансы обычно более продолжительны и сопровождаются более выраженными атоническими или миоклоническими проявлениями; 3) миоклонические припадки проявляются отрывистыми кратковременными неритмичными или ритмичными серийными двусторонними мышечными сокращения. Одиночный припадок продолжается около 1 с; 4) атонические припадки характеризуются внезапной утратой тонуса и падением на пол, часто приводящим к травме головы. В легких случаях припадок проявляется внезапным падением головы или нижней челюсти. Атонические обычно наблюдаются у детей.
Классификация. Эпилепсия – по сути, не единое заболевание, а группа заболеваний («эпилепсий», или эпилептических синдромов), каждое из которых характеризуется определенным типом припадков, изменениями ЭЭГ, а также этиологией и сопутствующими симптомами. В соответствии с типом припадков, выделяют парциальную эпилепсию, характеризующуюся различными вариантами парциальных припадков или фокальными изменениями на ЭЭГ, и генерализованную эпилепсию, которая характеризуется генерализованными припадками и отсутствием фокальных изменений на ЭЭГ. С этиологической точки зрения каждый из этих вариантов подразделяют на идиопатическую, симптоматическую и криптогенную эпилепсию. Идиопатическая эпилепсия обычно имеет наследственный характер, начинается в детском, подростковом или юношеском возрасте и редко сопровождаются какими-либо другими неврологическими или поведенческими нарушениями. Особенностью многих идиопатических форм эпилепсии является их сравнительно доброкачественное течение с возможностью спонтанной ремиссии и хорошей отзывчивостью на антиконвульсанты. Симптоматическая эпилепсия – следствие органического заболевания головного мозга, обычно поражающего его серое вещество (врожденной аномалии, инфекции, опухоли, сосудистого или дегенеративного заболевания, травмы). Генерализованная эпилепсия чаще (но не всегда) имеет идиопатический характер, тогда как парциальная эпилепсия чаще бывает симптоматической (исключение составляют варианты идиопатической парциальной эпилепсии детского возраста). О криптогенной эпилепсии говорят в том случае, когда клинически можно предполагать симптоматическую эпилепсию (например, у взрослого больного со сложными парциальными припадками), но определить заболевание ЦНС не удается.
Отдельные формы эпилепсии.Абсансы особенно часто возникают при детской абсансной эпилепсии (пикнолепсии), которая начинается в возрасте 4-10 лет и проявляется припадками, многократно повторяющимися в течение дня, ритмическими изменениями на ЭЭГ по типу пик-волна; наряду с абсансами, нередко возникают генерализованные тонико-клонические припадки. Интеллектуальные нарушения и очаговые неврологические симптомы не характерны. С возрастом нередко наблюдается ремиссия, делающая возможной осторожную отмену антиконвульсанта.
Юношеская миоклоническая эпилепсияпроявляется в подростковом возрасте (12–18 лет) внезапными миоклоническими подергиваниями, которые часто возникают по утрам и обычно более выражены в руках. У большинства больных отмечаются также генерализованные судорожные припадки и абсансы. Очаговые неврологические и психические расстройства отсутствуют. ЭЭГ выявляет двусторонние симметричные комплексы пик-волна или медленные волны. Препараты вальпроевой кислоты эффективны почти у 90 % больных, но их приходится принимать пожизненно.
Синдром Леннокса – Гастовозникает обычно в возрасте 1–6 лет. Для него характерно сочетание абсансов, атонических и клонических припадков. У подавляющего большинства больных отмечается умственная отсталость.
Этиология: аномалии развития головного мозга, перинатальные гипоксические повреждения, энцефалиты, менингиты. В 30 % случаев синдром имеет криптогенный характер. ЭЭГ выявляет постоянную активность в виде асимметричных комплексов пик-волна и множественных пиков на фоне общего замедления электрической активности. Прогнознеблагоприятный.
Фебрильные припадкиобычно возникают у детей в возрасте 6 мес – 5 лет на фоне нормального неврологического статуса при температуре, превышающей 38,5 °C и имеют первично генерализованный тоникоклонический характер. Выделяют «простые» фебрильные припадки (одиночные припадки продолжительностью менее 15 мин, не имеющие фокальных проявлений и не оставляющие после себя спутанности или сонливости) и «осложненные» фебрильные припадки (более длительные приступы, следующие серией или включающие фокальный компонент), при которых выше риск развития эпилепсии. Фебрильные припадки встречаются у 3–4% детей, причем примерно у трети из них они повторяются, но только у 3 % детей, перенесших фебрильные припадки, в последующем развивается эпилепсия (чаще всего в первые 2 года). Риск рецидива выше при положительном семейном анамнезе, а также в том случае, когда первый припадок возник в возрасте до 18 мес или на фоне непродолжительной и невысокой лихорадки.
Алкогольные припадкичаще всего возникают в период абстиненции – спустя 7-48 ч после последнего приема алкоголя. Как правило, это первично генерализованные тонико-клонические припадки, иногда образующие серии (до 6 припадков). Возможно развитие эпилептического статуса. Абстиненция может провоцировать припадки и у больных с истинной эпилепсией (особенно с посттравматической эпилепсией). Реже алкогольные припадки возникают вне периода абстиненции.
Лекарственные припадкичаще всего вызываются кокаином и амфетаминами. В токсических дозах припадки могут спровоцировать пенициллин, лидокаин, аминофиллин, изониазид. Фенотиазины и трициклические антидепрессанты обладают способностью снижать судорожный порог. Припадки возможны также в рамках абстинентного синдрома – при отмене барбитуратов, бензодиазепинов или баклофена.
Психические нарушения. Большинство больных с эпилепсией психически здоровы. Изменения личности чаще всего возникают у больных со сложными парциальными припадками и очаговым поражением височной и лобной долей. Они могут также иметь психогенную природу, отражая реакцию личности на хроническое заболевание, ограничивающее ее жизненные отправления, либо бывают связаны с действием антиконвульсантов. Психические нарушения включают нарушения внимания, памяти, аффективные нарушения (депрессия, маниакальные состояния, тревога, фобии), изменения личности (псевдорелигиозность, вязкость, агрессивность, гипосексуальность, склонность к морализаторству). Изредка наблюдаются эпилептические психозы, проявляющиеся зрительными и слуховыми галлюцинациями или бредом.
Смерть во время припадка наблюдается нечасто и обычно вызвана асфиксией или нарушением ритма сердца.
Диагноз.Прежде всего, нужно отдифференцировать эпилептические припадки от неэпилептических пароксизмов (преходящего нарушения мозгового кровообращения, обморока, мигрени, вегетативного криза) и исключить метаболические или структурные повреждения, которые могли послужить причиной припадков и требуют специальной терапии. Особенно сложен дифференциальный диагноз с психогенными припадками. Отличительные признаки псевдоприпадков – рефрактерность к антиконвульсантам, отсутствие закономерной смены фаз, длительность (обычно дольше 2 мин). Во время псевдоприпадка часто наблюдается поднимание таза («истерическая дуга»), движения рук и ног происходят не одновременно, а по очереди, кроме того, больной с психогенным припадком может молотить руками об пол или мотать головой из стороны в сторону, отсутствуют вегетативные нарушения или послеприпадочная спутанность. При парциальных припадках или выявлении очаговой симптоматики при осмотре обязательно направление больного на КТ или МРТ головы. Припадки, проявившиеся в детском и молодом возрасте, чаще связаны с наследственными факторами, перинатальными воздействиями, инфекциями или травмами, припадки, начавшиеся в среднем и пожилом возрасте чаще бывают вызваны опухолями, сосудистыми заблеваниями, травмой или алкоголизмом.
Лечениепредполагает воздействие на основное заболевание, послужившее причиной эпилепсии (например, удаление опухоли или абсцесса), устранение провоцирующих факторов, длительное применение антиконвульсантов. Во время припадка помощь направлена на предупреждение травмы и аспирации. Больного укладывают на кровать или пол, по возможности на бок, удаляют все окружающие его острые предметы. Введение диазепама (реланиума, 10 мг в/в) требуется в том случае, когда продолжительность припадка превышает 5 мин.
Профилактическую противосудорожную терапию после первого в жизни больного припадка обычно назначают лишь в том случае, когда велика вероятность повторения припадка (при парциальных припадках, абсансах, миоклонических и атонических припадках, наличии очаговых неврологических симптомов, задержки психического развития, эпилептической активности или фокальных изменений на ЭЭГ, очаговых изменений на КТ или МРТ). При спровоцированных припадках (например, при алкогольной абстиненции, преходящих метаболических расстройствах, интоксикациях, фебрильных припадках, «телевизионных» припадках, вызванных длительным просмотром телепередач или работой за компьютером, лишении сна и т. д.) следует устранить воздействие провоцирующего фактора. После двух припадков антиконвульсант назначают почти всегда, так как вероятность последующих припадков весьма высока.
Таблица 14. Основные противосудорожные средства
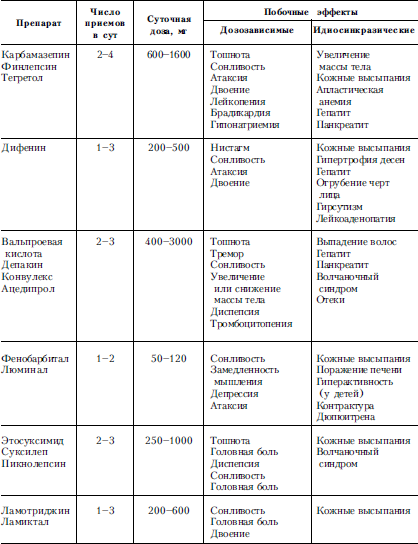
Выбор препарата зависит от типа припадка. При парциальных и генерализованных тонико-клонических припадках назначают карбамазепин (финлепсин), вальпроевую кислоту (депакин), дифенин или фенобарбитал, при абсансах – этосуксимид или вальпроевую кислоту, при миоклонических припадках – вальпроевую кислоту или клоназепам. При синдроме Леннокса часто назначают вальпроевую кислоту и ламотриджин. Следует стремиться к монотерапии, которая уменьшает вероятность побочного действия, но в рефрактерных случаях прибегают к комбинации препаратов. По возможности нужно избегать, особенно у детей, препаратов с седативным действием (барбитуратов и бензодиазепинов), вызывающих сонливость и когнитивные нарушения. Дозу повышают до уровня, оказывающего достаточный эффект или вызывающего побочное действие (см. табл. 14).Побочные эффекты антиконвульсантов можно разделить на 2 группы: дозозависимые и идиосинкразические. Дозозависимое действие связано с передозировкой препарата и требует снижения дозы. Идиосинкразия обычно возникает в первые недели или месяцы лечения и требует полной отмены препараты. Тератогенный эффект имеет преимущественно идиосинкразический характер, поэтому во время беременности количество принимаемых препаратов следует свести к минимуму. Если на фоне применения антиконвульсантов удалось добиться стойкого прекращения припадков, то иногда, особенно у детей, предпринимают попытку отменить их. При неэффективности медикаментозной терапии, особенно при сложных парциальных припадках, иногда прибегают к хирургическому лечению (височной лобэктомии или резекции других отделов мозга, пересечению мозолистого тела).
При фебрильных припадках фенобарбитал и вальпроевая кислота уменьшают вероятность их повторения, но при неосложненных припадках имеет смысл отказаться от профилактической терапии и прибегать к назна чению бензодиазепинов (диазепам, 0,3 мг/кг каждые 8 ч) внутрь или ректально при повышении температуры или возникновении продромальных нарушений (наряду с обычными мерами, направленными на снижение температуры). Важное значение имеет организация рационального режима труда и отдыха, полноценый сон. Больной должен по возможности вести активный образ жизни (активность – антагонист припадков). Правильная профессиональная ориентация оказывает решающее влияние на качество жизни больных. Больные не должны заниматься деятельностью, связанной с работой на высоте или с огнем, обслуживанием движущихся механизмов, вождением автомобиля. При психозе обычно назначают галоперидол в дозе не превышающей 6 мг/сут. Если психоз связан с дефицитом витаминов В 12и фолиевой кислоты, необходимо введение этих витаминов. При раздражительности и агрессивности показаны карбамазепин, клоназепам и пропранолол.
Эпилептический статус– состояние, при котором эпилептические припадки следуют друг за другом столь часто, что в промежутках между ними больной не приходит в сознание (в отличие от серии припадков) либо одиночный припадок продолжается более 30 мин. Иногда эпилептический статус бывает дебютным проявлением эпилепсии, но самая частая его причина – прекращение приема антиконвульсанта. Статус может быть проявлением опухоли мозга, метаболических расстройств, алкогольной абстиненции, инсульта, менингита или энцефалита, гипоксического повреждения мозга (при остановке кровообращения).
Статус генерализованных тонико-клонических припадков(судорожный эпилептический статус) – неотложное состояние, угрожающее жизни. В течение 20–30 мин компенсаторные механизмы защищают нейроны от повреждения, в течение следующих 30 мин эффективность компенсаторных механизмов снижается, и, наконец, если статус продолжается более 60 мин, повреждение нейронов становится практически неизбежным. Асимметричное начало припадков или асимметричные судороги чаще указывают на очаговое поражение мозга, но могут наблюдаться и при метаболических расстройствах. При неполном подавлении судорог может возникать фрустированная форма статуса, когда на фоне сопора или комы наблюдаются не бурные судороги, а подергивания век, лица, нижней челюсти, глаз, конечностей.
Осложнением статуса могут быть дыхательные расстройства (апноэ, нейрогенный отек легких, аспирационная пневмония), гемодинамические нарушения (артериальная гипертензия, нарушение ритма сердца, остановка кровообращения), гипертермия, рвота, метаболические расстройства (гиперкалиемия, гипергликемия или гипогликемия). Возможны переломы, в том числе позвонков, рабдомиолиз, почечная недостаточность, диссеминированное внутрисосудистое свертывание, тромбоз глубоких вен голени. Дополнительное повреждение мозга может быть следствием отека и внутричерепной гипертензии, гипоксии, гипертермии, тромбоза корковых вен и т. д.
Эпилептический статус требует экстренной поддерживающей и специфической терапии, которая должна проводиться по определенному плану. Прежде всего, необходимо поддержать дыхание и кровообращение, восстановить проходимость дыхательных путей, удалить слизь из полости рта и глотки, извлечь съемные зубные протезы, ввести воздуховод, дать кислород с помощью маски. Голову во избежание аспирации следует повернуть на бок. При угнетении дыхания необходимы интубация и ИВЛ. Важно предупредить травматизацию головы и туловища во время судорог. Следует взять кровь для клинического и биохимического исследования (клинического анализа крови и исследования содержания электролитов, мочевины, трансаминаз, кальция, магния, глюкозы, алкоголя). Для купирования эпилептической активности чаще всего прибегают к в/в введению диазепама (реланиума), 10–20 мг на 20–40 %-ной глюкозе в течение 1–2 мин. Одновременно, учитывая, что одной из возможных причин статуса может быть гипогликемия, нужно ввести еще 40 мл 40 %-ной глюкозы и 2 мл 6%-ного раствора витамина В 1. В отсутствие эффекта введение диазепама в той же дозе можно повторить через 5-10 мин. Основное осложнение при введении диазепама – угнетение дыхания. Внутримышечное введение диазепама неэффективно (!). После купирования статуса диазепамом необходимо как можно быстрее ввести один из основных антиконвульсантов с более длительным действием. Одновременно необходимо принять меры по снижению температуры, поддержанию АД (после первоначальной артериальной гипертензии АД может падать, что требует введения жидкости и кардиотонических средств).
При неэффективности перечисленных мер на догоспитальном этапе допускается в/м введение барбитуратов (1 г гексенала или тиопентала натрия разводится в 10 мл изотонического раствора и вводится в/м из расчета 1 мл на 10 кг массы тела), в/в введение 10 мл 20 %-ного раствора оксибутирата натрия (1–2 мл в мин в общей дозе – 250 мг/кг), наркоз закисью азота в смеси с кислородом (2: 1), ректальное введение паральдегида (0,1–0,2 мл/кг). В условиях блока интенсивной терапии возможно в/в введение барбитуратов. Предварительно желательно наладить мониторинг ЭКГ и ЭЭГ и интубировать больного. Вначале вводят 10 мл 1%-ного раствора гексенала или тиопентала в течение 1–2 мин, следя за АД, ЧСС, дыханием. Если резких изменений не выявляется, то медленное в/в введение продолжается. Общая доза не должна превышать 60–80 мл 1%-ного раствора. Альтернативой барбитуратам могут служить мидазолам (вначале в/в вводят 0,2 мг/кг, затем 0,1–1,0 мг/кг/ч), хлорметиазол (геминеврин) по 40-100 мл 0,8 %-ного раствора в течение 3–5 мин, затем капельно – до 500 мл в течение 6-12 ч, лидокаин (2–3 мг/кг), предион (0,5 г в течение 2–4 мин в крупную вену) или пропофол (1–2 мг/кг, затем 3-10 мг/кг/ч).
Патогенетическое лечение включает также коррекцию водно-электролитного баланса и кислотно-основного состояния, лечение отека мозга (маннитол, лазикс, дексаметазон). При рабдомиолизе необходимы регидратация и ощелачивание мочи с помощью гидрокарбоната натрия.
Параллельно необходим быстрый осмотр больного для выявления признаков травмы, очагового внутричерепного процесса или системного заболевания, которые могли послужить причиной статуса. При подозрении на инфекцию центральной нервной системы или субарахноиадальное кровоизлияние показана люмбальная пункция (предварительно нужно исключить наличие застойных дисков зрительных нервов, во избежание вклинения целесообразно в/в капельное введение маннитола, 0,25 г/кг). При выявлении плеоцитоза и наличии лихорадки до получения результатов бактериологического исследования ликвора показана антибактериальная терапия. После стабилизации состояния для уточнения причины заболевания могут потребоваться КТ или МРТ. Резистентность к лечению может указывать на метаболические нарушения (например, гипонатриемию) или массивные структурные повреждения мозга, обычно сопровождающиеся высокой летальностью.
Бессудорожный эпилептический статус(статус сложных парциальных припадков или абсансов) протекает менее драматично и обычно не требует столь же экстренного вмешательства, но часто вызывает диагностические трудности, так как заболевание принимают за психиатрическое. Он может проявляться сопором, комой или спутанностью, иногда с периодами частичного возвращения сознания, возможны также сонливость, мутизм, психическая замедленность, автоматизмы. Некоторые больные способны принимать пищу, ходить, выполнять простые команды. Часто отмечаются легкая миоклония век. Статус абсансов обычно купируется введением диазепама.






