Дополнительные методы исследования в акушерстве и перинатологии
Методы получения информации о сердечной деятельности плода
Сердечная деятельность плода является наиболее точным и объективным показателем состояния плода в антеи интранатальном периодах.
Выслушивание сердцебиения плода применятся с XIX века [Mayer, 1818; Kargarades, 1822], вначале с помощью обычного стетоскопа, а в последующем – специального акушерского стетоскопа с широким раструбом. Однако недостаточная информативность аускультации побудила к разработке и изысканию более точных и объективных методов оценки сердечной деятельности плода.
Фоно- и электрокардиография
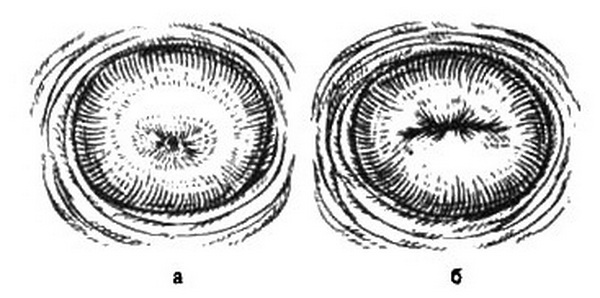
Рис. 4.26. Шейка матки нерожавшей женщины (а) и рожавшей (б)
Наиболее распространенными методами оценки сердечной деятельности плода являются электрокардиографическое и фонокардиографическое исследования. Этому во многом способствовали работы отечественных и зарубежных ученых (Л.И.Шванг, А.Б.Кречетов, И.В.Ильин, Л.С.Персианинов).
Г.М.Савельева, Т.В.Червакова, К.В.Чачава, M.Hon, О.Hess, S.Larks, C.Sureau и др. выделяют непрямую и прямую электрокардиографию плода.
Непрямую электрокардиографию проводят при наложении электродов на переднюю брюшную стенку беременной (нейтральный электрод расположен на бедре). Этот метод используют преимущественно в антенатальном периоде. В норме на электрокардиограмме (ЭКГ) отчетливо виден желудочковый комплекс QRS, иногда зубец Р. Материнские комплексы легко отдифференцировать при одновременной регистрации ЭКГ матери.
ЭКГ плода можно регистрировать с 11 – 12-й недели беременности, однако в 100 % случаев она может быть зарегистрирована лишь к концу III триместра. Как правило, непрямую электрокардиографию используют после 32 нед беременности.
Прямую электрокардиографию производят непосредственно с головки плода во время родов при открытии шейки матки на 3 см и более. Прямая ЭКГ характеризуется наличием предсердного зубца Р, желудочкового комплекса QRS и зубца Т.
При анализе антенатальной ЭКГ определяют частоту сердечных сокращений, характер ритма, величину и продолжительность желудочкового комплекса, а также его форму. В норме ритм плода правильный, частота сердечных сокращений колеблется от 120 до 160 в минуту, а зубец Р заострен, продолжительность желудочкового комплекса 0,03-0,07 с, а вольтаж 9-65 мкВ. С увеличением срока беременности отмечается постепенное повышение вольтажа желудочкового комплекса.
Фонокардиограмма (ФКГ) плода регистрируется при наложении микрофона в точку наилучшего прослушивания стетоскопом его сердечных тонов. Она обычно представлена двумя группами осцилляции, которые отражают I и II тоны сердца. Иногда регистрируются III и IV тоны. Колебания продолжительности и амплитуды тонов сердца весьма вариабельны в III триместре беременности и составляют в среднем: I тон – 0,09 с (от 0,06 до 0,13 с), II тон 0,07 с (от 0,05 до 0,09 с).
При одновременной регистрации ЭКГ и ФКГ плода можно рассчитывать продолжительность фаз сердечного цикла: фазы асинхронного сокращения (АС), механической систолы (St), общей систолы (So), диастолы (D). Фаза асинхронного сокращения выявляется между началом зубца Qui тоном, длительность ее 0,02-0,05 с. Механическая систола представляет собой расстояние между началом I и II тона и продолжается от 0,15 до 0,22 с. Общая систола включает механическую систолу и фазу асинхронного сокращения; она составляет 0,17-0,26 с. Диастола, высчитываемая как расстояние между началом II и I тона, составляет 0,15-0,25 с. Важно также вычисление отношения длительности общей систолы к длительности диастолы, которые в конце неосложненной беременности составляют в среднем 1,23.
Однако, несмотря на высокую информативность, метод плодовой электрокардиографии и фонокардиографии является трудоемким, а анализ полученных данных требует длительного времени, что ограничивает их использование для быстрой оценки состояния плода. В связи с этим в настоящее время в акушерской практике широко используется кардиотокография.

Рис. 4.27. Общий вид кардиомонитора.
Кардиотокография
Современные кардиомониторы плода основаны на принципе Допплера. Такие кардиомониторы позволяют регистрировать изменение интервалов между отдельными циклами сердечной деятельности плода. Приборы оснащены также датчиками, позволяющими регистрировать одновременно сократительную деятельность матки и движения плода (рис. 4.27). Различают непрямую (наружную) и прямую (внутреннюю) кардиотокографию. Во время беременности используется только непрямая кардиотокография; она же в настоящее время наиболее распространена и в родах, так как применение наружных датчиков практически не имеет противопоказаний и не вызывает каких-либо осложнений.
Наружный ультразвуковой датчик помещают на переднюю брюшную стенку матери в месте наилучшей слышимости сердечных тонов плода, а наружный тензометрический датчик накладывают в области правого угла матки. При использовании во время родов внутреннего метода регистрации специальный спиралевидный электрод закрепляют на коже головки плода.
Изучение кардиотокограммы (КТГ) начинают с определения базального ритма (рис. 4.28). Под базальным ритмом понимают среднюю величину между мгновенными значениями сердцебиения плода, сохраняющуюся неизменной 10 мин и более, при этом не учитывают акцелерации и децелерации. Нормальный базальный ритм составляет 120-160 уд/мин (в среднем 140-145 уд/мин). Снижение базального ритма ниже 120 уд/мин расценивают как брадикардию, а увеличение более 160 уд/мин – как тахикардию.
При характеристике базального ритма необходимо учитывать его вари-абельность, т.е. частоту и амплитуду мгновенных изменений частоты сердечных сокращений плода (мгновенные осцилляции). Подсчет частоты и амплитуды мгновенных осцилляции проводят в течение каждых последующих 10 мин. Амплитуду осцилляции определяют по величине отклонения от базального ритма, частоту – по количеству осцилляции за 1 мин.
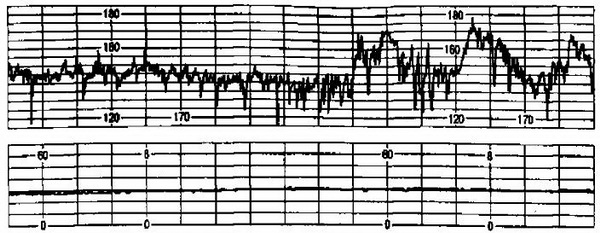
Рис. 4.28. Кардиотокограмма при неосложненной беременности.
В клинической практике наибольшее распространение получила следующая классификация типов вариабельности базального ритма:
1. немой (монотонный) ритм, характеризующийся низкой амплитудой, – 0,5 уд/мин;
2. слегка ундулирующий – 5-10 уд/мин;
3. ундулируюший – 10-15 уд/мин;
4. сальтаторный – 25 – 30 уд/мин.
Вариабельность амплитуды мгновенных осцилляции может сочетаться с изменением их частоты (в норме 7-12 осцилляции в минуту).
Кардиотокография является одним из ведущих методов оценки состояния плода в антенатальном периоде (с 28-30-й недели беременности). Получить стабильную, качественную запись, позволяющую правильно охарактеризовать состояние плода, можно только с 32 нед беременности, так как у плода к 32 нед происходит становление цикла активность – покой. Запись необходимо проводить в положении женщины на левом боку в течение 40-60 мин.
Существуют различные методы визуальной интерпретации КТГ. Для стандартизации оценки данных кардиотокографии следует придерживаться единой классификации, предложенной Международной ассоциацией акушеров-гинекологов в 1985 г.
В антенатальном периоде КТГ следует классифицировать как нормальные, пограничные и патологические.
Критериями нормальной КТГ являются следующие признаки:
1. базальный ритм в пределах 120-160 уд/мин;
2. амплитуда вариабельности базального ритма – 5-25 уд/мин;
3. децелерация отсутствует или отмечаются спорадические, неглубокие и очень короткие денелерации;
4. регистрируются 2 акцелерации и более на протяжении 10 мин записи.
Если такой тип КТГ обнаружен даже за короткий период исследования, то запись можно не продолжать.
Для унификации и упрощения трактовки данных антенатальной КТГ предложена балльная система оценки (табл. 4.2).
Оценка 8-10 баллов свидетельствует о нормальном состоянии плода, 5-7 баллов – указывает на начальные признаки нарушения его жизнедеятельности, 4 балла и менее – на серьезные изменения состояния плода.
Помимо анализа сердечной деятельности плода в покое, с помощью кард иото ко графин можно оценивать реактивность плода во время беременности по изменению его сердечной деятельности в ответ на спонтанные шевеления – нестрессовый тест (НСТ) или стрессовый тест (СТ) на функциональные пробы: введение матери окситоцина или атропина, непродолжительная задержка дыхания на вдохе или выдохе, термическое раздражение кожи живота, физическая нагрузка матери, стимуляция сосков, акустическая стимуляция.
Начинать исследование сердечной деятельности плода целесообразно с применения НСТ.
Нестрессовый тест (НСТ).
Окситоциновый тест. Позднее этот тест стал называться контрактильным стрессовым тестом. Тест основан на реакции сердечно-сосудистой системы плода в ответ на индуцированные сокращения матки. Для проведения теста внутривенно вводят раствор окситоцина, содержащий 0,01 ЕД в 1 мл изотонического раствора натрия хлорида или 5 % раствора глюкозы. Тест можно оценивать, если в течение 10 мин при скорости введения 1 мл/мин наблюдается не менее 3 сокращений матки. При достаточных компенсаторных возможностях фетоплацентарной системы в ответ на сокращение матки наблюдается нерезко выраженная кратковременная акцелерация или ранняя непродолжительная децелерация.
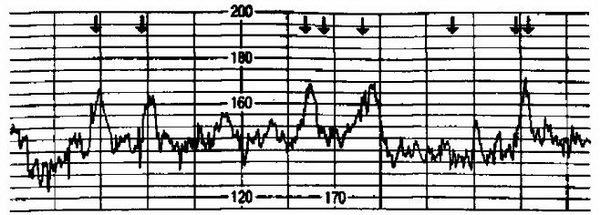
Рис. 4.29. Положительный нестрессовый тест. Стрелками показаны движения плода.
Противопоказания к проведению окситоцинового теста: патология прикрепления плаценты и ее частичная преждевременная отслойка, угроза прерывания беременности и наличие рубца на матке.
Проба со стимуляцией сосков является более безопасным, простым и экономичным контрактильным тестом. Метод заключается в раздражении одного соска (через одежду) в течение 2 мин или до появления сокращений матки. Если в ответ на раздражение соска не возникает 3 сокращений матки за 10-минутный интервал, проводится повторная стимуляция.
Звуковая стимуляция плода.
Тест разработан на основании наблюдений за изменениями сердцебиения плода в ответ на различные стимулы, включая звук. Наиболее часто используется электронная искусственная "гортань" для генерации звуковых сигналов со средним уровнем давления 82 дБ. Стимулирование производится через переднюю брюшную стенку матери около 3 с. Нормальной реакцией считается учащение сердцебиения плода на 15 ударов в минуту, длящееся не менее 15 с, не менее 2 раз в течение 10-минутного промежутка времени. В отсутствие заметного учащения сердцебиения после первого звукового воздействия производят повторные пробы с интервалом 1 мин (не более 3 стимуляций).
Атропиновый тест.
Возникновение и характер реакции плода на введение беременной атропина зависят от скорости проникновения препарата через плаценту, что связано с функциональным ее состоянием. Для проведения пробы 1,5 мл 0,1 % раствора атропина сульфата в 20 мл 40 % раствора глюкозы или 0,5 % раствора натрия хлорида вводят беременной внутривенно. До введения атропина запись частоты сердечных сокращений (ЧСС) производят в течение 15-20 мин, после введения – до возвращения ЧСС к исходному уровню. Физиологическая реакция сердечной деятельности плода под влиянием атропина проявляется в увеличении ЧСС на 25-35 в минуту и более, которое наступает через 4-10 мин и продолжается до 70 мин. Наряду с этим происходит снижение амплитуды мгновенных осцилляции и уменьшение или полное исчезновение акцелераций и децелераций, возникающих при маточных сокращениях.
Механизм действия атропина заключается в блокаде рецепторов парасимпатической части вегетативной нервной системы и повышении активности симпатико-адреналовой системы, следствием чего является тахикардия. Атропиновый тест применяют редко, так как развитие выраженной тахикардии может быть небезразлично для плода.
Физиологическая проба с задержкой дыхания на вдохе и выдохе.
При нормально протекающей беременности задержка дыхания на вдохе вызывает урежение, а на выдохе – учащение ЧСС. При внутриутробной гипоксии плода во время проведения проб наблюдаются парадоксальные реакции или отсутствие изменений ЧСС плода.
При определении состояния плода в родах преимущественно оценивают следующие параметры кардиотокограммы: базальный ритм частоты сердечных сокращений, вариабельность кривой, а также характер медленных ускорений (акцелерации) и замедлений (децелераций) сердечного ритма, сопоставляя их с данными, отражающими сократительную деятельность матки.
В зависимости от времени возникновения относительно сокращений матки выделяют 4 типа децелераций: dip 0, dip I, dip II, dip III. Наиболее важными параметрами децелераций являются время от начала схватки до возникновения урежения, продолжительность урежения и амплитуда. При исследовании временных соотношений КТГ и гистограмм различают ранние (начало урежения частоты сердцебиений совпадает с началом схватки), поздние (через 30-60 с после начала маточного сокращения) и урежения вне схватки (через 60 с и более).
Dip 0 обычно возникает в ответ на сокращения матки, реже спорадически, продолжается 20-30 с и имеет амплитуду 30 в минуту и более. Во втором периоде родов диагностического значения не имеет.
Dip I (ранняя децелерация) является рефлекторной реакцией сердечнососудистой системы плода в ответ на сдавление головки плода или пуповины во время схватки. Ранняя децелерация начинается одновременно со схваткой или с запаздыванием до 30 с и имеет постепенные начало и конец. Длительность и амплитуда децелераций соответствуют длительности и интенсивности схватки. Dip I одинаково часто встречается при физиологических и осложненных родах.
Dip II (поздняя децелерация) является признаком нарушения маточноплацентарного кровообращения и прогрессирующей гипоксии плода. Поздняя децелерация возникает в связи со схваткой, но значительно запаздывает – до 30-60 с от се начала. Общая продолжительность децелераций обычно составляет более 1 мин. Различают три степени тяжести децелераций: легкую (амплитуда урежения до 15 в минуту), среднюю (16-45 в минуту) и тяжелую (более 45 в минуту). Кроме амплитуды и общей продолжительности поздней децелераций, тяжесть патологического процесса отражает время восстановления базального ритма. По форме различают V-, Uи W-образные децелераций.
Dip III носит название вариабельной децелераций. Ее появление обычно связывают с патологией пуповины и объясняют стимуляцией блуждающего нерва и вторичной гипоксией. Амплитуда вариабельных децелераций колеблется от 30 до 90 в минуту, а общая продолжительность – 30-80 с и более. Вариабельные децелераций очень разнообразны по форме, что значительно затрудняет их классификацию. Тяжесть вариабельных децелераций зависит от амплитуды: легкие – до 60 в минуту, средней тяжести – от 61 до 80 в минуту и тяжелые – более 80 в минуту.
Для практической оценки состояния плода во время родов наиболее удобна оценка его состояния по схеме, предложенной Г.М.Савельевой (1981) (табл. 4.3).
При использовании кардиотокографии во время родов необходим мониторный принцип, т.е. постоянная диагностическая оценка на всем протяжении родов. Диагностическая ценность метода повышается при тщательном сопоставлении данных кардиотокографии с акушерской ситуацией и другими методами оценки состояния плода 4.3.2. Ультразвуковое сканирование (эхография)
В основе ультразвуковой диагностики лежит обратный пьезоэлектрический эффект. Ультразвуковые волны, отражаясь от разнородных структур изучаемого объекта, преобразуются в электрические импульсы и формируют на экране монитора изображение исследуемого объекта. В настоящее время в акушерстве отдано предпочтение ультразвуковым приборам, работающим в режиме реального времени. Преимущество использования данной системы заключается в возможности быстрого выбора плоскости оптимального сечения и непрерывного наблюдения за состоянием изучаемого объекта. В акушерской практике используются в основном линейные датчики частотой 3,5 и 5 МГц.
Ультразвуковое сканирование является высокоинформативным, безвредным методом исследования и позволяет проводить динамическое наблюдение за состоянием плода. Метод не требует специальной подготовки беременной. Только в ранние сроки и при подозрении на предлежание или низкое прикрепление плаценты необходимо достаточное наполнение мочевого пузыря (методика "наполненного" мочевого пузыря при трансабдоминальной эхографии – ТАЭ). Для этого беременной рекомендуют выпить 500-600 мл воды и воздержаться от мочеиспускания в течение некоторого времени. При необходимости экстренного обследования пациентке дают диуретики. Исследование осуществляют в положении беременной лежа на спине, предварительно смазав кожу обследуемого участка (переднюю брюшную стенку) звукопроводящим гелем.
Внедрение в кчиническую практику трансвагинальных акустических преобразователей с высокой разрешающей способностью (с частотой волновых колебаний 6,5 МГц и более) позволило коренным образом пересмотреть аспекты эхографической диагностики беременности, особенно в I триместре. Применение трансвагинальной эхографии (ТВЭ) способствует обнаружению акустических признаков беременности в более ранние сроки; обеспечивает возможность ранней диагностики осложнений беременности уже в I триместре и, следовательно, своевременной их коррекции; позволяет в более ранние сроки и с большей точностью изучить эмбриологию, оценить развитие органов и систем плода, а также обнаружить пороки их развития.
Установление беременности и оценка ее развития в ранние сроки являются важнейшими задачами ультразвуковой диагностики в акушерстве. Ультразвуковое исследование является в настоящее время единственным неинвазивным методом, позволяющим объективно наблюдать за развитием эмбриона с самых ранних этапов его развития.
Диагностика маточной беременности при ультразвуковом исследовании возможна с самых ранних сроков. С 3-й недели в полости матки начинает визуализироваться плодное яйцо в виде эхонегативного образования округлой или овоидной формы диаметром 5-6 мм. В 4-5 нед возможно выявление эмбриона – эхопозитивной полоски размером 6-7 мм. Головка эмбриона идентифицируется с 8-9 нед в виде отдельного анатомического образования округлой формы средним диаметром 10-11 мм. Рост эмбриона происходит неравномерно. Наиболее высокие темпы роста отмечаются в конце I триместра беременности.
Наиболее точным показателем срока беременности в I триместре является коггчико-теменной размер (КТР) (рис. 4.30). Ошибка при использовании копчико-теменного размера в установлении срока беременности в 80 % наблюдений не превышает 1 день, а в 20 % наблюдений – не больше 3 дней. Точность определения срока беременности возрастает при вычислении среднего арифметического трех последовательных измерений КТР. Когда эмбрион еще не виден или выявляется с трудом, целесообразно для определения срока беременности использовать средний внутренний диаметр плодного яйца. Ошибка в установлении срока беременности при этом не превышает 6 дней.
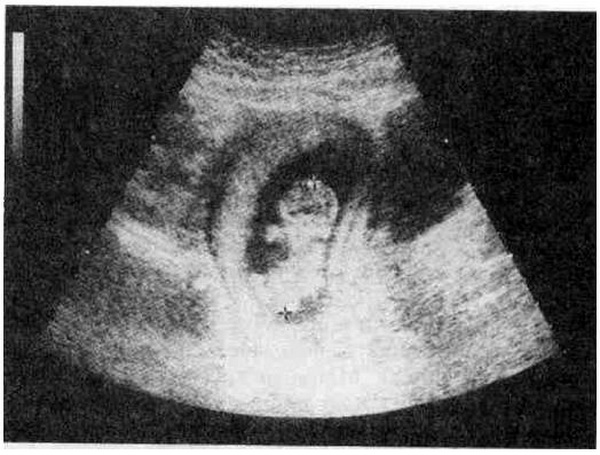
Рис. 4.30. Определение копчико-теменного размера эмбриона.
Оценка жизнедеятельности эмбриона в ранние сроки беременности основывается на регистрации его сердечной деятельности и двигательной активности. При УЗИ регистрировать сердечную деятельность эмбриона можно с 4-5-й недели. Частота сердечных сокращений постепенно увеличивается от 150-160 в минуту в 5-6 нед до 175-185 в минуту в 7-8 нед с последующим снижением до 150-160 в минуту к 12 нед. Двигательная активность выявляется с 7-8 нед. Различают 3 вида движений: движения конечностями, туловищем и комбинированные движения. Отсутствие сердечной деятельности и двигательной активности указывает на гибель эмбриона.
Ультразвуковое исследование в I и II триместрах беременности позволяет диагностировать неразвивающуюся беременность, анэмбрионию, различные стадии самопроизвольного выкидыша, пузырный занос, внематочную беременность, аномалии развития матки, многоплодную беременность. Особую ценность имеет ультразвуковой контроль за развитием беременности при миоме матки и опухолях яичников.
При изучении развития плода во II и III триместрах беременности основное внимание следует уделять измерению следующих фетометрических параметров: бипариетальный размер (БПР) и окружность головки, средние диаметры грудной клетки и живота, а также длина бедренной кости. Определение БПР головки плода следует производить только при наилучшей визуализации срединных структур мозга (М-эхо), измеряя расстояние между наиболее удаленными точками на наружной поверхности верхнего контура теменной кости и внутренней поверхности нижнего контура. Измерение среднего диаметра и окружности грудной клетки и живота осуществляют соответственно на уровне створчатых клапанов сердца плода и в месте вхождения пупочной вены в брюшную полость. Для определения длины бедренной кости датчик необходимо сместить на тазовый конец плода и, меняя угол и плоскость сканирования, добиваться наилучшего изображения продольного сечения бедра. Измерять следует наибольшее расстояние между проксимальным и дистальным концами (рис. 4.32).
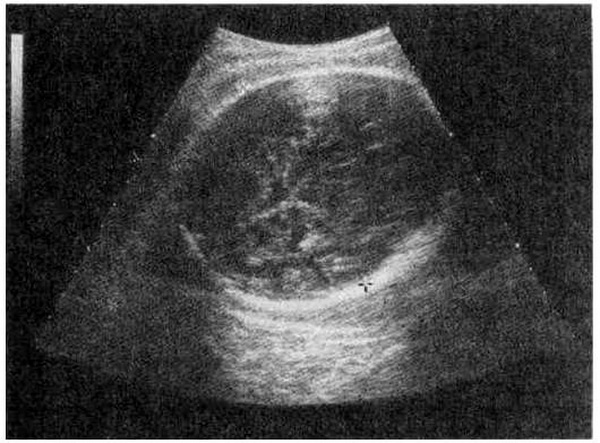
Рис. 4.31. Определение бипариетального размера головки плода.
Для определения предполагаемой массы плода при ультразвуковом ис-следовании используют формулы, основанные на измерениях БПР и окружности головки и живота плода, длины бедра.
С применением современной ультразвуковой аппаратуры стало возможным проводить оценку деятельности различных органов и систем плода, а также антенатально диагностировать большинство врожденных пороков развития (см. Врожденные пороки развития плода).
В широкой клинической практике при исследовании сердца плода может быть с успехом использован срез сердца, получаемый при строго поперечном сканировании грудной клетки на уровне створчатых клапанов (рис. 4.33). При этом достаточно четко визуализируются правый и левый желудочки, правое и левое предсердия, межжелудочковая и межпредсердная перегородки, створки левого и правого предсердно-желудочковых клапанов и клапан овального отверстия. Необходимо отметить, что с конца II триместра и на протяжении III триместра беременности у плода наблюдается преобладание размеров правого желудочка над левым, что связано с особенностями внутриутробного кровообращения.
Использование эхографии позволяет четко идентифицировать желудок, надпочечники и мочевой пузырь, почки плода. Позвоночник плода визуализируется в виде отдельных эхопозитивных образований, соответствующих телам позвонков. Возможно определение всех отделов позвоночника, включая крестец и копчик.
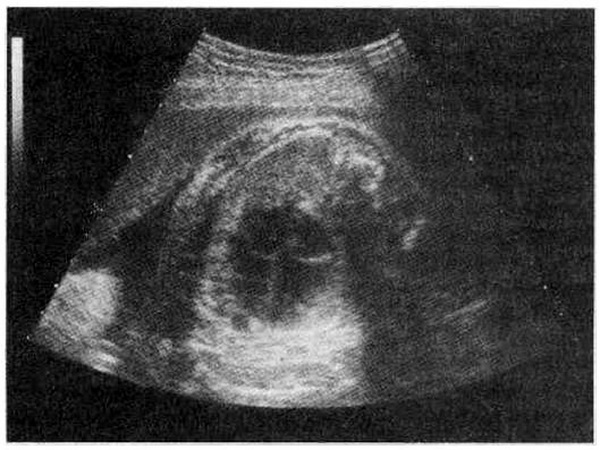
Рис. 4.33. Визуализация клапанов сердца плода.
С 18-20-й недели беременности возможно определение пола плода. Правильность определения мужского пола при достаточном опыте исследователя приближается к 100 96, женского – до 96-98 %. Выявление плода женского пола основано на визуализации в поперечном сечении половых губ в виде двух валиков, мужского – на определении мошонки с яичками и/или полового члена.
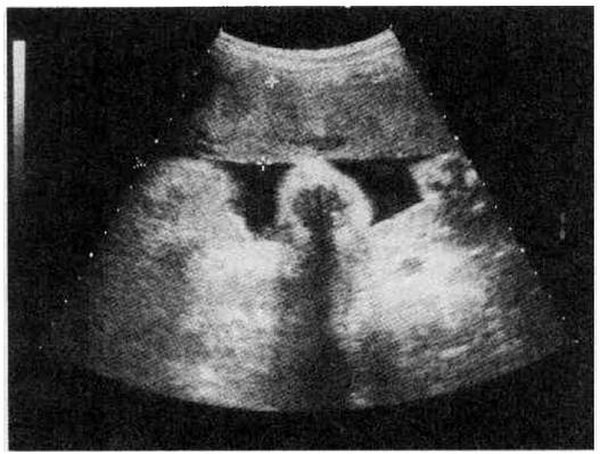
Рис. 4.34. Плацента на передней стенке матки.
Использование УЗИ при исследовании плаценты позволяет точно установить ее локализацию, толщину и структуру (рис. 4.34). При сканировании в режиме реального времени, особенно при трансвагинальном исследовании, четкое изображение хориона возможно с 5-6 нед беременности.
Ультразвуковые признаки изменений в плаценте в зависимости от степени ее зрелости представлены в табл. 4.4.
Важным показателем состояния плаценты является ее толщина, которая характеризуется типичной кривой роста по мере прогрессирования беременности. К 36-37 нед рост плаценты прекращается, и в дальнейшем при физиологическом течении беременности толщина плаценты или уменьшается, или остается на том же уровне, составляя 3,3-3,6 см.
Большинством исследователей доказано преимущество массового ультразвукового скрининга беременных перед селективным в плане снижения перинатальной заболеваемости и смертности. Программа массового скрининга подразумевает обязательное трехкратное выполнение ультразвукового исследования у беременных: в 10-12, 20-22 и 30-32 нед.
Определение биофизического профиля плода
Ультразвуковые приборы, работающие в режиме реального времени, позволяют не только осуществлять оценку анатомических особенностей плода, но и получать достаточно полную информацию о его функциональном состоянии. В настоящее время широкое использование в оценке внутриутробного состояния плода получил так называемый биофизический профиль плода (БФПП). Большинство авторов включают в это понятие 6 параметров: нестрессовый тест (НСТ) при кардиотокографии и 5 показателей, определяемых при ультразвуковом сканировании в режиме реального времени; дыхательные движения плода (ДДП); двигательная активность (ДА); тонус (Т) плода; объем околоплодных вод (00В); степень зрелости плаценты (СЗП). Максимальная оценка составляет 12 баллов. Высокие чувствительность и специфичность БФПП объясняются сочетанием маркеров острого (НСТ, ДД, ДА и Т плода) и хронического ( О О В , СЗП) нарушения состояния плода (табл. 4,5). Реактивный НСТ даже без дополнительных данных является показателем удовлетворительного состояния плода, в то время как при наличии нереактивного НСТ особое значение приобретает ультразвуковое исследование остальных биофизических параметров плода.
Сумма баллов 12-8 свидетельствует о нормальном состоянии плода. Оценка БФПП 7-6 баллов указывает на сомнительное состояние плода и возможность развития осложнений. Сумма баллов 5-4 и менее свидетельствует о наличии выраженной внутриутробной гипоксии плода и высоком риске развития перинатальных осложнений.
Определение БФПП для получения объективной информации возможно уже с начала III триместра беременности.
Допплерометрическое исследование кровотока в системе мать-плацента-плод
Высокая информативность, неинвазивность, относительная простота, безопасность и возможность использования на протяжении всей беременности, в том числе и на ранних сроках гестации, делает этот метод исследования кровообращения незаменимым в акушерстве.
Существует два метода оценки допплерограмм кровотока в исследуемом сосуде – количественный и качественный.
Широкое распространение в акушерской практике получил качественный анализ кривых скоростей кровотока, показатели которого не зависят от диаметра сосуда и величины угла инсонации (рис. 4.35). Основное значение при этом имеет не абсолютная величина скорости движения крови, а соотношение между скоростями кровотока в различные фазы сердечного цикла: систола (С), диастола (Д), Наиболее часто используются систолодиастолическое отношение (СДО); пульсационный индекс (ПИ), для вычисления которого дополнительно используется и средняя скорость кровотока (ССК); индекс резистентности (ИР). Для каждого сосуда существуют харак-терные кривые скоростей кровотока.
Повышение сосудистого сопротивления, проявляющееся в первую очередь снижением диастолического компонента кровотока, приводит к повышению численных значений указанных индексов.
Наибольшую практическую ценность во время беременности имеют исследования кровотока в маточных артериях, их ветвях (аркуатных, радиальных) и артерии пуповины. Анализ кровотока в аорте и церебральных сосудах плода при патологических кривых скоростей кровотока в артерии пуповины позволяет судить о степени тяжести нарушений собственно плодовой гемодинамики.?
Одним из направлений использования метода Допплера в акушерской практике является допплерэхокардиография плода. Наибольшее практическое значение допплерэхокардиография имеет при диагностике врожденных пороков сердца.
Новейшим методом, основанным на эффекте Допплера, является цветное допплеровское картирование (ЦДК) – совмещение двухмерной эхоимпульсной информации и цветовой информации о скоростях потоков крови в исследуемых органах. Высокая разрешающая способность используемых приборов позволяет визуализировать и идентифицировать мельчайшие сосуды микроциркуляторного русла, что делает этот метод незаменимым в диагностике сосудистой патологии: выявление ретроплацентарного кровотечения; сосудистых нарушений плаценты (например, ангиома); сосудистых анастомозов в плаценте, приводящих к обратной артериальной перфузии у близнецов; обвития пуповины, оценка пороков развития сердца и внутрисердечных шунтов на основании визуализации тока крови (т.е. из правого желудочка в левый через дефект межжелудочковой перегородки или регургитации через клапан); идентификация анатомии сосудов плода, особенно малого калибра (почечные артерии плода визуализируются для исключения почечной агенезии; виллизиев крут в головном мозге плода), ЦДК обеспечивает возможность исследования кровотока в ветвях маточной артерии (вплоть до спиральных артерий), терминальных ветвях артерии пуповины, межворсинчатом пространстве. Это позволило изучить особенности становления и развития внутриплацентарной гемодинамики и открыло новые перспективы для ранней диагностики акушерских осложнений, связанных с формированием плацентарной недостаточности.
Ультразвуковое исследование головного мозга (нейросонография) новорожденного
Показаниями к нейросонографии у новорожденных в раннем неонатальном периоде являются хроническая кислородная недостаточность во внутриутробный период развития; рождение в тазовом предлежании; оперативное родоразрешение (акушерские щипцы, вакуум-экстракция, извлечение плода за тазовый конец, экстренное кесарево сечение); рождение в результате быстрых или стремительных родов; асфиксия при рождении; большая или малая масса тела при рождении; неврологическая симптоматика.
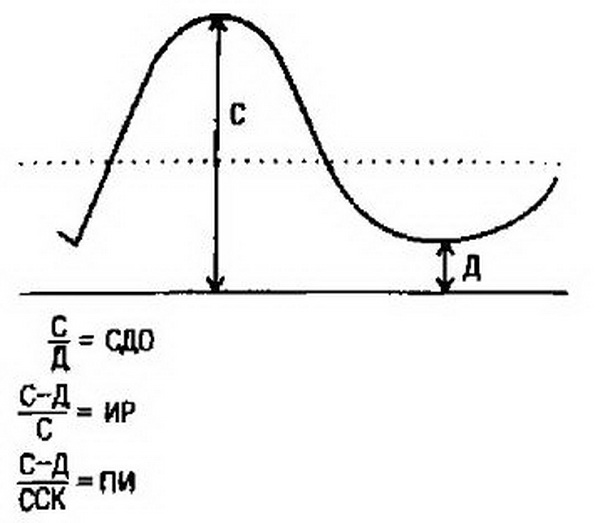
Рис. 4.35. Кривая скорости кровотока при допплерометрии (схема). Объяс-нение в тексте.
Исследование проводят с использованием секторальных датчиков (3,5 – 7,5 МГц). Специальной медикаментозной подготовки для проведения нейросонографии у детей не требуется. Продолжительность исследования составляет в среднем 10 мин.?
Эхографическое исследование головного мозга проводят по разработанной методике, включающей последовательное получение стандартных сечений в коронарной и сагиттальной плоскостях через большой родничок.
Осуществляется сканирование и через височную кость головы ребенка, что позволяет лучше оценить состояние экстрацеребральных пространств. Церебральный кровоток у детей определяют в основном в передней и средней мозговых артериях. Артерии представляются на экране в виде пульсирующих структур. Визуализация значительно облегчается при использовании цветной допплерометрии. При анализе кривых скоростей кровотока церебральных сосудов у новорожденных рассчитывают систол од иастолическое отношение и индекс резистентности.






