Искусственный аборт
Искусственный аборт – хирургическое или медикаментозное вмешательство, с помощью которого производится прерывание беременности до 22 нед (раньше производился до 28 нед). Искусственное прерывание беременности производится по желанию женщины или медицинским показаниям и выполняется врачом с соблюдением правил асептики и учетом противопоказаний.
По желанию женщины аборт производится в ранние сроки беременности – до 12 нед. Такой срок устаноапен в связи с тем, что при этом возможно удалить плолное яйцо с меньшим риском осложнений, чем в более поздние сроки. Прерывание беременности после 13 нед носит название позднего аборта, и методы при этом используются иные. Чем меньше срок беременности, при котором она прерывается, тем менее выражены после-дующие гормональные нарушения. Прерывание беременности в любом сроке может сопровождаться большим числом осложнений, которые трудно предвидеть и избежать (воспалительные заболевания, бесплодие, нарушения менструального цикла и т.д.). Со всеми пациентками, особенно не рожавшими, имеющими резус-отрицательную кровь, следует проводить беседу о вреде аборта. Прерывание беременности в поздние сроки проводится по медицинским, а в последнее время в целях избежания внебольничных – криминальных абортов – и по социальным показаниям.
Медицинские показания к прерыванию беременности устанавливаются комиссией в составе акушера-гинеколога, врача той специальности, к которой относится заболевание беременной, и руководителя амбулаторн о-пол и клинического или стационарного учреждения.
Согласно приказу Минздрава РФ № 302 от 28 декабря 1993 г., учитывается следующий перечень медицинских показаний к прерыванию беременности:
1. инфекционные и паразитарные болезни (туберкулез различной локализации, вирусный гепатит, сифилис, ВИЧ-инфекция, краснуха и контакт с этой инфекцией в первые 3 мес беременности);
2. злокачественные новообразования всех локализаций,
3. болезни эндокринной системы (тяжелые и средней тяжести формы диффузного токсического зоба, врожденный и приобретенный гипотиреоз, осложненный сахарный диабет, гипери гипопаратиреоз, несахарный диабет, активная форма синдрома Иценко-Кушинга, феохромоцитома);
4. заболевания кроветворной системы (гипои апластическая анемия, талассеми я, острый и хронический лейкоз, лимфогранулематоз, тромбоцитопения, геморрагический капилляротоксикоз);
5. психические расстройства (алкогольные, лекарственные, шизофренические И аффективные психозы, невротические расстройства, хронический алкоголизм, токсикомания, умственная отсталость, прием психотропных средств во время беременности);
6. болезни нервной системы и органов чувств (воспалительные болезни, на-следственные и дегенеративные болезни ЦНС, рассеянный склероз, эпилепсия, миастения, сосудистые заболевания головного мозга, опухоли мозга, отслойка сетчатки, глаукома, отосклероз, врожденная глухота и глухонемота) ;
7. болезни системы кровообращения [все пороки сердца, сопровождающиеся активностью ревматического процесса, врожденные пороки сердца, болезни миокарда, эндокарда и перикарда, нарушения ритма сердца, оперированное сердце, болезни сосудов, гипертоническая болезнь I IS – III стадии (по А.Л.Мясникову), злокачественные формы гипертонической болезни);
8. болезни органов дыхания (хроническая пневмония III стадии, бронхоэктатическая болезнь, стеноз трахеи или бронхов, состояние после пневмонэктомии или лобэктомии);
9. болезни органов пищеварения (стеноз пищевода, хронический активный гепатит, язвенная болезнь желудка или двенадцатиперстной кишки, цирроз печени с признаками портальной недостаточности, острая жировая дистрофия печени, желчнокаменная болезнь с частыми обострениями, нарушения всасывания в кишечнике);
10. болезни мочеполовой системы (острый гломерулонефрит, обострение хронического гломерулонефрита, хронический пиелонефрит, протекающий с хронической почечной недостаточностью и артериальной гипертензией, двусторонний гидронефроз, гидронефроз единственной почки, поликистоз почек, стеноз почечной артерии, острая и хроническая почечная недостаточность любой этиологии);
11. осложнения беременности, родов и послеродового периода (пузырный за-нос, перенесенный не менее двух лет назад, гестоз, не поддающийся комплексному лечению в стационаре, неукротимая рвота беременных, критическое состояние маточно-плодово-плацентарного кровотока, хорионэпителиома);
12. болезни кожи и подкожной жировой клетчатки (пузырчатка, тяжелые формы дерматозов беременных);
13. заболевания опорно-двигательной системы и соединительной ткани (остеохондропатия, ампутация руки или ноги, острое или хроническое течение системной красной волчанки, узелковый полиартериит);
14. врожденные пороки развития и наследственные заболевания (врожденная патология, установленная методом пренатальной диагностики, высокий риск рождения ребенка с врожденной, наследственной патологией, прием лекарственных средств во время беременности, оказывающих эмбриои фетотоксическое действие);
15. физиологические состояния (физиологическая незрелость – несовершен-нолетие, возраст женщины 40 лет и старше);
Следует отметить, что при наличии редких заболеваний, которые угрожают жизни беременной, вопрос о прерывании беременности решается комиссией индивидуально.
Постановлением Правительства Российской Федерации № 567 от 8 мая 1996 г. утвержден перечень социальных показаний к искусственному прерыванию беремен-ности.
1. Наличие инвалидности 1- II группы у мужа.
2. Смерть мужа во время беременности у жены.
3. Пребывание женщины или ее мужа в местах лишения свободы.
4. Признание в установленном порядке безработными женщины или ее мужа,
5. Наличие решения суда о лишении или ограничении родительских прав,
6. Женщина, не состоящая в браке.
7. Расторжение брака во время беременности.
8. Беременность в результате изнасилования.
9. Отсутствие жилья, проживание в общежитии, на частной квартире.
10. Наличие у женщины статуса беженки или вынужденной переселенки.
11. Многодетность (число детей 3 и более).
12. Наличие в семье ребенка-инвалида.
13, Доход на одного члена семьи менее прожиточного минимума, установлен-ного для данного региона.
Противопоказаниями к искусственному аборту являются острые и подострые воспалительные заболевания половых органов (воспаление придатков матки, гнойный кольпит, эндоцервицит и др.) и воспалительные процессы экстрагенитальной локализации (фурункулез, пародонтоз, острый аппендицит, туберкулезный менингит, милиарный туберкулез и др.), острые инфекционные заболевания. Вопрос о прерывании беременности в последующем решается врачом в зависимости от результатов проводимого лечения и срока беременности.
Прерывание беременности до 12 нед
Во время операции женщина находится на гинекологическом кресле. Перед операцией удаляют волосы в области лобка, опорожняют мочевой пузырь и кишечник, наружные половые органы обрабатывают дезинфицирующим раствором. Обезболивание производят с использованием внутривенного или ингаляционного наркоза.
Прерывание беременности в сроке до 5 нед (тесты на беременность, УЗИ) – мини-аборт – может быть проведено путем вакуум-аспирации содержимого полости матки в операционной женской консультации. При этом расширение шейки матки не производят, а используют канюли (металлические и полиэтиленовые) диаметром 4-6 мм. После мини-аборта следует провести ультразвуковой контроль полости матки.
В ранние сроки беременности (до 6 нед беременности) может быть применена методика медикаментозного аборта с помощью аналогов простагландинов, а также введения Ru-486 для прерывания беременности малого срока. Ru-486 – стероидный гормон, который связывается с рецепторами прогестерона. После установления беременности (определение 0-субъединицы трофобластического гормона и проведение трансвагинальной эхографии) пациентка однократно принимает 3 таблетки (600 мг) Ru-486. Через 48 ч от начала приема препарата женщине вводят внутримышечно 0,5 мг сульпростона (аналог простагландина Е2). Через 4-6 ч у 96 % пациенток происходит выкидыш. Однако необходимо учитывать противопоказания к приему Ru-486: длительная терапия кортикостероидами, нарушения в системе гемостаза, хроническая недостаточность надпочечников.
Операция удаления плодного яйца кюретками состоит из 3 этапов:
1. зондирование матки;
2. расширение канала шейки матки
3. удаление плодного яйца кюреткой. В процессе операции используют влагалищные зеркала, пулевые щипцы, маточный зонд, расширители Гегара от № 4 до № 12, петлевые кюретки № 6, 4, 2, абортцанг, пинцет, стерильный материал (рис. 25.1). Все инструменты раскладывают на операционном столике в порядке, соответствующем таковому при их применении.
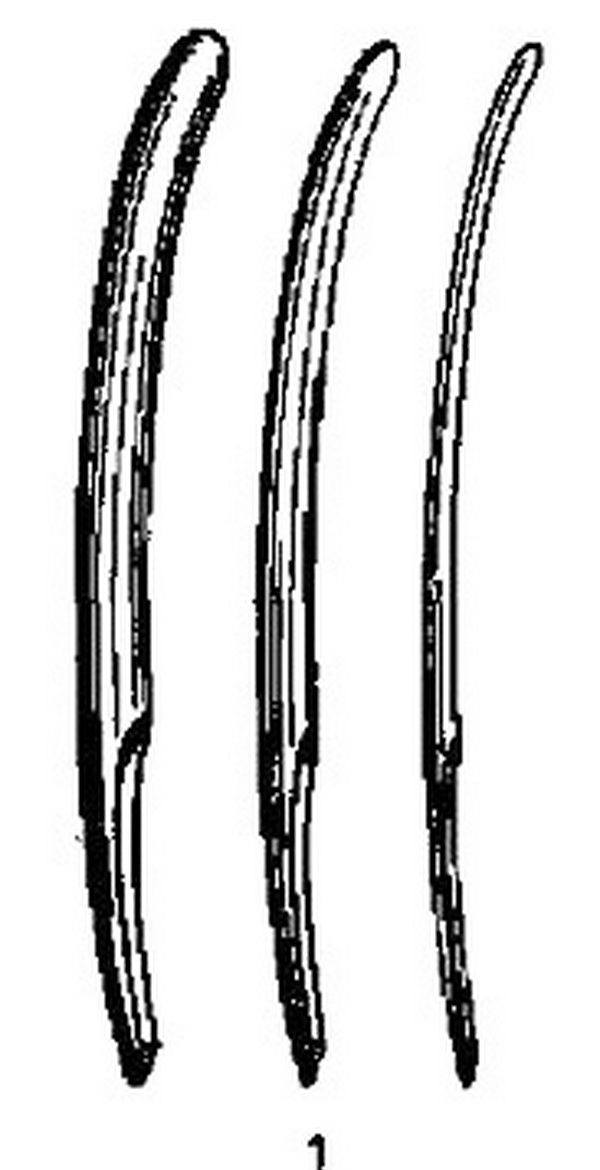
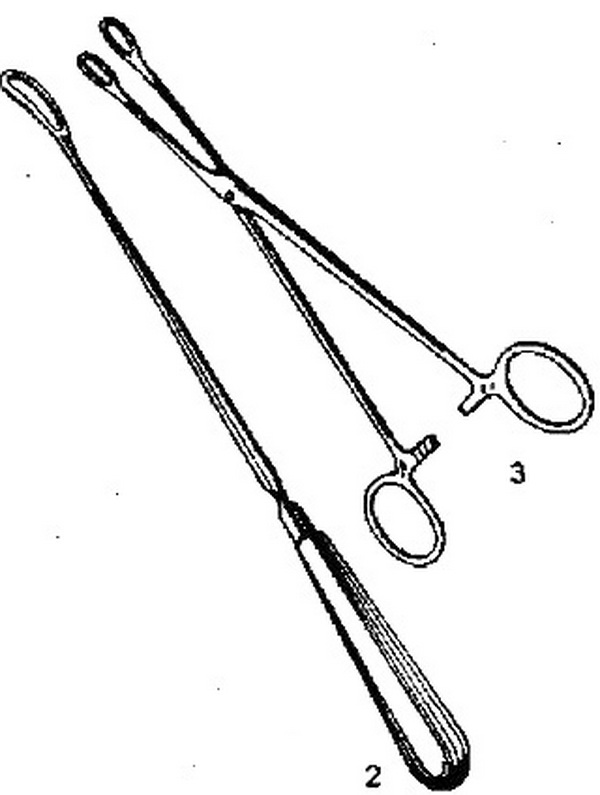
Рис. 25.1. Инструментарий для искусственного аборта.
1 – расширители Гегара;
2 – кюретка;
3 – абортцанг.
После обработки наружных половых органов дезинфицирующим раствором во влагалища вводят зеркала и обрабатывают влагалищную часть матки. После этого шейку захватывают пулевыми щипцами за переднюю губу. Переднее зеркало удаляют, заднее передают ассистенту, сидящему слева, который удерживает зеркало, способствуя расширению влагалища. /Для выпрямления шеечного канала шейку подтягивают книзу и кзади (при положении матки в anteflexio) и кпереди (при положении матки в retroflexio). Затем в полость матки вводят маточный зонд для уточнения положения матки и измерения длины ее полости. Кривизна маточного зонда и глубина его введения определяют направление введения расширителей Гегара до № 11 – 12. Расширители вводят последовательно и несколько дальше внутреннего зева (рис. 25.2). Последовательное введение расширителей способствует растяжению мускулатуры шейки, однако попытка фиксированного введения расширителей может привести к разрывам и перфорации шейки и тела матки. Каждый расширитель удерживают тремя пальцами с тем, чтобы с большей осторожностью проходить внутренний зев и прекращать движение его сразу же после преодоления сопротивления зева. Если возникает трудность во введении расширителя Гегара последующего номера, следует вернуться к предыдущему, захватить пулевыми щипцами заднюю губу шейки матки и удержать в шейке некоторое время расширитель.
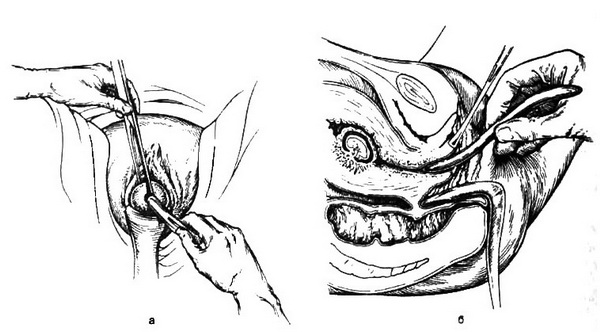
Рис. 25.2. Искусственный аборт. Расширение канала шейки матки расширителями Гегара.
а – общий вид спереди; б – вид сбоку (схема).
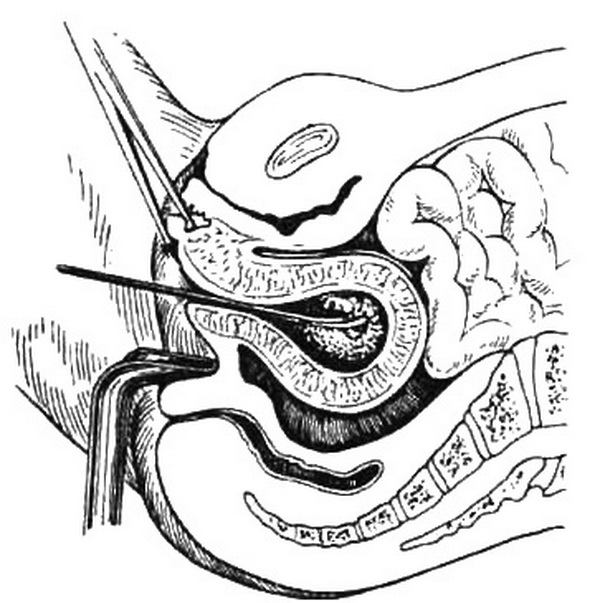
Рис. 25.3. Искусственный аборт. Удаление плодного яйца кюреткой.
После расширения шейки разрушение и удаление плодного яйца производят с помощью кюреток (рис. 25.3) и абортцанга, если срок беременности не превышает 12 нед. Абортцангом удаляют части плодного яйца из полости матки. Выскабли-вание стенок матки начинают тупой кюреткой № 6 и затем по мере сокращения матки и уменьшения ее размеров используют более острые кюретки меньшего размера. Кюретку осторожно вводят до дна матки и движениями по направлению к внутреннему зеву последовательно по передней, правой, задней и левой стенкам производят отделение плодного яйца от его ложа. Одновременно отделяют и удаляют отпадающую оболочку. Проверив острой кюреткой область трубных углов, заканчивают операцию.
При отслойке плодного яйца возникает кровотечение, но кровопотеря обычно не превышает 50-75 мл. Если плодное яйцо удалено полностью, то появляется ощущение хруста, матка хорошо сокращается и кровотечение останавливается. Полноту опорожнения матки от элементов плодного яйца можно контролировать с помощью УЗИ.
Инструментальное удаление плодного яйца в сроки 6-12 нед можно производить посредством вакуум-экекохлеации. Вакуум-экскохлеацию используют при сроке беременности не более 9-10 нед. Вакуум-экскохлеатор – это система, состоящая из металлической кюретки цилиндрической формы с овальным отверстием на конце, резинового шланга, соединенного с вакуум-отсосом и резервуаром. После расширения канала шейки матки с помощью расширителей Гегара в матку вводят канюлю, включают электронасос и создают в матке отрицательное давление 0,5-0,6 атм. Осторожными круговыми движениями последовательно обходят все стенки матки. В результате плодное яйцо разрушается, отслаивается, аспирируется и через канюлю и шланг поступает в стеклянную банку. Метод вакуум-аспирации является более щадящим, чем удаление яйца кюретками петлевидной формы.
После операции женщине на низ живота кладут пузырь со льдом и вводят сокращающие матку средства. Выписка больной после операции искусственного аборта определяется врачом. При выписке из стационара производят влагалищное исследование для определения состояния матки и ее придатков.
Прерывание беременности в поздние сроки
Для прерывания беременности в поздние сроки (13-22 нед) применяют следующие методы: возбуждение сократительной деятельности матки, интраи экстраамниальное введение гипертонических растворов или простагландинов, малое абдоминальное и влагалищное кесарево сечение.
С целью возбуждения сократительной деятельности матки используют витаминоглюкозокальциевый фон. Для расширения канала шейки матки применяют также простагландины и ламинарии. Ламинарии представляют собой сухие морские водоросли, которые во влажной теплой среде значительно увеличиваются в объеме. Ламинарии в виде палочек различного диаметра вводят в цервикальный канал и оставляют на 6-8 ч. Введение в канал шейки матки простагландинов F2a и Е2 на марлевой турунде, а также в виде геля или таблеток способствует созреванию шейки матки, изменению консистенции, размягчению и растяжению ее в течение нескольких часов, сокращению матки. При этом выкидыш наступает через несколько часов.
Если изгнания плода не происходит, то для стимуляции сокращений матки внутривенно вводят окситоцин, простагландины, обезболивающие и спазмолитические средства. Через 30-40 мин от начала введения указанных растворов развиваются сокращения матки. Вскрытие плодного пузыря це-лесообразно производить при установившейся регулярной сократительной деятельности и раскрытии шеечного канала или маточного зева на 2 см и более.
Наиболее распространенным методом прерывания беременности во II триместре является внутриамниалъное введение 20 % {гипертонического) раствора хлорида натрия и простагландинов.
Гипертонический раствор вводится из расчета 10 мл на каждую неделю беременности. Более точным подсчетом необходимого количества гипертонического раствора является измерение объема выводимых околоплодных вод. Раствор следует вводить медленно, в количестве, на 20-30 мл меньшем, чем выводится. Гипертонический раствор вводят путем трансабдоминального, трансцервикального и трансвагинального амниоцентеза. Операцию производят под контролем ультразвукового сканирования. При расположении плаценты на передней стенке матки предпочтительнее использовать трансцервикальный или трансвагинальный способ. При трансвагинальном способе иглу вводят в складку у места прикрепления свода влагалища к шейке матки и проводят параллельно цервикальному каналу. Латентный период от момента введения раствора до появления схваток колеблется в среднем от 17 до 21 ч.
После рождения плода и последа производят контрольное инструментальное обследование стенок матки под контролем эхографии.
Любой способ введения гипертонического раствора не безопасен, так как известны случаи попадания раствора в ткани матки с последующим их некрозом. Противопоказаниями к введению гипертонического раствора являются заболевания почек, гипертоническая болезнь.
Более эффективным по сравнению с внутриамниальным введением раствора хлорида натрия является использование простагландинов. С этой целью тонкой иглой в околоплодные воды вводят 40-59 мг простагландина F2a: первые 5 мг медленно-для определения чувствительности к нему, остальные 35-45 мг – в течение последующих 5 мин. При введении простагландинов выведения околоплодных вод не требуется. Возможно также экстраамниальное введение простагландина – через цервикальный канал специальным катетером в область нижнего сегмента медленно заоболочечно вводят простагландин. Противопоказания к применению простагландинов те же, что и к введению гипертонического раствора.
Кесарево сечение (влагалищное и абдоминальное) применяется, когда возникают противопоказания к применению консервативного метода прерывания беременности: при сочетании беременности со злокачественными образованиями, когда после кесарева сечения удаляется матка.
Влагалищное кесарево сечение в настоящее время практически не применяется, так как является довольно травматичной операцией. Оно заключается в рассечении переднего свода влагалища, отсепаровке мочевого пузыря кверху, разрезе шеечно-перешеечного отдела матки, удалении плода и плаценты, зашивании раны матки и влагалища.
Техника абдоминального кесарева сечения (малое кесарево сечение) не отличается от таковой при поздних сроках беременности (см. Кесарево сечение). Разрез на матке проводят либо в истмикоцервикальном отделе после вскрытия пузырно-маточной складки, либо в теле матки по средней линии. Малое кесарево сечение неблагоприятно сказывается на функции матки при последующих родах, так как нередко в области разреза матки образуется рубцовая ткань.
Осложнения во время и после прерывания беременности в ранние и поздние сроки
Во время и после прерывания беременности в ранние и поздние сроки могут возникнуть следующие осложнения:
1. внутрибрюшное кровотечение, обусловленное перфорацией' Матки, иногда с ранением сосудистого пучка;
2. кровотечения из матки;
3. воспалительные заболевания органов малого таза;
4. нарушение менструального цикла;
5. бесплодие.
К наиболее опасным осложнениям искусственного аборта относятся перфорация стенки матки, приводящая к внутрибрюшному кровотечению при ранении сосудистого пучка и перитониту при ранении органов брюшной полости (мочевого пузыря, кишечника, сальника). Прободение матки может быть результатом как невнимательности и неосторожных действий врача, так и наличия факторов риска у пациентки: неоднократные, особенно частые, аборты в анамнезе, рубец на матке после кесарева сечения или вылущивания миоматозного узла, анатомические особенности полового аппарата, воспалительные заболевания матки и придатков.
При перфорации матки необходимо обратить внимание на следующие моменты: на каком этапе операции произведена перфорация, каким инструментом (зондом, расширителем, кюреткой, абортцангом), не произошло ли ранения сосудистого пучка или органов брюшной полости.
Прободение матки, как правило, диагностируется врачом во время производства аборта: инструмент легко входит на большую глубину, чем размеры матки. Но иногда перфорация матки остается незамеченной, и в последующем через несколько дней появляются симптомы перитонита. При перфорации матки абортцангом чаще наблюдается повреждение кишечника (рис. 25.4, а, б). Иногда этим инструментом извлекается петля кишки из матки. При перфорации матки в нижних отделах и повреждении сосудов образуется гематома между листками широких связок (в параметрии). При этом могут быть боли внизу живота слева или справа. При двуручном исследовании гематома пальпируется как образование с нечеткими контурами эластической консистенции, интимно прилегающее к матке. Более точные данные выявляются при УЗИ. Как только обнаружена перфорация, операция должна быть прекращена.
Помимо перфорации матки, в процессе аборта может быть нарушение целостности шейки в области внутреннего зева, что способствует образованию шеечно-влагалищного свища (последующие роды могут происходить через свищевое отверстие). Нередко происходят разрывы шейки матки в области наружного зева. Травмы шейки приводят к развитию гинекологических заболеваний, вплоть до рака шейки матки, невынашиванию беременности.
Большинство гинекологов придерживаются мнения, что во всех случаях прободения матки во время искусственного аборта показана лапароскопия или чревосечение, а объем оперативного вмешательства определяется в зависимости от ситуации в ходе операции. Если перфорация произошла незадолго до операции, то даже при значительном дефекте матки следует его ушить, сохранив матку. При длительном периоде, прошедшем с момента аборта, или при воспалительном процессе в матке ее приходится удалять. Обязательно следует осуществлять ревизию кишечника и при его повреждении произвести соответствующую операцию, лучше с участием хирурга.
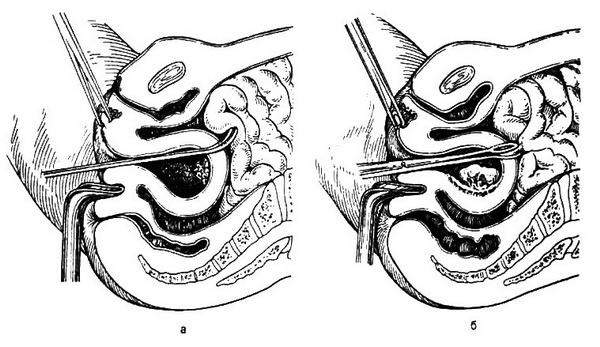
Рис. 25.4. Осложнения искусственного аборта.
а – перфорация матки кюреткой; б – перфорация матки абортцангом и захват петли кишки.
Необходимо также во время операции проверить целостность мочевого пузыря.
Гематому в параметрии лучше удалить путем пункции через задний свод влагалища под контролем УЗИ или при лапаротомии. Небольшие гематомы в последующем рассасываются. В случае нагноения гематомы производится чревосечение, и объем операции зависит от ситуации. Иногда приходится удалять матку с последующим дренированием забрюшинного пространства.
В то же время имеется и другое мнение. Если перфорация произведена зондом или расширителем малого размера и нет признаков внутрибрюшного кровотечения, то возможно наблюдение за больной без оперативного вмешательства. Следят за общим состоянием пациентки (АД, пульс, цвет кожных покровов) и состоянием живота (болезненность, симптом раздражения брюшины). На следующий день опытный врач может произвести аборт с соблюдением всех мер предосторожности и лучше с одновременным использованием УЗИ.
Кровотечения из матки в ходе выполнения искусственного аборта обусловлены нарушением сократительной функции матки, неполным удалением остатков плодного яйца, плацентарным полипом. Если кровотечение начинается в период производства аборта, то следует ввести пациентке сокращающие матку средства (внутримышечно окситоцин или внутримышечно эрготамин). Одновременно необходимо ускорить удаление плодного яйца. В редких случаях кровотечение не останавливается и переходит в профузное, приводя к геморрагическому шоку. В этих случаях требуется четкое и быстрое выполнение гинекологической операции по остановке кровотечения (перевязка подчревных сосудов, удаление матки) с параллельным оказанием анестезиологического пособия и проведением инфузионнотрансфузионной терапии.
Если при искусственном аборте в матке остаются части плодного яйца или образуется плацентарный полип из оставшихся ворсин хориона на ограниченном участке, то кровянистые выделения из половых путей (иногда в небольшом количестве, иногда обильные) продолжаются в течение длительного времени. Женщина может жаловаться на схваткообразные боли. При двуручном исследовании определяется раскрытие наружного зева шейки матки. Матка мягковатая, несколько больше, чем в норме, на пальцах исследующего могут быть обрывки тканей. В отсутствие инфицирования болезненности при исследовании нет. При УЗИ полость матки расширена и в ней определяются разрозненные структуры с различной эхоплотностью. Лечение заключается в удалении остатков плодного яйца путем выскабливания кюреткой, предпочтительнее под контролем УЗИ. Целесообразно применение антибиотиков, особенно при симптомах инфицирования.
С целью профилактики неполного удаления плодного яйца необходимо, особенно у нерожавших, относиться к аборту как к серьезному оперативному вмешательству и проводить его специалистами высокой квалификации. Если операцию проводит молодой врач, то его должен контролировать более опытный. У первобеременных аборт должен проводиться под контролем УЗИ и/или гистероскопии. В процессе аборта при сроке беременности 10-12 нед собирают на салфетке удаленные части плода: головку, конечности и т.д., чтобы убедиться в его полном удалении.
Среди инфекционных осложнений после искусственного прерывания беременности от 11 до 30 % составляет острый эндометрит, развитие которого возможно по двум вариантам: на фоне остатков плодного яйца или в отсутствие их. Более тяжелые формы клинического течения острого эндометрита, как правило, обусловлены превалированием в микрофлоре матки аэробно-анаэробных ассоциаций. Частота острого эндометрита зависит от метода и срока прерывания беременности, адекватности обезболивания, степени кровопотери. К предрасполагающим факторам относят наличие в анамнезе искусственных абортов, хронических воспалительных заболеваний половых органов, а также хронических экстрагенитальных заболеваний инфекционно-аллергической природы. Лечение острого эндометрита должно осуществляться в условиях стационара. При обнаружении остатков плодного яйца в матке на фоне антибактериальной и инфузионной терапии их удаляют и промывают полость матки 3 % раствором диоксидина. Операцию рекомендуется производить под контролем УЗИ, а еще лучше – гистероскопии. В дальнейшем продолжают интенсивную противовоспалительную, дезинтоксикационную, противоаллергическую, иммунокорригирующую терапию. При своевременно начатой терапии существенно снижается риск перехода острого процесса в хронический, а также развития последующих тяжелых инфекционных осложнений: сальпингоофоритов, параметритов, пельвиоперитонита, сепсиса, септического шока.
Заболевание, при котором инфекция из матки распространяется по лимфатическим путям в околоматочную клетчатку, называют параметритом. Процесс может быть односторонним, двусторонним, при тяжелом течении может быть вовлечена вся околоматочная клетчатка. Для параметрита характерны признаки, наблюдающиеся при воспалительном процессе соединительной ткани. Постепенно распространяясь по тазовой клетчатке, воспалительный инфильтрат может достичь костей малого таза. Показана антибактериальная и инфузионная терапия. При нагноении инфильтрата производят пункцию абсцесса с последующей кольпотомией.
Распространение воспалительного процесса на тазовую брюшину после перфорации матки, а также при наличии воспалительного процесса в параметрии и придатках матки приводит к развитию пельвиоперитонита и перитонита. Необходимо дифференцировать местный пельвиоперитонит и распространенный перитонит, так как возможна принципиальная разница в тактике лечения этих состояний. При перфорации кишечника перитонит развивается быстро и течение его чрезвычайно тяжелое.
Одни из самых тяжелых процессов генерализации инфекции после аборта – сепсис и септический шок. При септическом шоке летальность достигает 20-80 %. Септический шок наступает остро (см. Септический шок).
Нарушение менструальной функции. Бесплодие. Нарушение менструальной функции после аборта может быть обусловлено как механическими, так и функциональными причинами. Механические факторы приводят к отсутствию менструаций (аменорея) в течение нескольких месяцев, а иногда и более длительного времени. Это связано либо с чрезмерным удалением слизистой оболочки и длительным ее восстановлением, либо с заращением шеечного канала. Последнее может сопровождаться гематометрой (скопление менструальной крови в матке в течение нескольких месяцев). Диагностировать заращение шеечного канала несложно: жалобы на боли внизу живота в дни менструаций, аменорея. При влагалищном исследовании и УЗИ определяется увеличение матки. На эхограмме выявляются расширенная полость матки, особенно ее переднезадний размер, скопление в полости матки структур различной эхогенности (кровь и/или сгустки). Лечение за-ключается в бужировании шеечного канала расширителями Гегара и опорожнении при этом матки. Назначают антибиотики.