Кесарево сечение
Сесарево сечение (caesarean section) – хирургическая операция, при которой 1лод и послед извлекают через разрез брюшной стенки (лапаротомия) и латки (гистеротомия).
Эта дефиниция не включает удаление плода из брюшной полости в угучаях разрыва матки или при брюшной беременности.
Различают абдоминальное кесарево сечение, производимое путем раз›еза передней брюшной стенки, и влагалищное, осуществляемое через пе›еднюю часть свода влагалища.
Абдоминальное кесарево сечение применяют главным образом в качестве родоразрешающей операции, реже его выполняют для прерывания беременкости по медицинским показаниям в сроки от 16 до 28 нед. В последнем случае операцию называют "малое кесарево сечение".
Влагалищное кесарево сечение применяется редко в связи с технической сложностью и опасностью повреждения мочевого пузыря.
Историческая справка.
Существуют разноречивые мнения о происхож-дении названия операции. Полагают, что происхождение названия операции связано с именем Гая Юлия Цезаря, который был извлечен абдоминальным путем, за что и получил имя Caesar. Имеются и другие версии названия кесарева сечения.
В термине "caesarean section" имеется тавтология. Слова "caesareum", "caesones" происходят от латинского глагола caedere – резать. В то же время слово "section" происходит тоже от латинского глагола "seco", что также означает резать, рассекать, т.е. получается термин "сечение сечением".
Началом истории кесарева сечения можно считать конец VII века до н.э., когда римский император Numa Pompilius издал закон, согласно которому запрещалось погребение беременных женщин без предварительного извлечения ребенка путем чревосечения и разреза матки. Это правило вошло затем в законодательства боль-шинства европейских стран и сохранилось до настоящего времени.
Началом научной истории кесарева сечения, ее первого этапа можно считать опубликование в 1581 г. монографии F.Rousset "Traite Nouvean de 1 Hysterotomotokie on 1 Enfantement Cesaerien", в которой дано достаточно подробное описание техники операции корпорального кесарева сечения и показаний к ней (неправильное поло-жение плода, узкий таз и др.). Автор не рекомендовал зашивать матку, что являлось источником кровотечений и инфекции, нередко заканчивалось гибелью женщины.
Первое достоверное сообщение о кесаревом сечении на живой женщине было в 1610 г. Операцию осуществил J.Trautman из Виттенборга. В России первое кесарево сечение было выполнено И.Эразмусом в г.Пернове (1756) и В.М.Рихтером (1842) в Москве. Д.Самойлович (1780) защитил диссертацию, в которой обсуждался вопрос о кесаревом сечении и симфизиотомии.
Кесарево сечение – цесарская операция, или утробосечение (показания, техника и послеоперационный уход), подробно описана в учебнике Н.М.Максимовича-Амбодика "Искусство повивания, или наука о бабичьем деле" (1784).
В доантисептический период (до 1880 г.) материнская летальность после кеса-рева сечения составляла примерно 80 %, после введения антисептики она снизилась до 50% [Шредер К., 1896].
Началом второго этапа следует считать 1876 г., когда Г.Е.Рейн и независимо от него Е.Рогго предложили после извлечения ребенка удалять тело матки, которое являлось источником кровотечения и инфекции, а культю шейки матки рекомендо-вали вшивать в брюшную рану.
Следующий этап развития кесарева сечения ознаменовался наложением маточ-ного шва на матку. В 1769 г. F.Labas для зашивания раны на матке использовал шелк, но результат оказался неудовлетворительным. Для зашивания раны на матке в 1852 г. F.E.Polin (штат Кентукки) с успехом использовал серебряную нить. В 1874 г. В.Н.Штольц первым в России произвел кесарево сечение с зашиванием раны на матке, а 7 лет спустя русский врач А.Э.Шмидт защитил диссертацию на тему: "Клинические и экспериментальные исследования о маточном шве". Введение ма-точного шва за рубежом связывают с именем F.Kehrer, который 25.09.1881 г. сделал кесарево сечение в крестьянском доме и наложил на разрез матки трехрядный шов.
F.A.Kehrer (1882) – основоположник операции кесарева сечения в нижнем сегменте матки поперечным разрезом (до этого матка рассекалась продольно в области тела).
В России П.В.Занченко (1935) и Л.А.Гусаков (1939) являются инициаторами абдоминального кесарева сечения в нижнем сегменте матки. Данная методика до настоящего времени является оптимальной.
Попыткой снижения числа гнойно-сентических осложнений при операции кесарева сечения была разработка внебрюшиннога (экстраперитонеального) доступа к матке. Его пионерами были Jordl (1806) и Ritgcn (1821), Physiks (1822).
Вновь операция экстраперитонеального кесарева сечения заинтересовала спе-циалистов в 70-е годы XX столетия [Морозов Е.Н., 1974; Персианинов Л.С. и др., 1977; Гладун ЕВ ., 1979; Комиссарова Л.М., 1979; Joschko R., 1974; Perkins R.P., 1977, и др.].
Ввиду технической сложности выполнения операции экстраперитонеального кесарева сечения и наличия других возможностей снижения послеоперационных осложнений она не нашла широкого применения.
С середины 50-х годов были достаточно разработаны и внедрены в практику переливание крови, обезболивание, использование антибактериальных препаратов (сульфаниламиды, антибиотики). Исход операции стал благоприятным для матери и плода. Это способствовало расширению показаний к кесареву сечению не только со стороны матери, но и со стороны плода в условиях снижения рождаемости в развитых странах.
Известно, что рубец на матке часто является причиной разрыва матки по рубцу. Остается проблема гнойно-септических осложнений после операции кесарева сечения, возникла проблема ведения беременности и родов при наличии рубца на матке.
В настоящее время большое внимание уделяется совершенствованию техники операции кесарева сечения, изысканию новых шовных материалов, новых антибиотиков для профилактики гнойно-септических осложнений, совершенствованию методов обезболивания, оценке состоятельности рубца на матке после кесарева сечения. Возрождена идея экстраперитонеального кесарева сечения как одного из путей снижения инфекционных осложнений после операции (перитонит).
Абдоминальное кесарево сечение
Кесарево сечение выполняется в тех случаях, когда родоразрешение через естественные родовые пути невозможно или опасно для жизни матери либо плода.
Кесарево сечение – наиболее частая операция в акушерстве. В России частота кесарева сечения за последние 10 лет выросла примерно в 3 раза (с 3,3 % в 1985 г. до 13,0 % в 1997 г.) и продолжает расти.
Причинами роста числа операций кесарева сечения являются следую щие:
1. уменьшение паритета (большинство первородящих);
2. увеличение числа пожилых первородящих;
3. мониторинг плода, ультразвуковое исследование, рентгенопельвиометрия;
4. кесарево сечение в анамнезе;
5. стремление расширить показания к кесареву сечению в интересах плода.
Усовершенствование оперативной техники, совершенствование анестезиологического пособия, правильное послеоперационное ведение родильниц после кесарева сечения позволяют считать родоразрешение абдоминальным путем зачастую операцией выбора.
Показания. К операции кесарева сечения показания могут быть со стороны матери, когда в силу того или иного заболевания роды представляют угрозу для ее здоровья, и со стороны плода, когда для него родовой акт является нагрузкой, которая может привести к гипоксии, родовой травме, рождению в асфиксии. Часто показания бывают со стороны как матери, так и плода и их четко разделить не представляется возможным.
В течение ряда столетий допускались только так называемые абсолютные показания к этой операции, т.е. такие патологические состояния, при которых невозможно извлечь через естественные родовые пути ни живой, ни мертвый (даже после эмбриотомии) доношенный плод. С конца XIX столетия акушеры начали производить кесарево сечение и по так называемым относительным показаниям, т.е. когда возможно извлечение доношенного плода через естественные родовые пути, но имеется опасность прежде всего для плода. Термин "относительные показания" является условным, так как невозможно четко разделить абсолютные и относительные показания. Целесообразно заменить прежние термины (абсолютные и относительные показания) на показания к кесареву сечению во время беременности и в родах.
Показаниями к операции кесарева сечения во время беременности являются:
1. полное предлежание плаценты;
2. неполное предлежание плаценты с выраженным кровотечением при неподготовленных родовых путях;
3. преждевременная отслойка нормально расположенной плаценты при неподготовленных родовых путях;
4. несостоятельность рубца на матке после кесарева сечения или других операций на матке;
5. два рубца на матке и более после кесаревых сечений;
6. анатомически узкий таз II-IV степени сужения (истинная коньюгата 7,5 см и меньше), опухоли или деформации костей таза;
7. пороки развития матки и влагалища;
8. опухоли шейки матки, яичников и других органов прлости малого таза, блокирующие родовые пути;
9. крупный плод в сочетании с другой патологией;
10. выраженный симфизит;
11. множественная миома матки больших размеров, дегенерация миоматозных узлов;
12. тяжелые формы гестоза в отсутствие эффекта от терапии;
13. тяжелые экстрагенитальные заболевания (заболевания сердечно-сосудистой системы с явлениями декомпенсации, заболевания нервной системы, сахарный диабет, миопия высокой степени, особенно осложненная и др.);
14. выраженные рубцовые сужения шейки матки и влагалища;
15. состояние после пластических операций на шейке матки и влагалище, после ушивания мочеполовых и кишечно-половых свищей;
16. рубец на промежности после ушивания разрыва III степени в предшествующих родах;
17. выраженное варикозное расширение вен в области влагалища и вульвы;
18. поперечное положение плода;
19. сросшаяся двойня;
20. тазовое предлежание плода в сочетании с разогнутой головкой, при массе плода более 3600 г и менее 1500 г, с сужением таза;
21. экстракорпоральное оплодотворение и перенос эмбриона, искусственная инсеминация при наличии других осложнений со стороны матери и плода;
22. хроническая гипоксия плода, гипотрофия плода, не поддающаяся медикаментозной терапии;
23. возраст первородящих старше 30 лет в сочетании с акушерской и экстрагенитальной патологией;
24. длительное бесплодие в анамнезе в сочетании с другими отягощающими факторами;
25. гемолитическая болезнь новорожденного при неподготовленности родовых путей;
26. сахарный диабет при необходимости досрочного родоразрешения и неподготовленности родовых путей;
27. переношенная беременность при отягощенном гинекологическом или акушерском анамнезе и неподготовленных родовых путях;
28. экстрагенитальный рак и рак шейки матки;
29. обострение генитального герпеса.
Показания к операции кесарева сечения в родах.
1. клинически узкий таз;
2. преждевременное излитие околоплодных вод и отсутствие эффекта от родовозбужде н ия;
3. аномалии родовой деятельности, не поддающиеся медикаментозной терапии;
4. острая гипоксия плода;
5. отслойка нормально или низко расположенной плаценты;
6. угрожающий или начинающийся разрыв матки;
7. предлежание и выпадение петель пуповины при неподготовленных родовых путях;
8. неправильные вставления и предлежания головки плода (лобное, передний вид лицевого, задний вид высокого прямого стояния стреловидного шва);
9. состояние агонии или внезапная смерть роженицы при живом плоде.
Кесарево сечение выполняется также по сочетанным показаниям. Эти показания называют также комбинированными. Они являются совокупностью нескольких осложнений беременности и родов, каждое из которых в отдельности не служит показанием к кесареву сечению, но вместе они создают реальную угрозу для жизни плода в случае родоразрешения через естественные родовые пути. К ним относят слабость родовой деятельности, дистоцию шейки матки, переношенную беременность, роды у первородящих старше 30 лет, внутриутробную гипоксию плода, мертворождаемость или невынашивание в анамнезе, предшествующее длительное бесплодие, тазовые предлежания плода, крупный плод, выпадение петель пуповины, сужение таза I степени, гестоз и др. Когда у роженицы возникают указанные осложнения, то для профилактики заболевания новорожденных и гибели детей производят кесарево сечение.
Кесарево сечение при беременности обычно выполняют в плановом порядке и реже в экстренном (кровотечение при предлежании плаценты или преждевременная отслойка нормально расположенной плаценты, угроза разрыва матки по рубцу, отсутствие эффекта от лечения гестоза, тяжелых экстрагенитальных заболеваний и др.). Кесарево сечение в родах производят по экстренным показаниям.
Более целесообразно осуществлять плановое кесарево сечение, когда имеется возможность заблаговременно провести подготовку к операции, решив вопрос о методе ее выполнения, выбрать шовный материал, наркоз и др., а также тщательно оценить состояние женщины, привлекая смежных специалистов. Важным является и то, что при наличии различных экстрагенитальных заболеваний имеется возможность провести соответствующую медикаментозную подготовительную терапию. Результаты при планово проведенных операциях значительно лучше, чем при экстренных.
Травма плода менее вероятна при кесаревом сечении, однако эта операция полностью не гарантирует его от повреждения. Возможно повреждение недоношенного плода в связи с недостаточным разрезом на матке (повреждение спинного или головного мозга). Плод может быть травмирован во время рассечения матки.
Структура показаний к кесареву сечению во всех странах изменяется, и одно из первых мест в настоящее время занимает рубец на матке после предыдущего кесарева сечения.
Противопоказания. При выполнении кесарева сечения учитывают следующие противопоказания:
1) внутриутробная смерть плода или уродство, несовместимое с жизнью;
2) глубокая недоношенность;
3) гипоксия плода, если нет уверенности в рождении живого (единичные сердцебиения) и жизнеспособного ребенка и нет неотложных показаний со стороны матери. Противопоказания теряют силу, если возникает угроза для жизни женщины (кровотечение вследствие отслойки плаценты, предлежания плаценты и др.).
Условием для выполнения кесарева сечения служит наличие живого и жизнеспособного плода.
В акушерской практике иногда возникают такие ситуации, когда при наличии потенциальных или клинически выраженных признаков инфекции (хориоамнионит, эндометрит) в организме женщины при живом и жизнеспособном плоде отсутствуют условия для быстрого родоразрешения через естественные родовые пути. Единственным методом, позволяющим получить живого ребенка и предотвратить развитие перитонита у матери в данной ситуации, является операция кесарева сечения без вскрытия брюшины, т.е. экстраперитонеально.
Для выполнения кесарева сечения необходимо согласие матери на операцию, что отражается в истории родов.
Предоперационная подготовка и обезболивание. У беременных и рожениц задачи предоперационной медикаментозной подготовки при кесаревом сечении могут быть сформулированы следующим образом:
1. достижение психического покоя и устранение страха;
2. предупреждение побочных влияний наркотических и анестезирующих средств и блокада нежелательных нейровегетативных реакций;
3. профилактика и терапия некоторых осложнений беременности и родов (гестоз, кровотечение, нарушение процессов свертывания крови и др.);
4. опорожнение желудка (опасность синдрома Мендельсона);
5. профилактика и терапия внутриутробной гипоксии плода.
В случае планового кесарева сечения беременная накануне принимает гигиенический душ; вечером и утром за 2 ч до операции назначают очистительную клизму. На ночь перед операцией дают снотворное, за час до операции делают премедикацию, непосредственно перед операцией опорожняют мочевой пузырь и оставляют в нем катетер на время операции.
При экстренном вмешательстве производят гигиеническую обработку. Если беременная принимала пищу за несколько часов до операции, то промывают желудок и оставляют зонд в желудке, чтобы избежать бронхоспазма от попадания рвотных масс в дыхательные пути (синдром Мендельсона). Проводят премедикацию, опорожняют мочевой пузырь. На операционном столе необходимо выслушать сердцебиение плода.
Обезболивающие средства, применяемые при кесаревом сечении, не должны приводить к угнетению сократительной деятельности матки во избежание гипотонического кровотечения во время и после операции.
При кесаревом сечении используется преимущественно эндотрахеальный ингаляционный наркоз или перидуральная анестезия, в редких случаях – местная (инфильтрационная) анестезия. При экстренной операции кесарева сечения, как правило, применяется эндотрахеальный ингаляционный наркоз.
За 15-20 мин до операции внутривенно вводят 0,5 мг атропина сульфата. Для основного наркоза (до и после извлечения плода) используют закись азота. Время от начала наркоза до извлечения ребенка не должно превышать 7-10 мин. После извлечения плода методика нейролептанадгезии не отличается от таковой при хирургических операциях.
При выполнении операции кесарева сечения с успехом можно использовать перидуральную анестезию лидокаином. Целесообразно оставить катетер в перидуральном пространстве и использовать в послеоперационном периоде для обезболивания.
Операция кесарева сечения является одной из самых распространенных операций в акушерской практике и относится к числу неотложных пособий, которым обязан владеть каждый акушер-гинеколог.
Кесарево сечение необходимо производить в условиях операционной специалистом, хорошо владеющим техникой абдоминального чревосечения. Только при жизненных показаниях и невозможности транспортировать беременную или роженицу операция может быть произведена в неприспособленном помещении, но с соблюдением правил асептики и антисептики.
Во время операции необходимо присутствие неонатолога, владеющего техникой реанимации, особенно в случаях внутриутробного страдания плода или недоношенности.
Виды операции. В зависимости от того, вскрывается или нет брюшная полость, и от локализации разреза на матке различают следующие виды операции:
1. Интраперитонеальное кесарево сечение:
* корпоральное (классическое) кесарево сечение и его разновидности;
* кесарево сечение в нижнем сегменте матки поперечным разрезом;
* истмико-корпоральное.
2. Кесарево сечение в нижнем сегменте матки с временной изоляцией брюшной полости.
3. Экстраперитонеальное кесарево сечение.
Выбор метода операции должен определяться конкретной акушерской ситуацией, состоянием матери, плода и хирургической подготовкой акушера-гинеколога.
Оптимальным является кесарево сечение в нижнем сегменте матки поперечным разрезом. Преимущества данного метода по сравнению с корпоральным состоят в следующем: вскрытие матки осуществляется по направлению расположения мышечных пластов и сосудов, что способствует меньшей кровопотери, меньшей опасности атонического кровотечения и инфицированию брюшной полости. Поперечный разрез на матке легче зашивать; более удобна и совершенна перитонизация маточной раны за счет пузырно-маточной складки. При этом лучше и прочнее формируется рубец на матке, в дальнейшем реже образуются спайки в брюшной полости, реже встречаются разрывы матки по рубцу при последующих беременностях и родах, меньше нарушений менструального цикла, воспалительных заболеваний, бесплодия, меньше нарушается трудоспособность женщин.
Широко применявшееся ранее корпоральное кесарево сечение, несмотря на многие недостатки, имеет свои показания. Его выполняют при выраженном спаечном процессе в нижнем сегменте матки, при наличии неполноценного рубца после предыдущего корпорального кесарева сечения, при выраженном варикозном расширении вен в нижнем сегменте матки; при полном предлежании плаценты, когда требуется быстрое родоразрешение в интересах матери и плода (например, при профузмом маточном кровотечении); когда вслед за операцией необходимо произвести гистерэктомию; при недоношенном плоде и не развернутом нижнем сегменте матки; при сросшейся двойне; при запущенном поперечном положении плода; при наличии в области нижнего сегмента миоматозного узла.
Если нижний сегмент матки не развернут (недоношенная беременность, нет готовности к родам при доношенной беременности и др.), можно производить истмико-корпоральное кесарево сечение с продольным разрезом на матке.
У беременных с высоким риском развития послеоперационных инфекционных осложнений (длительный безводный промежуток, затяжные роды, лихорадка в родах свыше 37,6 °С, хориоамнионит, эндометрит, острый пиелонефрит и др.) при живом и жизнеспособном плоде и в отсутствие условий для быстрого родоразрешения через естественные родовые пути методом выбора, позволяющим получить живого ребенка и предотвратить развитие перитонита у матери, является операция кесарева сечения без вскрытия брюшины (экстраперитонеально) или с временной изоляцией брюшной полости.
Во время кесарева сечения независимо от методики возможны осложнения: продление разреза в разрыв, ранение сосудистого пучка, ранение мочевого пузыря, кишечника, гипотоническое кровотечение. Важно своевременно выявить осложнения, чтобы их устранить.
Корпоральное кесарево сечение.
В настоящее время при операции кесарева сечения используется три вида вскрытия передней брюшной стенки: нижнесрединный разрез, разрез по Пфанненштилю и Джоел-Кохена. При выборе способа лапаротомии при кесаревом сечении следует подходить строго индивидуально и руководствоваться величиной доступа к матке, экстренностью и скоростью проведения операции, состоянием брюшной стенки (наличие или отсутствие рубца на передней брюшной стенке в нижних отделах живота), возможностью послеоперационных осложнений (послеоперационные грыжи), косметичностью шва и др. Так, если в анамнезе было кесарево сечение с использованием нижнесрединной лапаротомии, то при повторной операции применяется тот же доступ.
При нижнесрединном разрезе хирург обычно стоит справа от беременной и скальпелем рассекает кожу и подкожную клетчатку до апоневроза по средней линии живота на протяжении от пупка до лона. Производят гемостаз, захватывая кровоточащие сосуды зажимами и перевязывая их тонким викрилом (кетгутом). При необходимости срочного родоразрешения (кровотечение, острая гипоксия плода и т.п.) кровоточащие сосуды захватывают зажимами, рану обкладывают большими марлевыми салфетками и сосуды перевязывают при зашивании брюшной стенки. Апоневроз разрезают по средней линии. При этом следует учитывать, что у беременной обычно имеется расхождение прямых мышц живота и при слишком энергичном рассечении кожи и подкожной клетчатки, особенно если последняя слабо развита, можно разрезать не только апоневроз и прилегающую к нему брюшину, но и стенку матки.
Разрез апоневроза можно полностью произвести скальпелем, но менее опытному хирургу лучше сделать сначала небольшой разрез, а затем ножницами продлить его в сторону лона и пупка до намеченного размера.
Вскрытие брюшины следует производить с большой осторожностью и начинать его ближе к пупку, так как при беременности верхушка мочевого пузыря может располагаться высоко. Особенно осторожно следует вскрывать брюшину при повторном чревосечении, при спаечной болезни из-за опасности ранить сальник, кишечник, мочевой пузырь и др. Вскрыв брюшину, операционную рану ограждают от брюшной полости салфетками, ограничивая этим попадание околоплодных вод и крови в брюшную полость.
В настоящее время переднюю брюшную стенку чаще вскрывают поперечным надлобковым разрезом по Пфанненштилю. Такой разрез редко осложняется послеоперационными грыжами и косметичен; после операции больные раньше встают, что способствует предупреждению тромбофлебита и других осложнений.
Поперечный разрез дугообразной формы проводят по надлобковой складке длиной 15-16 см (рис. 25.38). Рассекают кожу и подкожную клетчатку; последнюю целесообразно разрезать не перпендикулярно к апоневрозу, а несколько скашивая в сторону пупка, что уменьшает кровотечение из раны. Обнаженный апоневроз рассекают дугообразным разрезом на 3-4 см выше разреза кожи. Апоневроз можно разъединять тупо пальцами (при этом не нарушается целость сосудов), после чего его отслаивают от прямых и косых мышц живота вниз до лобка и вверх до пупочного кольца. Отсепарованный апоневроз отводят в сторону лобка и пупка. Такое относительно высокое (над лоном) рассечение апоневроза способствует увели-чению доступа к беременной матке. Прямые мышцы живота разъединяют пальцами в продольном направлении. Учитывая, что верхняя граница мочевого пузыря (даже опорожненного) в конце беременности и особенно в родах поднимается на 5-6 см выше лобка, следует соблюдать осторожность при вскрытии париетальной брюшины.
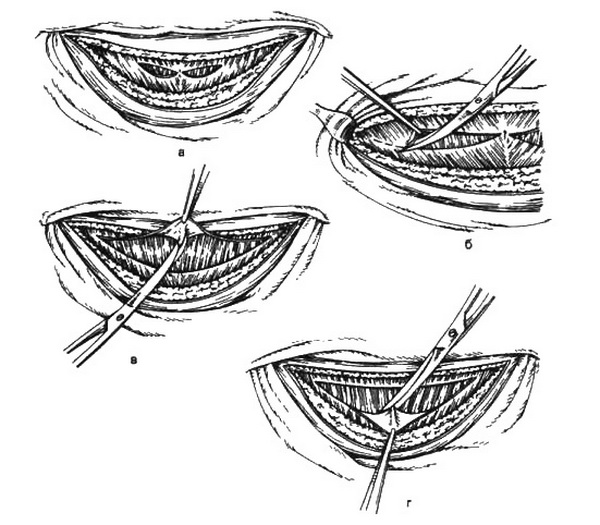
Рис. 25.38. Поперечный надлобковый разрез передней брюшной стенки.
а, б – рассечены кожа и подкожная жировая клетчатка, сделаны надрезы апоневроза с обеих сторон от белой линии; в, г – апоневроз по средней линии отделяется с помощью ножниц от белой линии передней брюшной стенки и от пирамидальных мышц.
Для лучшего доступа к матке рассечение передней брюшной стенки можно производить по методу Joel-Cohen (1972). В данной модификации лапаротомию осуществляют путем поверхностного прямолинейного поперечного разреза кожи на 2-3 см ниже линии, соединяющей передневерхние ости подвздошных костей, скальпелем углубляют разрез по средней линии в подкожной клетчатке и одновременно надсекают апоневроз. Хирург и ассистент одномоментно разводят подкожную клетчатку и прямые мышцы живота путем бережной билатеральной тракции по линии разреза кожи. Брюшину вскрывают указательным пальцем и разводят в поперечном направлении, чтобы не травмировать мочевой пузырь.
Техника корпорального кесарева сечения. В настоящее время при корпоральном кесаревом сечении беременную матку не выводят из брюшной полости, как раньше рекомендовалось при классическом кесаревом сечении.
Тело матки смещают рукой влево в связи с ее физиологической ротацией в правую сторону, чтобы избежать разреза левого ребра матки и выборе способа лапаротомии при кесаревом сечении следует подходить строго индивидуально и руководствоваться величиной доступа к матке, экстренностью и скоростью проведения операции, состоянием брюшной стенки (наличие или отсутствие рубца на передней брюшной стенке в нижних отделах живота), возможностью послеоперационных осложнений (послеоперационные грыжи), косметичностью шва и др. Так, если в анамнезе было кесарево сечение с использованием нижнесрединной лапаротомии, то при повторной операции применяется тот же доступ.
При нижнесрединном разрезе хирург обычно стоит справа от беременной и скальпелем рассекает кожу и подкожную клетчатку до апоневроза по средней линии живота на протяжении от пупка до лона. Производят гемостаз, захватывая кровоточащие сосуды зажимами и перевязывая их тонким викрилом (кетгутом). При необходимости срочного родоразрешения (кровотечение, острая гипоксия плода и т.п.) кровоточащие сосуды захватывают зажимами, рану обкладывают большими марлевыми салфетками и сосуды перевязывают при зашивании брюшной стенки. Апоневроз разрезают по средней линии. При этом следует учитывать, что у беременной обычно имеется расхождение прямых мышц живота и при слишком энергичном рассечении кожи и подкожной клетчатки, особенно если последняя слабо развита, можно разрезать не только апоневроз и прилегающую к нему брюшину, но и стенку матки.
Разрез апоневроза можно полностью произвести скальпелем, но менее опытному хирургу лучше сделать сначала небольшой разрез, а затем ножницами продлить его в сторону лона и пупка до намеченного размера.
Вскрытие брюшины следует производить с большой осторожностью и начинать его ближе к пупку, так как при беременности верхушка мочевого пузыря может располагаться высоко. Особенно осторожно следует вскрывать брюшину при повторном чревосечении, при спаечной болезни из-за опасности ранить сальник, кишечник, мочевой пузырь и др. Вскрыв брюшину, операционную рану ограждают от брюшной полости салфетками, ограничивая этим попадание околоплодных вод и крови в брюшную полость.
В настоящее время переднюю брюшную стенку чаще вскрывают поперечным надлобковым разрезом по Пфанненштилю. Такой разрез редко осложняется послеоперационными грыжами и косметичен; после операции больные раньше встают, что способствует предупреждению тромбофлебита и других осложнений.
Поперечный разрез дугообразной формы проводят по надлобковой складке длиной 15-16 см (рис. 25.38). Рассекают кожу и подкожную клетчатку; последнюю целесообразно разрезать не перпендикулярно к апоневрозу, а несколько скашивая в сторону пупка, что уменьшает кровотечение из раны. Обнаженный апоневроз рассекают дугообразным разрезом на 3-4 см выше разреза кожи. Апоневроз можно разъединять тупо пальцами (при этом не нарушается целость сосудов), после чего его отслаивают от прямых и косых мышц живота вниз до лобка и вверх до пупочного кольца. Отсепарованный апоневроз отводят в сторону лобка и пупка. Такое относительно высокое (над лоном) рассечение апоневроза способствует увели-чению доступа к беременной матке. Прямые мышцы живота разъединяют пальцами в продольном направлении. Учитывая, что верхняя граница мочевого пузыря (даже опорожненного) в конце беременности и особенно в родах поднимается на 5-6 см выше лобка, следует соблюдать осторожность при вскрытии париетальной брюшины.
Для лучшего доступа к матке рассечение передней брюшной стенки можно производить по методу Joel-Cohen (1972). В данной модификации лапаротомию осуществляют путем поверхностного прямолинейного поперечного разреза кожи на 2-3 см ниже линии, соединяющей передневерхние ости подвздошных костей, скальпелем углубляют разрез по средней линии в подкожной клетчатке и одновременно надсекают апоневроз. Хирург и ассистент одномоментно разводят подкожную клетчатку и прямые мышцы живота путем бережной билатеральной тракции по линии разреза кожи. Брюшину вскрывают указательным пальцем и разводят в поперечном направлении, чтобы не травмировать мочевой пузырь.
Техника корпорального кесарева сечения. В настоящее время при корпоральном кесаревом сечении беременную матку не выводят из брюшной полости, как раньше рекомендовалось при классическом кесаревом сечении.
Тело матки смещают рукой влево в связи с ее физиологической ротацией в правую сторону, чтобы избежать разреза левого ребра матки и ранения сосудистого пучка. Ориентиром срединного положения матки служат круглые связки. Разрез передней стенки матки должен проходить по ее средней линии, от верхнего края пузырно-маточной складки по направлению к дну и быть не менее 12 см, чтобы бережно извлечь плод и избежать продолжение разреза. Неглубокий разрез стенки матки начинают скальпелем по всей предполагаемой длине, затем на участке в 3-4 см рассекают всю толшу стенки матки до плодных оболочек. Заканчивают рассечение матки до верхнего и нижнего края, ранее намеченного скальпелем разреза, прямыми ножницами по двум введенным в рану пальцам, приподнимающим вверх ее переднюю стенку. Такой прием укорачивает время вскрытия матки, предотвращает ранение ребенка.
Если после рассечения стенки матки в рану выпячивается плодный пузырь, его рассекают скальпелем и разрывают пальцами. При предлежании в рапу плаценты ее также рассекают скальпелем или пробуравливают пальцем.
Введенной в рану правой рукой в зависимости от положения плод захватывают за ножку или головку и извлекают. Между зажимами рассекают пуповину и ребенка передают акушерке.
После пересечения пуповины для профилактической цели показано внутривенное введение матери антибиотиков широкого спектра действия (кефзол, цефазолин и др.) с повторным их введением через 12 и 24 ч после операции. Для усиления сократительной активности матки в ее толшу вводят 1 мл метилэргометрина и внутривенно капельно – 5 ЕД окситоцина.
На кровоточащие края раны накладывают зажимы Микулича. Потягиванием за пуповину удаляют послед и производят ручное обследование матки, извлекая обрывки оболочек, сгустки крови, остатки плацентарной ткани.
Если кесарево сечение выполняется в плановом порядке, до начала родовой деятельности и нет уверенности в проходимости канала шейки матки, то необходимо пройти его со стороны полости матки расширителем Гегара или пальцем, после чего сменить перчатку.
Отступя на 1 см от верхнего и нижнего углов раны, накладывают по одному узловатому викриловому шву, используя их в качестве держалок. Затем приступают к зашиванию раны матки. Очень большое значение имеют техника наложения швов на матку, шовный материал. Правильное сопоставление краев раны – одно из условий профилактики инфекционных осложнений, прочности рубца, предотвращающего разрыв матки при пос-ледующих беременностях и родах.
Наиболее целесообразным является ушивание раны на матке непрерывным двухрядным швом или однорядным (викрил, монокрил, дексон, супрамид, полисорб, капроаг, хромированный кетгут и др.).
Швы накладывают следующим образом: первый ряд (слизисто-мышечный шов) накладывают в виде непрерывного обвивного или скорняжного шва (по Шмидену), второй ряд (серозно-мышечный шов) накладывают в виде непрерывного шва либо отдельными узловыми швами со вколом и выколом иглы между швами первого ряда. Перитонизацию осуществляют за счет серозной оболочки матки непрерывным швом. Некоторые врачи перитонизацию не проводят.
После зашивания матки, убедившись в ее хорошем сокращении, производят ревизию брюшной полости, определяя состояние яичников, маточных труб, червеобразного отростка и других органов, доступных для осмотра.
После туалета брюшной полости послойно зашивают переднюю брюшную стенку наглухо. На кожу обычно накладывают отдельные шелковые или капроновые швы. Сразу же после операции на операционном столе производят влагалищное исследование, удаляют сгустки крови из влагалища и по возможности из нижнего сегмента матки, проводят туалет влагалища и осуществляют катетеризацию мочевого пузыря.
Кровопотеря при операции кесарева сечения в среднем составляет 800 мл.
Продолжительность операции в среднем равна 40-60 мин.
Во время операции кесарева сечения производится переливание изотонического раствора натрия хлорида, кровезаменителей, по показаниям – свежезамороженной плазмы и реже – эритроцитной массы. Переливание свежезамороженной плазмы показано при нарушениях в системе гемостаза и повышенной кровоточивости раны.
Осложнения. Среди осложнений во время операции корпорального кесарева сечения возможны продление разреза в сторону нижнего сегмента и мочевого пузыря, гипотоническое кровотечение.
Кесарево сечение в нижнем сегменте матки поперечным разрезом. При кесаревом сечении с поперечным разрезом нижнего сегмента матки производят обычно поперечный надлобковый разрез по Пфанненштилю. Обнажают матку и ножницами посередине вскрывают пузырно-маточную складку (на 2-3 см выше ее прикрепления к пузырю), которую рассекают в поперечном направлении до обеих круглых связок матки. Тупым путем отсепаровывают верхушку мочевого пузыря, смещают книзу и удерживают зеркалом. На уровне большого сегмента головки осторожно (не ранить головку!) производят небольшой поперечный разрез нижнего сегмента матки, разрез расширяют указательными пальцами обеих рук до крайних точек периферии головки, что соответствует ее наибольшему диаметру и составляет 10-12 см (рис. 25.39).
При крупном плоде вскрытие нижнего сегмента матки можно производить дугообразным разрезом. Вначале скальпелем проводят разрез длиной 2,5-3 см через всю толщину стенки матки, затем вправо и влево от средней линии ножницами проделывают разрез дугообразно вверх до нужной величины.
Если плодный пузырь не вскрылся во время рассечения матки, то его вскрывают скальпелем, оболочки разводят пальцами.
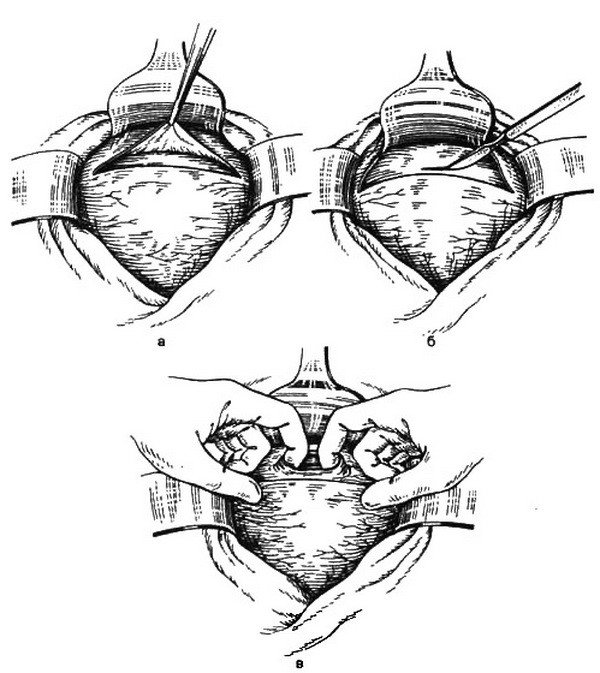
Рис. 25.39. Поперечный разрез матки в нижнем сегменте.
а – вскрытие пузырно-маточной складки; б – надрез стенки нижнего сегмента матки; в – разведение краев раны тупым путем.
Затем в полость матки вводят правую руку, захватывают головку плода, осторожно поворачивают ее затылком кпереди. Ассистент слегка надавливает на дно матки, при этом происходит разгибание головки и она выводится из матки (рис. 25.40). Бережным потягиванием обеими руками за головку последовательно извлекают одно и другое плечо, затем пальцы вводят в подмышечные впадины и извлекают плод. В случае затрудненного выведения головки плода вместо кисти руки под нижний полюс головки можно подвести ложку щипцов или специальный экстрактор Murless (который напоминает ложку щипцов) и, слегка надавливая на дно матки, вывести головку из матки. При тазовом предлежании плод извлекают за паховый сгиб или за ножку. В случае поперечного положения плода его обычно извлекают за ножку. Головку из полости матки выводят приемом, идентичным приему Морисо-Левре. Наиболее частыми причинами затрудненного выведения плода из матки являются недостаточный разрез на матке или передней брюшной стенке, крупные размеры плода, сросшаяся двойня и др. При не-достаточном разрезе передней брюшной стенки следует увеличить разрез, при не-достаточном разрезе на матке – сделать разрез на матке в виде перевернутой буквы Т.
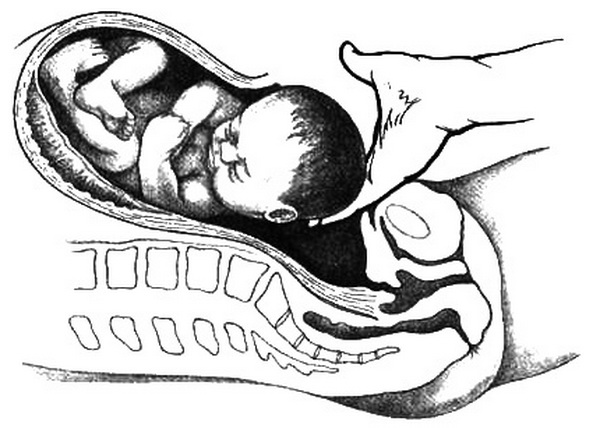
Рис. 25.40. Выведение головки плода при кесаревом сечении.
Пуповину рассекают между зажимами и ребенка отдают акушерке. После пересечения пуповины для профилактической цели матери внутривенно вводят один из антибиотиков широкого спектра действия. Для уменьшения кровопотери во время операции в мышцу матки вводят 1 мл 0,02 % раствора метилэргометрина и 1 мл (5 ЕД) окситоцина внутривенно капельно. Кроме того, необходимо захватить края раны, особенно в области углов зажимами Микулича. Потягиванием за пуповину удаляют послед. В любом случае, отделилась плацента самостоятельно или была отделена рукой, необходима последующая ревизия стенок матки рукой, чтобы исключить наличие остатков плодного яйца, подслизистой миомы матки, перегородки в матке и других патологических состояний.
Если нет уверенности в проходимости канала шейки матки, необходимо пройти его расширителем Гегара или пальцем, после чего сменить перчатку.
Рану на матке зашивают непрерывным двухрядным швом (викрил, дексон, монокрил, полисорб, капроаг, супрамид, хромированный кетгут и др.): первый ряд – слизисто-мышечный, второй ряд – мышечно-мышечный (рис. 25.41). При наложении третьего ряда восстанавливают целость пузырно-маточной складки. Непрерывный шов накладывают в виде обвивного или скорняжного (по Шмидену). Первый и последний швы при зашивании раны на матке необходимо накладывать латеральнее угла раны с гемостатической целью.
Некоторые авторы не рекомендуют прокалывать слизистую оболочку при зашивании раны на матке, но при указанной методике возможно кровотечение в послеоперационном периоде.
При развернутом нижнем сегменте матки (нет варикозного расширения вен) целесообразно накладывать непрерывный однорядный шов и перитонизировать пузырно-маточной складкой. При наложении однорядного шва на матке отмечается лучшее кровоснабжение, меньше затрачивается шовного материала, лучше заживает рана, чем при двухрядном шве.
После ревизии и туалета брюшной полости брюшную стенку зашивают наглухо. На кожу обычно накладывают непрерывный косметический шов.
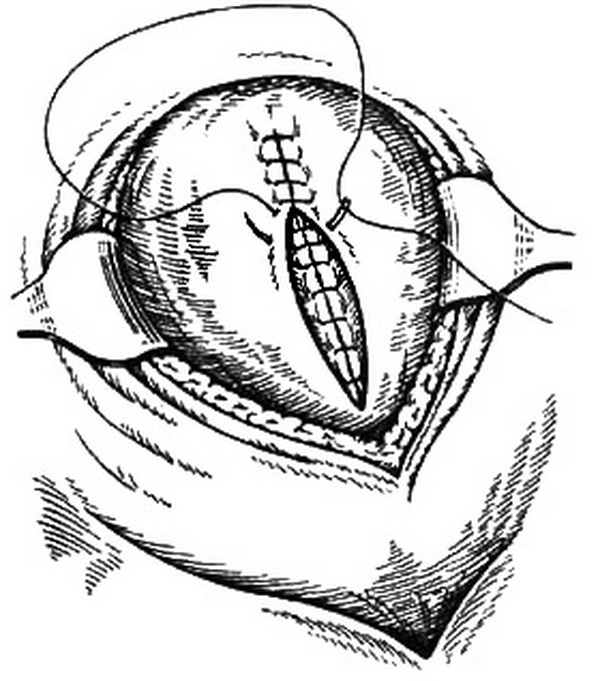
Рис. 25.41. Наложение непрерывного двухрядного шва на матке.
Осложнения. Во время операции кесарева сечения в нижнем сегменте поперечным разрезом возможны ранение предлежащей части плода, продление разреза матки в латеральную сторону и ранение сосудистого пучка, кровотечение из околоматочной клетчатки, ранение мочевого пузыря и кишечника, особенно при наличии спаечного процесса, гипотоническое кровотечение, гематурия вследствие сдавления мочевого пузыря (чаще зеркалом) во время операции и др.
M.Stark (1994) предложил несколько видоизмененную методику проведения операции кесарева сечения в нижнем сегменте. Автор рекомендует рассечение передней брюшной стенки производить по методу Joel-Cohen (1972). Затем рассекают пузырно-маточную складку; разрез нижнего сегмента матки производят в поперечном направлении до крайних точек периферии головки. Вскрывают плодный пузырь и обычным путем извлекают головку и весь плод. Пережимают и рассекают пуповину. Рукой удаляют плаценту. В это время анестезиолог внутривенно вводит 10 ЕД окситоцина или 0,5 мг эргометрина. Автор рекомендует выводить матку из брюшной полости и проводить ее массаж. При необходимости осуществляют расширение цервикального канала для оттока лохий. Рану на матке восстанавливают однорядным непрерывным хромированным кетгутом № 1 или викриловым швом с захлестом по Ривердену. Перитонизацию раны на матке не производят. Брюшину и мышцы передней брюшной стенки не зашивают, на апоневроз накладывают непрерывный викриловый шов по Ривердену, кожу зашивают отдельными шелковыми швами через большие интервалы (3 – 4 шва на разрез). Между швами края раны на 5-10 мин соединяют зажимами Allis и затем их снимают.
Преимущества метода заключаются в быстроте выполнения операции, меньшей кровопотере и более легком извлечении плода, меньшей болезненности после операции, меньшем риске развития тромбоза и инфекции, уменьшении койко-дня.
Истмико-корпоральное кесарево сечение с продольным разрезом матки. В некоторых случаях (недоношенная беременность, когда не развернут нижний сегмент) выполняют истмико-корпоральное кесарево сечение с продольным разрезом. Перед рассечением матки вскрывают пузырно-маточную складку и верхушку мочевого пузыря отслаивают книзу. Рассекают матку по средней линии в нижнем сегменте и теле матки длиной примерно 12 см. После извлечения плода рану на матке зашивают непрерывным двухрядным швом (викрил, монокрил, дексон и др.). Перитонизацию производят пузырно-маточной складкой.
Кесарево сечение в нижнем сегменте матки с временной изоляцией брюшной полости. Чревосечение проводят нижнесрединным разрезом или по Пфанненштилю. Париетальную брюшину рассекают в поперечном направлении над дном мочевого пузыря в непосредственной близости от нижнего сегмента матки. После вскрытия брюшной полости вставляют широкое надлобковое зеркало и обнажают пузырноматочную складку. Отступя 0,5-1 см от края мочевого пузыря, прилегающего к матке, пузырно-маточную складку брюшины рассекают ножницами в поперечном направлении почти до круглых связок матки. Нижний листок пузырно-маточной складки вместе с мочевым пузырем тупым путем отслаивают вниз от нижнего сегмента матки на расстояние 2-3 см, верхний листок брюшины, покрывающий матку, – вверх, таким образом, нижний сегмент матки обнажается на высоту 4-5 см. Далее верхний листок пузырно-маточной складки непрерывным кетгутовым швом соединяют с верхним листком париетальной брюшины передней брюшной стенки, а нижний листок пузырно-маточной складки – с нижним листком париетальной брюшины; концы этих швов (по 2 с обеих сторон) берут на два зажима. Таким образом создается изолированное от брюшной полости "окно", позволяющее манипулировать на передней стенке нижнего сегмента матки. Нижний сегмент вскрывают в поперечном направлении, извлекают плод и послед. Края маточной раны ушивают одноили двухрядным викриловым швом. Затем удаляют непрерывный кетгутовый шов, соединяющий верхний край пузырно-маточной складки и париетальной брюшины, н верхним листком пузырно-маточной складки закрывают маточный шов, сшивая 3-4 узловыми викриловыми швами края складки с нижним сегментом матки. После удаления нижнего непрерывного кетгутового шва, соединяющего нижний листок пузырно-маточной складки и париетальной брюшины, нижний листок пузырно-маточной складки непрерывным швом соединяют с брюшиной матки выше первой линии швов перитонизации, т.е. создают двойную перитонизацию операционной раны на матке. Иногда под листки пузырно-маточной складки подводят дренажную трубку и выводят ее через брюшную стенку наружу, К дистальному концу трубки присоединяют стерильную резиновую грушу в сжатом состоянии, тем самым создается отрицательное давление для активного отсасывания раневого секрета. Кроме этого, в область операционной раны через трубку можно вводить антибиотики.
Внебрюшинное (экстраперитонеальное) кесарево сечение. Операцию экстраперитонеального кесарева сечения выполняют по методике Е.Н.Морозова (1974). Перед операцией катетером выводят мочу из мочевого пузыря. Производят разрез передней брюшной стенки по надлобковой складке. Разделяют прямые мышцы живота, правую прямую мышцу отслаивают от предбрюшинной клетчатки и зеркалом отводят вправо. Обнажают правое ребро матки и переходную складку брюшины. Ниже переходной складки брюшины тупо разъединяют рыхлую соединительную ткань до fascia endopelvina, вскрывают ее ножницами и двумя пальцами проходят под пузырно-маточной складкой и верхушкой мочевого пузыря до левого ребра матки. "Мост", образованный пузырно-маточной складкой и верхушкой мочевого пузыря, отводят влево зеркалом и обнажают нижний сегмент матки. Поперечный разрез нижнего сегмента матки производят примерно на 2-3 см ниже переходной складки брюшины. Вскрывают плодный пузырь. Извлекают плод. После пересечения пуповины внутривенно вводят антибиотик широкого спектра действия. В толщу матки вводят метилэргометрин или окситоцин. Удаляют послед. Рукой обследуют полость матки. Разрез на матке восстанавливают двухили однорядным непрерывным швом (викрил, монокрил, дексон, максон и др.). Проводят гемостаз и проверяют целость брюшины. При ее нарушении последнюю восстанавливают. Пузырно-маточную складку и мочевой пузырь "укладывают" в исходное положение. Брюшную стенку восстанавливают послойно.
Преимуществом экстраперитонеального кесарева сечения перед интраперитонеальным являются меньшая длительность операции и величина кровопотери; ис-ключение попадания околоплодных вод и мекония в брюшную полость; отсутствие опасности ранения кишечника, возможности образования спаек в брюшной полости; профилактика перитонита; меньшая выраженность болевого синдрома; возможность раннего вставания после операции (через 8-10 ч); уменьшение частоты паретического состояния кишечника. При нагноении околоматочной или околопузырной клетчатки имеется легкий доступ для опорожнения.
По сравнению с интраперитонеальным кесаревым сечением операция, выпол-няемая внебрюшинным доступом, является технически более сложной и поэтому может быть рекомендована специалистам, хорошо владеющим оперативной техникой.
При выполнении данной операции возможны ранение мочевого пузыря, вскрытие брюшной полости, иногда возникают затруднения при выведении головки плода.
Противопоказания к экстраперитонеалъному кесареву сечению:
1. разрывы матки и несостоятельность послеоперационного рубца на матке;
2. преждевременная отслойка нормально расположенной плаценты;
3. предлежание плаценты;
4. наличие симптомов острого живота;
5. выраженное варикозное расширение вен нижнего сегмента матки;
6. опухоли матки и придатков;
7. аномалии развития матки;
8. необходимость проведения стерилизации.
Послеоперационное течение и уход. После кесарева сечения роженицу переводят в палату интенсивной терапии. Ведение женщин после операции кесарева сечения осуществляют с учетом кровопотери, сопутствующей акушерской и экстрагенитальной патологии, метода операции. Целесообразно соблюдение принципов ранней послеоперационной активности. По окончании операции прикладывают пузырь со льдом на нижний отдел живота на 1,5-2 ч.
В послеоперационном периоде, особенно в первые 6-8 ч после операции, необходимо следить за общим состоянием родильницы, величиной и тонусом матки, выделениями из половых путей, функцией мочевого пузыря.
После операции производят коррекцию водно-электролитного баланса, газов крови и т.д. Целесообразно мониторное наблюдение за показателями гемодинамики (пульс, АД и др.) и за дыханием (частота дыхания, минутный объем дыхания, газы крови и др.). Вводят растворы, улучшающие реологические свойства крови (реополиглкжин). Инфузионную терапию дополняют растворами глюкозы и хлорида натрия. Общее количество введенной жидкости варьирует в зависимости от исходных данных, объема кровопотери и составляет примерно 1500-2000 мл. Количество введенной жидкости корригируют в зависимости от диуреза. Применяют обезболивающие, утеротонические, спазмолитические средства, витамины, антигистаминные препараты, по показаниям антикоагулянты.
Что касается переливания крови, то показания к нему определяются исходным состоянием женщины до операции, уровнем гемоглобина и гематокритного числа, величиной кровопотери во время операции, частотой пульса, величиной АД и другими факторами. Не следует переливать цельную кровь. При необходимости переливают компоненты крови – эритроцитную массу, свежезамороженную плазму.
Для профилактики инфекционных осложнений после операции кесарева сечения, кроме случаев аллергии к антибиотикам, во время операции (после пересечения пуповины) всем женщинам вводят внутривенно один из антибиотиков широкого спектра действия (клафоран, цезолин и др.) и продолжают их введение через 12 и 24 ч после операции. Если женщина не принадлежит к группе высокого риска развития инфекции и температура тела у нее нормальная, то на этом введение антибиотиков обычно прекращают, а в остальных случаях антибиотикотерапию проводят в течение 5-7 дней.
В первые 6-8 ч после операции у родильниц могут возникать кровотечения, обусловленные гипотонией матки, нарушением свертывающей системы крови, задержкой остатков плаценты и плодных оболочек в матке. При кровотечении внутривенно вводят сокращающие матку средства, переливают плазму, проводят наружный массаж матки, ручное или инструментальное обследование стенок послеродовой матки тупой кюреткой. В случае отсутствия эффекта от проводимых мероприятий показана повторная лапаротомия с экстирпацией матки.
На 2-е сутки проводят инфузионную терапию и коррекцию электролитного баланса, применяют прозерин, ставят очистительную клизму, проводят дыхательную гимнастику.
Через несколько часов после операции рекомендуют поворачиваться в постели, двигать руками и ногами. На следующие сутки разрешают садиться и ходить по палате. После кесарева сечения по Джоелу-Кохену вставать можно через 5-6 ч.
На 6 – 7-е сутки снимают швы с брюшной стенки.
На 8-10-е сутки после операции родильница может быть выписана домой под наблюдение врача женской консультации.
Для оценки течения послеоперационного периода, кроме клинического наблюдения, лабораторных данных (анализ крови, мочи), на 5-6-е сутки рекомендуется проведение ультразвукового исследования (УЗИ), которое позволяет судить о размерах матки, величине и содержимом ее полости, состоянии швов на матке, наличии гематом и т.д. Такое ведение послеоперационного периода применяется у практически здоровых женщин, перенесших неосложненное оперативное вмешательство, с гладким послеоперационным течением. Если же у пациентки во время и после операции наблюдаются осложнения (шок, коллапс, постгеморрагическая анемия, гестоз, воспалительные процессы и т.д.), то указанные мероприятия дополняют комплексом мер, направленных на устранение этих осложнений и их последствий.
Кесарево сечение – операция, которая сама по себе приводит к условиям, способствующим подавлению множества защитных механизмов, изменению иммунологических показателей, ухудшению местного кровоснабжения вследствие травмирования сосудистой сети, механической травме матки в процессе операции, образованию местных гематом, сером, иногда значительной кровопотере.
В послеоперационном периоде могут наблюдаться следующие осложнения: раневая инфекция, эндометрит, тромбофлебит, субфебрилитет, субинволюция матки, внутренние и наружные кровотечения, гематомы различной локализации, перитонит и др.
Наиболее тяжелым и опасным осложнением является перитонит, частота которого остается довольно высокой (0,5 %) .
Ближайшие и отдаленные результаты операции кесарева сечения
Достижения медицины, правильный выбор метода родоразрешения и метода кесарева сечения, учет показаний и противопоказаний к операции, своевременность ее производства и другие мероприятия позволяют свести перинатальную и материнскую смертность после кесарева сечения к минимуму.
Причины материнской смертности можно разделить на две группы: связанные с операцией кесарева сечения (перитонит, тромбоэмболия, осложнения обезболивания, сепсис, кровотечение и др.) и не связанные с операцией кесарева сечения (дородовые кровотечения, эклампсия, заболевания сердечно-сосудистой системы, другие экстрагенитальные заболевания).
Анализ причин перинатальной смертности при абдоминальном родоразрешении показывает, что она главным образом связана с предлежанием плаценты и преждевременной отслойкой нормально расположенной плаценты, гестозом беременных, экстрагенитальной патологией, а также с осложнениями родов, которые привели к гибели плода в связи с несвоевременным выполнением абдоминального родоразрешения (клинически узкий таз, слабость родовой деятельности, аномалии положения и предлежания плода, гипоксия плода). Перинатальная смертность может быть обусловлена недоношенностью, задержкой развития плода, уродствами, гемолитической болезнью новорожденных, врожденной пневмонией новорожденных и др.
Гинекологическая заболеваемость после перенесенного кесарева сечения чаще наблюдается после корпорального и проявляется нарушением менструального цикла, хроническими воспалительными заболеваниями половых органов и спаечным процессом в брюшной полости, которые приводят к смещению матки, сращению ее с передней брюшной стенкой, что нередко сопровождается болевым синдромом.
Абдоминальное кесарево сечение с целью прерывания беременности
Этот вид кесарева сечения (малое кесарево сечение) производят при сроке беременности 16-28 нед, главным образом в тех случаях, когда продолжение ее опасно для здоровья женщины (например, не поддающиеся терапии гестозы беременных, заболевания сердечно-сосудистой системы в стадии декомпенсации, тяжелые болезни крови и др.). Обычно операцию выполняют по типу корпорального кесарева сечения, производимого с родоразрешающей целью (после вскрытия брюшной полости стенку матки рассекают в продольном направлении). Подготовка к операции, ведение послеоперационного периода и осложнения такие же, как при кесаревом сечении с целью родоразрешения.
Кесарево сечение на мертвой и умирающей беременной
В 1961 г. C.A.Behney привела сводные данные о 135 случаях операции кесарева сечения на мертвой и умирающей беременной женщине, когда удалось извлечь живого ребенка. В 1964 г. M.Vitsky приводит собственные данные о двух случаях кесарева сечения на мертвой женщине. Надо полагать, что в последующие 30 лет этот список значительно возрос. В отечественной литературе подобные сведения практически отсутствуют.
Наиболее частыми причинами смерти матери являются травма, эклампсия, заболевания сердца, кровоизлияние в мозг, тромбоэмболия, заболевания крови, спинальная анестезия и др.
Для результатов подобных операций кесарева сечения большое значение имеет время, прошедшее с момента смерти матери до извлечения ребенка. Прогноз для плода более благоприятен в случаях внезапной смерти матери и неблагоприятен в случаях смерти ее от хронического заболевания и интоксикации. Максимальное время, необходимое для извлечения живого ребенка после смерти матери, составляет 20-25 мин.
Описан случай извлечения живого ребенка через 45 мин после смерти матери от субарахноидального кровоизлияния, которой проводилась искусственная вентиляция кислородом через эндотрахеальную трубку. Кесарево сечение должно производиться корпоральным методом, так как он является наиболее быстрым.
Кесарево сечение на умирающей выполняется в тех случаях, когда заболевание матери смертельно и неизбежность близкой смерти несомненна, а плод жизнеспо-собен. Перед операцией надо убедиться в том, что родоразрешение через естествен-ные родовые пути невозможно. Если больная находится в сознании, необходимо ее согласие на операцию, а в случае бессознательного состояния следует получить (по возможности) согласие ее близких. Решение вопроса об операции принимается по возможности ex consilio.
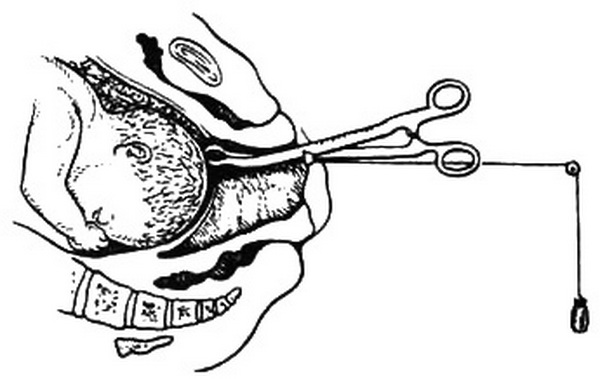
Рис. 25.42. Наложение кожно-головных щипцов по Иванову-Гауссу.
Операцию кесарева сечения на умирающей производят с соблюдением всех правил асептики и техники корпоральным методом.






