Физиология женской репродуктивной системы. менструальный цикл
Репродуктивная функция женщин осуществляется прежде всего благодаря деятельности яичников и матки, так как в яичниках созревает яйцеклетка, а в матке под влиянием гормонов, выделяемых яичниками, происходят изменения по подготовке к восприятию оплодотворенного плодного яйца. Репродуктивный период характеризуется способностью организма женщины к воспроизводству потомства; продолжительность данного периода от 17-18 до 45-50 лет. Репродуктивному, или детородному, периоду предшествуют следующие этапы жизни женщины: внутриутробный; новорожденное™ (до 1 года); детства (до 8-10 лет); препубертатного и пубертатного возраста (до 17-18 лет). Репродуктивный период переходит в климактерический, в котором различают пременопаузу, менопаузу и постменопаузу.
Менструальный цикл – одно из проявлений сложных биологических процессов в организме женщины. Менструальный цикл характеризуется циклическими изменениями во всех звеньях репродуктивной системы, внешним проявлением которых является менструация.
Менструации – это кровянистые выделения из половых путей женщины, периодически возникающие в результате отторжения функционального слоя эндометрия в конце двухфазного менструального цикла. Первая менструация (menarhe) наблюдается в возрасте 10-12 лет, но в течение 1-1,5 года после этого менструации могут быть нерегулярными, а затем устанавливается регулярный менструальный цикл.
Первый день менструации условно принимается за первый день мен-струального цикла. Следовательно, продолжительность цикла составляет время между первыми днями двух последующих менструаций. Для 60 % женщин средняя продолжительность менструального цикла составляет 28 дней с колебаниями от 21 до 35 дней. Величина кровопотери в менструальные дни 40-60 мл, в среднем 50 мл. Продолжительность нормальной менструации от 2 до 7 дней.
Яичники.
Во время менструального цикла в яичниках происходит рост фолликулов и созревание яйцеклетки, которая в результате становится готовой к оплодотворению. Одновременно в яичниках вырабатываются половые гормоны, обеспечивающие изменения в слизистой оболочке матки, способной воспринять оплодотворенное яйцо.
Половые гормоны (эстрогены, прогестерон, андрогены) являются сте-роидами, в их образовании принимают участие гранулезные клетки фолликула, клетки внутреннего и наружного слоев. Половые гормоны, синтезируемые яичниками, влияют на ткании органы-мишени. К ним относятся половые органы, в первую очередь матка, молочные железы, губчатое вещество костей, мозг, эндотелий и гладкие мышечные клетки сосудов, миокард, кожа и ее придатки (волосяные фолликулы и сальные железы) и др. Прямой контакт и специфическое связывание гормонов на клетке-мишени является результатом взаимодействия его с соответствующими рецепторами.
Биологический эффект дают свободные (несвязанные) фракции эстрадиола и тестостерона (1 %). Основная масса яичниковых гормонов (99 %) находится в связанном состоянии. Транспорт осуществляется специальными белками – стероидосвязывающими глобулинами и неспецифическими транспортными системами – альбуминами и эритроцитами.
Эстрогенные гормоны способствуют формированию половых органов, развитию вторичных половых признаков в период полового созревания. Андрогены оказывают влияние на появление оволосения на лобке и в подмышечных впадинах. Прогестерон контролирует секреторную фазу менструального цикла, подготавливает эндометрий к имплантации. Половые гормоны играют важную роль в процессе развития беременности и родов.
Циклические изменения в яичниках включают три основных процесса:
1. Рост фолликулов и формирование доминантного фолликула.
2. Овуляция.
3. Образование, развитие и регресс желтого тела.
При рождении девочки в яичнике находятся 2 млн фолликулов, 99 % которых подвергаются атрезии в течение всей жизни. Под процессом атрезии понимается обратное развитие фолликулов на одной из стадий его развития. Ко времени менархе в яичнике содержится около 200-400 тыс. фолликулов, из которых созревают до стадии овуляции 300-400.
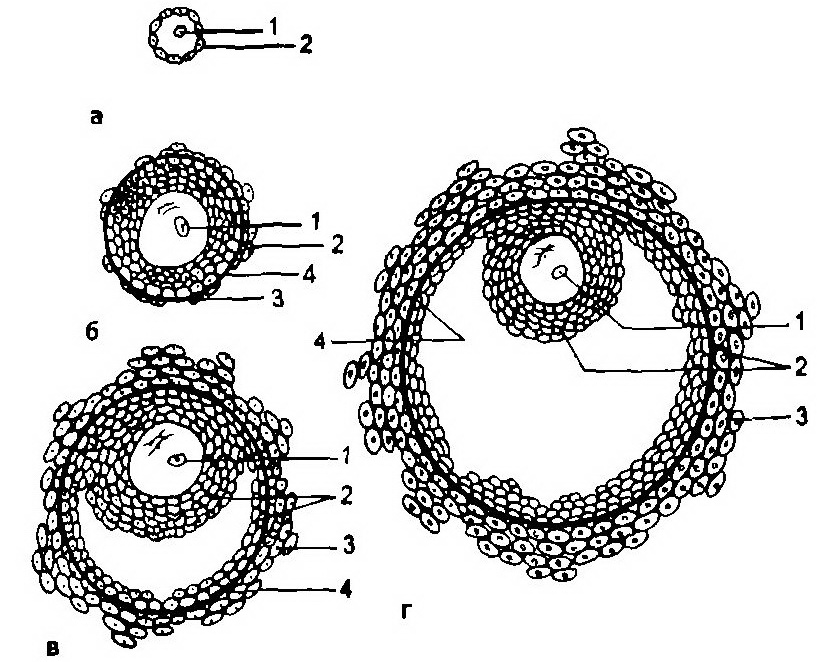
Рис. 2.12. Этапы развития доминантного фолликула.
а – примордиальный фолликул; б – преантральный фолликул; в – антральный фол-ликул; г – преовуляторный фолликул: 1 – овоцит, 2 – гранулезные клетки (зернистая зона), 3 – тека-клетки, 4 – базальная мембрана.
Принято выделять следующие основные этапы развития фолликула (рис. 2.12): примордиальный фолликул, преантральный фолликул, антральный фолликул, преовуляторный фолликул.
Примордиальный фолликул состоит из незрелой яйцеклетки, которая расположена в фолликулярном и гранулезном (зернистом) эпителии. Снаружи фолликул окружен соединительной оболочкой (тека-клетки). В течение каждого менструального цикла от 3 до 30 примордиальных фолликулов начинают расти, и из них формируются преантральные, или первичные, фолликулы.
Преантральный фолликул. С началом роста примордиальный фолликул прогрессирует до преантральной стадии, а овоцит увеличивается и окружается мембраной, называемой блестящей оболочкой (zona pellucida). Клетки гранулезного эпителия подвергаются размножению, а слой теки образуется из окружающей стромы. Этот рост характеризуется повышением продукции эстрогенов. Клетки гранулезного слоя преантрального фолликула способны синтезировать стероиды трех классов, при этом эстрогенов синтезируется гораздо больше, чем андрогенов и прогестерона.
Антральный, или вторичный, фолликул. Характеризуется дальнейшим ростом: увеличивается число клеток гранулезного слоя, продуцирующих фолликулярную жидкость. Фолликулярная жидкость накапливается в межклеточном пространстве гранулезного слоя и образует полости. В этот период фолликулогенеза (8-9-й день менструального цикла) отмечается синтез половых стероидных гормонов, эстрогенов и андрогенов.
Согласно современной теории синтеза половых гормонов, в тека-клетках синтезируются андрогены – андростендион и тестостерон. Затем андрогены попадают в клетки гранулезного слоя, и в них ароматизируются в эстрогены.
Доминантный фолликул. Как правило, один такой фолликул образуется из множества антральных фолликулов (к 8-му дню цикла). Он является самым крупным, содержит наибольшее число клеток гранулезного слоя и рецепторов к ФСГ, ЛГ. Доминантный фолликул имеет богато васкуляризированный тека-слой. Наряду с ростом и развитием доминантного преовуляторного фолликула в яичниках параллельно происходит процесс атрезии остальных (90 %) растущих фолликулов.
Доминантный фолликул в первые дни менструального цикла имеет диаметр 2 мм, который в течение 14 дней к моменту овуляции увеличивается в среднем до 21 мм. За это время происходит ШО-кратное увеличение объема фолликулярной жидкости. В ней резко возрастает содержание эстрадиола и ФСГ, а также определяются факторы роста.
Овуляция – разрыв преовулярного доминантного (третичного) фолликула и выход из него яйцеклетки. Ко времени овуляции в овоците происходит процесс мейоза. Овуляция сопровождается кровотечением из разрушенных капилляров, окружающих те каклетки. Полагают, что овуляция происходит через 24-36 ч после формирования преовуляторного пика эстрадиола. Истончение и разрыв стенки преовуляторного фолликула происходят под влиянием фермента коллагеназы. Определенную роль играют также простагландины F2a и Е2, содержащиеся в фолликулярной жидкости; протеолитические ферменты, образующиеся в гранулезных клетках; окситоцин и релаксин.
После выхода яйцеклетки в полость фолликула быстро врастают образующиеся капилляры. Гранулезные клетки подвергаются лютеинизации: в них увеличивается объем цитоплазмы и образуются липидные включения. Л Г, взаимодействуя с белковыми рецепторами гранулезных клеток, стимулирует процесс их лютеинизации. Этот процесс приводит к образованию Желтого тела.
Желтое тело – транзиторная эндокринная железа, которая функционирует в течение 14 дней независимо от продолжительности менструального цикла. При отсутствии беременности желтое тело регрессирует.?
Таким образом, s яичнике синтезируются основные женские половые стероидные гормоны – эстрадиол и прогестерон, а также андрогены.
В I фазу менструального цикла, который длится от первого дня менструации до момента овуляции, организм находится под влиянием эстрогенов, а во II (от овуляции до начала менструации) к эстрогенам присоединяется прогестерон, выделяющийся кчетками желтого тела. Первая фаза менструального цикла называется также фолликулиновой, или фолликулярной, вторая фаза цикла – лютеиновой.
В течение менструального цикла в периферической крови отмечаются два пика содержания эстрадиола: первый -выраженный преовуляторный цикл, и второй, менее выраженный, -в середине второй фазы менструального цикла. После овуляции во второй фазе цикла основным является прогестерон, максимальное количество которого синтезируется на 4-7-й день после овуляции (рис. 2.13).
Циклическая секреция гормонов в яичнике определяет изменения в слизистой оболочке матки.
Циклические изменения в слизистой оболочке матки (эндометрии). Эндометрий состоит из следующих слоев.
1. Базальный слой, который не отторгается во время менструации. Из его клеток в течение менструального цикла образуется слой эндометрия.
2. Поверхностный слой, состоящий из компактных эпителиальных клеток, которые выстилают полость матки.
3. Промежуточный, или спонгиозный, слой.
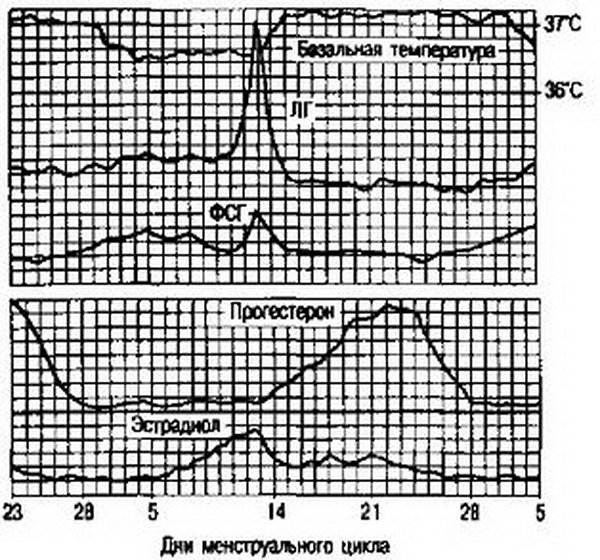
Рис. 2.13. Содержание гормонов в плазме крови в течение менструального цикла.
Дни менструального цикла
Последние два слоя составляют функциональный слой, подвергающийся основным циклическим изменениям в течение менструального цикла и отторгающийся в период менструации.?
В I фазе менструального цикла эндометрий представляет собой тонкий слой, состоящий из желез и стромы. Выделяют следующие основные фазы изменения эндометрия в течение цикла:
1. фаза пролиферации;
2. фаза секреции;
3. менструация.
Фаза пролиферации. По мере увеличения секреции эстрадиола растущими фолликулами яичников эндометрий претерпевает пролиферативные изменения. Происходит активное размножение клеток базального слоя. Образуется новый поверхностный рыхлый слой с вытянутыми трубчатыми железами. Этот слой быстро утолщается в 4 – 5 раз. Трубчатые железы, выстланные цилиндрическим эпителием, удлиняются.
Фаза секреции. В лютеиновую фазу яичникового цикла под влиянием прогестерона увеличивается извилистость желез, а просвет их постепенно расширяется. Клетки стромы, увеличиваясь в объеме, приближаются друг к другу. Секреция желез усиливается. В просвете желез находят обильное количество секрета. В зависимости от интенсивности секреции железы либо остаются сильно извитыми, либо приобретают пилообразную форму. Отмечается усиленная васкуляризация стромы. Различают раннюю, среднюю и позднюю фазы секреции.
Менструация. Это отторжение функционального слоя эндометрия. Тонкие механизмы, лежащие в основе возникновения и процесса менструации, неизвестны. Установлено, что эндокринной основой начала менструации является выраженное снижение уровней прогестерона и эстрадиола вследствие регрессии желтого тела.
Существуют следующие основные локальные механизмы, принимающие участие в менструации:
1. изменение тонуса спиральных артериол;
2. изменение механизмов гемостаза в матке; ,
3. изменения в лизосомной функции клеток эндометрия;
4. регенерация эндометрия.
Установлено, что началу менструации предшествует интенсивное сужение спиральных артериол, приводящее к ишемии и десквамации эндометрия.
В течение менструального цикла изменяется содержание лизосом в клетках эндометрия. Лизосомы содержат ферменты, некоторые из которых участвуют в синтезе простагландинов. В ответ на снижение уровня прогестерона усиливается выделение этих ферментов.
Регенерация эндометрия наблюдается с са2мого начала менструации. К концу 24-го часа менструации отторгается /з функционального слоя эндометрия. Базальный слой содержит эпителиальные клетки стромы, являющиеся основой для регенерации эндометрия, которая обычно к 5-му Дню цикла полностью завершается. Параллельно завершается ангиогенез с восстановлением целости разорванных артериол, вен и капилляров.
Изменения в яичниках и матке происходят под влиянием двухфазной Деятельности регулирующих менструальную функцию систем: кора большого мозга, гипоталамус, гипофиз. Таким образом, выделяются 5 основных звеньев репродуктивной системы женщины: кора большого мозга, гипоталамус, гипофиз, яичник, матка (рис. 2.14). Взаимосвязь всех звеньев репродуктивной системы обеспечивается наличием в них рецепторов как к половым, так и к гонадотропным гормонам.
О роли ЦНС в регуляции функции репродуктивной системы известно давно. Об этом свидетельствовали нарушения овуляции при различных острых и хронических стрессах, нарушение менструального цикла при перемене климатогеографических зон, ритма работы; хорошо известно прекращение менструаций в условиях военного времени.У психически неуравновешенных женщин, страстно желающих иметь ребенка, менструации также могут прекратиться.
В коре большого мозга ив экстрагипоталамических церебральных структурах (лимбической системе, гиппокампе, миндалине и др.) выявлены специфические рецепторы для эстрогенов, прогестерона и андрогенов. В этих структурах происходят синтез, выделение и метаболизм нейропептидов, нейротрансмиттеров и их рецепторов, которые в свою очередь избирательно влияют на синтез и выделение рилизинг-гормона гипоталамуса.
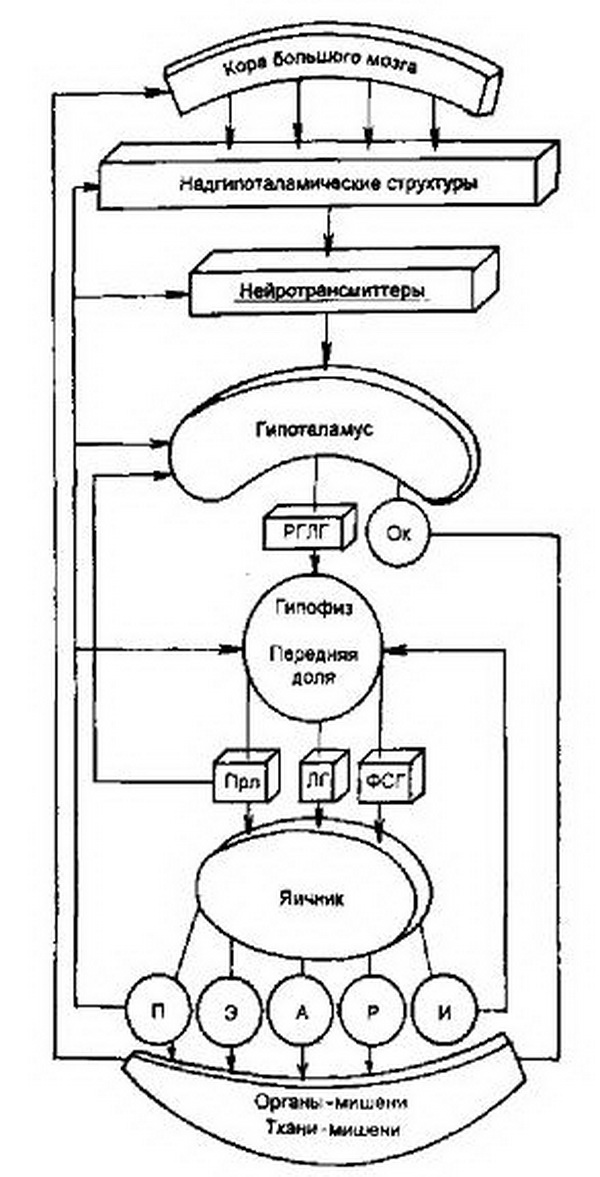
Рис. 2.14. Функция репродуктивной системы (схема).
РГЛГ – рилизинг-гормоны; ОК. – окситоиин; Прл – пролактин, ФСГ – фолликулостимулирующий гормон; П – прогестерон; Э – эстрогены; А – андрогены; Р – релаксин; И – ингибин; ЛГ – лютеинизируюший гормон.
Во взаимосвязи с половыми стероидами функционируют нейротрансмиттеры: норадреналин, дофамин, гамма-аминомасляная кислота, ацетилхолин, серотонин и мелатонин. Норадреналин стимулирует выброс гонадотропинрилизинг-гормона (ГТРГ) из нейронов переднего гипоталамуса. Дофамин и серотонин уменьшают частоту и снижают амплитуду выработки ГТРГ в различные фазы менструального цикла. Нейропептиды (эндогенные опиоидные пептиды, нейропептид Y, кортикотропин-рилизинг-фактор и галанин) также влияют на функцию репродуктивной системы, а следовательно, на функцию гипоталамуса. Эндогенные опиоидные пептиды трех видов (эндорфины, энкефалины и динорфины) способны связываться с опиатными рецепторами мозга. Эндогенные опиоидные пептиды (ЭОП) модулируют влияние половых гормонов на содержание ГТРГ по механизму обратной связи, блокируют секрецию гипофизом гонадотропных гормонов, особенно ЛГ, посредством блокады секреции ГТРГ в гипоталамусе.
Взаимодействие нейротрансмиттеров и нейропептидов обеспечивает в организме женщины репродуктивного возраста регулярные овуляторные циклы, влияя на синтез и выделение ГТРГ гипоталамусом.
В гипоталамусе имеются пептидергические нейронные клетки, которые секретируют стимулирующие (либерины) и блокирующие (статины) нейрогормоны – нейросекреция. Эти клетки обладают свойствами как нейронов, так и эндокринных клеток, и отвечают как на сигналы (гормоны), поступающие из кровотока, так и на нейротрансмиттеры и нейропептиды мозга. Нейрогормоны синтезируются в рибосомах цитоплазмы нейрона, а затем транспортируются по аксонам к терминалям.
Гонадотропин-рилизинг-гормон (либерин) – нейрогормон, регулирующий гонадотропную функцию гипофиза, где синтезируются ФСГ и ЛГ. Рилизинг-гормон ЛГ (люлиберин) выделен, синтезирован и подробно описан. Выделить и синтезировать рилизинг-фолликулостимулирующий гормон, или фоллиберин, до настоящего времени не удалось.
Секреция гонадолиберина имеет пульсирующий характер: пики усиленной секреции гормона продолжительностью несколько минут сменяются 1 – 3-часовыми интервалами относительно низкой секреторной активности. Частоту и амплитуду секреции гонадолиберина регулирует уровень эстрогенов.
Нейрогормон, который контролирует секрецию пролактина аденогипофизом, называется пролактинингибирующим гормоном (фактором), или дофамином.
Важным звеном в системе репродукции является передняя доля гипофиза – аденогипофиз, в котором секретируются гонадотропные гормоны, фолликулостимулирующий гормон (ФСГ, фоллитропин) лютеинизирующий гормон (ЛГ, лютропин) и пролактин (Прл), регулирующие функцию яичников и молочных желез. Все три гормона являются белковыми веществами (полипептидами). Железой-мишенью гонадотропных гормонов является яичник.
В передней доле гипофиза синтезируются также тиреотропный (ТТГ) и адренокортикотропный (АКТГ) гормоны, а также гормон роста.
ФСГ стимулирует рост и созревание фолликулов яичника, способствует образованию рецепторов ФСГ и ЛГ на поверхности гранулезных клеток яичника, увеличивает содержание ароматаз в зреющем фолликуле и, стимулируя процессы ароматизации, способствует превращению андрогенов в эстрогены, стимулирует продукцию ингибина, активина и инсулиноподобного фактора роста-1, которые играют ингибирующую и стимулирующую роль в росте фолликулов.
ЛГ стимулирует:
1. образование андрогенов в тека-клетках;
2. овуляцию совместно с ФСГ;
3. ре моделирование гранулезных клеток в процессе лютеинизации;
4. синтез прогестерона в желтом теле.
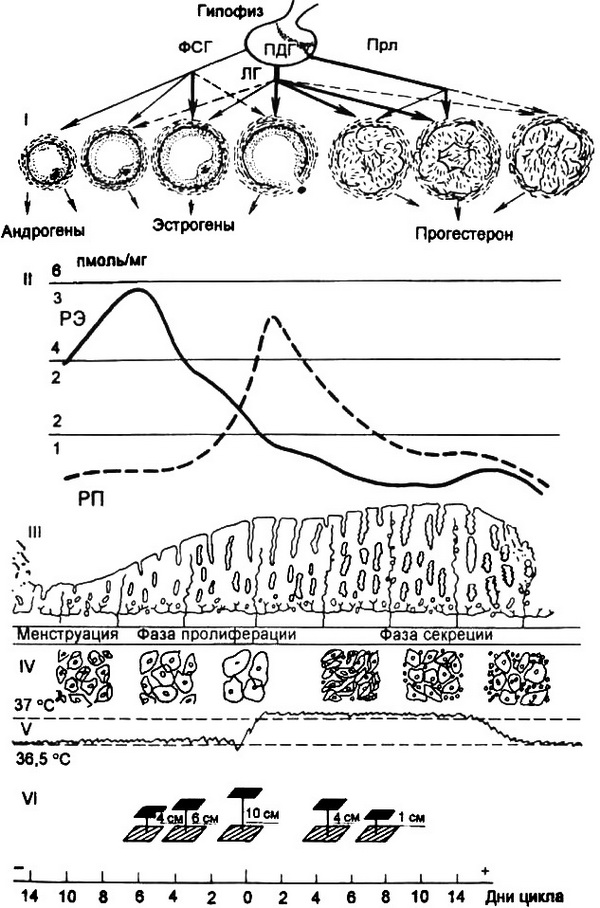
Рис. 2.15. Циклические изменения в органах репродуктивной системы в течение менструального цикла.
I – гонадотропная регуляция функции яичников: ПДГ – передняя доля гипофиза, остальные обозначения те же, что на рис. 2.14; II – содержание в эндометрии рецепторов к эстрадиолу – РЭ (1,2,3; сплошная линия) и прогестерону – РП (2,4,6; пунктирная линия); III – циклические изменения эндометрия; ГУ – цитология эпи-телия влагалища; V – базальная температура; VI – натяжение цервикальной слизи.
Пролактин стимулирует рост молочных желез и лактацию, контролирует секрецию прогестерона желтым телом путем активации образования в них рецепторов к ЛГ.
Синтез пролактина аденогипофизом находится под тоническим блокирующим контролем дофамина, или пролактинингибирующего фактора. Ингибиция синтеза пролактина прекращается во время беременности, лактации. Основным стимулятором синтеза пролактина является тиролиберин, синтезируемый в гипоталамусе.
Циклические изменения в гипоталамо-гипофизарной системе и в яичниках взаимосвязаны и моделируются по типу обратной связи.
Выделяют следующие типы обратной связи:
1. "длинная петля" обратной связи – между гормонами яичника и ядрами гипоталамуса; между гормонами яичника и гипофизом;
2. "короткая петля" – между передней долей гипофиза и гипоталамусом;
3. "ультракороткая петля" – между ГТРГ и нервными клетками гипоталамуса.
Взаимосвязь всех указанных структур определяется наличием в них рецепторов к половым гормонам.
У женщины репродуктивного возраста имеется как отрицательная, так и положительная обратная связь между яичниками и гипоталамо-гипофизарной системой. Примером отрицательной обратной связи является усиление выделения Л Г передней долей гипофиза в ответ на низкий уровень эстрадиола в раннюю фолликулярную фазу цикла. Примером положительной обратной связи является выброс ЛГ в ответ на овуляторный максимум содержания эстрадиола в крови.
О состоянии репродуктивной системы можно судить по оценке тестов функциональной диагностики: базальная температура, симптом зрачка и кариопикнотеческий индекс (рис. 2.15).
Базальная температура измеряется в прямой кишке утром, до подъема с постели. При овуляторном менструальном цикле базальная температура повышается в лютеиновую фазу цикла на 0,4-0,6 °С и держится в течение всей второй фазы (рис. 2.16). В день менструации или за день до нее базальная температура снижается. При берешннвйтИ повышение базальной температуры объясняется возбуждением терморегулирующего центра гипоталамуса под влиянием прогестерона.
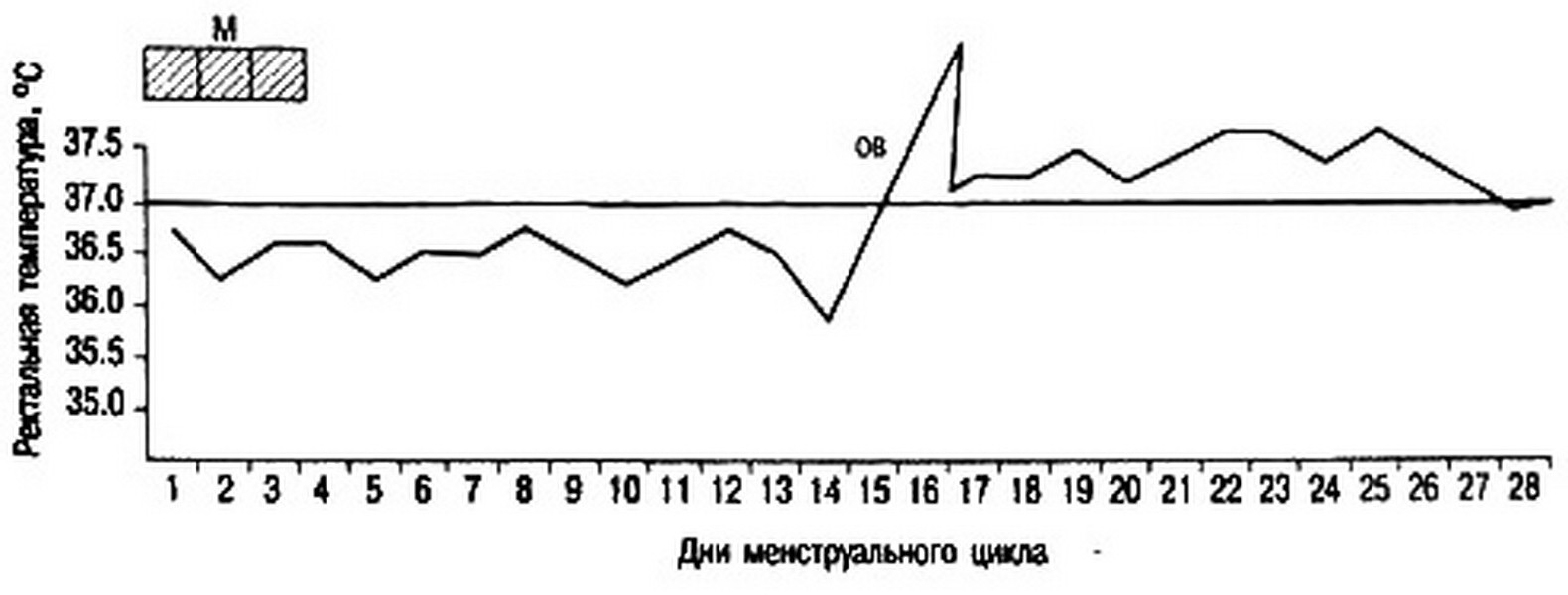
Рис. 2.16. Ректальная температура при двухфазном цикле. М – менструация; О В – овуляция.
Симптом зрачка отражает изменения в слизи шейки матки. Под влиянием эстрогенов в шейке матки накапливается прозрачная стекловидная слизь, что обусловливает расширение наружного отверстия шейки матки. Максимальное количество слизи наблюдается в предовуляторные дни цикла, наружное отверстие становится темным, напоминает зрачок. Во вторую фазу цикла под влиянием прогестерона количество слизи уменьшается или же она полностью исчезает. Слизь имеет глыбчатое строение. Различают 3 степени симптома зрачка: +, + + , + + + .
Кариопикнотический индекс. Под влиянием гормонов яичников также происходят циклические изменения в слизистой оболочке влагалища, особенно в его верхней трети. В мазке из влагалища могут встречаться следующие виды клеток плоского многослойного эпителия: а) ороговевающие, б) промежуточные, в) базальные, или атрофические. Клетки первого типа начинают преобладать по мере нарастания секреции яичниками эстрогенов. На основании определения количественных соотношений клеточных элементов можно судить о степени насыщенности организма эстрогенными гормонами или об их недостаточности. Максимальное число ороговевающих клеток выявляется в предо вуляторные дни – 80-88 %, в раннюю фазу пролиферации – 20-40 %, в позднюю фазу секреции – 20-25 %.






