Изменения в организме родильницы
Послеродовым, или пуэрперальным, называется период, в течение которого у родильницы заканчивается обратное развитие (инволюция) тех органов и систем, которые подверглись изменениям в связи с беременностью и родами. Обычно этот период с учетом индивидуальных особенностей течения беременности и родов продолжается 6-8 нед. Исключением являются молочные железы и гормональная система, функция которых достигает в течение первых нескольких дней послеродового периода своего максимального развития и продолжается в течение периода лактации.
Состояние гормонального гомеостаза
Эндокринные изменения в послеродовом периоде характеризуются резким понижением уровня плацентарных гормонов и восстановлением функции желез внутренней секреции. Время возобновления циклических гипоталамо-гипофизарно-яичниковых взаимоотношений и менструальной функции колеблется в широких пределах и согласуется в основном с лактацией.
Интервал между родоразрешением и появлением овуляторных циклов составляет примерно 49 дней у некормящих и 112 – у кормящих родильниц.
Для начала лактации требуется воздействие на молочную железу эстрогенов, прогестерона, высокого уровня пролактина (ПРЛ). В последующем секреция молока регулируется гипоталамо-гипофизарной системой и состоит из 2 взаимосвязанных процессов: молокообразования и его выделения. Основными гормонами, ответственными за установление и поддержание лактации, являются пролактин и окситоцин.
Уровень сывороточного пролактина непосредственно после родов обычно высокий, но спустя 48 ч понижается даже у кормящих грудью, а затем постепенно повышается к концу 2-й недели и сохраняется в течение всего периода лактации на высоком уровне.
Выброс в кровь пролактина и окситоцина может обусловливаться раздражением сосков молочной железы. Именно поэтому прикладывание новорожденного к груди в течение первого часа после рождения положительно влияет на становление лактации и сокращение матки.
Максимальное повышение уровня пролактина в ответ на кормление происходит через 30 мин независимо от его исходного значения. На концентрацию пролактина влияет полнота опорожнения молочной железы в результате кормления или сцеживания.
Наряду с изменением уровня половых гормонов в послеродовом периоде постепенно восстанавливается функция всех желез внутренней секреции.
Объем щитовидной железы возвращается к нормальному значению в течение 12 нед послеродового периода, а уровень основных ее гормонов – Т4 и ТЗ – в течение 4 нед.
Одновременно в послеродовом периоде меняется синтез инсулина, глюкокортикоидов и ми нерало корти коидов, что отражается на общих процессах обмена веществ и обратном развитии систем организма, измененных во время беременности.
Половые органы и молочные железы
Матка. Непосредственно после окончания третьего периода родов происходит значительное сокращение матки, которая становится шаровидной, несколько сплющенной в переднезаднем направлении. Ее дно находится на 15-16 см выше лобка. Толщина стенок матки, наибольшая в области дна (4-5 см), постепенно уменьшается по направлению к шейке матки, где толшина мышц всего 0,5 см. В полости матки находится небольшое количество сгустков крови. Поперечный размер матки составляет 12-13 см, длина полости от наружного зева до дна – 15-18 см, масса – около 1000 г. Шейка матки свободно проходима для кисти руки (рис. 6.1, а). Вследствие быстрого уменьшения объема матки стенки полости имеют складчатый характер, а в дальнейшем постепенно разглаживаются. Наиболее выраженные изменения стенки матки отмечаются в месте расположения плаценты – плацентарной площадки, которая представляет собой раневую шероховатую поверхность с тромбами в области сосудов. На других участках обнаруживаются части децидуальной оболочки, остатки желез, из которых впоследствии восстанавливается эндометрий. Сохраняются периодические сократительные движения маточной мускулатуры преимущественно в области дна. Большая подвижность матки обусловлена растяжением и расслаблением ее связочного аппарата и тазового дна, поэтому переполненный мочевой пузырь может значительно поднимать матку вверх. В то же время при надавливании на дно матки при опорожненном мочевом пузыре можно опустить ее шейку до половой щели.
В течение последующей недели за счет инволюции матки масса ее уменьшается до 500 г, к концу 2-й недели – до 350 г, 3-й – до 250 г, к концу послеродового периода, как и во внебеременном состоянии, – 50 г.
Масса матки в послеродовом периоде уменьшается за счет постоянного тонического сокращения мышечных волокон, что способствует снижению кровоснабжения и как следствие – гипотрофии и даже атрофии отдельных волокон. Большая часть сосудов облитерируется.
Инволюция шейки матки происходит несколько медленнее, чем тела. Через 10-12 ч после родов начинает сокращаться внутренний зев, уменьшаясь до 5-6 см в диаметре.
Наружный зев за счет тонкой мышечной стенки остается почти прежним. Канал шейки матки в связи с этим имеет воронкообразную форму. Через сутки канат суживается (рис, 6.1, б). К 10-м суткам внутренний зев практически закрыт. Формирование наружного зева происходит медленнее, поэтому окончательное формирование шейки матки происходит к концу 13-й Недели послеродового периода. Первоначальная форма наружного зева не восстанавливается вследствие происшедших перерастяжения и надрывов в боковых отделах во время родов. Маточный зев имеет вид поперечной щели, Щейка матки имеет цилиндрическую форму, а не коническую, как до родов.
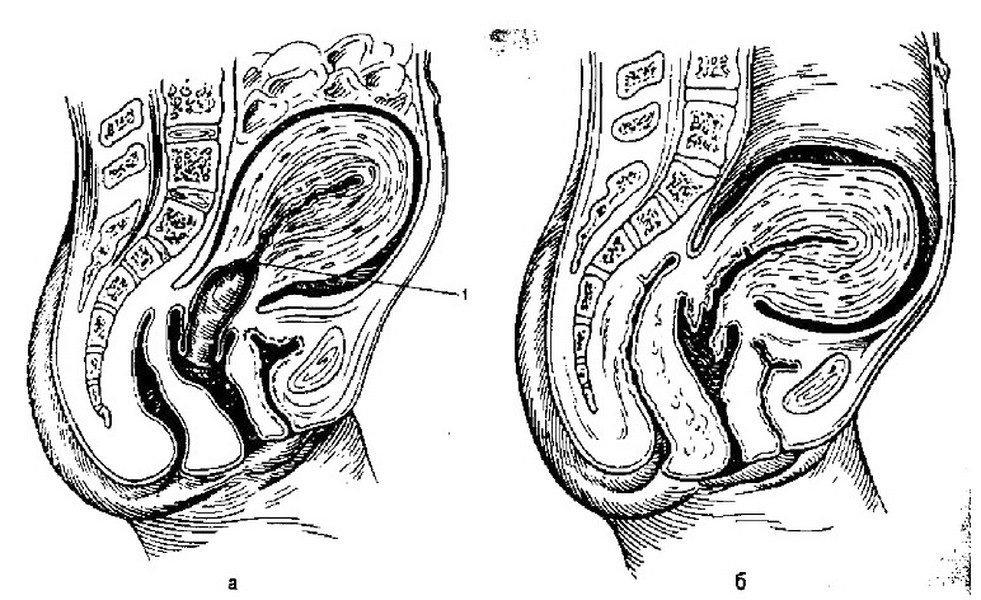
Рис.6.1. Родовой канал. Состояние верхнего и нижнего сегментов. а – сразу после родов: 1 – граница между верхним и нижним сегментами матки; б – на 2-е сутки после родов.
Эпителизация внутренней поверхности матки заканчивается к концу 10-х суток, за исключением плацентарной площадки, заживление которой происходит к концу 3-й недели. Остатки децидуальной оболочки и сгустки крови под действием протеолитических ферментов отторгаются и расплавляются в послеродовом периоде с 4-го по 10-й день.
В глубоких слоях внутренней поверхности матки, преимущественно в подэпителиальном слое, при микроскопии обнаруживают мел ко клеточную инфильтрацию, образующуюся на 2-4-й день после родов в виде грануляционного вала. Этот барьер преграждает проникновение микроорганизмов в стенку; в полости матки они уничтожаются за счет действия протеолитических ферментов макрофагов, биологически активных веществ и др. В процессе инволюции матки мелкоклеточная инфильтрация постепенно исчезает.
Отделяемое из матки в различные дни послеродового периода имеет различный характер и называется лохиями (от греч. lochia – роды). В первые 2-3 дня после родов – это кровяные выделения (lochia rubra), с 3-4-го дня до конца первой недели лохии становятся серозно-сукровичными (lochia serosa), а с 10-го дня желтовато-белый цвет с большой примесью лейкоцитов (lochia alba), к которым постепенно (с 3-й недели) примешивается слизь из шеечного канала. На 5-6-й неделе выделения из матки прекращаются и имеют такой же характер, как и до беременности.
Общее количество лохий в первые 8 дней послеродового периода достигает 500 -1000 г; у них щелочная реакция, специфический (прелый) запах. Если по каким-либо причинам происходит задержка лохий в полости матки, то образуется лохиометра. В случае присоединения инфекции может развиться воспалительный процесс – эндометрит.
Маточные трубы в течение первых 2 нед освобождаются от избыточного кровенаполнения, отека и приобретают исходный до беременности вид.
Яичники. После прекращения кормления грудью менструальная функция возобновляется. Однако возможно наступление овуляции, а следовательно, и беременности в течение первых месяцев после родов.
Влагалище. Просвет влагачища у первородящих, как правило, не возвращается к своему первоначальному состоянию, а остается шире; складки на стенках влагалища выражены слабее. В первые недели послеродового периода объем влагалища сокращается. Отечность, гиперемия, ссадины влагалища исчезают. От девственной плевы остаются сосочки (carunculae myrtiformis).
Связочный аппарат матки восстанавливается в основном к концу 3-й недели после родов.
Мышцы промежности, если они не травмированы, начинают восстанавливать свою функцию уже в первые дни и приобретают обычный тонус к 10-12-му дню послеродового периода. Мышцы передней брюшной стенки постепенно восстанавливают свой тонус к 6-й неделе послеродового периода.
Молочные железы. В послеродовом периоде в молочных железах происходят следующие процессы:
1. маммогенез – развитие молочной железы;
2. лактогенез – инициация секреции молока;
3. галактопоэз – поддержание секреции молока;
4. галактокинез – удаление молока из железы.
Окончательная дифференцировка молочной железы заканчивается за несколько дней до родов. В течение 48 ч после родов железистые клетки становятся высокими, с обильным содержанием шероховатой эндоплазматической сети, хорошо развитым аппаратом Гольджи (пластинчатый комплекс) и большим количеством микроворсин на апикальной поверхности клеток, хорошо развитой эндоплазматической сетью. Альвеолы наполняются молоком, вследствие чего эпителиальные клетки становятся распластанными и деформированными.
Кровоток в молочной железе значительно увеличивается в течение беременности и в дальнейшем во время лактации. Отмечается тесная корреляция скорости кровотока и скорости секреции молока. Накопленное в альвеолах молоко не может пассивно поступать в протоки. Для этого необходимо сокращение окружающих протоки миоэпителиальных клеток. Они сокращают альвеолы и проталкивают молоко в протоковую систему, что ведет к его выделению, Миоэпителиачьные клетки, подобно клеткам миометрия, имеют специфические рецепторы к окситоцину.
Адекватное выделение молока является важным фактором успешной лактации. Во-первых, при этом альвеолярное молоко доступно для ребенка, и, во-вторых, удаление молока из альвеол необходимо для продолжения его секреции. Поэтому частое кормление и опорожнение молочной железы Улучшают его продукцию.
Увеличение продукции молока обычно достигается путем увеличения частоты кормления, включая кормление в ночное время, а в случае недостаточной сосательной активности у новорожденного – кормлением поочередно то одной, то другой молочными железами. После прекращения лактации молочная железа обычно принимает первоначальные размеры, хотя железистая ткань полностью не регрессирует.
Состав грудного молока. Секрет молочных желез, выделяющийся в первые 2-3 дня после родов, называется молозивом, секрет, вьщеляющийся на 3-4-й день лактации, – переходным молоком, которое постепенно превращается в зрелое грудное молоко.
Молозиво (colostrum). Его цвет зависит от входящих в состав молозива каротиноидов. Относительная плотность молозива 1,034; плотные вещества составляют 12,8 %. В состав молозива входят молозивные тельца, лейкоциты и молочные шарики. Молозивные тельца, происхождение которых неясно, представляют собой большие, крупные, иногда не совсем правильной формы клетки с нечетким и бледно окрашивающимся ядром и мелкими жировыми включениями. Среди лейкоцитов встречаются сегментоядерные лейкоциты и лимфоциты, которые играют большую роль в иммунитете новорожденного. Молозиво богаче зрелого грудного молока белками, жирами и минеральными веществами, но беднее углеводами. Энергетическая ценность молозива очень высокая: в 1-й день лактации составляет 150 ккал/ЮО мл, во 2-й – ПО ккал/100 мл, в 3-й – 80 ккат/100 мл.
Аминокислотный состав молозива занимает промежуточное положение между аминокислотным составом грудного молока и плазмой крови.
Общее содержание в молозиве иммуноглобулинов (являющихся в основном антителами) классов A, G, М и D превышает их концентрацию в грудном молоке, являясь активной защитой организма новорожденного.
В молозиве содержится также большое количество олеиновой и линолевой кислот, фосфолипидов, холестерина, триглицеридов, являющихся необходимыми структурными элементами клеточных мембран, миелинизированных нервных волокон и др. В состав углеводов, кроме глюкозы, входят сахароза, мальтоза и лактоза. На 2-й день лактации отмечено наибольшее количество р-лактозы, которая стимулирует рост бифидобактерий, препятствующих размножению патогенных микроорганизмов в кишечнике, В молозиве в большом количестве представлены также минеральные вещества, витамины, ферменты, гормоны и простагландины.
Грудное молоко является наилучшим видом пищи для ребенка первого года жизни. Количество и соотношение основных ингредиентов, входящих в состав женского молока, обеспечивают оптимальные условия для их переваривания и всасывания в желудочно-кишечном тракте ребенка. Различие между женским и коровьим молоком (наиболее часто используемым для кормления ребенка в отсутствие грудного молока) весьма существенно.
Белки женского молока относятся к идеальным, их биологическая ценность равна 100 %. В состав грудного молока входят белковые фракции, идентичные сыворотке крови. В белках грудного молока значительно больше альбуминов, в то время как в коровьем молоке больше казеиногена.
Изначально содержание белка и солей высокое, но в течение 1-й недели с момента установления секреции молока – оно снижается на 10 – 25% и затем уменьшается более медленно с увеличением периода лактации. Влияние пищевых белков на содержание белка в молоке ограничено. Поступление протеинов с пищей скорее влияет на общее количество продуцируемого молока, чем на содержание в нем белка. Концентрация лактозы быстро увеличивается в течение 1-й недели с последующим снижением.
В молоке при преждевременных родах содержатся более высокие концентрации необходимых длинноцепочечных и полиненасыщенных жирных кислот, чем в молоке при родах в срок, что является достаточным для поддержания роста мозга у преждевременно рожденных детей.
После преждевременных родов концентрация белка и небелкового азота в молоке выше, а концентрация лактозы ниже, чем в молоке у женщин, родивших в срок.
Молочные железы являются также частью иммунной системы, специфически адаптированной для обеспечения иммунной защиты новорожденного от инфекций желудочно-кишечного и респираторного тракта.
Клеточный состав молока представлен в основном моноцитами (70 – 80 %), которые дифференцируются в макрофаги в момент их прохождения через эпителий, около 15 – 20% составляют нейтрофилы и около 10% – лимфоциты, включая 8и Т-лимфоциты. Общее количество лейкоцитов в молоке в первые дни лактации составляет 1-2 млн в 1 мл. Затем их концентрация снижается.
Сердечно-сосудистая система
После родоразрешения объем циркулирующей крови (О ЦК) снижается на 13,1 %, объем циркулирующей плазмы (ОЦП) – на 13 %, объем циркулирующих эритроцитов (ОЦЭ) – на 13,6 %.
Снижение ОЦК в раннем послеродовом периоде в 2-2,5 раза превышает величину кровопотери и обусловлено депонированием крови в органах брюшной полости при снижении внутрибрюшного давления непосредственно после родов.
В последующем ОЦК и ОЦП увеличиваются за счет перехода внеклеточной жидкости в сосудистое русло.
ОЦЭ и содержание циркулирующего гемоглобина остаются сниженными на протяжении всего послеродового периода.
Частота сердечных сокращений (ЧСС), ударный объем и сердечный выброс сразу после родов остаются повышенными и в некоторых случаях более высокими в течение 30-60 мин. В течение первой недели послеродового периода определяются исходные значения этих показателей. До 4-го Дня послеродового периода может наблюдаться транзиторное повышение систолического и диастол ичес ко го давления примерно на 5 %.
Количество тромбоцитов возрастает в течение 2 нед после родов. Фибринолитическая активность повышается в первые 1-4 дня послеродового периода и возвращается к нормальному уровню в течение 1-й недели. Концентрация фибриногена постепенно уменьшается в течение 2 нед. Изменения гемостаза в сочетании с травматизацией сосудов и малой подвижностью женщины представляют высокий риск развития тромбоэмболичесКих осложнений в послеродовом периоде, особенно после оперативного Родоразрешения.
Мочевыделительная система
Сразу после родов наблюдаются гипотония мочевого пузыря и снижение его вместимости. Гипотонию мочевого пузыря усугубляют длительные роды и применение эпидурачьной анестезии. Гипотония мочевого пузыря обусловливает затруднение и нарушение мочеиспускания. Родильница может не ощущать позывов на мочеиспускание или они становятся болезненными.
Клубочковая фильтрация, клиренс эндогенного креатинина, увеличенные во время беременности, возвращаются к нормальным параметрам к 8-й неделе послеродового периода.
Почечный кровоток уменьшается в течение послеродового периода. Нормальный его уровень окончательно устанавливается в среднем к 5-6-й неделе после родов. Причины длительной регрессии почечного кровотока неизвестны.
Органы пищеварения
Аппетит у родильниц обычно хороший. Вследствие некоторой атонии гладкой мускулатуры желудочно-кишечного тракта могут наблюдаться запоры, которые исчезают при рациональном питании и активном образе жизни. Появляющиеся нередко после родов геморроидальные узлы (если они не ущемляются) мало беспокоят родильниц.






