Определение срока беременности.
Предоставление листка нетрудоспособности беременным и родильницам
Определение срока беременности. Для определения срока беременности и родов имеют значение сведения из анамнеза о времени последней менструации и первого шевеления плода.
О сроке беременности можно судить на основании учета времени, прошедшего с первого дня последней менструации до момента, когда определяется срок. Для этого определяют срок овуляции, с которым обычно совпадает начало беременности. Для того чтобы определить это время, врачу необходимо иметь сведения о дне ожидавшейся, но не наступившей менструации. От первого дня ожидавшейся (не наступившей) менструации отсчитывают назад 14-16 дней и таким образом определяют возможное время овуляции.
При определении срока беременности и родов учитывают время первого шевеления плода, которое ощущается первородящими с 20-й недели, т.е. с середины беременности, повторнородящими – примерно на 2 нед раньше. Первое шевеление плода – признак субъективный и значительно менее важный, чем дата последней менструации. Женщина нередко забывает срок первого шевеления плода или ошибочно определяет эту дату, приняв за движение плода перистальтику кишечника. Время шевеления плода учитывается только как вспомогательный признак.
Для ускорения подсчета срока беременности по менструации, овуляции и первому движению плода имеются специальные акушерские календари и линейки.
Для распознавания срока беременности и выяснения даты родов большое значение имеют данные объективного обследования: определение величины матки, объема живота и высоты дна матки, длины плода и размеров головки.
Величина матки и высота ее стояния в различные сроки беременности (рис. 4.25). В конце 1-го акушерского месяца беременности (4 нед) величина матки достигает приблизительно размера куриного яйца.
В конце 2-го акушерского месяца беременности (8 нед) величина матки приблизительно соответствует размерам гусиного яйца.
В конце 3-го акушерского месяца (12 нед) размер матки достигает величины головки новорожденного, ее асимметрия исчезает, матка заполняет верхнюю часть полости таза, дно ее доходит до верхнего края лобковой дуги.
Начиная с 4-го месяца беременности дно матки прощупывается через брюшную стенку, и о сроке беременности судят по высоте стояния дна матки. При этом следует помнить, что на высоту стояния дна матки могут влиять размер плода, избыточное количество околоплодных вод, многоплодие, неправильное положение плода и другие особенности течения беременности. Поэтому высота стояния дна матки при определении срока беременности учитывается в совокупности с другими признаками (дата последней менструации, первого шевеления плода и др.).
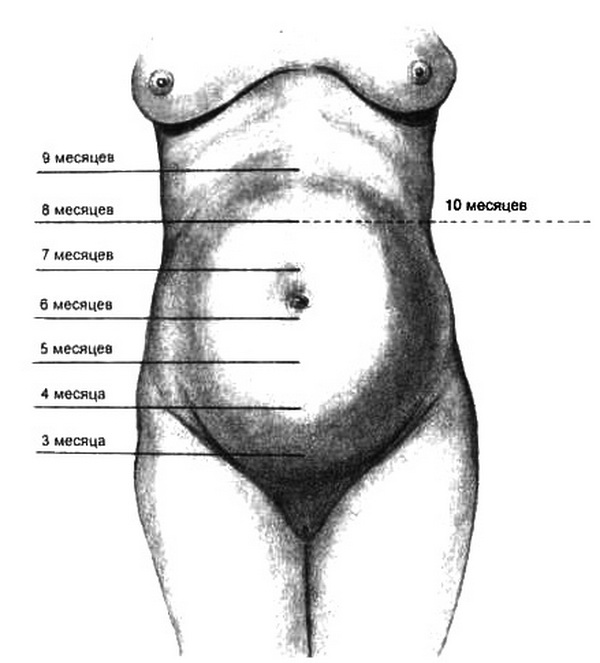
Рис. 4.25. Высота стояния дна матки при различных сроках беременности.
В конце 4-го акушерского месяца (16 нед) дно матки располагается на середине расстояния между лобком и пупком (на 4 поперечных пальца выше симфиза).
В конце 5-го акушерского месяца (20 нед) дно матки на 2 поперечных пальца ниже пупка; заметно выпячивание брюшной стенки.
В конце 6-го акушерского месяца (24 нед) дно матки находится на уровне пупка.
В конце 7-го акушерского месяца (28 нед) дно матки определяется на 2-3 пальца выше пупка.
В конце 8-го акушерского месяца (32 нед) дно матки стоит посередине между пупком и мечевидным отростком. Пупок начинает сглаживаться. Окружность живота на уровне пупка 80-85 см.
В конце 9-го акушерского месяца (38 нед) дно матки поднимается до мечевидного отростка и реберных дуг – это наивысший уровень стояния дна беременной матки, окружность живота 90 см. Пупок сглажен.
В конце 10-го акушерского месяца (40 нед) дно матки опускается до уровня, на котором оно находилось в конце 8-го месяца, т.е. до середины расстояния между пупком и мечевидным отростком. Пупок выпячивается. Окружность живота 95-98 см, головка плода опускается, у первобеременных прижимается ко входу в малый таз или стоит малым сегментом во входе в малый таз.
Эхографическое определение срока беременности.
Большое значение в определении срока беременности имеет эхография. В I триместре беременности, когда эмбрион еще не виден или нечетко визуализируется, определение срока беременности основывается на измерении плодного яйца, его среднего внутреннего диаметра. После 5-6 нед беременности, когда с помощью трансабдоминальной эхографии возможна визуализация эмбриона (при трансвагинальном сканировании верифицировать эмбрион удается с 3_4 нед беременности от момента зачатия), основным параметром для точного ультразвукового определения срока беременности является копчико-теменной размер (КТР) эмбриона. Во II и III триместрах беременности срок беременности устанавливается на основании определения различных фетометрических параметров: бипариетального размера (БПР) и окружности головки (ОГ), средних диаметров грудной клетки и живота, окружности живота (ОЖ), длины бедренной кости. Из всех возможных измерений во II триместре беременности БПР и окружность головки наиболее информативны для определения гестационного возраста плода. Чем больше срок беременности, тем меньше точность определения гестационного возраста плода вследствие вариабельности его размеров. Оптимальным для определения срока беременности считается ультразвуковое исследование до 24 нед беременности. Численные значения основных фетометрических показателей с учетом срока беременности представлены в табл. 4.1.
Продолжительность беременности и определение даты родов.
Определение истинной продолжительности беременности затруднительно в связи с тем, что сложно установить точный срок овуляции, время передвижения сперматозоидов и оплодотворения. Поэтому данные о продолжительности беременности разноречивы. Описаны случаи рождения зрелых детей при беременности, продолжавшейся 230-240 дней; наряду с этим встречались случаи весьма значительного удлинения срока беременности (переношенная беременность, запоздалые роды); известны наблюдения, когда беременность продолжалась свыше 300 дней (310-320 дней и более). Однако в большинстве случаев беременность продолжается 10 акушерских (лунных, по 28 дней) месяцев, или 280 дней, если исчислять ее начало от первого дня последней менструации.
А Для определения срока родов к первому дню последней менструации прибавляют 280 дней, т.е. 10 акушерских, или 9 календарных, месяцев. Обычно расчет срока родов производят проще: от даты первого дня последней менструации отсчитывают назад 3 календарных месяца и прибавляют 7 дней. Например, если последняя менструация началась 2 октября, то, отсчитав назад 3 мес (2 сентября, 2 августа и 2 июля) и прибавив 7 дней, определяют ожидаемую дату родов – 9 июля; если последняя менструация началась 20 мая, то предполагаемый срок родов 27 февраля и т.д.
Предполагаемый срок родов можно вычислить по овуляции: от первого дня ожидавшейся, но не наступившей менструации отсчитывают назад 14-16 дней и к найденной дате прибавляют 273-274 дня.
При определении срока родов учитывают также время первого шевеления плода. К дате первого шевеления прибавляют 5 акушерских месяцев у первобеременньгх, 5,5 акушерских месяцев у повторнобеременных и получают предполагаемый срок родов. Однако следует помнить, что этот признак имеет лишь вспомогательное значение.
Определить срок родов помогают данные объективного исследования: измерение длины плода и размеров его головки, окружности живота беременной, высоты стояния дна матки, степень ее возбудимости (при пальпации, введении малых доз окситоцина и других раздражениях матка сильно сокращается).
Предоставление листка нетрудоспособности беременным и родильницам.
Беременные в нашей стране пользуются многими льготами.
С момента установления беременности женщины не допускаются к работе, связанной с неблагоприятными условиями труда, к работе в ночное время. Беременные работницы и служащие с 4-го месяца беременности не привлекаются к сверхурочной работе.
При переводе на облегченную работу за беременной сохраняется заработная плата из расчета последних 6 мес.
Предоставляемые льготы способствуют правильному течению беременности и развитию плода в благоприятных условиях. Полное использование беременными всех указанных льгот зависит от своевременного и правильного определения сроков беременности в медицинских учреждениях. Это важно не только в отношении выяснения срока родов, но и для своевременного предоставления дородового отпуска.
Листок нетрудоспособности по беременности и родам выдается врачом акушером-гинекологом, а в его отсутствие – врачом, ведущим прием.
1. Выдача листка нетрудоспособности производится с 30 нед беременности единовременно продолжительностью 140 календарных дней. При многоплодной беременности листок нетрудоспособности по беременности и родам выдается с 28 нед беременности, при этом общая продолжительность дородового и послеродового отпуска составляет 180 дней.
2. При осложненных родах женщинам, в том числе и иногородним, листок нетрудоспособности выдается дополнительно на 16 календарных дней лечебно-профилактическим учреждением, где произошли роды. В этих случаях общая продолжительность дородового и послеродового отпуска составляет 156 календарных дней.
3. При родах, наступивших до 30 нед беременности, и рождении живого ребенка листок нетрудоспособности по беременности и родам выдается лечебно-профилактическим учреждением, где произошли роды, на 156 календарных дней, а в случае рождения мертвого ребенка или его смерти в течение 7 дней после родов – на 86 календарных дней.
4. Листок нетрудоспособности на дородовой отпуск продолжительностью 90 календарных дней выдается женщинам, проживающим в населенных пунктах, подвергшихся радиоактивному загрязнению. Общая продолжительность отпуска по беременности и родам составляет 160 дней.
5. Женщине, усыновившей новорожденного ребенка, листок нетрудо-способности выдает стационар по месту его рождения на 70 календарных дней со дня рождения.
При операции экстракорпорального оплодотворения и "подсадке эмбриона" листок нетрудоспособности выдается оперирующим врачом на период госпитализации до установления факта беременности.?
Признаки предшествующих родов
Определение признаков бывших родов имеет клиническое и судебно-медицинское значение. Этот вопрос решается на основании опроса и объективного исследования женщины. Изменения в организме женщины, связанные с беременностью и родовым актом, исчезают вскоре после родов, остаются только некоторые признаки, позволяющие определить ранее перенесенные беременности и роды.
К признакам бывших беременности и родов относятся: старые (белесоватые) рубцы беременности; понижение тонуса брюшной стенки (особенно после повторных родов); глубокие старые разрывы девственной плевы (carunculae murtiformes); рубцы в области бывших разрывов промежности и зияние половой щели; более широкое влагалище и менее выраженная складчатость его стенок по сравнению с влагалищем у нерожавших.
Очень важным признаком является изменение формы наружного зева шеечного канала и наличие вокруг него старых рубцов. У нерожавших женщин наружное отверстие канала шейки матки округлое, у рожавших – имеет вид поперечно расположенной щели, которая может быть деформирована рубцами (рис. 4.26). Нередко на шейке матки имеются глубокие старые боковые разрывы.






