Респираторная аллергия
Аллергические поражения органов дыхания часто встречаются у детей, особенно раннего и дошкольного возраста. Аллергические заболевания носа, глотки и уха составляют 50–60 % всех случаев заболеваний этих органов у детей.
Этиология. Для детей в различном возрасте характерны свои особенности этиологии аллергических ринитов: в грудном и раннем детском возрасте – пищевые аллергены (коровье молоко, молочные смеси, куриные яйца), медикаменты и вакцины, в дошкольном и школьном – ингаляционные аллергены.
Возникновению аллергического ринита способствуют неблагоприятные условия внешней среды – контакт с домашними птицами и животными, рыбками и кормом для них, пухом, пером подушек, домашней пылью, спорами грибов. Частота аллергического ринита у детей 2–4 лет выше в семьях, в которых родители курят (пассивное курение). У детей старше 7 лет важное значение имеет бактериальная аллергия, которая проявляется реакциями замедленного типа.
Клиника. Среди аллергических заболеваний органов дыхания выделяют аллергические риниты и риносинуситы, ларингиты и трахеиты. Они могут быть самостоятельными нозологическими формами заболеваний, возможно сочетание их у одного больного. На фоне аллергических заболеваний верхних дыхательных путей легче формируется ведущая из аллергических болезней органов дыхания – бронхиальная астма, поэтому они могут быть объединены термином предастма.
Аллергический ринит подразделяют на сезонный (поллиноз) и круглогодичный (вызывается рядом экзогенных аллергенов, контакт с которыми возможен независимо от сезона года).
У детей раннего возраста основной симптом аллергического ринита – затруднение носового дыхания в результате отека слизистой оболочки, и как следствие – нарушение сосания. Заболевание часто сопровождается незначительным носовым кровотечением и кашлем, увеличением шейных регионарных лимфоузлов, шелушением в области заушных складок, потливостью, гнойничковыми поражениями. Иногда отмечаются желудочно-кишечные расстройства, метеоризм, срыгивания, необъяснимые скачки температуры в течение 30–40 минут.
Типичное течение, жалобы на зуд с пароксизмальным чиханьем, ринорею и затруднение носового дыхания характерны, начиная примерно с 3-4-летнего возраста (см. Поллинозы).
Аллергический синусит возникает как осложнение аллергического ринита и характеризуется головной болью, болезненностью при пальпации в точке выхода тройничного нерва, бледностью и отечностью мягких тканей лица соответственно топографии той или иной пораженной пазухи, возникающими на фоне затруднения носового дыхания, обильного насморка, зуда в области носа, пароксизмов чиханья. Изменения при рентгенографии симметричные нестойкие, и при повторном исследовании уже через несколько часов их может не быть.
Аллергический ларингит по течению может быть острым (ощущения присутствия постороннего тела в горле, боли при глотании, осиплость голоса, а в тяжелых случаях – приступы кашля, потеря голоса и другие признаки стеноза гортани вплоть до асфиксии) и хроническим (ослабление звучности, изменение тембра голоса, дисфония, покашливание). У детей раннего и дошкольного возраста он, как правило, начинается ночью или вечером с грубого «лающего» кашля. Далее появляются шумное дыхание с втяжением межреберий, яремной и подключичной ямок при вдохе, периоральный цианоз. Одышка нарастает, возникает периферический цианоз, холодный пот, ребенок мечется в кровати, занимает вынужденное положение. Могут развиться все четыре стадии стеноза гортани. Родители ребенка иногда точно указывают, после чего возник острый ларингит (прием медикаментов, употребление в пищу орехов, рыбы, шоколада и других продуктов).
Аллергический трахеит характеризуется приступами сухого, громкого, «лающего» кашля, хрипотой, появляющимися чаще ночью. Заболевание течет волнообразно, может длиться несколько месяцев. В отличие от бронхиальной астмы у больных выдох не затруднен. Общее состояние нарушается мало.
Диагноз ставится на основании характерной клинической картины, сведений по отягощенности аллергией в семье, об условиях быта, аллергизирующих домашних факторах. Вне обострения болезни проводится специфическая диагностика.
Лечение. Главным в лечении респираторных аллергозов является полная элиминация аллергенов или максимально возможное их устранение из окружения больного. В острый период болезни проводится неспецифическая гипосенсибилизирующая терапия, а вне обострения при необходимости – специфическая иммунотерапия в аллергологическом кабинете или стационаре. Важное место в лечении респираторных аллергозов отводится профилактике задитеном и инталом, физиотерапевтическим методам лечения, ЛФК, закаливанию.
Поллинозы
Поллиноз – поражение дыхательных путей, слизистой оболочки глаз, кожи, нервной, пищеварительной систем и других внутренних органов, обусловленное аллергическим воспалением в тканях вследствие повышенной чувствительности к пыльце растений.
Поллинозы составляют до 26 % от общего числа аллергических болезней у детей. Первичная манифестация чаще наблюдается в возрасте 3–9 лет.
Этиология. Выделяют три пика заболеваемости: весенний, летний и осенний. У некоторых больных поллиноз может наблюдаться с весны до глубокой осени.
Поллиноз – классическое атопическое заболевание. Его развитие определяется наследственной предрасположенностью и внешнесредовыми факторами. Патогенетическую основу поллиноза составляют IgE-опосредованные аллергические реакции.
Клиника. Характер и выраженность клинических проявлений поллиноза зависят от степени повышенной чувствительности организма к пыльцевым аллергенам, массивности экспозиции к ним, сопутствующих аллергических реакций и заболеваний.
Наиболее частые клинические проявления поллиноза – аллергический сезонный ринит, аллергический сезонный конъюнктивит и бронхиальная астма. В детском возрасте в основном протекают в виде рино-конъюнктивального синдрома.
Аллергический ринит может протекать в виде двух клинических вариантов: первый – с преобладанием чиханья и ринореи; второй – с преобладанием затрудненного носового дыхания. При первом варианте наблюдаются приступы чиханья и зуда в носу, выделения из носа обильной водянистой слизи, отмечаются бледность и одутловатость лица, темные круги под глазами (аллергические «круги»). Для детей характерен симптом «аллергического салюта» – больные часто почесывают кончик носа ладонью (зуд), что приводит к образованию выше его поперечных складок. Смазывание сосудосуживающими веществами обычно малоэффективно. Отмечаются возбуждение, раздражительность, обидчивость, головная боль, ночью состояние ухудшается, появляется бессонница. Риниту часто сопутствует конъюнктивит.
В случае преобладания затрудненного носового дыхания чиханье и зуд носа выражены незначительно либо полностью отсутствуют. В полости носа скапливается густая вязкая слизь, стекающая в носоглотку. При риноскопии в период обострения аллергического ринита выявляются типичные изменения в виде отека и цианоза слизистой носовых раковин. В мазках-отпечатках и цитограмме слизи из носа отмечается эозинофилия. Нередко имеют место сопутствующие синуситы, полипы носа, гипертрофия аденоидной ткани.
Аллергический конъюнктивит проявляется гиперемией и отеком конъюнктивы, водянистым отделяемым из глаз, зудом век (начинается с внутреннего угла глазной щели и затем распространяется на веки), жжением в глазах; в выраженных случаях возникают слезотечение, светобоязнь. Характерно двустороннее поражение, болезненные ощущения в области надбровных дуг. В тяжелых случаях развивается блефороспазм, кератит, эрозии и изъязвления вдоль лимба. Одним из доказательств аллергического характера воспаления служит обнаружение эозинофилов в отделяемом из глаз.
Рино-конъюнктивальный синдром может сопровождаться повышенной утомляемостью, снижением аппетита, потливостью, плаксивостью, нарушением сна. В случае попадания пыльцевых и/или пищевых аллергенов в желудочно-кишечный тракт, вместе с другими проявлениями поллиноза могут быть тошнота, боли в эпигастральной области, неустойчивый стул. Температура тела остается нормальной, возможен субфебрилитет.
Бронхиальная астма, как изолированное проявление пыльцевой аллергии, у детей встречается редко, как правило, сочетается с рино-конъюнктивальным синдромом, иногда с кожными проявлениями аллергии.
Реже развиваются кожные проявления поллиноза – крапивница, отек Квинке, контактный дерматит. Течение поллинозов часто сопровождается пищевой аллергией.
Диагноз основывается на результатах аллергологического анамнеза и возникновения признаков аллергических проявлений в сезон цветения растений, подтверждается результатами специфической диагностики.
В периферической крови в период обострения эозинофилия, которая выявляется также в мазках-отпечатках и цитограмме слизи из носа, отделяемом из глаз при рините и конъюнктивите, в мокроте при бронхиальной астме.
В сезон пыления причинно-значимых растений при наличии симптомов поллиноза проводятся определения аллергенспецифических IgE, в период ремиссии – кожные аллергологические пробы. В редких случаях при отрицательных кожных пробах или расхождении анамнеза и результатов кожных проб могут применяться провокационные пробы: назальные, конъюнктивальные. Провокационные пробы требуют специальной подготовки аллерголога и должны проводиться в условиях стационара.
Лечение должно включать элиминационные мероприятия, диетотерапию, медикаментозную терапию, специфическую иммунотерапию.
Элиминационные мероприятия – в период пыления причинно-значимых растений избегать посещения загородной зоны (лес, луг), парков и скверов в городе; занавешивать форточки марлей или тканью; носить одежду с длинными рукавами и длинные брюки (при поражении кожи); не ставить в квартире букеты живых и сухих цветов, не разводить цветущие растения; не применять фитопрепараты.
Гипоаллергенная диета – исключить причинно-значимые пищевые и перекрестно-реагирующие пищевые продукты, мед. В период проявлений поллиноза ограничивают поваренную соль, соленые продукты, увеличивают потребление кальция (способствует уменьшению воспалительных процессов).
Таблица 26
Возможные варианты непереносимости родственных растительных, пищевых аллергенов и фитопрепаратов при поллинозе
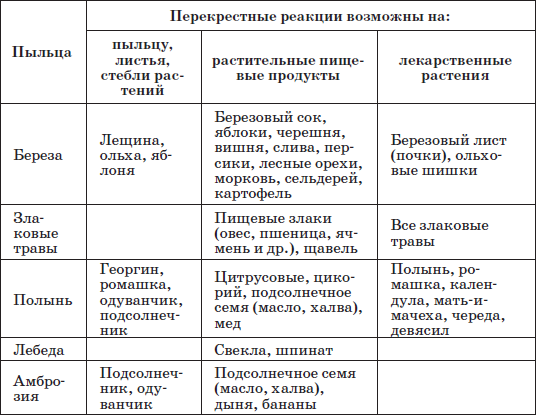
Медикаментозная терапия. Для лечения обострения и профилактики обострения поллиноза применяются антигистаминные, сосудосуживающие (не более 3–5 дней), комбинированные препараты, кромогликат натрия, глюкокортикостероиды.
Антигистамины первого поколения в лечении поллиноза не используют. Антигистаминные препараты второго поколения (астемизол, терфенадин, лоратадин, цетиризин, эбастин) имеют ряд преимуществ перед своими предшественниками. Для лечения аллергических ринитов могут применяться лоратадин (кларитин и его аналоги), цетиризин (зиртек), эбастин (кестин), а также препараты третьего поколения (телфаст и др.). Комбинированные препараты – это антигистаминные препараты в сочетании с псевдоэфедрином (клариназе, актифед). Препараты кромогликата натрия у пациентов с поллинозом применяются местно в виде назальных спреев и капель (ломузол, кромоглин), глазных капель (оптикром, хайкром), ингаляций (интал).
Глюкокортикостероиды, в зависимости от клинических проявлений и выраженности симптомов, назначаются местно, внутрь и парентерально. Наиболее часто применяются местные глюкокортикостероиды (в виде глазных капель, спреев, ингаляций). В настоящее время разработаны пять групп стероидных препаратов для лечения аллергических ринитов: беклометазон (альдецин, беконазе); будесонид (ринокорт); флунисолид (синтарис); флутиказон (фликсоназе); триамцинолон (назакорт).
Применять препараты больной поллинозом должен весь период цветения растений ежедневно.
Специфическая иммунотерапия при поллинозе считается одним из наиболее эффективных методов лечения поллиноза. Принцип метода – это введение в организм больного вакцины, приготовленной из пыльцы растений, вызвавших заболевание, в постепенно возрастающих концентрациях, что вызывает в дальнейшем невосприимчивость слизистых к воздействию пыльцевых аллергенов и приводит к длительной ремиссии, иногда в течение 3–5 лет и более. Вводят аллергены подкожно, интраназально, сублингвально, перорально, повышая постепенно дозу лечебного препарата. Курсы лечения проводятся ежегодно, вне сезона цветения растений и на протяжении 3–5 лет. Уменьшить проявления поллинозов могут иглорефлексотерапия и электроакупунктура, а также выезд на время цветения причинно-зависимых растений в другие климатические зоны.
Прогноз благоприятен при раннем проведении специфической иммунотерапии.
Бронхиальная астма
Бронхиальная астма – аллергическое заболевание с хроническим течением, для которого характерны периодически возникающие кашель и затруднения дыхания из-за нарушения проходимости бронхов и их гиперреактивности.
Этиология. Заболевание вызывают различные аллергены, главным образом домашняя пыль и микроскопические клещи рода Dermatophagoides, реже – пыльцевые, эпидермальные, грибковые, пищевые и инфекционные агенты. Последние чаще действуют неспецифически, резко повышая чувствительность дыхательных путей как к аллергенам, так и к различным раздражителям. Вследствие развивающейся гиперреактивности бронхов приступы бронхиальной астмы у детей могут возникать и при воздействии неспецифических раздражителей (физическая нагрузка, волнение, испуг, возбуждение, вдыхание холодного воздуха, дыма, пыли, химических загрязнителей воздуха, изменения погоды).
В семьях больных бронхиальной астмой более чем в 70 % случаев выявляются различные аллергические болезни. Может наблюдаться в любом возрасте, но чаще у детей 2–4 лет.
Выделяют атопическую (неинфекционно-аллергическую) и инфекционно-аллергическую формы бронхиальной астмы. Главные механизмы патогенеза: развитие аллергической реакции реагинового (немедленного) типа и гиперчувствительность дыхательных путей. Возможно развитие смешанных форм болезни, обусловленных сочетанной сенсибилизацией неинфекционными и инфекционными аллергенами.
Наиболее часто при инфекционно-аллергической бронхиальной астме выявляется сенсибилизация к аллергенам стафилококка, стрептококка, кишечной палочки, протея, различных видов нейссерий.
Клиника. Выделяют период обострения и межприступный период. Обострение заболевания может протекать у детей в виде острого приступа удушья, астматического состояния или астматического бронхита.
Приступ бронхиальной астмы включает: 1) период предвестников (предприступный); 2) приступ удушья; 3) послеприступный период.
Период предвестников длится несколько часов или дней, появляются симптомы, указывающие на приближение приступа удушья. Отмечаются общая слабость, раздражительность или апатия, головная боль, зуд кожи, насморк, покашливание, субфебрильная температура. Этот период более выражен при инфекционно-аллергической форме бронхиальной астмы.
Приступный период бронхиальной астмы проявляется экспираторной одышкой, свистящим дыханием, слышным на расстоянии. При осмотре ребенка обнаруживается коробочный оттенок перкуторного звука и обильное количество сухих свистящих хрипов, особенно на выдохе. У детей младшего возраста на высоте приступа бронхиальной астмы прослушиваются и разнокалиберные влажные хрипы, у них приступ удушья имеет особенности – преобладают вазосекреторные нарушения в бронхах над бронхоспазмом (более выраженные обструкции), выраженная дыхательная недостаточность и более затяжное и тяжелое течение приступного периода. Гиперсекреция определяет начало приступа с кашлем (наряду с сухими выслушиваются и влажные разнокалиберные хрипы), в то время как у взрослых влажный кашель с выделением густой, вязкой мокроты свидетельствует об окончании приступа. У детей раннего возраста приступ бронхиальной астмы иногда может протекать по типу ложного крупа. Длительность приступа от нескольких минут до нескольких часов и дней.
При атопической форме бронхиальной астмы приступ имеет более острое начало и быстрее купируется. При инфекционно-аллергической форме бронхиальной астмы чаще приступ вызывается наслоением интеркуррентных острых воспалительных заболеваний, в частности бронхолегочной инфекцией, обострением хронических очагов инфекции.
По тяжести различают легкий, среднетяжелый, тяжелый приступы бронхиальной астмы и астматическое состояние (status asthmaticus). При легком приступе бронхиальной астмы отмечается небольшое затруднение дыхания на фоне удовлетворительного общего состояния ребенка. Для среднетяжелого приступа характерно наличие выраженного удушья, участие в акте дыхания всей вспомогательной мускулатуры и нарушение общего состояния больного. Тяжелый приступ бронхиальной астмы характеризуется присоединением признаков дыхательной недостаточности: цианоз носогубного треугольника, акроцианоз, появление беспокойства, гипоксия и гиперкапния, респираторный или метаболический ацидоз.
Астматический статус – это затянувшееся состояние экспираторного удушья у больного с бронхиальной астмой. Причиной его развития могут быть наслоившаяся бронхолегочная инфекция, массивное аллергенное воздействие, глюкокортикоидная недостаточность, неадекватное лечение. Критерии астматического состояния: наличие некупирующегося приступа бронхиальной астмы длительностью более 8-12 ч; развитие резистентности к симпатомиметикам; нарушение дренажной функции бронхов; возникновение гипоксемии и гиперкапнии.
Выделяют три стадии в течении астматического статуса:
I – стадия относительной дыхательной недостаточности, клинически представляет собой затянувшийся приступ бронхиальной астмы; II – стадия нарастающей дыхательной недостаточности, развивающейся в результате тотальной обструкции бронхов и клинически характеризующейся исчезновением дыхательных шумов в легких при нарастании диффузного цианоза и падении артериального давления; III – стадия гипоксемической комы или асфиксии (у 6–8%детей с бронхиальной астмой), характеризуется глубокой дыхательной недостаточностью с исчезновением дыхательных шумов в легких и последующей потерей сознания.
Послеприступный период продолжается от нескольких дней до нескольких недель и месяцев в зависимости от тяжести заболевания. Постепенно нормализуются функции органов дыхания, сердечно-сосудистой и других систем организма. Самочувствие больных удовлетворительное, жалоб нет. Однако перкуторно сохраняется коробочный оттенок звука (эмфизема легких), а при исследовании функции внешнего дыхания определяется различная степень дыхательной недостаточности. В послеприступном периоде сохраняются вагосимпатическая дистония, значительные нарушения функционального состояния надпочечников, условно-рефлекторных связей и другие изменения, могущие способствовать при неблагоприятных условиях возникновению новых приступов удушья. Поэтому в этом периоде заболевания продолжается активная противоастматическая терапия.
В межприступном периоде бронхиальной астмы физикально проявления бронхоспазма не выявляются, однако у ряда больных обнаруживаются признаки латентного бронхоспазма и функциональные нарушения других органов.
Диагноз ставится на основании данных семейного анамнеза и объективного исследования: общий анализ крови (эозинофилия, лимфоцитоз); анализ мокроты (эозинофилы, кристаллы Шарко-Лейдена); анализ кала на яйца глистов и цисты лямблий; пневмотахометрия (снижение скорости выдоха); пикфлоуметрия (снижение пиковой скорости выдоха и увеличение размаха показателей в течение дня); спирография (снижение форсированного экспираторного объема в 1-ю секунду); консультации смежных специалистов (аллерголог, отоларинголог, психолог).
Аллергологическая диагностика проводится с учетом аллергологического анамнеза, оценки результатов кожных проб и ингаляционных провокационных проб с подозреваемыми аллергенами. При невозможности проведения указанных методов исследования вследствие обострения бронхиальной астмы в целях специфической диагностики проводится определение специфических IgE-антител с использованием РАСТ и ИФА.
Лечение. При приступе удушья обеспечивают максимальный доступ свежего воздуха, спокойную обстановку, теплое питье. Для купирования приступа бронхиальной астмы назначают ингаляцию дозированных аэрозолей (беротек, сальбутамол, тербуталин, кленбутерол), в случаях недостаточной эффективности ингаляцию еще одной аэрозольной дозы проводят через 15 мин. Терапевтический эффект обычно наступает через 10–15 минут и достигает максимума спустя 1 ч после ингаляций. Эффективны также орципреналин, алупент, астмопент в виде 1–2 ингаляций.
При легких и среднетяжелых приступах бронхиальная проходимость может быть восстановлена назначением симпатомиметиков в виде таблеток (сальбутамол, бриканил) или сиропа (спиропент, кленбутерол). Тяжелый приступ может быть купирован подкожным введением адреналина (0,1 % раствор 0,01 мг/кг), эффективно подкожное или внутримышечное введение алупента, эфедрина. Неотложная терапия в этих случаях может быть начата с назначения эуфиллина в разовой дозе 3–4 мг/кг.
При легком обострении используются солутан – 1 капля на год жизни 2–3 раза в день; отхаркивающие препараты и ингаляции муколитических средств, массаж.
При тяжелом приступе астмы в условиях стационара эуфиллин вводят внутривенно капельно в дозе 4–7 мг/кг в 150–200 мл изотонического раствора хлорида натрия. В условиях скорой помощи возможно внутривенное струйное введение эуфиллина в 10–15 мл 15–20 % раствора глюкозы, но медленно, в течение 5–7 мин. При нарастании дыхательной недостаточности внутривенно вводят преднизолон в дозе 1–3 мг/кг или гидрокортизон в дозе 7 мг/кг. Эффективным может быть внутривенное введение дексазона, метилпреда, солюкортефа.
При тяжелом течении бронхиальной астмы проводится стационарное курсовое лечение бронхоспазмолитическими препаратами: агонистами Р2-адренорецепторов и антихолинергическими средствами (атровент, беродуал).
По выведении из приступа детям с частыми обострениями бронхиальной астмы проводится противорецидивное лечение. Урежение приступов, более легкое их течение, ремиссия болезни могут быть достигнуты назначением кромолин-натрия (интала) – 0,02 г 3–4 раза в день в виде ингаляций в течение 6–9 мес.; кетотифена(задитена) 0,025 мг/кг 2 раза в день внутрь в течение 6–9 мес.; аллергоглобулина 5 мл внутримышечно – 5 инъекций с интервалом в 2 нед; гистаглобулина по 1–2 мл подкожно, на курс 5 инъекций с интервалом между ними 3 дня; противоаллергического иммуноглобулина – 5 инъекций внутримышечно по 1–2 мл с интервалом между ними 4 дня; лекарственных форм теофиллина с медленным высвобождением препарата (теопек, дурофиллин, теостат, теодур). Противорецидивное действие оказывает сальбутамолсодержащий препарат волмакс с контролируемым механизмом его высвобождения. Назначение препарата в дозе 6–8 мг в сутки в 2 приема в течение 2–4 нед способствует восстановлению бронхиальной проходимости. Ремиссия может быть достигнута назначением дитека (комбинированный препарат, содержащий беротек и интал) по 1–2 ингаляции 3–4 раза в день в течение 1–2 мес.
Более легкому течению приступов бронхиальной астмы у детей и достижению ремиссии болезни способствует проведение иглорефлексотерапии, электроакупунктуры, лазеротерапии, гистамин-электрофореза.
В случаях частых приступов бронхиальной астмы, при неэффективности проводимой терапии назначают аэрозоли глюкокортикостероидов (бекотид, бекломет, бекодиск) по 1–4 ингаляции 2–4 раза в день в течение 3–6 мес.
При выявлении причинно-значимых аллергенов в период ремиссии болезни проводят специфическую иммунотерапию в течение 3 лет. При атопической бронхиальной астме, обусловленной бытовой сенсибилизацией, специфическую иммунотерапию осуществляют круглогодично, при пыльцовой астме проводят предсезонную специфическую иммунотерапию. Для проведения специфической иммунотерапии при инфекционно-аллергической бронхиальной астме используют стандартные бактериальные аллергены или аутовакцины.






