Клиническая роль коморбидности
Клиническая роль коморбидности характеризуется несколькими позициями:
1. Широкая распространенность у больных, увеличивающаяся с возрастом.
Коморбидность затрагивает большинство пациентов. По данным зарубежных ученых распространенность коморбидности составляет от 21 до 98 % [6]. Было выяснено: чем старше пациент, тем чаще регистрируется коморбидная патология. У больных молодого возраста (18–44 лет) частота коморбидности составляет 69 %, увеличивается до 93 % среди лиц средних лет (45–64 лет) и достигает 98 % – у пациентов старшей возрастной группы (старше 65 лет). Авторы данной книги, основываясь на материалах более трёх тысяч патологоанатомических секций больных (средний возраст 67,8±11,6 лет), госпитализированных в связи с декомпенсацией хронического заболевания, определили распространенность коморбидности, которая составила 94,2 % [7]. Более аргументированные сведения приведены О. В. Зайратьянцем, который по данным более 600 000 аутопсий, проведенных в ЛПУ взрослой сети Москвы в течение 20 лет, отмечает не просто высокую распространенность коморбидности, но и ее ежегодный рост (рис. 1).
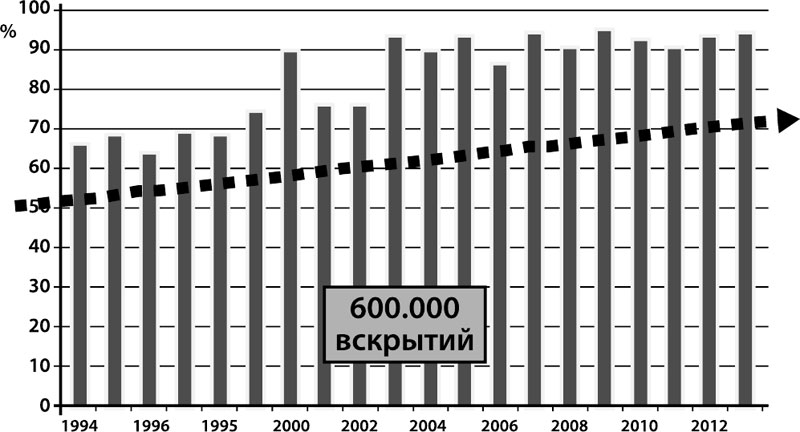
Рисунок 1.
К тому же с возрастом увеличивается и число хронических заболеваний от 2,8 у молодых пациентов до 6,4 – у стариков [8, 9] (рис. 2). Наиболее часто в практике врача встречаются комбинации из двух и трёх нозологий, но в единичных случаях (до 2,7 %) у одного пациента сочетаются до 6–8 болезней одновременно – индекс коморбидности [10]. Таким образом, коморбидность является массовым явлением, затрагивающим практически каждого пациента, особенно пожилого возраста.
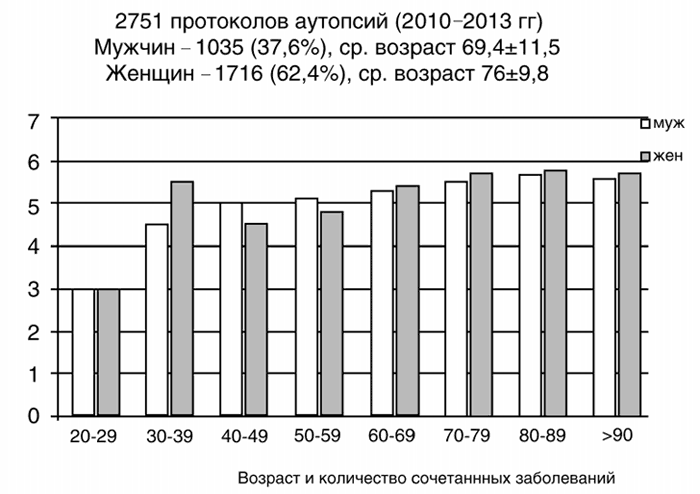
Рисунок 2.
2. Коморбидность видоизменяет классическую клинику течения заболеваний, утяжеляет состояние больных, удлиняет диагностический процесс и усложняет лечение больных.
Коморбидность – это не просто механическая суммация нескольких нозологий, а определенное взаимодействие болезней, приводящее к возникновению нового патоморфологического состояния и формирующее в итоге новую болезнь с индивидуальными клиническими проявлениями, что требует персонифицированной терапии (рис. 3).
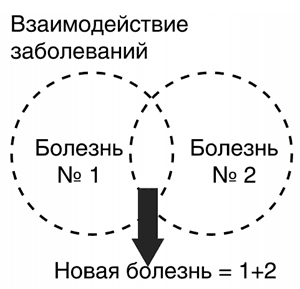
Рисунок 3.
Измененный патоморфоз нередко приводит к расхождению клинического и патологоанато-мического диагнозов при коморбидной патологии [11, 12]. Так, из 3500 протоколов аутопсий пациентов с коморбидной патологией в 14,5 % случаев имело место расхождение диагнозов. Основными нераспознанными заболеваниями были цереброваскулярные (28,6 %) и кардиоваскулярные (20,6 %), а также злокачественные новообразования (18 %). Объективные причины (ошибки I категории) при расхождении диагнозов, выявленные в 62,2 % случаев, доминируют над субъективными причинами (ошибки II категории), которые обнаружены в 37,8 % случаев. Ошибки I категории в 28,3 % были связаны с тяжестью состояния больного, в 23 % кратковременностью пребывания в стационаре, в 10 % с трудностью диагностики. При этом большее количество расхождений клинико-патологоанатомических диагнозов приходится на 1?е сутки пребывания больных в стационаре.
3. Коморбидность – независимый фактор риска летального исхода.
Накопленные данные показывают, что коморбидность определяет прогноз заболевания и жизни, увеличивая вероятность летального исхода. Так, при наличии 3–4 заболеваний риск смерти составляет 25 %, при увеличении числа нозологий более 5 риск смерти достигает уже 80 % [13–15] (рис. 4).
К примеру, летальность при желудочно-кишечном кровотечении, в целом не превышающая 10 %, у больных пожилого возраста с отягощенным коморбидным статусом достигает 30 %. А в исследовании, проведенном в США, было включено 196 больных раком гортани и показано, что выживаемость пациентов с различными стадиями рака гортани различается в зависимости от наличия или отсутствия коморбидности. На первой стадии рака выживаемость составляет всего 17 и 83 %, соответственно, при наличии или отсутствии коморбидности, на второй – 14 и 76 %, на третьей – 28 и 66 %, а на четвёртой – 0 и 50 %, соответственно.
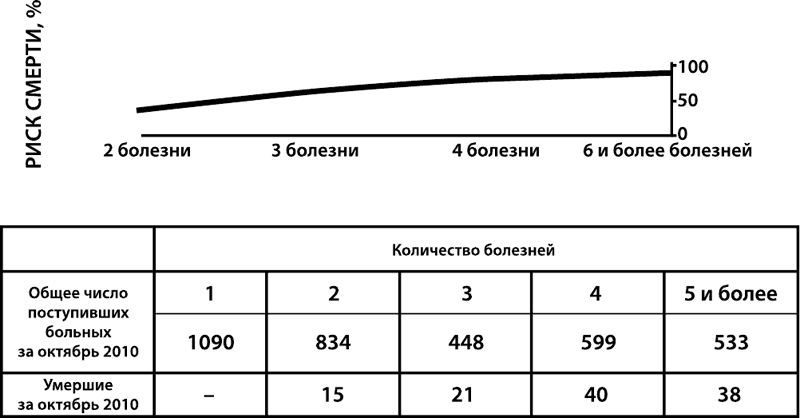
Рисунок 4.
Таким образом, наличие коморбидной патологии определяет неблагоприятный прогноз для пациента.
4. Вынужденная полипрагмазия.
Сочетанные заболевания требуют назначения большого числа лекарственных препаратов.
Это, безусловно, повышает риски осложнений, связанных с полипрагмазией, увеличивая материальные затраты пациентов и снижая их комплаенс.
По данным Л. Б. Лазебника, пациенты старше 60 лет в среднем ежедневно принимают 5,8 лекарственных препаратов. Причем, чем старше становится пациент, увеличивается и число принимаемых препаратов: к 80 годам их количество достигает уже 8 (рис. 5).
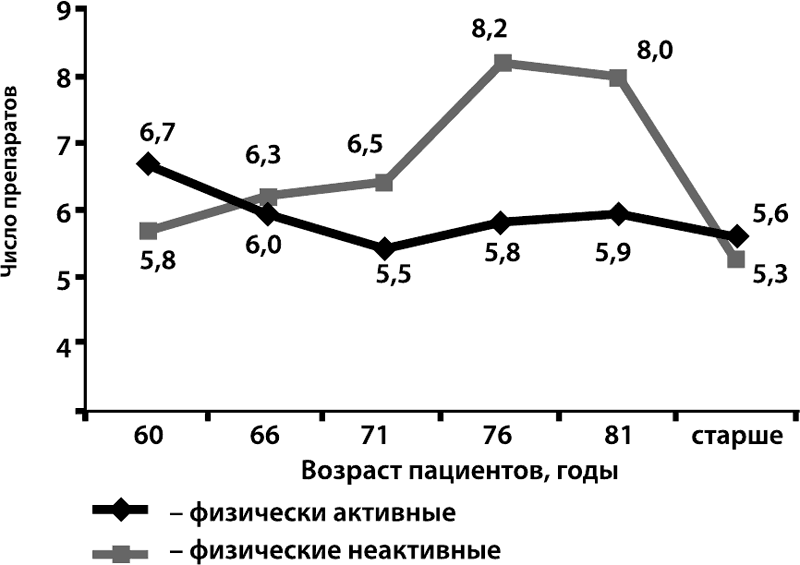
Рисунок 5.
Количество принимаемых лекарственных препаратов увеличивается и с числом заболеваний (рис. 6).
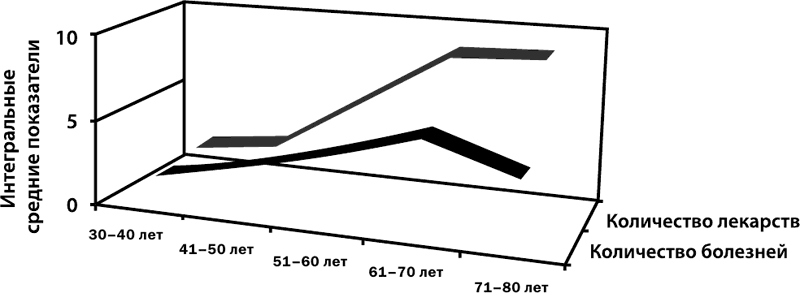
Рисунок 6.
А в итоге, увеличение количества препаратов приводит к снижению интегрального показателя их эффективности (рис. 7).
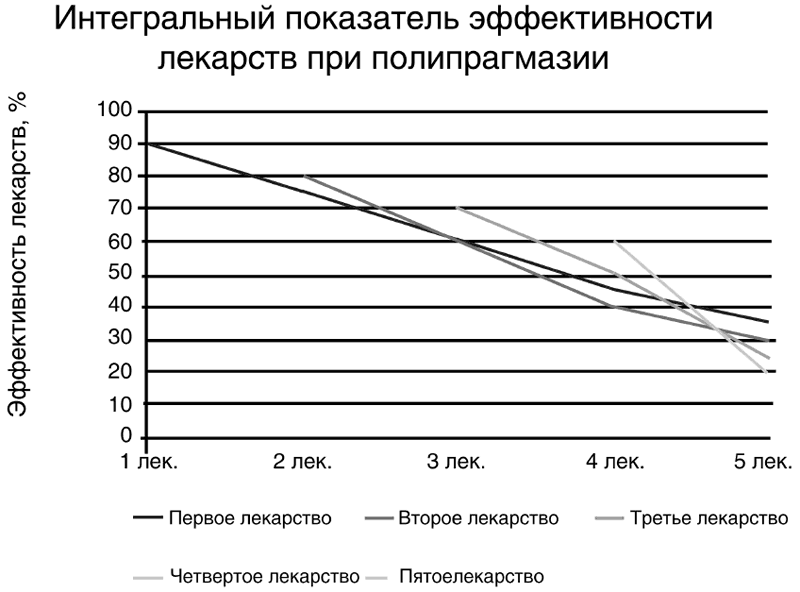
Рисунок 7.
Эффективность политерапии снижается и при игнорировании известных лекарственных взаимодействий. Так, в 20–30 % случаев пациенты с АГ принимают одновременно с гипотензивными препаратами еще и НПВП, которые не только снижают антигипертензивный эффект, к примеру, бета-блокаторов, ингибиторов АПФ, но и являются небезопасными для сердечно-сосудистой системы.
Вынужденная полипрагмазия увеличивает риск развития НД препаратов у пожилых больных в 5–7 раз по сравнению с более молодыми пациентами. Частота развития НД пропорциональна количеству принимаемых лекарств: 6 % – при приеме 1 препарата, 50 % – 5 препаратов и достигает практически 100 % при приеме 10 лекарств.
Таким образом, одновременное лечение нескольких болезней требует строгого учета сочетаемости препаратов и соблюдения правил рациональной фармакотерапии, основанной на постулатах Е. М. Тареева «Каждое непоказанное лекарство противопоказано».






