ЛЕЧЕНИЕ ГЛАУКОМЫ
Консервативное лечение первичной глаукомы Основные направления лечения:
1) гипотензивная терапия – нормализация внутриглазного давления;
2) улучшение кровоснабжения зрительного нерва и внутренних оболочек глаза – стабилизация зрительных функций;
3) нормализация обменных процессов в тканях глаза, чтобы остановить дистрофию оболочек. Сюда же относятся здоровые условия труда и отдыха, оздоровительная диета. Методы гипотензивной терапии – миотики, холиномиметики, антихолинергетики – блокируют факторы, которые расщепляют ацетилхолин.
Холиномиметики действуют как ацетилхолин: сужают зрачок, снимают спазм цилиарной мышцы, расширяют сосуды переднего отдела глаза, увеличивают их проницаемость. Деблокируется угол передней камеры, шлеммов канал, увеличивается его просвет, а также просвет трабекулярной щели. Это улучшает отток внутриглазной жидкости, уменьшает продукцию внутриглазной жидкости и понижает внутриглазное давление.
Ведущий препарат – пилокарпин – алкалоид 1 %-ный, 2 %-ный, 3 %-ный, редко 4 %-ный и 6 %-ный. Миоз наступает через 15 мин, продолжительность действия до 6 ч.
Может быть пилокарпиновая мазь – 1 %-ная; раствор пилокарпина на метилцеллюлозе 0,5 %-ный или 1 %-ный и на поливиниловом спирте 5-10 %-ный; глазные пленки с пилокарпином (начальная доза – 1 капля). Побочные действия – головная боль (в начале лечения), спазм аккомодации, фолликулярный конъюнктивит, контактный дерматит.
Карбахолин – 0,75 %-ный раствор, хуже переносится больными, применяется при устойчивости к пилокарпину.
Бензамон 3-10 %-ный, действие такое же, как у пилокарпина.
Ацеклидин 3–5%-ный в растворе и в мазях.
1. Антихолинергетики – миотики, действуют на парасимпатическую иннервацию более интенсивно и длительно. К ним относятся эзерин, прозерин, фосфакол, армин, тосмилен, ни-буфин.
Эзерин – алкалоид растительного происхождения, 0,25 %-ный раствор, плохо переносится, так как раздражает конъюнктиву.
Прозерин – синтетический препарат, 0,5 %-ный раствор, миотическое действие слабое.
Фосфакол – синтетический препарат, обладает сильным антихолинергическим действием, длительность миоза до 24 ч, применяется 0,2 %-ный раствор 1–2 раза в день в каплях.
Армин – раствор 1: 10 000, 1: 20 000 – очень сильного действия.
Фосарбин (пирофос) – масляный раствор 1: 10 000.
Нибуфин (тарин) – в 10–15 раз менее токсичен, чем ар-мин и фосфакол; водный раствор 1: 3000.
Тосмилен – 0,1 %-ный, 0,25 %-ный, 1 %-ный – действует, когда все другие миотики неэффективны.
Побочные действия миотиков: 1) стойкий спазм сфинктера зрачка и спазм цилиарных мышц, уменьшение окислительных процессов во всех тканях глаза, особенно в хрусталике; дегенеративные процессы в сфинктере приводят к тому, что зрачок не расширяется; задние синехии приводят к припаиванию зрачка к передней капсуле хрусталика, а это вызывает миотический иридоцик-лит; длительный миоз приводит к световому голоданию сетчатки и дистрофическим процессам в сетчатке;
2) под действием миотиков цинновая связка ослабевает, в результате чего хрусталик смещается вперед, глубина передней камеры уменьшается и внутриглазная жидкость не может пройти через зрачок, а это приводит к повышению внутриглазного давления в задней камере; длительное применение миотиков (особенно антихолинергетиков) может спровоцировать блокаду угла передней камеры и привести к заднеу-гольной глаукоме;
3) катарактогенное действие миотиков;
4) ингибиторы холинергетиков нарушают транспорт ионов, витамина С;
5) общие побочные действия (рвота, тошнота, диарея, бради-кардия, развитие картины острого живота).
Чтобы уменьшить побочное действие миотиков, их надо сочетать с мидриатиками – адренергическими симпатикотропными веществами, /3-блокаторами, нормализующими артериальное давление (клофелином, гемитоном, леофрином), /3-блокаторами (тимололом). Их гипотензивное действие недостаточно изучено. Они увеличивают отток и временно уменьшают продуцирование внутриглазной жидкости.
Адреналин 1–2%-ный с пилокарпином приводит к суммированному действию и потенцированному действию пилокарпина.
Применяется адренокарпин – 0,1 г пилокарпина растворить в 10 мл 0,1 %-ного адреналина.
Эфедрин, мезатон, картизин обладают более слабым гипотензивным действием.
Фетанол 3 %-ный очень стоек, хорошо переносится.
Клофелин (гемитон) 0,125 %-ный, 0,25 %-ный, 0,5 %-ный. Возможны сухость во рту, сонливость, слабость, запор. Эти препараты понижают артериальное давление и не применяются при артериальной гипотонии.
Изоглаукон – германский препарат, у которого побочные явления постепенно ослабевают через несколько дней после его применения.
Бета-блокаторы – эуспирон, продрин (новодрин) – не расширяют зрачок.
Тимолол (октимол, тимоптик) 0,25 %-ный, 0,5 %-ный понижает повышенное и нормальное внутриглазное давление, действует через 20 мин и сохраняет действие 24 ч, не угнетает миокард.
При переводе с пилокарпина на тимолол необходимо определить недостаточность реакции глаза. При длительном применении тимолола может наступить привыкание.
Показания: длительное понижение внутриглазного давления у больных с хронической открытоугольной глаукомой, вторичной глаукомой.
Профилактически применяют 2 %-ный раствор 1 раз в неделю, без комбинации с другими миотиками – 2 раза в день. Могут быть побочные явления: конъюнктивит, кератит, аллергическая реакция. При длительном применении возможны брадикардия, гипотония, обморок, бронхоспазм. Назначать вместе с миотиками при беременности надо с осторожностью.
Орнид (подобно АДГ) понижает внутриглазное давление на несколько часов.
При применении адренергических препаратов могут наблюдаться отложение пигмента по краю век, отек макулы, общее отравление, тахикардия, экстрасистолия, повышение артериального давления, мозговые расстройства. При применении необходимо зажимать слезную точку.
2. Ингибиторы карбодингидразы. При блокаде карбодин-гидразы происходит понижение продукции внутриглазной жидкости, с мочой выводятся соли натрия и калия, поэтому необходимо восполнение дефицита калия. Ингибиторы кар-бодингидразы следует применять 3–5 дней, 1 раз в неделю – препараты диамокс, диакарб, лазикс.
Показания: острый приступ заднеугольной глаукомы.
В период подготовки к хирургическому лечению назначают следующие препараты.
Диакарб по 0,25, 0,5 мг 1–6 раз в день, действует 3–5 ч; кард-рад – 0,125 мг; нептозан 0,05-0,1 мг; дарапид 0,05-0,3 мг; би-фамид – 250 мг, 3–4 раза в день; гипотиазид – 25-100 мг.
Побочное действие: парестезии в конечностях, преходящая миопия, уретральные колики, тошнота, рвота. Не назначаются при мочекаменной болезни.
3. Препараты осмотического действия:
1) мочевина 30 %-ный раствор внутривенно, 1–1,5 г на 1 кг веса больного или через рот внутрь с сахарным сиропом. Плохо переносится, возможны тошнота, рвота;
2) маннитол – 6-атомный спирт, 20 %-ный раствор внутривенно, 2–2,5 г на 1 кг веса больного. Понижает внутриглазное давление на 2–4 ч. Менее токсичен, лучше переносится;
3) глицерин (глицерол – водный раствор внутрь; с аскорбиновой кислотой 1: 1, 1–1,5 г/кг веса, понижает внутриглазное давление через 30 мин, действует в течение 5–8 ч, менее токсичен.
Применяются аминазин + димедрол + пипольфен + про-медол – миотическая смесь.
При болях необходимы отвлекающие мероприятия: горячие ножные ванны, солевые слабительные, пиявки на висок.
Миотики нормализуют внутриглазное давление в 40 % случаев, мидриатики – в 60 %. Сочетанное их применение при от-крытоугольной глаукоме дает хороший эффект.
Выработка режима на фоне суточной тонометрии:
1) отмена всех препаратов;
2) пилокарпин 2–3 раза в день.
Проводится адреналиновая проба. Если она отрицательная, то назначают адренопилокарпин (0,1 мг порошка пилокарпина на 10 мл 0,1 %-ного раствора солянокислого адреналина).
Больные с открытоугольной глаукомой 1 раз в год должны обследоваться в стационаре для проверки компенсации и стабилизации зрительной функции.
Лечение острого приступа заднеугольной глаукомы
1) 1 %-ный раствор пилокарпина в течение 1 ч через каждые 15 мин;
2) диакарб, лазикс (можно внутривенно);
3) ножные горячие ванны, горчичники;
4) солевое слабительное и глицерол.
Если острый приступ не купируется в течение 24 ч, необходимо срочное хирургическое вмешательство.
Общие мероприятия, повышающие обменные процессы:
1) сосудорасширяющая терапия, согласованная с терапевтом (при гипотонии не назначается);
2) антисклеротическая терапия (мисклерон и т. д.);
3) витамины (естественные) всех групп;
4) курсы АТФ;
5) витамины группы В (при гипертонической болезни противопоказаны);
6) санаторно-курортное лечение – «Пикет» в Кисловодске, «Усть-Качка» в Пермской области;
7) режим труда и отдыха (все можно в меру);
8) молочно-растительная диета;
9) ограничение работы внаклон, работы в ночную смену, в горячих цехах;
10) исключение курения и употребления алкоголя;
11) телевизор можно смотреть в освещенной комнате не более 2 ч.
Хирургическое лечение глаукомы
История хирургии глаукомы.
I период – до А. фон Греффе и Миккензи произвели первую операцию – пункцию склеры, роговицы для понижения внутриглазного давления, но эффект был кратковременным.
В 1857 г. А. фон Греффе впервые произвел полную иридэк-томию, до зрачка.
Базальная иридэктомия производится в настоящее время.
Механизм иридэктомии: разблокируется угол передней камеры, доступ жидкости к углу передней камеры, дополнительный путь оттока жидкости из задней камеры, фильтрация по склеральному рубцу.
Осложнения при иридэктомии: циклохрусталиковый блок; при вскрытии передней камеры хрусталик смещается вперед, вклинивается в цилиарное тело. Иридэктомия эффективна при заднеугольной глаукоме.
II период – фильтрующие операции (создание в стенке глаза фильтрующего пористого рубца); Вернер-склеротомия.
Осложнения – ранения радужки, кровотечение (гемоф-тальмит), повреждения хрусталика.
В 1913 г. Вихриевич предложил несквозную заднюю склеротомию. На склере делаются надрезы в виде решки, но может быть стафилома.
Гейне предложил циклодиализ. Цилиохориоидальная отслойка сопровождается гипотонией, приводит к искусственному расщеплению оболочек. Применяется при глаукоме, не афакичной глазу, при врожденной глаукоме. Можно делать несколько раз.
В 1871 г. Герберт произвел иридэнклейзис: при иридотомии роговица ущемляется в склеральном разрезе листком кнаружи.
В стенке глаза образуется фистула, выстланная пигментным листком роговицы. Варианты:
1) 1 ножка;
2) лобулярный (базальный), когда зрачок не рассекается, а надсекается. На роговице колобома, под конъюнктивой – кусочек радужки – микроклейзис. Последствия – перерождение фильтрующей подушечки, перфорация, эндофтальмит. III период. (см. табл. 3)
Таблица 3
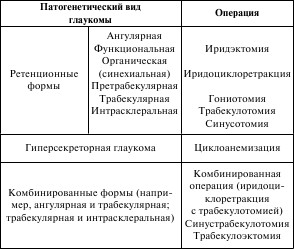
Классификация глаукомы (хирургическая)
Современные операции предусматривают:
1) улучшение оттока внутриглазной жидкости;
2) уменьшение продукции внутриглазной жидкости.
Если уменьшается выработка внутриглазной жидкости, то нарушается иннервация, развивается дистрофия роговицы и т. д. На видящем глазу операции на цилиарном теле нежелательны.
Для повышения внутриглазной жидкости операционные вмешательства делаются в месте задержки внутриглазной жидкости.
Другая концепция – создать новые пути оттока:
1) анастомозы около угла передней камеры и венами ворти-козного русла;
2) миоклейзис – часть внутренней прямой мышцы с сосудистым пучком пересаживают в угол передней камеры;
3) часть эписклеры вместе с сосудами погружают в угол передней камеры;
4) вставляют различные трубочки (дренаж), создают клапаны.
Подготовка больного к операции.
1. Максимально понижают внутриглазное давление и снижают повышенное артериальное давление. За 2–3 недели отменяют антихолинергические препараты, так как они повышают кровоточивость.
2. За 30 мин до операции назначают димедрол с промедо-лом и глицеролом.
3. Желательна общая анестезия (и комбинированная).
4. Рациональная анестезия – ретробульбарная, аминезия (включаются двигательные мышцы).
5. Медленное вскрытие передней камеры:
1) стероидная противовоспалительная терапия в ходе операции;
2) профилактика инфекции (антибиотики широкого спектра действия под конъюнктиву).
Классификация операций Краснова
1. Ангулярная ретенция – относительная и абсолютная; дифференциальный диагноз – проба Форбса. При функциональном блоке – иридэктомия, при органной синехии – ири-доциклоретракция.
2. Трансплантаты склеры выкраиваются на 2/3, затем они вставляются в угол передней камеры, благодаря чему создается дополнительный дренаж.
3. Претрабекулярная блокада – гониотомия.
4. Трабекулярная ретенция – трабекулотомия, разрушение внутренней стенки шлеммова канала.
5. Интрасклеральная ретенция – синусотомия; синустраб-эктомия – иссекается лоскут склеры, шлеммов канал, трабе-кула. Эффективность этой операции – 98 %, отдаленных результатов – 85–87 %, если она производится в начальной и развитой стадиях глаукомы.
Комбинированные операции, если они показаны. Осложнения:
1) цилиохориоидальная отслойка, так как транссудаты скапливаются в сукрахориоидальном пространстве;
2) мелкая передняя камера;
3) низкое внутриглазное давление;
4) низкое зрение;
5) при низком внутриглазном давлении – «шок цилиарного тела».
Лечение осложнений:
1) госпитализация, инъекции кофеина, стероидов, мидриати-ки, давящие повязки на область фильтрации;
2) хирургическое лечение – задняя трепанация склеры в проекции плоской части цилиарного тела;
3) по Федорову – надо создавать новые пути оттока жидкости;
4) СААР – склероангулореконструкция делается на 6 ч, у лимба отсепарируются два лоскута – эписклеры (где много сосудов) и глубокий лоскут, затем их меняют местами (поверхностные сосудистые сплетения подводятся к влаге передней камеры);
5) внутренняя склерэктомия (СТЭ по Федорову) – резекция внутренних слоев склеры и их иссечение.
Операции, направленные на уменьшение продукции ци-лиарной мышцы:
1) циклоанемизация (производится диатермокаутеризация цилиарных артерий, что приводит к атрофии части цили-арного тела и понижению продукции внутриглазной жидкости);
2) можно воздействовать на цилиарное тело через склеру холодом (криопексия) или повышением температуры, лазером (коагуляция цилиарного тела).
Лазерная микрохирургия глаукомы направлена прежде всего на устранение внутриглазных блоков на пути движения внутренней влаги из задней камеры глаза в эписклеральные вены. С этой целью используют лазеры различных типов, но наибольшее распространение получили аргоновые лазеры с длиной волны 488 и 514 нм, импульсные неодимовые ИАГ – лазеры с длиной волны 1060 нм, а также полупроводниковые (диодные) лазеры с длиной волны 810 нм.
Лазерная гониопластика – коагулируется базальная часть роговицы, что приводит к расширению угла передней камеры, зрачка, натягивается трабекула и открывается шлеммов канал. Наносятся 20–30 коагулянтов. Эта операция эффективна при закрытоугольной глаукоме с функциональным блоком.
Лазерная иридэктомия заключается в формировании небольшого отверстия в периферическом отделе радужки.
Операция показана при функциональном или органическом блоке зрачка. Она приводит к выравниванию давления в задней и передней камерах глаза и открытию передней камеры. С профилактической целью проводят операцию.
Лазерная трабекулопластика состоит в нанесении нескольких прижиганий на внутреннюю поверхность трабекулярной диафрагмы, в результате чего улучшается ее проницаемость для внутриглазной влаги и снижается опасность блокады шлеммо-ва канала. Применяется при первичной открытоугольной глаукоме, не поддающейся компенсации с помощью лекарственных средств.
С помощью лазеров могут быть произведены и другие операции (фистулизирующие и циклодеструктивные), а также операции, направленные на коррекцию микрохирургических «ножевых» операций.
Послеоперационный период:
1) больничный лист не менее чем на 2 месяца;
2) «гимнастика зрачка»;
3) лечение послеоперационных иридоциклитов;
4) при задних синехиях и гифеме – рассасывающая терапия;
5) при гиперфильтрации – давящая повязка с валиком на 2–3 ч в день;
6) при недостаточной фильтрации – массаж;
7) после операции – местные инстилляции антибиотиков, в течение первых недель – противовоспалительные препараты в дозах, соответствующих степени воспалительной реакции. Чаще используются нестероидные противовоспалительные средства;
8) если внутриглазное давление остается высоким в течение нескольких недель после операции или поддерживается на нормальном уровне благодаря сопутствующей гипотензивной терапии, необходимо снятие швов на корнеосклеральном тоннеле;
9) при длительном снижении внутриглазного давления зрение может быть серьезно нарушено, но при нормализации давления практически во всех случаях наблюдается полное его восстановление.
Поведение пациента после операции. Современные методики антиглаукомных операций значительно снижают риск послеоперационных осложнений, поэтому пациент может возвращаться к нормальному образу жизни уже через несколько дней после операции. В зависимости от остроты зрения пациент еще какое-то время может быть неспособен водить автомобиль.
Принятие душа и мытье головы (не наклоняя ее) разрешается уже на третий день после операции.
Вопрос о возвращении к работе решается индивидуально, в зависимости от эффективности проведенной операции и от профессии пациента. Тяжелый физический труд запрещен.
При многих видах трудовой деятельности, например при офисной работе, возможно достаточно скорое ее возобновление в том случае, если неоперированный глаз обладает достаточными зрительными функциями. С осторожностью необходимо относиться к ситуациям, когда по роду деятельности необходимо стереоскопическое зрение.






