Лабораторные методы исследования
Исследование мокроты. Цитологическое исследование мокроты дает информацию о характере воспалительного процесса и его выраженности. Является обязательным методом.
Микробиологическое (культуральное) исследование мокроты целесообразно проводить при неконтролируемом прогрессировании инфекционного процесса и подборе рациональной антибиотикотерапии. Является дополнительным методом обследования.
Исследование крови. Клинический анализ. При стабильном течении ХОБЛ существенных изменений содержания лейкоцитов периферической крови не происходит. При обострении чаще всего наблюдается нейтрофильный лейкоцитоз с палочкоядерным сдвигом и увеличение СОЭ. Однако эти изменения наблюдаются не всегда.
С развитием гипоксемии у больных ХОБЛ формируется полицитемический синдром, для которого характерно изменение гематокрита (гематокрит > 47 % у женщин и > 52 % у мужчин), повышение числа эритроцитов, высокий уровень гемоглобина, низкая СОЭ и повышенная вязкость крови.
Рентгенологическое исследование органов грудной клетки является обязательным методом обследования. При рентгенографии легких в прямой и боковой проекциях при ХОБЛ обнаруживаются увеличение прозрачности легочной ткани, низкое стояние купола диафрагмы, ограничение ее подвижности, увеличение ретростернального пространства.
Существенные рентгенологические изменения могут не обнаруживаться при легкой степени ХОБЛ. При средней и тяжелой степени заболевания ХОБЛ возможны: низкое стояние купола диафрагмы, уплощение и ограничение ее подвижности, гипервоздушность легочных полей, буллы и увеличение ретростернального пространства; сужение и вытянутость сердечной тени. На фоне обеднения сосудистыми тенями определяется высокая плотность стенок бронхов, инфильтрация по их ходу. Иными словами, выявляется ряд признаков, характерных для воспалительного процесса в бронхиальном дереве и для эмфиземы.
Компьютерная томография легких. Компьютерная томография является дополнительным методом исследований и проводится по специальным показаниям. Она позволяет количественно определить морфологические изменения легких, в первую очередь эмфизему, более четко выявить буллы, их локализацию и размеры.
Электрокардиография. Электрокардиография позволяет выявить признаки гипертрофии правых отделов сердца, однако ее ЭКГ-критерии резко изменяются из-за эмфиземы. Данные ЭКГ в большинстве случаев позволяют исключить кардиальный генез респираторной симптоматики.
Бронхологическое исследование (фибробронхоскопия). Бронхологическое исследование (фибробронхоскопия) является дополнительным исследованием для больных ХОБЛ. Оно проводится для оценки состояния слизистой оболочки бронхов и дифференциального диагноза сдругими заболеваниями легких. В ряде случаев могут быть выявлены заболевания, являющиеся причиной хронической бронхиальной обструкции.
Спирография (исследование функции внешнего дыхания). Спирография имеет ведущее значение в диагностике ХОБЛ и объективной оценке степени тяжести заболевания. Обязательным является определение следующих объемных и скоростных показателей: жизненная емкость легких (ЖЕЛ), форсированная жизненная емкость легких (ФЖЕЛ), объем форсированного выдоха за 1 с(ОФВ1), максимальная скорость выдоха на уровне 75,50 и 25 % (МСВ75-25). Функциональный диагноз ХОБЛ устанавливается на основе этих показателей.
Функциональные расстройства при ХОБЛ проявляются не только нарушением бронхиальной проходимости, но также изменением структуры статических объемов, нарушением эластических свойств, диффузионной способности легких, снижением физической работоспособности. Определение этих групп расстройств является дополнительным.
Нарушение бронхиальной проходимости. Наиболее важным для диагностики ХОБЛ является определение хронического ограничения воздушного потока, т. е. бронхиальной обструкции. Основным критерием, определяющим хроническое ограничение воздушного потока, или хроническую обструкцию, является падение показателя ОФВ1 до уровня, составляющего менее 80 % от должных величин. Бронхиальная обструкция считается хронической, если, несмотря на проводимое лечение, она регистрируется при повторных спирометрических исследований как минимум 3 раза в течение одного года.
Для исследования обратимости обструкции используются пробы сингаляционными бронходилататорами и оценивается их влияние на показатели кривой поток-объем, главным образом, на объем форсированного выдоха за 1 с (ОФВ1). При обследовании конкретного пациента с ХОБЛ необходимо помнить, что обратимость обструкции – величина вариабельная и у одного и того же больного может быть разной в периоды обострения и ремиссии.
Бронходилатационные тесты
В качестве бронходилатационных препаратов при проведении тестов у взрослых рекомендуется назначать:
1) ?2-агонисты короткого действия, начиная с минимальной дозы до максимально допустимой: фенотерол – от 100 до 800 мкг; сальбутамол – от 200 до 800 мкг, тербуталин – от 250 до 1000 мкг, сизмерением бронходилатационного ответа через 15 мин;
2) антихолинергические препараты – в качестве стандартного препарата рекомендуется использовать ипратропиум бромид, начиная с минимальных доз (40 мкг) до максимально возможных доз (80 мкг), сизмерением бронходилатационного ответа через 30–45 мин.
Возможно проведение бронходилатационных тестов с назначением более высоких доз препаратов, которые ингалируются через небулайзеры.
Во избежание искажения результатов и для правильного выполнения бронходилатационного теста необходимо отменить проводимую терапию в соответствии с фармакокинетическими свойствами принимаемого препарата (?2-агонисты короткого действия – за 6 ч до начала теста, длительно действующие ?2-агонисты – за 12 ч, пролонгированные теофиллины – за 24 ч).
Прирост ОФВ1 более чем на 15 % от исходных показателей принято условно характеризовать как обратимую обструкцию.
Мониторирование ОФВ1. Важным методом, позволяющим подтвердить диагноз ХОБЛ, является мониторирование ОФВ1 – многолетнее повторное измерение этого спирометрического показателя. В зрелом возрасте в норме отмечается ежегодное падение ОФВ1 в пределах 30 мл в год. Проведенные в разных странах крупные эпидемиологические исследования позволили установить, что для больных ХОБЛ характерно ежегодное падение показателя ОФВ1 более 50 мл в год.
Газовый состав крови. ХОБЛ сопровождается нарушением вентиляционно-перфузионных соотношений, что может приводить к артериальной гипоксемии – к снижению напряжения кислорода в артериальной крови (РаО2). Кроме того, вентиляционная дыхательная недостаточность приводит к повышению напряжения углекислоты в артериальной крови (РаСО2). У больных ХОБЛ схронической дыхательной недостаточностью наступающий ацидоз метаболически компенсируется повышенной продукцией гидрокарбоната, что позволяет поддерживать относительно нормальный уровень рН.
Пульсоксиметрия применяется для измерения и мониторирования насыщения крови кислородом (SaO2), однако она дает возможность регистрировать лишь уровень оксигенации и не позволяет следить за изменениями РаСО2. Если показатель SaO2 составляет менее 94 %, то показано исследование газов крови.
При прогрессировании ХОБЛ достаточно часто наблюдается повышение давления в легочной артерии. Среди неинвазивных косвенных методов контроля легочной гипертензии наилучшие результаты получены спомощью допплерэхокардиографии. Выраженность легочной гипертензии имеет прогностическое значение.
На территориях с высокой частотой дефицита ?-1-антитрипсина по рекомендации ВОЗ следует проводить скрининг больных ХОБЛ на наличие данного генетического дефекта. Если сывороточная концентрация ?-1-антитрипсина составляет менее 15–20 % от нормального уровня, то высока вероятность наличия у пациента гомозиготного типа дефицита ?-1-антитрипсина.
Оценка течения ХОБЛ. Целями оценки течения ХОБЛ являются определение степени тяжести заболевания, определение состояния здоровья пациента, определение риска будущих неблагоприятных событий (обострение заболевания, госпитализация или смерть) с тем, чтобы в конечном счете управлять течением болезни.
Для достижения этих целей при оценке ХОБЛ необходимо рассмотреть следующие аспекты:
– текущую степень выраженности симптомов заболевания у пациента;
– выраженность ухудшения спирометрических показателей;
– риск обострений;
– наличие сопутствующих заболеваний.
Для оценки выраженности симптомов у пациентов с ХОБЛ GOLD (2011) рекомендует использовать модифицированный вопросник Британского медицинского исследовательского совета – Modified British Medical Research Council (mMRC) questionnaire, или тест оценки ХОБЛ – CAT (COPD Assessment Test).
Вопросник mMRC (табл. 7) позволяет оценить нарушение физической активности, связанное с одышкой.
Таблица 7
Степень тяжести одышки по вопроснику mMRC по GOLD (2011)

Вопросник САТ из 8 пунктов дает более развернутую картину, позволяя оценить влияние ХОБЛ на повседневную жизнь и здоровье пациента и определить числовой показатель, характеризующий ухудшение состояния здоровья пациента с ХОБЛ.
Оценка риска обострений. Обострение ХОБЛ определяется как острое событие, характеризующееся ухудшением респираторных симптомов, выходящих за границы их обычных ежедневных вариаций, и требующее изменения терапии (табл. 8).
Таблица 8
Риск при ХОБЛ по GOLD (2011)
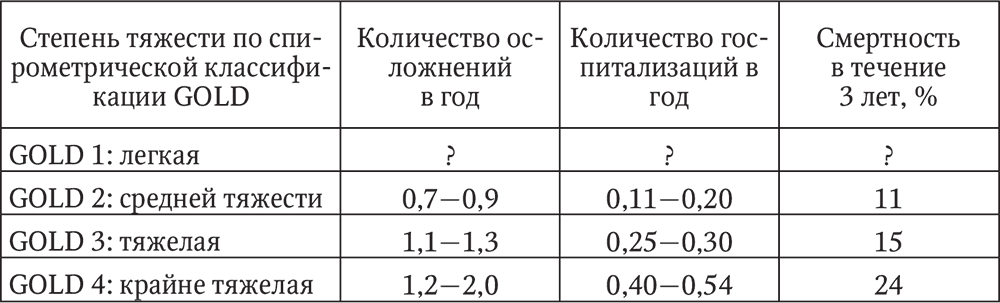
Обострения ХОБЛ способствуют снижению функции легких, ухудшению состояния здоровья и увеличению риска смерти, поэтому оценка риска обострений рассматривается как оценка неблагоприятного клинического прогноза в целом.
Последняя редакция GOLD (2011) предлагает разделять пациентов с ХОБЛ на группы на основе интегральной оценки симптомов, спирометрической классификации и риска развития осложнений (рис. 2).
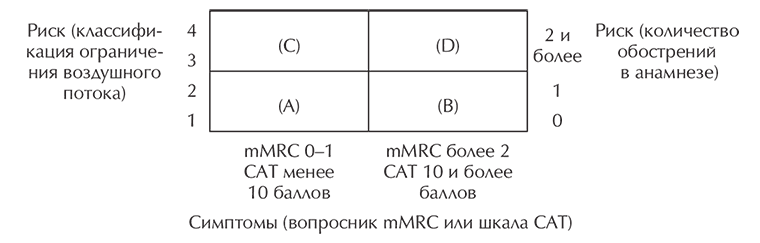
Рис. 2.
Группы пациентов характеризуются следующим образом:
Группа А – «низкий риск», «меньше симптомов». Обычно у таких пациентов наблюдаются спирометрические данные класса 1 или 2 (ограничение скорости воздушного потока легкой или средней степени тяжести) и / или 0–1 обострение в год и степень 0–1 по mMRC или менее 10 баллов по шкале САТ.
Группа В – «низкий риск», «больше симптомов». Обычно у таких пациентов наблюдаются спирометрические данные класса 1 или 2 (ограничение скорости воздушного потока легкой или средней степени тяжести) и / или 0–1 обострение в год и степень 2 и более по mMRC или 10 и больше баллов по шкале САТ.
Группа С – «высокий риск», «меньше симптомов». Обычно у таких пациентов наблюдаются спирометрические данные класса 3 или 4 (ограничение скорости воздушного потока тяжелой или крайне тяжелой степени) и / или 2 и более обострений в год и степень 0–1 по mMRC или менее 10 баллов по шкале САТ.
Группа D – «высокий риск», «больше симптомов». Обычно у пациентов этой группы наблюдаются спирометрические данные класса 3 или 4 (ограничение скорости воздушного потока тяжелой или крайне тяжелой степени) и / или 2 и более обострений в год и степень 2 и более по mMRC или 10 и больше баллов по шкале САТ.
Даже при отсутствии частых обострений пациенты группы C и D, со спирометрическими данными класса 3 и 4, подвергаются большему риску госпитализации и смерти, что позволяет относить их к числу больных «высокого риска обострений».
Дифференциальный диагноз. Следует различать ХОБЛ и бронхиальную астму (БА), так как требуются принципиально различные подходы к лечению каждого из этих заболеваний.
Клиническое обследование обнаруживает приступообразность симптоматики при БА нередко в сочетании с экстрапульмональными признаками аллергии, в число которых входят риниты, конъюнктивиты, кожные проявления, пищевая аллергия. В целом для больных ХОБЛ характерна постоянная, мало меняющаяся симптоматика.
Важным элементом дифференциальной диагностики является снижение ОФВ1 на 50 мл у больных ХОБЛ, чего не встречается при БА. Для ХОБЛ характерна сниженная суточная вариабельность показателей пикфлоуметрии < 12 %. При БА разность между утренними и вечерними показателями пикфлоуметрии повышена и превышает 20 %. При БА чаще наблюдается бронхиальная гиперреактивность. Из лабораторных признаков при БА чаще встречается увеличение содержания IgЕ. При появлении у больных БА необратимого компонента бронхиальной обструкции дифференциальный диагноз этих заболеваний теряет смысл, так как можно констатировать присоединение второй болезни – ХОБЛ (более подробно см. в разделе «Бронхиальная астма»).
Сходная с ХОБЛ клиническая симптоматика наблюдается при интерстициальных болезнях легких. Интерстициальные болезни легких – это гетерогенная группа заболеваний, объединенная рентгенологическим синдромом двусторонней диссеминации как известной (туберкулез, саркоидоз и др.), так и неизвестной этиологии (см. раздел «Интерстициальные болезни легких»).
Облитерирующий бронхиолит. Облитерирующий бронхиолит развивается в молодом возрасте. Связи с курением не установлено. Возможными причинами считается контакт с парами, дымом. КТ обнаруживает очаги пониженной плотности на выдохе. Нередко выявляется сопутствующий ревматоидный артрит.
В ряде клинических ситуаций необходимо проводить дифференциальный диагноз ХОБЛ с нижеследующими заболеваниями и состояниями.
Сердечная недостаточность. Характерны хрипы в нижних отделах легких при аускультации. Значительное снижение фракции выброса левого желудочка. Дилатация левых отделов сердца. На рентгенограмме заметны расширение контуров сердца, застойные явления (вплоть до отека легких). При исследовании функции легких определяются нарушения по рестриктивному типу без ограничения воздушного потока.
Бронхоэктатическая болезнь. Характерны большие объемы гнойной мокроты. Отмечается частая связь с бактериальной инфекцией. При аускультации: грубые влажные разнокалиберные хрипы. При осмотре: «барабанные палочки», «часовые стекла». На рентгенограмме или КТ видны расширение бронхов, утолщение бронхиальных стенок.
Туберкулез. Способен развиваться в любом возрасте. При рентгенографии легких обнаруживаются инфильтрат в легких или очаговые поражения.
Лечение ХОБЛ. Целью лечения является снижение темпов прогрессирования заболевания, ведущего к нарастанию бронхиальной обструкции и дыхательной недостаточности, уменьшение частоты и продолжительности обострений, повышение толерантности к физической нагрузке и улучшение качества жизни.
Обучение пациентов – важный этап индивидуальной работы сбольным. Пациент должен быть хорошо осведомлен о причинах, характере и особенностях своего заболевания, являться активным, сознательным участником восстановительного процесса. В образовательные программы для больных необходимо включать обучение правильному использованию лекарственных средств (индивидуальных ингаляторов, спейсеров, небулайзеров). Больные должны знать основные правила самоконтроля, в том числе и с использованием пикфлоуметра, должны уметь объективно оценивать свое состояние и при необходимости принимать меры неотложной самопомощи. Важным этапом образования пациентов является их профессиональная принадлежность, особенно в случаях, когда профессия больного связана с агрессивной экологией.
Прекращение курения – первый обязательный шаг на пути к излечению. Больной ХОБЛ должен четко осознавать вредоносное действие табачного дыма на дыхательную систему. Врач должен помочь больному составить конкретную программу ограничения и прекращения курения. В случаях никотиновой зависимости целесообразно применение никотинзамещающих препаратов, а также привлечение психотерапевтов, иглорефлексотерапевтов. Положительный эффект отказа от курения наблюдается в любой стадии ХОБЛ.
Фармакотерапия ХОБЛ
Бронходилатирующая терапия. Применение бронхорасширяющих препаратов – базисная терапия, обязательная при лечении больных ХОБЛ. Все остальные средства и методы должны применяться только в сочетании со средствами базисной терапии.
Предпочтение отдается применению ингаляционных форм бронхолитиков. Ингаляционный путь введения препаратов способствует наиболее быстрому проникновению лекарственного средства в пораженный орган, следовательно, и наиболее эффективному воздействию. Вместе с тем при ингаляционном методе значительно снижается потенциальный риск развития побочных системных эффектов медикаментозных препаратов. Использование спейсера позволяет упростить ингаляцию, увеличить ее эффективность и еще больше снизить потенциальный риск развития системных и местных побочных эффектов.
Оптимальным на сегодняшний день является использование порошковых ингаляторов или бронхолитиков в растворах для небулайзерной терапии.
Из существующих бронхорасширяющих средств в лечении ХОБЛ используются м-холинолитики, ?2-агонисты и метилксантины. Последовательность их применения и сочетание зависит от тяжести заболевания, а также от индивидуальных особенностей больного.
Традиционно базовыми бронходилататорами для лечения ХОБЛ считаются м-холинолитики. К ним относятся: ипратропия бромид (атровент, длительность действия 6–8 ч), окситропия бромид (вентилат) и комбинированный бронходилататор – беродуал (ипратропия бромид в сочетании с фенотеролом). Беродуал используется как для длительного лечения ХОБЛ, так и для быстрого купирования симптомов. В настоящее время появился новый холинолитик пролонгированного действия – тиотропия бромид (спирива), который применяется 1 раз в сутки.
Используются селективные симпатомиметики (?2-агонисты) короткого действия (4–6 ч): фенотерол, сальбутамол, тербуталин. Эффект от симпатомиметиков наступает быстро, однако для них характерны ряд системных побочных эффектов в результате воздействия на сердечно-сосудистую систему.
Селективные ?2-агонисты представляют собой рацемические смеси (50: 50) двух оптических изомеров R и S. Установлено, что фармакологическая активность R-изомеров в 20—100 раз выше, чем S-изомеров. Показано, что R-изомер сальбутамола имеет свойства бронхолитика, тогда как S-изомер имеет противоположные свойства: провоспалительное действие, увеличение гиперреактивности дыхательных путей, усиление бронхоспазма. Кроме того, метаболизируется он намного медленнее R-изомеров. Недавно был создан новый препарат (левалбутерол), содержащий только R-изомер.
В последние годы помимо широкого применения беродуала для купирования бронхиальной обструкции и базисной терапии ХОБЛ стали использовать новый препарат из группы ?2-агонистов – формотерол (форадил, атимос, оксис турбухалер), обладающий не только быстрым началом действия (через 1–3 мин), но и длительным эффектом (в течение 12 ч и более).
В лечении ХОБЛ возможно применение и других ?2-агонистов длительного действия, таких как: сальметерол (серевент, сальметер), индакатерол (онбрез бризхалер).
Также эффективны при лечении ХОБЛ теофиллины пролонгированного действия (теотард, теопэк), которые можно использовать и как основной препарат, и как дополнение к симпатомиметикам. Однако из-за узкой грани между терапевтической и токсической дозами теофиллинов предпочтение отдается ингаляционным бронходилататорам.
На I стадии ХОБЛ по потребности применяют бронходилататоры короткого действия. В стадии II–IV назначают систематическое употребление одного из бронходилататоров в комбинации спрепаратами короткого действия или длительного действия с быстро наступающим эффектом.
Можно использовать также ингаляционные кортикостероиды (бекламетазон, будесонид, флутиказон), если при их применении достоверно улучшаются клинические и вентиляционные показатели.
Глюкокортикостероидная терапия. Показанием для применения ГКС при ХОБЛ является неэффективность средств базисной терапии – бронхорасширяющих средств в максимальных дозах.
В последней редакции GOLD при повторяющихся обострениях заболевания лечение ингаляцинными ГКС рекомендуется всем пациентам с ОФВ1 < 50 %. Согласно мнению экспертов Российского респираторного общества, ингаляционные ГКС являются препаратами второй линии базисной терапии и целесообразность их назначения рассматривается у пациентов с ОФВ1 < 50 %, получающих базисную ингаляционную бронходилатационную терапию в случае, если обострения, требующие назначения системных ГКС или антибиотиков, отмечаются 1 раз в год или чаще.
Применение ГКС в таблетках более 2 нед. нежелательно. Оптимально использовать ингаляционные ГКС или растворы (суспензии) для небулайзеров (например, суспензию будесонида). При тяжелом и крайне тяжелом течении ХОБЛ (стадия III–IV) в качестве базисной терапии возможно использование комбинированных препаратов, в состав которых входит ГКС и ?2-агонист длительного действия (серетид, фостер, симбикорт).
При лечении обострений ХОБЛ средней и тяжелой степени необходимо применение небулайзерной терапии. Небулайзер дает возможность ингаляционного введения бронхолитических средств и глюкокортикостероидных гормонов в высоких дозах.
Ингибиторы фосфодиэстеразы-4 (ФДЭ-4). Препарат рофлумиласт (даксас) представляет собой ингибитор ФДЭ-4, нестероидное противовоспалительное средство, направленное на устранение воспалительных процессов, связанных с ХОБЛ. Механизм действия заключается в ингибировании ФДЭ-4 – основного фермента, метаболизирующего ЦАМФ, содержащийся в клетках, участвующих в воспалительных процессах и являющихся важным в патогенезе ХОБЛ. Рофлумиласт назначают в таблетках по 0,5 мг 1 раз в день.
Антибактериальная терапия. В период стабильного течения ХОБЛ антибактериальная терапия не проводится. Использовать антибиотики в профилактических целях не рекомендуется.
В холодное время года у больных ХОБЛ нередко возникают обострения в результате инфекций. Наиболее часто встречающимися возбудителями заболеваний являются Streptococcus pneumonia, Haemophilus influenzae, Moraxella catarralis, а также различные вирусы. Антибиотики назначают только в случаях появления клинических признаков интоксикации, увеличения количества мокроты и появления в ней гнойных элементов. Обычно лечение назначается эмпирически, с назначения препаратов перорально сроком на 7—14 дней. При тяжелом обострении анпрепараты назначают парентерально.
В зависимости от возбудителя применяют:
– аминопенициллины внутрь (амоксициллин);
– цефалоспорины II–III поколений (цефуроксим внутрь, цефтриаксон – парентерально);
– макролиды внутрь (спирамицин, кларитромицин, азитромицин, мидекамицин);
– респираторные (пневмотропные) фторхинолоны III–IV поколений (левофлоксацин, гемифлоксацин).
Подбор антибиотика по чувствительности флоры in vitro проводится лишь при неэффективности эмпирической антибиотикотерапии.
Антибиотики в ингаляциях назначать не следует.
Мукорегуляторные средства. Улучшение мукоцилиарного клиренса в значительной степени достигается при целенаправленном воздействии на бронхиальный секрет с применением мукорегуляторных препаратов. Их применение при ХОБЛ ограничивается периодами обострений с увеличением вязкости секрета и длится не более 3–5 дней. Более длительное их применение при стабильном течении ХОБЛ неоправданно. Использование в качестве муколитических средств протеолитических ферментов недопустимо в связи с высоким риском развития серьезных побочных эффектов, таких как кровохарканье, аллергия, бронхоконстрикция.
Препарат амброксол (амбросан, лазолван) стимулирует образование трахеобронхиального секрета пониженной вязкости за счет деполимеризации кислых мукополисахаридов бронхиальной слизи и выработки бокаловидными клетками нейтральных мукополисахаридов. Отличительной особенностью амброксола является его способность повышать синтез и секрецию сурфактанта и блокировать распад последнего под воздействием неблагоприятных факторов. В сочетании с антибиотиками амброксол усиливает их проникновение в бронхиальный секрет и слизистую оболочку бронхов, повышая эффективность антибактериальной терапии и сокращая ее длительность. Препарат применяется перорально и в ингаляциях короткими курсами (в момент обострения).
Препарат ацетилцистеин свободен от повреждающего действия протеолитических ферментов. Его молекулы, благодаря сульфгидрильным группам, разрывают дисульфидные связи мукополисахаридов мокроты. К разжижению мокроты приводит и стимуляция мукозных клеток. Ацетилцистеин увеличивет синтез глютатиона, принимающего участие в процессах детоксикации. Применяется перорально и в ингаляциях.
Карбоцистеин нормализует количественное соотношение кислых и нейтральных сиаломуцинов бронхиального секрета. Под воздействием препарата происходит регенерация слизистой оболочки, уменьшение числа бокаловидных клеток, особенно в терминальных бронхах, иначе говоря, препарат обладает мукорегулирующим и муколитическим эффектами. При этом восстанавливается секреция IgA и число сульфгидрильных групп. Применяется перорально.
Применение фармакотерапевтических средств на различных стадиях ХОБЛ в соответствии с рекомендациями GOLD (2006) представлено в табл. 9.
Таблица 9
Применение фармакотерапевтических средств на различных стадиях ХОБЛ (GOLD, 2006)

Последняя редакция GOLD (2011), в соответствии с выделенными группами пациентов А, В, С и D, дает следующие рекомендации по начальной тактике лекарственной терапии при ХОБЛ, которые представлены ниже в табл. 10. По сравнению с предыдущей таблицей следует отметить расширение возможных сочетаний ранее использовавшихся препаратов и добавление препарата новой группы – ингибитора фосфодиэстеразы-4.
Таблица 10
Начальная тактика лекарственной терапии при ХОБЛ (GOLD, 2011)
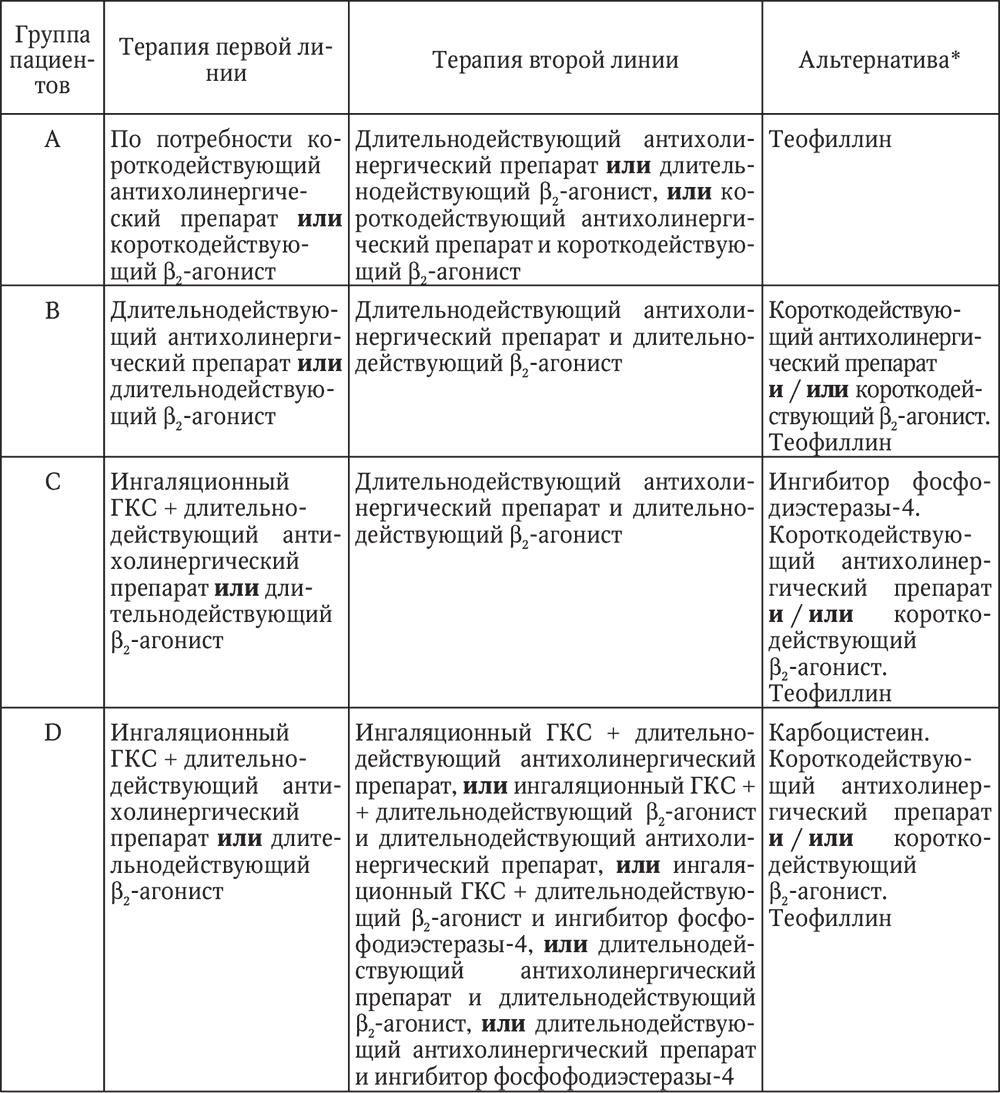
* Препараты в столбце, обозначенном звездочкой, могут быть использованы самостоятельно или в комбинации сдругими препаратами 1-й и 2-й линий терапии.
Лечение обострений. Целью лечения обострений ХОБЛ является минимизация последствий текущего обострения и предотвращение развития обострений в будущем.
Для лечения обострений ХОБЛ предпочтительными бронхолитиками обычно являются ?2-агонисты короткого действия в комбинации с антихолинергическими препаратами короткого действия или без них. Применение системных ГКС и антибиотиков может ускорить выздоровление, улучшить функцию легких (ОФВ1), снизить артериальную гипоксемию (PaO2), уменьшить риск ранних рецидивов и неблагоприятных исходов лечения, а также сократить срок пребывания в стационаре.
Коррекция дыхательной недостаточности достигается путем использования оксигенотерапии, тренировки дыхательной мускулатуры. Следует подчеркнуть, что интенсивность, объем и характер медикаментозного лечения зависят от тяжести состояния и соотношения обратимого и необратимого компонентов бронхиальной обструкции. При истощении обратимого компонента характер проводимой терапии меняется. На первое место выходят методы, направленные на коррекцию дыхательной недостаточности. При этом объем и интенсивность базисной терапии сохраняются.
Показанием к систематической оксигенотерапии является снижение парциального напряжения кислорода в крови – PaO2 до 60 мм рт. ст., снижение сатурации кислорода – SaO2 < 85 % при стандартной пробе с 6-минутной ходьбой и < 88 % в покое. Предпочтение отдается длительной (18 ч/сут) малопоточной (2–5 л/мин) кислородотерапии как в стационарных условиях, так и на дому. При тяжелой дыхательной недостаточности применяются гелиево-кислородные смеси. Для домашней оксигенотерапии используются концентраторы кислорода, а также приборы для проведения неинвазивной вентиляции сотрицательным и положительным давлением на вдохе и выдохе.
Тренировка дыхательной мускулатуры достигается с помощью индивидуально подобранной дыхательной гимнастики. Возможно применение чрескожной электростимуляции диафрагмы.
При выраженном полицитемическом синдроме (гемоглобин > 155 г/л) рекомендуется проведение эритроцитафореза с удалением 500–600 мл деплазмированной эритроцитной массы. Если проведение эритроцитафореза технически невыполнимо, можно проводить кровопускание в объеме 800 мл крови с адекватным замещением изотоническим раствором хлорида натрия или гирудотерапию (лечение пиявками).
Вакцинация против гриппа (ваксигрип, гриппол, инфлювак, бегривак и др.), против пневмококка (пневмо 23) позволяет уменьшить число обострений заболевания и тяжесть их течения, тем самым уменьшить число дней нетрудоспособности и улучшить показатели бронхиальной проходимости. Рекомендуется ежегодная профилактическая вакцинация против гриппа больных ХОБЛ при легкой и средней степенях тяжести заболевания при частоте инфекционных рецидивов более 2 раз в год. Однократная прививка пневмо 23 эффективна в течение 5 лет, затем проводится ревакцинация каждые 5 лет.
Реабилитационная терапия. Реабилитационную терапию назначают при ХОБЛ любой степени тяжести. Врач определяет индивидуальную программу реабилитации для каждого больного. В зависимости от тяжести, от фазы болезни и степени компенсации дыхательной и сердечно-сосудистой систем, программа включает в себя лечебно-охранительный режим, ЛФК, физиотерапевтические процедуры, санаторно-курортное лечение.
Показания для госпитализации больных ХОБЛ:
– неэффективность амбулаторного лечения;
– нарастание гипоксемии;
– возникновение или нарастание гиперкапнии;
– возникновение или декомпенсация легочного сердца, не поддающихся амбулаторному лечению.
Целенаправленная и систематическая терапия обеспечивает снижение риска прогрессирования ХОБЛ, смягчает симптоматику, повышает устойчивость к физическим нагрузкам, что в целом улучшает качество жизни больных. Предотвращение и лечение обострений и осложнений в конечном итоге является профилактикой ранней инвалидности пациентов, снижает смертность от ХОБЛ.
Профилактика. Основным в первичной профилактике является исключение внешних факторов риска, и прежде всего табакокурения.
Современная концепция ХОБЛ, разработанная ВОЗ (GOLD, 2006), основана на убеждении, что эту болезнь можно предотвратить и достаточно успешно лечить; часто тяжесть течения ХОБЛ и ее прогноз определяются экстрапульмональными проявлениями. Течение болезни, лечебные и профилактические программы в значительной степени зависят от сопутствующих заболеваний, на фоне которых протекает ХОБЛ.
Продолжение курения обычно способствует прогрессированию заболевания, что приводит к ранней нетрудоспособности и сокращению продолжительности жизни. После отказа от курения замедляется снижение ОФВ1 и общее прогрессирование заболевания.
Для облегчения своего состояния многие больные вынуждены до конца жизни принимать лекарственные препараты в постепенно возрастающих дозах, а также использовать дополнительные средства в период обострений.
Изменения органов и тканей полости рта при ХОБЛ. Ведущий этиологический фактор ХОБЛ, табакокурение, считается также и наиболее вероятным этиологическим фактором лейкоплакии.
Лейкоплакия – хроническое заболевание слизистых оболочек, характеризующееся повышенным ороговением эпителия и воспалением собственно слизистой оболочки полости рта. Преимущественная локализация – красная кайма губ и слизистая оболочка полости рта. Лейкоплакия относится к факультативному предраковому заболеванию.
У пациентов с легкой (I) и среднетяжелой (II) стадиями ХОБЛ при обострении хронического бронхита возможны изменения в области, прилегающей к зеву: гиперемия, отек мягкого неба, язычка, небных дужек, ротоглотки. Слизистые оболочки этой области могут приобретать зернистый вид из-за воспаленных мелких лимфатических фолликулов. Проявлением местного иммунодефицита слизистой оболочки полости рта при хроническом воспалительном процессе в бронхах могут становиться высыпания хронического рецидивирующего герпеса, стоматит и обострение пародонтита и гингивита.
Об изменениях со стороны органов и тканей полости рта при тяжелой (III) и крайне тяжелой (IV) стадиях ХОБЛ, характеризующихся наличием дыхательной недостаточности и развитием легочного сердца, см. в разделе «Легочное сердце».
Тактика врача-стоматолога. При осмотре пациента с ХОБЛ врач-стоматолог должен помнить о возможности возникновения онкологического заболевания, поскольку лейкоплакия относится к предраковым заболеваниям слизистой оболочки полости рта. Кроме того, табакокурение само по себе может стать фактором, способствующим развитию других злокачественных заболеваний слизистой оболочки полости рта. Важным для пациента, больного ХОБЛ, является своевременная и регулярная санация полости рта.
Врач-стоматолог должен также учитывать местные побочные эффекты м-холинолитиков (атровента, спирива). К ним в первую очередь относятся: сухость во рту, горький вкус. При лечении больного ипратропиумом бромида (атровент) возможен ангионевротический отек языка, губ, лица, отек ротоглотки. Ингаляции сальбутамола (вентолина) могут вызывать раздражение слизистой оболочки полости рта и глотки. Комбинированный бронхолитик беродуал может вызывать побочные эффекты, сходные с ипратропиума бромидом и сальбутамолом. При его применении также возможно изменение вкуса. В единичных случаях нарушение вкуса встречается и при использовании формотерола (форадил, атимос, оксис турбухалер).
Частым побочным эффектом нового препарата из группы длительнодействующих ?2-агонистов индакатерола (онбрез бризхалер) является сухость во рту. К редким побочным эффектам рофлумиласта (даксас), представителя новой группы препаратов ингибиторов фосфофодиэстеразы-4, относится дисгевзия (извращение вкуса). Следует помнить о возможности развития аллергических высыпаний на слизистой оболочке и кандидоза полости рта, вызванных антибактериальной терапией при обострениях ХОБЛ инфекционного происхождения. Другие побочные эффекты антибактериальных препаратов подробно рассмотрены в разделе «Пневмония».
В результате лечения мукорегуляторами возможны стоматит (ацетилцистеин, АЦЦ), сухость во рту, нарушение вкусовых ощущений (амброксол).
Клинически выраженный орофарингеальный кандидоз регистрируется у 5 % больных, использующих ингаляционные ГКС. Чаще кандидоз развивается при использовании дозированных аэрозольных ингаляторов ДАИ, реже при дополнительном использовании спейсера, порошковых ингаляторов и небулайзеров. Полоскание рта и ротоглотки непосредственно после ингаляции позволяет уменьшить вероятность развития орофарингеального кандидоза. Раздражение слизистых оболочек полости рта описано при использовании будесонида (бенакорт).