Глава 1. Обследование артрологического больного
Малоизученность клинической симптоматики, особенно в ранней стадии болезни, появление новых нозологических форм поражения суставов, разработка и внедрение в медицинскую практику новых методов диагностики определяют необходимость дать краткое описание методов обследования артрологического больного.
Основные принципы диагностики болезней суставов. Необходимо выяснить, является ли заболевание суставов самостоятельной нозологической формой или проявлением патологии других систем (нарушение обмена веществ, эндокринные нарушения и др.), уточнить характер патологического процесса (воспалительный, дегенеративно-дистрофический, сочетанный), выявить возможное поражение внутренних органов (ревматический артрит, системная красная волчанка, подагра), уточнить нозологическую форму, стадию, степень активности, функциональную недостаточность суставов.
Внимательное изучение анамнеза заболевания примерно в 70 % случаев позволяет достоверно установить диагноз. При опросе больного необходимо особое внимание обращать на возможное наличие или перенесенные специфические инфекционные болезни (гонорея, бруцеллез, туберкулез, дизентерия и др.)% наличие хронических заболеваний (тонзиллит, колит, уретрит, болезни крови, эндокринные нарушения и др.), связь с острыми инфекциями верхних дыхательных путей (грипп, ангина и др.).
Необходимо учитывать биоритмологические аспекты патологии суставов. Известно, что максимум работоспособности людей приходится на утренние (9—14) и вечерние (18—20) часы [Доскин В. А., Лаврентьев Н. Л., 1974]. В то же время при ревматоидном артрите чаще выраженная общая утренняя скованность возникает до 10 ч, повышение температуры тела — в 16—17 ч, приступ подагры — преимущественно в 18—20 ч. Специалист должен отличать общую утреннюю скованность, наблюдаемую при ревматоидном артрите, от местной, которая отмечается при остеоартрозе, спондилезе. Необходимо уточнить продолжительность скованности, время ее появления, связь с другими симптомами заболевания. Длительность утренней скованности отражает активность патологического процесса.
Большинство больных, обращаясь к врачу, прежде всего жалуются на боли в суставах и позвоночнике.
В связи с этим важно установить характер болей, интенсивность, продолжительность, суточный ритм, а также то,
какие факторы способствуют их возникновению или усилению. Выраженные постоянные боли, усиливающиеся По
утрам, характерны для поражения суставов воспалительного характера. Боли только в состоянии покоя наблюдаются в основном при вегеталгии, а боли при движении, ходьбе, физической нагрузке свойственны дегенеративному поражению суставов и позвоночника.
Следует уточнить локализацию патологического процесса в дебюте болезни. Например, начало заболевания с поражения мелких суставов рук чаще наблюдается при ревматоидном артрите, в то время как поражение крупных суставов — преимущественно при деформирующем остеоартрозе. Моноартрит верхних конечностей более характерен для гриппозного, постангинозного поражения, а моноартрит нижних конечностей — для болезни Бехтерева, болезни Рейтера. Полиартрит, особенно симметричный, в дебюте чаще всего наблюдается при ревматоидном артрите. Изолированное поражение грудного отдела позвоночника встречается в основном при межпозвоночном остеохондрозе. Воспаление плечевых суставов у лиц среднего и старшего возраста чаще свидетельствует о периартрите. Острое воспаление I пальца стопы, голеностопного сустава у лиц среднего возраста указывает на подагру.
Поражение суставов воспалительного происхождения часто начинается остро и подостро. При дегенеративном поражении болезнь развивается постепенно. Начало заболевания после острой инфекции, интоксикации, переохлаждения, на фоне аллергии заставляет предполагать артрит, спондилоартрит. Возникновение болезни после длительной травматизации, физического перенапряжения более характерно для периартрита, остеоартроза, межпозвонкового остеохондроза.
Осмотр больного. Прежде всего следует оценить осанку, походку. При осмотре в положении стоя обращают внимание на физиологические изгибы позвоночника, состояние плечевых, локтевых, лучезапястных, межфаланговых, грудиноключичных, грудинореберных суставов. Затем больного осматривают в лежачем положении на кушетке. Пониженное питание чаще наблюдается при ревматоидном артрите, коллагенозах, повышенное — при подагре, остеоартрозе. Поражение кожных покровов и слизистых оболочек отмечается при псориазе и синдроме Рейтера. Поражение периартикулярных тканей в дебюте болезни характерно для остеоартроза.
Плечевой сустав. Осмотр как спереди, так и сзади позволяет выявить припухлость и атрофию близлежащих мышц: грудных, трапециевидных, дельтовидных. Наличие экссудата в плечевом суставе приводит к увеличению размера, преимущественно в передней части. Пальпаторно выявляются припухлость, болезненность и повышение местной температуры (рис. 2).
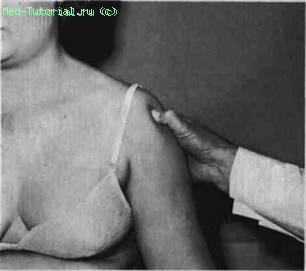
Рис. 2. Определение болезненности в подакромиальной области плечевого сустава.
При обследовании больного периартритом плечевого сустава следует обратить внимание на болезненность в области большого и малого бугорков плечевой кости, межбугорковой бороздки, ключично-акромиального сустава. В диагностике периартрита плечевого сустава большую помощь может оказать выявление функциональных симптомов. Функциональная проба на утомляемость позволяет судить о поражении вращающей манжетки. Она заключается в том, что при разведении рук в стороны на 50—60 ° на пораженной стороне рука раньше устает и медленно падает. Симптом Леклерка позволяет выявить частичный или полный разрыв вращающей манжетки. Прежде чем отвести руку в сторону, больной вначале приподнимает плечо вверх (феномен «застегивания подтяжек»). При заведении руки за спину появляются или усиливаются боли в плечевом суставе.
Проба Эргазина используется для выявления поражения длинной головки двуглавой мышцы плеча: при пассивном разгибании или супинации руки, согнутой в локтевом суставе (под углом 90°), и одновременном сопротивлении больного этим движениям возникают боли вследствие натяжения сухожилия длинной головки двуглавой мышцы, находящегося в межбугорковой бороздке. Симптом Дауберна: при отведении руки более чем на 60 ° появляются боли в плечевом суставе вследствие сближения большого бугорка плеча и акромиона и сдавливания субакромиальной сумки, связки вращающей манжетки и сухожилия надостной мышцы. Симптом Сепурлинга (феномен межпозвонкового отверстия) — при надавливании на голову, склоненную к больному плечу, возникают парестезии или боли, отдающие в зону иннервации корешка, подвергающегося компрессии в межпозвоночном отверстии. Симптом Ласега: при надавливании на голову, наклоненную к здоровому плечу, возникают боли или парестезии.
Локтевой сустав. При осмотре можно легко обнаружить даже небольшую припухлость, поскольку сумка локтевого сустава лежит под кожей. Появление выпота в полости сустава или утолщение синовиальной оболочки приводит к выпячиванию и заполнению окололоктевых бороздок по обе стороны от локтевого сустава.
Пальпацию производят при расслаблении мышц. Врач одной рукой удерживает предплечье больного, а пальцами другой руки прощупывает локтевой сустав (рис. 3).
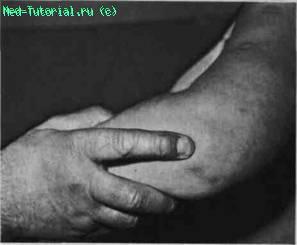
Рис. 3. Пальпация локтевого сустава.
В области локтевых суставов часто локализуются подкожные ревматоидные узелки (при ревматоидном артрите) и отложения мочекислых соединений — тофусы (при подагре). Угол между плечом и предплечьем в норме составляет 150—160°.
Сгибание и разгибание происходят в плечелоктевом и плечелучевом суставах, пронация и супинация —в лучелоктевом и лучеплечевых суставах (пронация 90°, супинация 90°).
Лучезапястные суставы. При осмотре можно отметить гиперемию, дефигурацию и деформацию суставов, при пальпации — припухлость, повышение местной температуры, уплотнение капсулы сустава и сухожилий, наличие узелков. Пальпация ладони при сгибании и разгибании позволяет выявить крепитацию и утолщение, характерные для тендосиновита, кистевидные выпячивания синовиальных влагалищ. Узелковые разрастания, или стеноз сухожилия, приводят к ограничению амплитуды движений. При насильственном преодолении фиксированного положения пальцами можно протолкнуть узелок через сужение.
В этих суставах совершаются сгибание, разгибание, лучевое и локтевое отведение, круговые движения. Угол сгибания и разгибания определяют при запястьях и кисти, выпрямленных по отношению к предплечью. Угол сгибания равняется 88—90 °, угол разгибания — 70 °. Отклонение в локтевую сторону составляет 50—60 °, в лучевую — 30—40°.
Межфаланговые суставы. При воспалительных заболеваниях пястно-фаланговых, проксимальных и дистальных межфаланговых суставов, как правило, наблюдается симметричное их увеличение. При воспалении в результате развития контрактур межкостной и сгибающей мышц или сухожилий, приводящих к гиперэкстензии в проксимальном межфаланговом суставе и сгибанию дистальной фаланги, палец приобретает форму лебединой шеи. В дистальных межфаланговых суставах выявляются узелки Гебердена, в проксимальных — узелки Бушара. Пальпацию производят при частично согнутом суставе. При воспалительных поражениях суставов имеется диффузная припухлость. Поражение околосуставных тканей характеризуется выпячиванием только с одной стороны головки пястной кости (рис. 4).

Рис. 4. Пальпация межфалангового сустава.
Проверяют подвижность всех пальцев вместе и каждого пальца в отдельности. Больной должен сжать кисти в кулак и разогнуть. Нормально сжатый кулак оценивается как 100 %, а разогнутая ладонь — как полное отсутствие сжатия. Движения оценивают в градусах.
Длина руки определяется от верхушки акромиального отростка до наружного мыщелка плечевой кости, а затем от последней точки до конца шиловидного отростка лучевой кости.
Та з о бедренный сустав. При поражении тазобедренного сустава и появлении болей туловище обычно наклоняется в «больную» сторону, что способствует уменьшению выраженности болевого синдрома, поскольку уменьшается участие отводящих мышц в поддержании таза, и снижению в определенной степени контрактуры мышц. В том случае, если наступает слабость мышц и они не могут удержать таз, происходит наклон туловища на здоровую сторону (симптом Тренделенбурга). При наличии сгибательной контрактуры в тазобедренном суставе наблюдаются увеличение поясничного лордоза и наклон таза вперед. При развитии анкилоза или контрактуры, когда бедро отведено, создается впечатление, что больная нога длиннее, а таз приподнят на здоровой стороне вследствие того, что при параллельной установке конечностей наступает перекос таза. Однако при измерении длины конечности от передней верхней ости подвздошной кости до лодыжки оказывается, что расстояние почти не меняется, а длина от пупка до медиальной лодыжки показывает функциональное удлинение отведенной ноги.
При горизонтальном положении больного на спине и вытянутых ногах приподнимается поясничный отдел позвоночника (А); при сгибании в коленном суставе поясничный отдел позвоночника опускается (Б).
Больной должен точно указать локализацию болей, поскольку они могут быть связаны с поражением околосуставных мягких тканей. Сильное надавливание позади и несколько выше большого вертела провоцирует боли, если развился синовит, поскольку синовиальная оболочка в указанном месте расположена близко к кожной поверхности. Повышение местной температуры указывает больше на поражение мягких тканей, чем на артрит, поскольку синовиальная оболочка расположена глубоко.
Максимальная амплитуда сгибания бедра отмечается тогда, когда нога согнута в колене. Угол сгибания в тазобедренном суставе 120 °. Разгибание бедра при выпрямленной ноге, неподвижных тазе и позвоночнике составляет 15 °.
В случае развития контрактуры нога находится в положении сгибания, т. е. наблюдается положительный симптом Томаса (рис. 5).
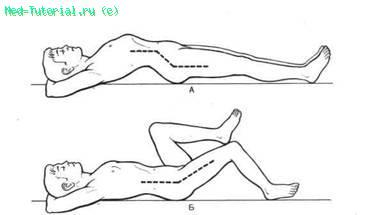
Рис. 5. Определение симптома Томаса.
Амплитуда отведения в тазобедренных суставах при разогнутом коленном суставе и голени составляет 40— 45 °. Отведение в тазобедренном суставе для сравнения выполняют следующим образом: врач берет одной рукой левую ногу, другой рукой — правую и одновременно разводит обе ноги в тазобедренных суставах. При этом легко можно обнаружить ограничение движений.
Ротацию бедра производят следующим образом. Больной лежит на спине. Врач одной рукой захватывает коленные суставы, другой — стопу и отклоняет одну стопу кнутру или кнаружи. В норме наружная ротация составляет 45 °, внутренняя — 40 °. Ограничение внутренней ротации принято считать самым ранним и наиболее точным признаком поражения тазобедренного сустава. Наличие симптома Вебера, или коленно-пяточного признака, определяют следующим образом: бедро и колено на осматриваемой стороне согнуты, а пятка этой ноги лежит на другом разогнутом колене, бедро отведено и ротировано, насколько возможно кнаружи. Появление болей, мышечного напряжения или ограничения подвижности указывает на поражение сустава.
Для определения окружности бедра пользуются сантиметровой лентой, измерение проводится на расстоянии от верхнего края коленной чашки на 10, 15 или 20 см. Если имеется подозрение на атрофию мышц голеней, то измеряют окружность голеней на 15—20 см ниже коленной чашки.
Коленный сустав. Осмотр может выявить деформацию: genu valgum — угол, открытый кнаружи; genu varum — угол, открытый внутрь. При наличии экссудата в полости сустава по обе стороны надколенника выявляется выпячивание. При резком увеличении количества экссудата в полости сустава происходит растяжение фиброзной капсулы и синовиальной оболочки, что способствует развитию кисты в подколенной ямке (киста Беккера). Растяжение полуперепончатой сумки, расположенной на задневнутренней поверхности коленного сустава, способствует появлению яйцевидной опухоли в этой области. Пальпацию коленного сустава производят следующим образом. Больной лежит на спине. Врач левой рукой захватывает бедро на 8—10 см выше коленной чашки. Для определения флюктуации, особенно в тех случаях, когда количество экссудата невелико, врач правой рукой проталкивает его из нижних заворотов в синовиальную полость, перемещая в надпателлярный заворот (рис. 6).
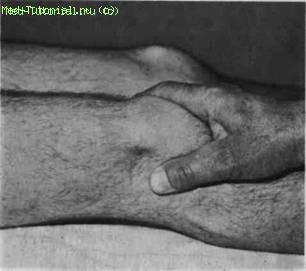
Рис. 6. Пальпация коленного сустава.
Наличие большого количества экссудата приводит к баллотированию надколенника. Затруднение скольжения надколенника по бедру указывает на повреждение его суставной поверхности. Крепитацию и хруст можно определить, если держать одну руку на надколеннике, а другой рукой сгибать и разгибать колени.
Болезненность в местах прикрепления связки над мыщелками свидетельствует о поражении боковых связок. Для определения разрыва задней части мениска врач кладет одну руку на колено больного, ощупывая суставную щель, а свободной рукой производит боковые вращения большеберцовой кости. Полное сгибание и разгибание голени сопровождается треском. В случае смещения пораженного мениска появляются сильные боли. При разрыве латерального мениска активное разгибание может вызывать внезапное щелканье.
В норме амплитуда движений в коленном суставе составляет 135—150°. При наличии в суставе свободных частиц во время пассивного сгибания и разгибания сустава ощущаются задержка или толчок. При полном разгибании боковые движения в коленном суставе практически отсутствуют. Увеличение подвижности при приведении и отведении указывает на расслабление или разрыв боковых связок.
Голеностопные суставы следует осмотреть со. всех сторон, хотя припухлость чаще наблюдается на передней поверхности, так как здесь синовиальная оболочка расположена на поверхности. В тех случаях, когда припухлость расположена между пяточным сухожилием и лодыжкой, ее определить труднее, так как в этом месте она обычно мало выражена и дефигурация сустава может быть обусловлена другими образованиями.
При осмотре следует обращать внимание на состояние стоп. Выявляются уплощение продольного свода стопы (при плоскостопии), высокий продольный свод, контрактура пяточного сухожилия с подъемом пятки и опущение переднего отдела стопы (конская стопа), деформация I пальца стопы с наружным отклонением пальца. При пальпации определяется болезненность в передней тыльной части, области прикрепления сухожилий и области пястно-фаланговых суставов.
Позвоночник. При осмотре часто можно выявить нарушение формы шейного лордоза. Кривошея может быть врожденной или приобретенной вследствие спазма шейных мышц, поворачивающих шею в одну сторону.
Для того чтобы определить форму спины, используют симптом Форестье. Больной стоит спиной к стене, касаясь ее пятками и лопатками. В норме затылок прикасается к стене. У больных с поражением позвоночника вследствие развития кифоза грудного отдела и гиперлордоза шейного отдела затылок к стене не прикасается. У части больных возникает сутулость или, наоборот, выпрямление физиологических изгибов позвоночника. Нередко обнаруживается сколиоз, чаще всего в грудном отделе позвоночника, напряжение или атрофия прямых мышц спины.
Для оценки подвижности позвоночника важно учитывать его кривизну. В норме при максимальном наклоне вперед и согнутой шее кривая позвоночника имеет форму плавной дуги на всем протяжении от затылка до тазовых костей. При максимальном наклоне назад из вертикального положения позвоночник описывает дугу до 30 °, при боковом наклоне — 60 °. Ротация в грудном и поясничном отделах позвоночника в среднем составляет 30 ° от средней линии. При наклоне больного выявляются уплощенность в поясничном или грудном отделе позвоночника, выпуклость одного или нескольких позвонков.
О функции шейного отдела позвоночника можно судить по величине сгибания, разгибания, бокового наклона, латерального вращения. Нормальные движения шейного отдела позвоночника: сгибание происходит под углом 45 °, разгибание — 50—60 °, ротация — 60—80 °, боковое сгибание — 40 °. Значительное ограничение движения в шейном отделе позвоночника всегда связано с поражением I—II шейного позвонка. В медицинской практике обычно о подвижности в шейном отделе судят по расстоянию от подбородка до рукоятки грудины, которое в норме при максимальном наклоне вниз составляет 0—2 см, а при разгибании 16—22 см.
Для выяснения подвижности в шейном отделе позвоночника используют также следующий симптом. От VII шейного позвонка отмеряют 8 см вверх. Затем заставляют больного максимально наклонить голову вперед и снова определяют это расстояние. У здоровых лиц это расстояние при нагибании головы вперед увеличивается на 3 см, а при поражении шейного отдела позвоночника не меняется или увеличивается незначительно.
О поражении грудного и поясничного отделов позвоночника можно судить также по симптомам Отта и Шобера.
С целью выявления симптома Отта от VII шейного позвонка отмеряют 30 см вниз и делают отметку. Затем расстояние между указанными точками измеряют повторно при максимальном сгибании обследуемого вперед. У здоровых людей оно составляет 34—35 см, а у больных с поражением позвоночника почти не меняется.
При максимальном сгибании вперед у здоровых лиц это расстояние увеличивается на 4—5 см, у страдающих болезнью Бехтерева практически не меняется.
Для выявления болевого синдрома предложен ряд диагностических проб: определение болезненности по ходу остистых отростков позвонков, в паравертебральных точках, симптом Зацепина (при надавливании у места прикрепления X, XI и XII ребер к позвонкам появляются боли в связи с наличием воспалительного процесса в реберно-позвонковых сочленениях), проба Верщаковского и др.
Пробу Верщаковского выполняют следующим образом. Больной стоит спиной к врачу. Врач кладет кисти своих рук ладонями вниз на гребни подвздошных костей и, постепенно надавливая, пытается углубиться в промежуток между реберным краем и гребешком подвздошной кости. При отрицательном симптоме удается довольно легко углубиться пальцами по направлению к позвоночнику, не встречая сопротивления мышц спины. При наличии воспалительного процесса в суставах позвоночника кисть наталкивается на резкое сопротивление мышц живота и спины.
Для выявления сакроилеита следует определить симптомы Макарова. Первый симптом характеризуется возникновением боли при поколачивании диагностическим молоточком в области проекций крестцово-подвздошных сочленений. Чтобы установить наличие второго симптома, врач берет ноги больного, лежащего на спине, выше голеностопных суставов, заставляет его расслабить мышцы ног и затем рывком раздвигает и сближает ноги. При воспалительных изменениях возникает болезненность в крестцово-подвздошной области.
Для определения болезненности в крестцово-подвздошных сочленениях служат также симптомы Кушелевского: 1) больной лежит на спине. Врач кладет руки на гребешки подвздошных костей спереди и рывком надавливает на них. При наличии воспалительных изменений в указанных суставах возникают боли в области крестца; 2) больной лежит на боку. Врач кладет руки на область подвздошной кости и резко надавливает на нее. При этом больной чувствует боли в области крестца; 3) больной лежит на спине. Одна нога согнута в коленном суставе и отведена в сторону. Врач одной рукой упирается на коленный сустав, другой надавливает на противоположную подвздошную кость. В это время происходит смещение в области крестцово-подвздошного сочленения и больной ощущает боль.
С этой же целью используют симптомы Меннеля. Больного укладывают на бок. Нога, на которой он лежит, согнута в коленном суставе и приведена, другая вытянута. Врач делает вытянутой ногой резкое движение вниз, в связи с чем при положительном симптоме возникает резкая болезненность в крестцово-подвздошном сочленении.
С целью выявления болезненности в поясничном отделе позвоночника стремятся обнаружить специальные симптомы натяжения.
У больных спондилоартритом рано развивается ограничение дыхательной экскурсии грудной клетки. Вначале это происходит из-за болей в реберно-позвонковых и грудинореберных сочленениях (вследствие воспаления в них), а в более поздней стадии — в результате анкилозирования суставов. В норме разница в окружности грудной клетки, измеренной на уровне IV ребра, при максимальном вдохе и выдохе составляв в среднем 8—10 см. В ранней стадии болезни ограничение экскурсии грудной клетки наблюдается, как правило, по утрам. Постепенно оно прогрессирует, и при развитии анкилоза реберно-позвонковых суставов разница окружности грудной клетки на вдохе и выдохе снижается до 1—2 ем. На выявлении ограничения дыхательной экскурсии грудной клетки основаны симптом Богданова и симптом нитки.
Симптом Богданова заключается в том, что у больных спондилоартритом при глубоком вдохе напрягается передняя группа мышц шеи из-за ограничения дыхательной экскурсии грудной клетки и преобладания брюшного типа дыхания. Если одной рукой сжать корпус больного, а другой надавить на эпигастральную область, ограничив брюшное дыхание, то напряжение мышц шеи заметно увеличится при вдохе (положительный симптом).
Для определения симптома нитки в положении выдоха затягивают нитку вокруг грудной клетки больного. При хорошей дыхательной экскурсии грудной клетки во время вдоха нитка обрывается (отрицательный симптом). При резком ограничении дыхательной экскурсии грудной клетки разрыва нитки не происходит (положительный симптом).
Рентгенография — надежный метод исследования суставов. Фактически без нее артролог не может установить диагноз и провести дифференциальную диагностику. Следовательно, ревматологу необходимы определенные знания в области рентгенологии. Мы полагаем, что артролог должен самостоятельно расшифровывать рентгеновский снимок, как в большинстве случаев расшифровывает ЭКГ кардиолог.
Рентгенологическое исследование позволяет определить стадию и прогноз заболевания, а в динамике объективно оценить эффективность терапии. Необходимо сопоставлять рентгенологические данные с клинической картиной, давностью заболевания и возрастом больного. Рентгенографию суставов кистей и стоп следует проводить в прямой проекции, рентгенографию шейного отдела — в трех проекциях: фронтальной, профильной и косых (в 3/4) с обеих сторон. Косые проекции используют для наилучшего выявления межпозвоночных отверстий и межпозвоночных суставов, которые имеют косое направление. На таком снимке обнаруживаются также остистые отростки.
На снимке грудного и поясничного отделов позвоночника в переднезадней проекции выявляет величину, расположение тел позвонков и межпозвоночных дисков, а также наличие сколиоза. На профильном снимке, кроме тел позвонков и межпозвоночных дисков, определяются межпозвоночные отверстия, суставные и межостистые отростки. На рентгеновском снимке в 3/4 (косые проекции) видны реберно-позвоночные суставы, расположенные на уровне поперечного отростка.
Томография позволяет более точно определить очаговые поражения или отдельные сегменты позвонка.
Для дифференциальной диагностики ангиом, эпидуральных расширенных вен используют спинномозговую флебографию с введением растворимого контрастного вещества в бедренную вену.
Миелография — контрастный метод исследования позвоночника. После выведения 10 мл цереброспинальной жидкости через эту же иглу вводят в субарахноидальное пространство 8 мл контрактного вещества. После рентгенографии повторно производят спинномозговую пункцию и полностью извлекают контрастную массу. С помощью этого метода можно уточнить локализацию патологического процесса, особенно в тех случаях, когда необходимо оперативное вмешательство [Юмашев Г. С, Фурман М. Е., 1973].
Для изучения венозного кровотока перидурального пространства производят внутрикостную флебографию [Кузнецов А. С, 1963]. Этот метод позволяет судить о состоянии кровообращения в околопозвоночном пространстве и косвенно о возможном дегенеративном поражении (межпозвоночные грыжи), выявить тела позвонков, межпозвоночные диски, а также суставы.
Широкое применение получила дискография. Введение контрастного вещества в межпозвоночный диск с последующей рентгенографией дает возможность судить о состоянии межпозвоночных дисков, локализации и степени поражения [Осна А. И., 1973; Юмашев Г. С, Фурман М. Е., 1973].
Артрография с помощью внутрисуставного введения различных контрастных веществ позволяет более точно определить патологию в глубоко расположенных суставных частях. Следует помнить, что большинство контрастных веществ (прокаин, скиодин, гипурин) могут оказать отрицательное действие при болезнях почек, печени, а также вызывать разрыв суставной капсулы.
Лабораторные исследования. Клинический анализ крови в большинстве случаев свидетельствует о различных отклонениях в зависимости от характера поражения суставов и степени его выраженности. Очень важно уметь интерпретировать показатели общего анализа крови при болезнях суставов. Например, увеличение СОЭ, отражающее уровень воспалительного процесса, при нормальном количестве лейкоцитов характерно для ревматических заболеваний. Увеличение количества лейкоцитов при воспалительных болезнях позвоночника, и суставов может указывать на наличие очага инфекции в организме или быть связано с приемом кортико-стероидов.
Биохимические исследования. При дифференциальной диагностике некоторых воспалительных заболеваний суставов и позвоночника большое значение имеют определение содержания С-реактивного белка (СРБ) в сыворотке крови, дифениламиновая реакция (ДФА), определение содержания общего белка и фибриногена, серомукоида, и др. Хотя все эти тесты не указывают на специфичность патологического процесса, при сопоставлении с другими клиническими и рентгенологическими данными они оказывают помощь при диагностике в ранних стадиях этих болезней и позволяют судить об уровне активности процесса.
Определенное значение придается изменению содержания лизосомальных ферментов в сыворотке крови и синовиальной жидкости. Повышение активности лизосомальных ферментов (кислая фосфатаза, кислая протеиназа, дезоксирибонуклеаза, катепсины и др.) часто наблюдается при ревматоидном поражении, болезни Бехтерева, псориатическом полиартрите.
Иммунологические исследования. Для ранней диагностики ревматоидного поражения особое значение имеет ревматоидный фактор — антиглобулиновое антитело. Он образуется в лимфатических узлах, селезенке, синовиальной оболочке лимфоплазмоцитарными клетками. Для выявления ревматоидного фактора в сыворотке крови и синовиальной жидкости применяют следующие методы. Реакция Ваалера—Роуза (применение сенсибилизированных бараньих эритроцитов) считается положительной при наличии концентрации 1:28 и более. Пользуются также тестом в отношении частицы латекса или дерматола.
Ревматоидный фактор выявляется у 75—85 % больных ревматоидным артритом. В ранних стадиях и при серонегативной форме ревматоидного артрита для выделения ревматоидного фактора на уровне лимфоцита используют реакцию иммуноцитоадерентности. В этой реакции вокруг одного лимфоцита скапливаются 4—6 эритроцитов. При наличии 6—10 розеол на 1000 лимфоцитов реакцию расценивают как положительную, что имеет место у 70 % больных ревматоидным артритом.
Пробасантистрептолизином О (АСЛ-О) отражает иммунологическую реактивность по отношению к стрептококковой инфекции. Увеличение титра АСЛ-0 наблюдается у 2/з больных ревматизмом, инфекционно-аллергическим полиартритом.
Реакция торможения миграции лейкоцитов. В норме лейкоциты обладают способностью мигрировать в окружающую среду с образованием конгломератов. Если имеет место сенсибилизация организма к определенному антигену, то при встрече сенсибилизированных лейкоцитов с данным антигеном лимфоциты выделяют особое вещество (ингибирующий фактор), тормозящее миграцию лейкоцитов. Эта реакция положительна при ревматизме, ревматоидном артрите и других ревматических заболеваниях.
Реакция бласттрансформации используется для определения аллергии замедленного типа.
При контакте сенсибилизированных лимфоцитов, выращенных в отсутствие митогена, с антигеном возникает специфическая лимфобластическая трансформация.
Иммуноэлектрофорез. Методы выявляет иммуноглобулины классов G, А, М, которые имеют большое значение для изучения механизма развития патологического процесса при некоторых воспалительных заболеваниях (ревматоидный артрит, системная красная волчанка), а также для диагностики ранней стадии заболевания. IgG имеет молекулярную массу 160 000 и постоянную осаждения 7S, IgA — соответственно 160 000 и 7S, IgM— 1 000 000 и 19S.
Система HLA. Открытие иммунологами антигенов тканевой совместимости во многом расширило возможности изучения патогенеза и ранней диагностики ряда заболеваний [Зарецкая Т. М., 1983]. Для определения предрасположенности к заболеванию, характера и специфичности иммунной реакции, в частности болезни Бехтерева, большое значение имеет определение HLA В-27. HLA-комплекс обнаруживается в клеточной мембране и выделяется с помощью иммунологических методов. Дальнейшее изучение комплекса HLA как кровяных клеток, так и различных органов позволит уточнить роль отдельных субклассов в патогенезе других заболеваний суставов.
Исследование синовиальной жидкости. На любой патологический процесс, возникающий в суставе, воспалительный, дегенеративный или травматический, синовиальная оболочка бурно реагирует и может вырабатывать при этом большое количество экссудата. Последний смешивается с постоянно содержащейся в полости сустава синовиальной жидкостью, в связи с чем она приобретает новые иммунобиохимические и гистохимические свойства. Изменение гистологических, физических и биохимических свойств синовиальной жидкости зависит от характера поражения, стадии и степени выраженности патологического процесса. Особенно большое значение исследование синовиальной жидкости имеет при дифференциальной диагностике воспалительных и дегенеративных заболеваний суставов.
При развитии патологических процессов в суставе возникают различной выраженности изменения физико-химических свойств синовиальной жидкости, нарушаются биохимические и иммунологические реакции.
Острый воспалительный процесс сопровождается увеличением количества форменных элементов (моноциты, лимфоциты и др.) в синовиальной жидкости.
Большое значение для диагностики имеет обнаружение ревматоидного фактора, содержащегося в цитоплазме нейтрофилов, а также рагоцитов (полинуклеаров), которые, как и ревматоидный фактор, содержатся в цитоплазме в виде включений и по форме напоминают грозди винограда. При ревматоидном синовите обнаруживается до 15 000 клеток, с преобладанием нейтрофилов, а также до 20—40 % рагоцитов. Для болезни Бехтерева характерно увеличение количества нейтрофилов до 60 %. Рагоциты. встречаются редко. При болезни Рейтера наблюдаются снижение вязкости синовиальной жидкости, увеличение количества гистиоцитов, моноцитов, макрофагов. Реже обнаруживается инфекционный возбудитель — хламидии. Количество нейтрофилов доходит до 60%, цитоз — до 6000 в 1 мм3. Для подагрического артрита характерно значительное увеличение количества клеток до 1 000 000 в 1 мм3, в период приступа внутриклеточно выявляются кристаллы мочевой кислоты. При туберкулезном поражении отмечаются снижение вязкости, увеличение количества клеток до 50 000 с преобладанием лимфоцитов. При атрозах вязкость снижается незначительно, цвет синовиальной жидкости нормальный, число клеток доходит до 1000 в 1 мм3. Как известно, охроноз часто сопровождается поражением суставов, в том числе коленного. Выявляется некоторое снижение вязкости синовиальной жидкости, цвет ее коричневый.
Изучение лизосомальных ферментов в синовиальной жидкости выявляет повышение их активности при ревматоидном артрите, периферической болезни Бехтерева, болезни Рейтера. В случае высокой активности процесса при этих же заболеваниях уменьшается содержание протеогликанов [Фильчагин Н. М., 1969J.
Биопсия синовиальной оболочки. Изучение биопсийного материала при различных заболеваниях как суставов, так и внутренних органов все шире входит в медицинскую практику. Гистологическое исследование биоптата синовиальной оболочки часто является решающим при диагностике ранних и атипичных форм болезни Бехтерева, болезни Рейтера, подагрическом артрите, туберкулезном гоните, хондроматозе и ряде других поражений.
Техника биопсии несложна. Исследование можно производить как в стационаре, так и в поликлинических условиях. Биоптат синовиальной ткани получают с помощью специального троакара. В нашей клинике пользуются модифицированным троакаром, которым одновременно можно получить синовиальную ткань и хрящ [Артемьева А. С, 1972].
Прежде чем производить пункционную биопсию, следует убедиться в отсутствии септического поражения и нарушения коагуляции.
Наибольшую ценность изучение биоптатов синовиальной оболочки имеет при подагрическом гоните (макрофагальная реакция, кристаллы мочевой кислоты, гигантские клетки), ревматоидном синовите (гиперплазия ворсин, диффузная лимфо- и плазмоклеточная инфильтрация), васкулитах, периферической форме болезни Бехтерева (мало выраженный воспалительный проце
