Глава 2. Ревматоидный артрит
Ревматоидный артрит — хроническое прогрессирующее заболевание суставов, часто поражающее другие органы и системы, рано приводящее к снижению или полной потере трудоспособности больного. Заболевание наиболее часто встречается у молодых женщин (75 %).
Ревматоидный артрит — наиболее сложное и тяжелое заболевание суставов, отличающееся многообразием клинических проявлений. В связи с этим мы считали целесообразным в данной главе более детально описать симптомы, лабораторные и инструментальные признаки болезни, что поможет начинающему врачу оценить значение различных диагностических признаков.
Этиология и патогенез. Этиология ревматоидного артрита неизвестна. Многочисленные исследования за последнее десятилетие дают основание думать о полиэтиологическом происхождении заболевания. Клинические и иммунологические аспекты проявления патологического процесса подкрепляют уже не новую инфекционно-аллергическую теорию этиологии ревматоидного артрита.
Нам известны многие случаи развития ревматоидного артрита на фоне стафилококковой инфекции. В экспериментах на кроликах показано, что введение в сустав L-формы золотистого стафилококка вызывает острое и
хроническое воспаление, а в единичных случаях ревматоидноподобные изменения [Lineman С. С. et al., 1974].
В литературе описаны данные, указывающие, что из носоглотки больных ревматоидным артритом выделяется стрептококк группы А значительно чаще, чем у здоровых лиц, причем антитела к ним отмечаются у больных в более высоких цифрах.
Обнаружение у больных ревматоидным артритом повышения титров антител, тормозящих гемагглютинацию к антителам кори и краснухи, косвенно указывает на возможную роль вирусной инфекции в развитии этого заболевания. С таких же позиций рассматривается и вопрос о поражении суставов при вирусном гепатите. Электронно-микроскопические исследования биопсированного материала выявили изменения, свидетельствующие о прямом повреждении клеток- синовиальной оболочки вирусом гепатита [Clorris В. J., 1978].
Некоторым авторам удалось выделить микоплазму из синовиальной оболочки больных ревматоидным артритом (Harwick H. G., Braun Т. и др.).
Итак, приведенные данные указывают на ряд возможных этиологических факторов заболевания, но еще не дают основания считать доказанной роль инфекционного возбудителя в возникновении ревматоидного артрита.
В синовиальной оболочке пораженного сустава больных ревматоидным артритом образуются иммуноглобулины G, А, М. Полагают, что IgG индуцирует образование ревматоидного фактора. Экспериментально установлено, что IgG, полученный из сыворотки крови, при введении в полость сустава вызывает синовит. Ревматоидный фактор (аутоантитело), соединяясь с измененным IgG, образует иммунные комплексы, которые активируют систему комплемента в синовиальной ткани и синовиальной жидкости. Поскольку аутоиммунные комплексы в синовиальной жидкости связываются с комплементом, его уровень значительно меньше, чем в норме, в то время как в сыворотке крови он может быть выше. Иммунные комплексы подвергаются фагоцитозу, в результате чего активируются лизосомальные ферменты, которые приводят к гибели фагоцита и выходу их наружу. Свободно действующие на синовиальную ткань лизосомальные ферменты вызывают ее повреждение.
Последние данные позволили некоторым ученым выдвинуть лизосомально-аутоиммунную теорию патогенеза ревматоидного артрита.
Предполагается несколько путей возникновения иммунных реакций при ревматоидном артрите. Считают, что при этом заболевании происходят: 1) потеря толерантности к нативному антигену; 2) под воздействием физических и химических процессов неспецифическая агрегация аутологичного IgG в суставе; 3) перекрестные реакции между экзогенным агентом и синовиальной оболочкой; 4) персистирование чужеродных (микробных) антигенов в суставе.
В последнее время обращают внимание на роль аутоиммунных процессов, возникающих в результате появления клона «запрещенных» лимфоидных клеток, оказывающих агрессивное действие на суставные ткани.
Особую роль в развитии ревматоидного' артрита играют лимфоциты. Установлено, что адъювантный артрит у крыс не возникает в тех случаях, когда у них предварительно были удалены лимфатические узлы и вводились иммунодепрессивные средства, как и при удалении лимфоцитов путем дренажа грудного протока или облучения. Однако при переносе определенного количества лимфоцитов от животного с адъювантный артритом здоровому животному у последнего возникает артрит. Лайне и соавт. (цит. по Whitehause) наблюдали у больных ревматоидным артритом уменьшение выраженности признаков болезни после дренажа грудного протока и удаления из организма большого количества лимфоцитов.
Установлено, что в синовиальной оболочке в 50— 60 % выявляются малые лимфоциты — Т-клетки (тимусзависимые), вызывающие аллергию замедленного типа. В-иммуноциты, обнаруживаемые среди лимфоцитов, синтезируют антитела. При ревматоидном артрите описано уменьшение числа Т-клеток как в крови, так и в синовиальной жидкости. Как показали исследования, при ревматоидном артрите клеточная реакция иммунитета возникает в ранней стадии болезни. Вместе с тем другие авторы не обнаружили особых отклонений в популяции лимфоцитов у больных ревматоидным артритом.
Изучение функциональной способности клеток крови в реакциях бласттрансформации или торможения миграции показывает возможную ее роль в развитии ревматоидного артрита. Известно, что при ревматоидном артрите происходит торможение миграции лейкоцитов крови в результате воздействия гомогената синовиальной оболочки, полученной от больных ревматоидным артритом, хотя еще не установлено, какой из антигенов гомогената оказывает действие.
Приведенные выше данные не позволяют сделать определенный вывод о роли клеточного иммунитета при ревматоидном артрите, а также о возможном соотношении клеточных и гуморальных иммунологических реакций. Эти процессы мало изучены в ранней стадии ревматоидного артрита. Не всегда выявляются лимфоидные инфильтраты и плазматические клетки как характерные признаки гипериммунизации процесса.
Патологическая анатомия. Ревматоидному артриту свойственно системное прогрессирующее поражение соединительной ткани, гистоморфологическими проявлениями которого служат мукоидное набухание, фибриноидное изменение, клеточная реакция, васкулиты, склеротические процессы. Особенно характерно для ревматоидного артрита образование так называемых ревматоидных узелков, локализующихся в соединительной ткани суставов, мышц и внутренних органов. Их гистологическое строение весьма своеобразно: это очаг фибриноидного некроза, окруженный радиально расположенными клетками (гистиоциты, фибробласты).
В дебюте болезни поражается преимущественно синовиальная оболочка сустава. При обычной световой микроскопии обнаруживаются пролиферация кроющих синовиальных клеток, гипертрофия ворсин, инфильтрация лимфоцитами или плазматическими клетками с отложением фибрина и образованием очагов клеточного некроза.
Ревматоидный фактор определяется преимущественно в зрелых и распадающихся плазматических клетках, а также в клетках с фуксинофильными (русселевскими) тельцами. Массивное отложение ревматоидного фактора в синовиальной ткани наблюдается преимущественно при высокой активности и большой длительности болезни.
Развитие патологического процесса в суставах принято разделять на три стадии. В начальной стадии заболевания воспаленная синовиальная оболочка выделяет большое количество экссудата, что ведет к увеличению и дефигурации суставов. Во второй стадии воспалительный процесс характеризуется преобладанием пролиферативных изменений. В экссудате значительно увеличивается количество протеинов, особенно фибриногена, а также лейкоцитов. Эти изменения дают начало развитию грануляционной ткани (паннус), которая спаивается с суставным хрящом, разрушает его и вызывает узурацию эпифизарной части костей. Третья стадия характеризуется фиброзными и дистрофическими изменениями в суставах и сморщиванием суставной сумки, возникновением контрактур, подвывихов и костных анкилозов.
Помимо поражения суставов и околосуставных мягких тканей, морфологически выявляются ревматоидные изменения во всех органах и системах, где имеется соединительная ткань. Клинически эти изменения выражаются в лимфаденопатии, нефрите, мио- и перикардите, плеврите и др.
Клиника. Тяжесть воспаления суставов, своеобразие и выраженность поражения внесуставных тканей и внутренних органов при ревматоидном артрите разнообразны.
Продрома ль ный период. В ряде случаев дебюту суставного синдрома предшествуют психическая или физическая травма, переохлаждение, инфекция. За несколько месяцев до появления признаков артрита могут отмечаться снижение трудоспособности, нервозность, похудание, миалгии, судороги, особенно в ночное время, артралгии. У некоторых больных периодически отмечается субфебрильная температура тела. У женщин началу ревматоидного артрита могут предшествовать роды, аборт, климакс.
Начало заболевания может быть острым, подострым и хроническим. Острое начало чаще отмечается у лиц молодого возраста и характеризуется быстрым (в течение нескольких дней, а иногда и часов) развитием ярких артритов с присоединением лихорадки, миалгии, развитием выраженной общей скованности и тяжелого состояния.
При подостром начале болезни признаки воспаления нарастают в течение 1—2 нед. Артралгии могут быть умеренными, без нарушения функции суставов. Возможен субфебрилитет. Этот вариант начала болезни чаще возникает у лиц среднего возраста, особенно у женщин.
Хроническое начало ревматоидного артрита чаще наблюдается в пожилом' возрасте. Признаки суставного синдрома развиваются постепенно в течение нескольких месяцев. Внесуставные проявления болезни не отмечаются, и общее состояние больных мало нарушается.
Примерно у 2/3 больных ревматоидный артрит начинается с симметричного олигоартрита, у 1/3 — с симметричного полиартрита. Поражение крупных суставов в дебюте заболевания отмечается в 30 % случаев. Примерно у 10 % больных начало заболевания характеризуется рецидивирующими артритами (по типу инфекционно-аллергического полиартрита) с последующим развитием классической формы ревматоидного артрита.
Клиническая характеристика отдельных симптомов. Боли как субъективный симптом возникают при всех заболеваниях суставов, но при каждой нозологической форме имеют отличительные особенности.
В дебюте ревматоидного артрита боли у большинства больных нерезко выраженные, однако они очень тяжело переносятся больными: они постоянные, усиливаются в состоянии покоя, в утренние часы, чаще диффузные, по всему суставу, даже там, где при пальпации не отмечается болезненности. Боли могут возникать в регионарных мышцах, сухожилиях, связках.
Выраженность болевых ощущений не всегда соответствует степени развития воспалительного процесса и рентгенологическим изменениям в суставах. Боли в суставах усиливаются у женщин в период менструации.
Таким образом, боли в суставах при ревматоидном артрите имеют суточный ритм и зависят как от многих внутренних факторов нервного и эндокринного порядка, так и внешних колебаний параметров атмосферы.
В дебюте ревматоидного артрита утренняя скованность является основным симптомом, позволяющим проводить дифференциальную диагностику. Для выяснения того, имеется ли у больного утренняя скованность, врач должен задать множество вопросов: когда больной ложится спать, как быстро засыпает, часто ли просыпается ночью, каково его самочувствие и не уменьшаются ли боли в суставах в течение первых минут после сна, легко ли больной поднимается или поднимает какой-либо лежащий рядом предмет, может ли собрать кисти в кулак, свободно согнуть ногу в коленном суставе. При наличии утренней скованности все эти движения затруднены. Необходимо также уточнить, насколько продолжительна скованность в суставах.
Ни одно из антиревматических средств не оказывает столь эффективного действия на утреннюю скованность, как глюкокортикоиды. Это дает основание полагать, что скованность связана как с выраженностью воспалительного процесса в суставах, так и дефицитом отдельных кортикостероидов в пораженных тканях. По нашим данным, в сыворотке крови больных ревматоидным артритом снижается содержание транскортина, обеспечивающего транспортировку других кортикостероидов непосредственно в клеточную ткань.
В дебюте заболевания припухлость суставов может быть незначительной. Можно заметить некоторую сглаженность суставных контуров. Поскольку в ранней стадии процесса припухлость суставов возникает вследствие увеличения количества синовиальной жидкости, назначение в этих случаях антивоспалительных препаратов, как правило, приводит к быстрому снижению активности артрита.
Значительное накопление экссудата в полости сустава вызывает натяжение суставных тканей и ограничение функции. В результате развития экссудативных изменений в суставах кистей рук и воспаления околосуставных тканей пальцы приобретают сосискообразную форму (рис. 7). Наличие атрофии регионарных мышц пораженного сустава приводит к ложному впечатлению об увеличении сустава.
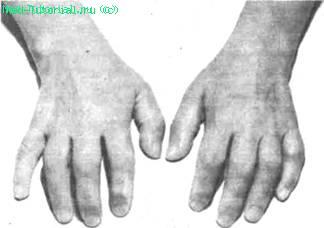
Рис. 7. Поражение суставов кистей на ранней стадии ревматоидного артрита.
Для ревматоидного артрита характерно продолжительное повышение температуры тела, особенно по вечерам, до 37,3—37,5 °С. У отдельных больных это может быть единственным симптомом дебюта ревматоидного артрита. Резкое повышение температуры тела обычно наблюдается при генерализованной форме заболевания, сопровождающегося васкулитом. У некоторых больных температура тела может повышаться в различные часы суток.
Повышение местной температуры различной степени всегда выявляется у больных ревматоидным артритом, хотя зачастую при пальпации это трудно определить.
Наши клинические наблюдения показали, что у большинства больных ревматоидным артритом постоянно несколько повышена местная температура над пораженным суставом, что не всегда определяется путем пальпации. При дополнительном исследовании (тепловидение, гаммасцинтиграфия) фактически у всех больных обнаружено повышение температуры в пределах 0,1—0,2 °С.
У 1/3 больных удалось выявить повышение местной температуры без видимых клинических признаков их поражения. Следовательно, определение местной температуры имеет значение как для уточнения активности процесса, так и для выявления «горячих» очагов в клинически интактных суставах. Точное измерение местной температуры очень важно при моноартрите, так как выявление повышенной температуры в суставе, с другой стороны, указывает на симметричный олигоартрит, что дает право предполагать ревматоидную болезнь.
Кроме того, для ревматоидного артрита характерно диффузное повышение местной температуры, которая сохраняется продолжительное время, тогда как при деформирующем остеоартрозе это повышение наблюдается на отдельных небольших участках, в основном в области мыщелков суставов, и более кратковременно (2—3 дня).
Появление озноба в вечерние часы больные относительно часто отмечают уже в ранней стадии заболевания. В первое время они стараются надевать более теплую одежду, а при прогрессировании болезни появляется познабливание. Выраженные воспалительные изменения в суставах, генерализация процесса нередко сопровождаются ознобом, который у большинства больных появляется в 18—20 ч; после него наблюдаются повышение температуры тела и значительная потливость. Сильный озноб и лихорадка характерны для так называемой септической формы ревматоидного артрита. После озноба наступает резко выраженная общая слабость.
Болезненность — один из важных объективных симптомов, определяемый путем пальпации. Для ревматоидного артрита характерна диффузная болезненность. Боли четко определяются непосредственно над суставной щелью по краям суставной капсулы, а также в области периартикулярных тканей, сухожилий и связок. С целью выявления болезненности следует пальпировать все суставы, в том числе позвоночника. Выявление у больного моноартритом болезненности в области крестцово-подвздошных суставов свидетельствует о болезни Бехтерева.
Сильные боли могут отмечаться при боковом сжатии кистей, стоп, при надавливании в области мыщелков коленных суставов, головки плечевой кости и др.
Ограничение движения. Нарушение функции суставов при ревматоидном артрите часто отмечается уже в ранней стадии. Оно зависит от уровня активности процесса. При купировании активности артрита функция суставов может восстановиться. В более поздней стадии заболевания возникает необратимая функциональная недостаточность суставов в результате развития контрактур, костных анкилозов.
Суставные поражения. Для ревматоидного артрита характерно симметричное поражение проксимальных межфаланговых и пястно-фаланговых суставов. Независимо от количества воспаленных суставов утреннюю скованность больные отмечают во всех суставах кистей. Припухлость в области мелких суставов может быть результатом суставных и внесуставных (тендо-синовиты) поражений. Наличие экссудата обусловливает симметричное увеличение сустава. Палец принимает веретенообразную форму. Кожа натянута, иногда розовая или багровая. При уменьшении припухлости кожа над пораженным суставом становится бледной и шероховатой.
Длительные артриты ведут к ослаблению суставной капсулы и связочного аппарата, что в сочетании с гипотрофией мышц способствует формированию контрактур кисти различных типов.

Рис. 8. Ревматоидное поражение суставов кистей (ульнарная девиация).
При ревматоидном артрите чаще всего встречаются:
1) ульнарное отклонение пальцев (рис. 8);
2) деформации по типу «пуговичная петля» (или бутоньерка), характеризующиеся гиперэкстензией пястно-фаланговых суставов, сгибательной контрактурой проксимальных и дистальных межфаланговых суставов;
3) деформации по типу «лебединая шея», возникающие в результате сгибательной контрактуры пястно-фалангового сустава и последующей гиперэкстензии проксимального межфалангового сустава, а также сгибания дистальной фаланги. Выраженный остеолитический процесс ведет к укорочению фаланг, что сопровождается сморщиванием кожи над ними. Такая деформация кисти носит название «рука с лорнетом».
Лучезапястные суставы поражаются часто. Болезненность и припухлость прежде всего определяются в середине сустава или с латеральной стороны. Помимо распространенной припухлости, наблюдается локализованное выпячивание синовиального сухожильного влагалища или киста синовиальной оболочки запястного сустава. Синовит запястного сустава может приводить к компрессии срединного нерва (синдром запястного канала) с возникновением парестезии и выраженного болевого синдрома, усиливающегося в ночное время. В поздних стадиях возникают Х-образная деформация запястья, ульнарная девиация.
Локтевой сустав. Поражение локтевого сустава при ревматоидном артрите наблюдается реже, чем суставов кистей. Припухлость этой области обнаруживается легко по обе стороны от локтевого отростка. Накопление синовиальной жидкости в большом количестве и развитие бурсита ведут к формированию сгибательной контрактуры локтевого сустава. Ревматоидные узелки чаще всего обнаруживаются в области локтевых суставов.
Плечевой сустав. При ревматоидном артрите этот сустав сравнительно редко вовлекается в процесс. Однако у части больных при артрите плечевого сустава отмечается значительное накопление экссудата в полости сустава, возникновение синовиальных кист. Фиброзные изменения и контрактуры встречаются очень редко, как и деструктивные изменения на рентгенограммах.
Тазобедренный сустав. Ревматоидный коксит наблюдается как при типичном течении болезни с полиартритом, так и при серонегативном олигоартрите. В ранних стадиях отмечается болезненность в области головки бедра, реже в области большого вертела. Развиваются атрофии бедренных и ягодичных мышц, ограничение отведения и наружной ротации бедра. В поздних стадиях регистрируется положительный симптом Томаса, укорочение конечности на стороне поражения. Рентгенологически может отмечаться асептичесский некроз головки бедренной кости, особенно часто при длительной кортикостероидной терапии.
Симметричный коксит наблюдается у 40 % больных [ВигскпагсНД., 1966]. Как первое проявление ревматоидного артрита он редко служит причиной потери трудоспособности [Stoia J., 1973].
Коленный сустав. Дебют ревматоидного артрита с поражения коленного сустава более характерен для мужчин молодого и среднего возраста; у части больных длительное время может протекать изолированно. 6 ранней стадии гонит не всегда сопровождается сильными болями при значительной припухлости, которая особенно выражена в области верхнего наружного заворота и боковых частях сустава (рис. 9).
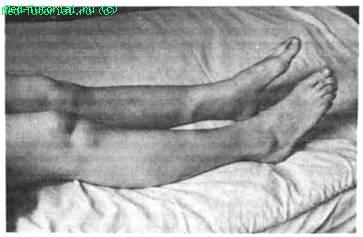
Рис. 9. Ревматоидное поражение коленных суставов. Значительное увеличение содержания синовиальной жидкости в полости
При пальпации подколенной ямки можно выявить синовиальное выпячивание (киста Беккера). В отдельных случаях подколенная киста распространяется на голень.
Коленный сустав наиболее доступен клиническому исследованию. Чаще всего производят пункционную биопсию синовиальной оболочки, забор синовиальной жидкости суставов.
Голеностопный сустав. Этот сустав поражается примерно так же часто, как и коленный, преимущественно у мужчин молодого и среднего возраста. Поражение голеностопного сустава редко бывает изолированным. Часто уже в ранних стадиях заболевания оно сопровождается воспалением периартикулярных тканей, пяточных сухожилий. Экссудативные изменения в голеностопном суставе нередко воспринимаются как отечность, особенно у женщин с нарушением кровообращения нижних конечностей.
Плюс нефаланговые суставы редко поражаются изолированно. Припухлость в этой области обычно мало выражена, но при пальпации, особенно при боковом сжатии, можно выявить выраженную болезненность. В поздних стадиях формируются деформации пальцев hallus valgus стопы. Наиболее часто встречается деформация I пальца, которая характеризуется наружным отклонением пальца. Типична молоткообразная деформация пальцев, возникающая при гиперэкстензии основной фаланги, сгибании проксимального и разгибании дистального межфалангового сустава, что производит впечатление согнутых костей.
Крестцово-подвздошные суставы. Сакроилеит различной выраженности может иметь место при любой форме хронического артрита. При ревматоидной болезни он чаще наблюдается при тяжелых генерализованных формах с поражением тазобедренных суставов, может быть односторонним и двусторонним. Анкилоз наступает лишь в единичных случаях.
Поражение позвоночника. Ревматоидный процесс в позвоночнике имеет относительно доброкачественное течение, не вызывая анкилоза. Чаще поражаются суставы шейного отдела позвоночника, что приводит к медленному развитию дегенеративных изменений, смещению позвонков, подвывихам (особенно атланта). Это опасно нарушением вертебрального кровообращения и развитием признаков компрессии спинного мозга. Такие осложнения редки, хотя рентгенологически признаки поражения позвоночника выявляются у 15 % больных. Изменения в суставах грудного и поясничного отделов позвоночника обычно происходят в поздней стадии заболевания. Возможны компрессионные переломы тел позвонков, чаще возникающие на фоне длительной глюкокортикоидной терапии.
Поражение грудиноключичных суставов при ревматоидном артрите наблюдается редко, хотя у некоторых больных небольшая припухлость и пальпаторно определяемая болезненность могут сохраниться продолжительное время. Воспаление челюстных суставов наблюдается редко, сопровождается мучительными болями, затрудняющими жевание.
Внесуставные поражения. Клиницистам известно, как часто артрологические больные жалуются на боли в костях. При ревматизме чаще всего отмечают боли в трубчатых костях конечностей, при болезни Бехтерева — в плоских костях. При ревматоидном артрите боли не имеют определенной локализации, хотя до начала заболевания или же в дебюте больные могут чувствовать боли в области голеней, но чаще вблизи пораженных суставов. Оссалгии нередко служат сигналом обострения заболевания.
Снижение концентрации эстрогенных и андрогенных гормонов, приводящее к замедлению образования, резорбции, деминерализации кости, обнаруживается уже на ранней стадии ревматоидного артрита. Оно трактуется как следствие воспалительного процесса.
При пальпации выявляется болезненность прежде всего в дистальных отделах костей соответственно пораженным суставам. У части больных при пальпации в дистальных отделах болезненность отмечается не только на стороне поражения сустава конечности, но и с противоположной стороны. При постукивании болезненность можно отметить в области голеней, подвздошных костей, грудины и т. д.
Рентгенографически в области эпифиза уже в ранней стадии процесса обнаруживается деминерализация кости (кисты различных размеров, затем развитие краевой узуры).
При изучении гистологической структуры средней части бедра, где изменения, вероятно, менее всего связаны с поражением суставов [Kenneley et al., 1975], найдены изменения, отражающие потери ткани более значительные, чем в контрольной группе. Исследования, проведенные нами совместно с В. С. Сидоровым, показали, что у больных ревматоидным артритом гистологически в биоптате подвздошной кости обнаруживаются изменения, указывающие на наличие воспалительного процесса. Степень потери костной ткани зависит от давности заболевания.
Поражение мышц. Атрофия регионарных мышц обнаруживается уже в ранних стадиях ревматоидного артрита. Механизм столь быстрого развития амиотрофии остается неясным, хотя многие ревматологи предполагают нервно-трофическое происхождение поражения мышц.
Биохимически в мышечных биоптатах обнаруживают уменьшение содержания гликогена и активности гликолитических ферментов. Морфологически выявляют воспалительные очаги в соединительной ткани, эндомизии и перемизии, клеточные инфильтраты около кровеносных сосудов, иногда с их облитерацией. Описаны гиперплазия ядер, гомогенизация и потеря исчерченности, жировое перерождение миофибрилл. При электронной микроскопии обнаруживают складчатость сарколеммы, дезорганизацию миофибрилл.
Поражение периферических сосудов. Сложный механизм развития воспалительного процесса при ревматоидном артрите прежде всего связан с поражением микроциркуляторного русла. Поражение кровеносных сосудов более крупного калибра наблюдается при остром воспалении и генерализации патологического процесса.
Гистологически в стенках артерий одновременно обнаруживаются склероз, гиалиноз, воспалительный экссудат, мононуклеарные клетки, нередко некроз [Струков А. И., 1962]. В биоптатах мышц предплечья и бедра [Ахназарова В. Д., 1978] наблюдались умеренно выраженные продуктивные васкулиты и периваскулиты.
Снижение кожного кровотока у больных ревматоидным артритом коррелирует с прогрессированием заболевания, развитием органопатологии. Выявление связи между величиной эффективного кровотока и выраженностью депозиции иммунных комплексов в стенке сосудов клинически непораженной кожи или ревматоидном артрите с содержанием компонентов ДНК и уровнем ревматоидного фактора в сыворотке крови дает основание считать, что в развитии микроциркуляторных нарушений определенную роль играют иммунные механизмы [Мач Э. С. и соавт., 1983].
К. Меррман (1973) при ангиографическом исследовании наблюдал смещение сосудов по отношению к мягким тканям, сужение и закупорку сосудов с коллатеральным кровообращением и без него, извилистость сосудов, гиперемию замедленного венозного оттока.
Клинически васкулит проявляется развитием мелких некрозов околоногтевого ложа (дигитальный васкулит); при глубоких нарушениях сосудистой и нервной систем возникают трофические язвы. Широкое применение кортикостероидов при лечении больных ревматоидным артритом также способствует развитию васкулита.
Поражение кожи. Изменения кожных покровов в ранних стадиях ревматоидного артрита обусловлены преимущественно припухлостью воспаленного сустава, стазом кровеносных сосудов, что ведет к изменению цвета кожи вплоть до цианотичного. Позже поражение кожи является результатом васкулита.
Гистологически в биоптатах кожи больных ревматоидным артритом обнаруживают признаки истончения эпидермиса, сглаженность рисунка сосочков, изменение коллагеновых волокон, отложение иммунных комплексов в капиллярах сосочкового слоя дермы [Ахназарова В. Д., 1975; Алиев Т. С. 1978].
При болезни Стилла, преимущественно являющейся вариантом ювенильного ревматоидного артрита, отмечается кожная сыпь (наиболее часто в области разгибательных поверхностей конечностей). У большинства больных сыпь может предшествовать суставному синдрому.
Патология глаз при ревматоидном артрите встречается как в ранней, так и в поздней стадии независимо от тяжести заболевания.
В дебюте болезни нередко выявляется конъюнктивит доброкачественного, рецидивирующего течения, иногда совпадающий с обострениями заболевания. В более поздней стадии развивается эписклерит. При совместном с офтальмологами обследовании 160 больных ревматоидным артритом поражение глаз в виде слабо выраженного конъюнктивита обнаружено у 10,9 %, эписклерита — у 3,6 % [Чепой В. М., Рудницкая Г. М., 1978]. По данным Ю.В.Юдиной (1983), из 103 больных ревматоидным артритом у 13 % выявлен увеит, у 3 % — сухой кератоконъюнктивит. У детей с ревматоидным артритом наблюдается сочетание иридоциклита, кератопатии и катаракты [Рапопорт Ж. Ж., 1983]. Развитие катаракты и слепоты в редких случаях описали Т. Weiss и К. Keller (1967).
Патология внутренних органов при ревматоидном артрите разнообразна как по характеру клинических проявлений, так и по тяжести поражения.
Подчас стертость клинических проявлений, сочетания ревматоидного артрита с другими заболеваниями затрудняют интерпретацию обнаруживаемых изменений, поэтому при вскрытии ревматоидное поражение внутренних органов выявляется значительно чаще, чем клинически. Висцеральная патология отмечается в основном при тяжелой форме ревматоидного артрита с поражением множества суставов, наличием васкулитов, выраженной общей утренней скованностью, лихорадкой, ознобом, выраженной иммунологической активностью.
По данным различных авторов, наиболее часто при ревматоидном артрите поражаются сердце, легкие и почки.
Поражение сердечно-сосудистой системы. В течение последнего десятилетия описано большое количество клинических и патоморфологических наблюдений, доказывающих ревматоидное поражение всех трех оболочек сердца в виде перикардита, миокардита, сравнительно редко эндокардита с формированием ревматоидного порока сердца [Струков А. И., Бегларян А. Г., 1963]. Все авторы отмечают трудности прижизненной диагностики ревматоидного кардита, который при патологоанатомическом исследовании выявляется в 2—3 раза чаще, чем клинически.
Изучение сердечной патологии при ревматоидном артрите имеет как теоретическое значение для выяснения механизма развития заболевания, так и практическое для определения тактики лечения больных.
Многочисленными исследованиями при ревматоидном артрите установлены признаки диффузного интерстициального и очагового миокардита с наличием ревматоидных узелков [Теодори М. И. и др., 1960]. При комплексном обследовании и продолжительном наблюдении за 100 больными, предъявляющими жалобы на боли в области сердца, у 20 % нами диагностирован миокардит. Клинически отмечались расширение сердца во все стороны, преимущественно влево, глухость тонов, систолический шум на верхушке и в Уточке. Эти изменения нашли подтверждение при рентгенологическом, электрокардиографическом, фонографическом, баллистокардиографическом исследованиях, а в 3 случаях при вскрытии. При повторном обследовании у 11 больных обнаружены плевроперикардиальные спайки и у 6 порок сердца (недостаточность митрального клапана), что свидетельствует об одновременном поражении и перикарда или эндокарда. У 14 из 20 больных равматоидным кардитом выявлены поражения других висцеральных органов (селезенка, почки).
Эндокардит диагностируется редко, что, вероятно, объясняется его вялым течением и вовлечением в патологический процесс эндокарда одновременно с миокардом. Пороки сердца при ревматоидном артрите диагностируются давно [Сперанская И. Е., 1959; Оржежковский О. Д., 1960]. Большие колебания в частоте выявления пороков сердца (0,5—11 % больных), по-видимому, зависят как от подхода к интерпретации их происхождения, так и от подбора больных.
Мы наблюдали порок сердца у 18 из 100 специально отобранных больных: у 14 имела место недостаточность митрального клапана, у 4 — сочетанный митральный порок с преобладанием недостаточности митрального клапана. Ретроспективно судить о происхождении порока сердца у этих больных трудно. По-видимому, в 8 случаях порок имел ревматоидную природу, так как развился спустя определенное время от начала заболевания (3—10 лет) после выраженного обострения процесса. Признаков нарушения кровообращения не выявлялось. У остальных 10 больных можно было предполагать сочетание ревматоидного артрита и ревматического порока сердца. В анамнезе у них до развития ревматоидного артрита отмечались ревматические атаки. Клинические признаки порока сердца у всех этих больных были ярко выражены.
Перикард поражается при ревматоидном артрите сравнительно часто, а выявляется очень редко. Это объясняется клинически скрытым и благоприятным течением перикардита, исключительно редко вызывающим нарушение сердечной деятельности. У многих больных признаки активного перикардита не выявляются и только спустя некоторое время рентгенологически обнаруживаются плевроперикардиальные спайки. Мы наблюдали перикардит у 11 % больных, у которых были поражены и другие оболочки сердца. По нашим данным, перикардит развивается чаще при тяжелом течении ревматоидного артрита. Введение в клиническую практику метода эхокардиографии существенно облегчило задачу выявления асимптомных перикардитов.
О поражении аорты с развитием недостаточности ее клапанов сообщают многие авторы, и это находит подтверждение при изучении секционного материала. Обнаружение в стенке аорты типичных ревматоидных узелков подтверждает ревматоидный генез ее поражения. Четкие клинические признаки поражения аорты при ревматоидном артрите наблюдаются исключительно редко.
Поражение легких. Воспалительно-фиброзные изменения в легких различной выраженности встречаются у половины больных ревматоидным артритом. Обычно воспалительные изменения в легких сначала протекают скрыто. Больные могут отмечать кашель или одышку при обострениях суставного синдрома. В дальнейшем воспаление интерстициальной ткани приводит к развитию медленно прогрессирующего фиброзирующего процесса, нарастанию дыхательной недостаточности. При воздействии неблагоприятных факторов, в частности пыли тяжелых веществ (уголь, асбест, металл), могут развиться выраженные изменения легочной ткани (синдром Каплана).
Клинико-рентгенологические признаки плеврита или плевроперикардита обнаруживаются при различных стадиях ревматоидного артрита. Более часто и резко они выражены при генерализов
