Мениски и крестообразные связки. Киста Бейкера. Эндопротезирование. Хондропротекторы – «мусор» для суставов
Вопрос: Можно ли заниматься в вашем центре при диагнозе «периферический разрыв заднего рога мениска»?
МРТ-признаки деформирующего остеартроза II степени коленного сустава с формированием очага кистовидной перестройки по наружно-боковой поверхности надколенника?
Можно ли при таком диагнозе избежать операции?
Ответ: Вопросов, связанных с повреждением или удалением мениска или разных его частей, я получаю очень много. И главный смысл этих вопросов – можно ли при боли в коленном суставе заниматься упражнениями на тренажере МТБ (или какими бы то ни было другими упражнениями), чтобы избежать операции по замене сустава на имплант (эндопротез) или просто операции по удалению мениска (менискэктомии).
В своей книге «Болят колени. Что делать?» я уже писал, что любое хирургическое проникновение в коленный сустав грозит развитием артроза, рано или поздно… Даже после артроскопического «осмотра внутренностей» сустава. И дело даже не в хирургическом воздействии на сустав, после которого остаются рубцы и спайки. Оно может быть и достаточно корректным. Но коленный сустав по своему строению, наверное, самый сложный сустав в организме человека. Поэтому нарушение любой его составляющей (будь то связки, мениски и проч.) может иметь печальные последствия. И причина здесь в отсутствии понимания больным того, что произошло с его суставом, и в неверном обращении с прооперированным или поврежденным суставом, до и после. Я имею в виду правильную реабилитацию. Иногда проходит и 10, и 20 лет, прежде чем «разыграется» деформирующий артроз. Но он обязательно проявится, если поврежденный сустав продолжать эксплуатировать без должной физической профилактики. Слишком много надежд возлагается на хирургическое «чудо». Нет у человека ненужных частей тела!
Поэтому я хочу напомнить читателю, что такое мениск.
О некоторых особенностях коленного сустава я уже рассказал в первой книге, ему посвященной. Он является промежуточным суставом нижней конечности и служит соединительным звеном между бедренной и большеберцовой костями – рычагами коленного сустава. Они соединяются друг с другом с помощью мыщелков, представляющих своеобразный блок, позволяющий осуществлять основные движения в суставе – сгибание и разгибание. Двояковыпуклые мыщелки бедренной кости образуют боковые части блока и соответствуют колесам самолета (рис. 54).
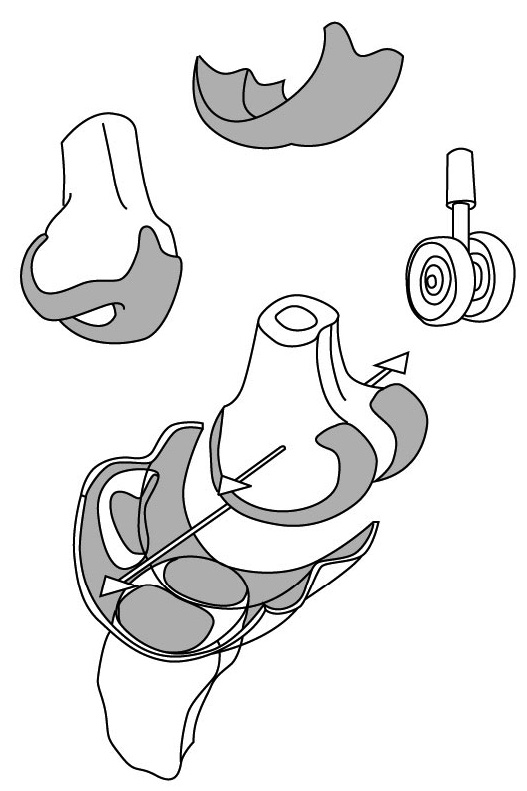
Рис. 54
Суставная поверхность большеберцовой кости имеет соответствующие изгибы и образует два вогнутых параллельных желоба, разделенных возвышением.
С точки зрения сгибания и разгибания коленный сустав можно прежде всего рассматривать как блоковидную поверхность, скользящую в вогнутых желобах (рис. 55).
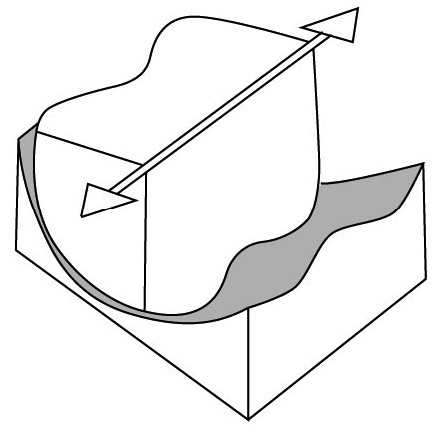
Рис. 55
Движение – ротация (вращение), круговое движение – рассматривать не буду, так как это движение слишком специфично и используется скорее в акробатике, чем в обычной жизни. Ротация возможна только при согнутом коленном суставе.
Так как у суставных поверхностей коленного сустава отсутствует конгруэнтность, т. е. линия их соприкосновения неровная, изломанная, то именно мениски компенсируют эту особенность сустава как своеобразные прокладки-рессоры. Поэтому мениски играют важную роль как эластичные детали, передающие силу компрессии (давления) с бедренной кости на большеберцовую кость. Другой «рессорой» в коленном суставе является жировая прокладка в переднем отделе коленного сустава.
Почему я останавливаю ваше внимание на этом? К сожалению, достаточно часто при жалобах на боли в коленном суставе удаляют полностью и мениски (менискэктомия), и жировую прокладку, хирургически уничтожая рессорную функцию коленного сустава. Это является необоснованным действием и приводит к достаточно раннему деформирующему артрозу (гонартрозу). Конец бедренной кости начинает стираться о конец большеберцовой… При появлении артроскопии стало возможным удалять только пораженный сегмент (частичная менискэктомия) в том случае, когда этот сегмент (рог) является механическим препятствием сгибанию-разгибанию и травмирует суставной хрящ. После разрыва мениска его поврежденная часть не может следовать за нормальным движением в коленном суставе и вклинивается между мыщелками бедренной кости. В результате сустав блокируется в положении сгибания, и полное разгибание, даже пассивное, становится невозможным. В таком случае подобная операция необходима.
Вопрос: Как все-таки повреждаются мениски?
Ответ: при резком сгибании (ударе) коленный сустав нестабилен, и его связки и мениски наиболее подвержены травматизации.
Например, при падении на согнутую ногу может произойти произвольное повреждение, а то и полный отрыв мениска от капсулы (рис. 56).
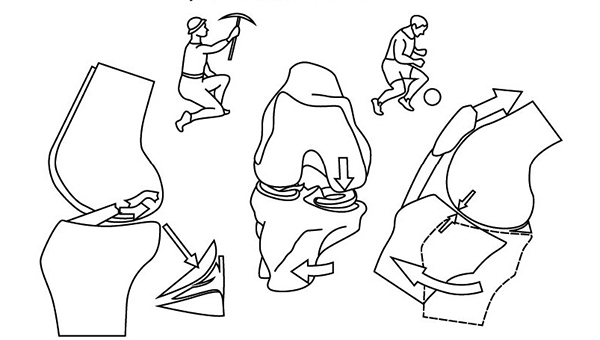
Рис. 56 Травмы менисков
При резком разгибании (например, удар по футбольному мячу) травма коленного сустава чаще всего приводит к внутрисуставным переломам и разрыву связок, отрыву переднего рога мениска. Но самое интересное – и это надо понимать – при травме коленного сустава повреждение мениска составляет лишь часть нарушения!!!
Часто в основе повреждения лежит травма связок! Что это значит?
Дело в том, что мениски в области коленного сустава очень плотно прикреплены к нему, его капсуле и надколеннику связками, тяжами и волокнами сухожилий и мышц. То есть коленный сустав – это сложный многокомпонентный механизм, в котором каждая деталь влияет на другую и зависит от нее (рис. 57).
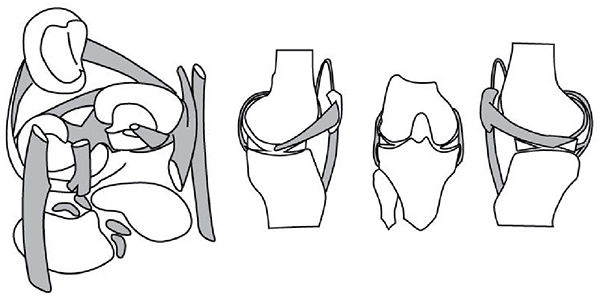
Рис. 57. Система связок и менисков коленного сустава
Просто хирургически удалить часть мениска (не говоря о полном его удалении), не предпринимая в дальнейшем каких-то дополнительных мер по предотвращению разрушения коленного сустава – неразумно! Сустав уже не тот, каким был до травмы (операции). Исчезла часть его рессорной (амортизационной) функции между двумя костями – мыщелками бедренной и большеберцовой костей.
Новую рессору в сустав не вставляют! И когда сустав изнашивается, его меняют на эндопротез! Вот и все, что придумано на сегодняшний момент!
А возврат к спортивным играм после травмы менисков лишь ускоряет процесс изнашивания сустава, а то и получения новой травмы коленного сустава, как правило, более серьезной! И никакие наколенники, а также прием хондропротекторов, которые якобы способствуют восстановлению хряща, не смогут помочь, потому что повреждение мениска происходит, как уже говорилось выше, через повреждение связок сустава, которые страхуют сустав от неосторожных движений, и попытки рассматривать мениск отдельно от всего механизма сустава нелепы!
Вопрос: Так что же надо делать после удаления мениска (или его части)?
Ответ: Ходить! Заниматься на тренажерах в целях укрепления мышц, связок и сухожилий коленного сустава! Мало? Вам хочется экстрима, футбола, большого тенниса? Я понимаю, конечно! Тусовка!
И вот вы надеваете купленный, как вам говорят – сверхпрочный, – наколенник или даже ортез, глотаете хондропротекторы, а порой и обезболивающие и… в бой! В игру! «Может, и пронесет, – думает кто-то. – Сделаю массаж, приму физиотерапевтические процедуры, которые, как говорят, поддерживают прооперированный сустав».
Да. На какое-то время этого хватит. Но сустав уже не тот, каким был до операции!
Разве мало – просто ходить? Спортивной быстрой ходьбой? Скандинавской? А футбол посмотреть по телевизору или с трибун стадиона?
А если представить то многообразие движений, которое можно выполнить без травмы прооперированного сустава на МТБ, то мысль о дефиците нагрузки как-то сама по себе проходит!
Декомпрессионный, антигравитационный тренинг суставов на сегодняшний момент, с моей точки зрения, не имеет себе равных среди занятий с больными суставами и позвоночником!
Упражнения с резиновыми амортизаторами, приведенные в книге «Болят колени – что делать», могут выполнять лишь профилактическую поддерживающую функцию для суставов. Но полноценную корректирующую реабилитацию прооперированных суставов можно обеспечить только на МТБ.
Вопрос: Может ли помочь плавание?
Ответ: Плавание, к сожалению, не выполняет декомпрессионную функцию! Плавание даже пловцу не может растянуть суставные поверхности коленного сустава. Плавание лишь не создает компрессии на эти суставные поверхности, поэтому и назначается подавляющим числом врачей.
Но при плавании происходит трение суставных поверхностей, пусть и незначительное, а после длительного заплыва – достаточно большое. Проплывать же меньше 800 метров не имеет смысла. Суставы могут болеть после выхода из воды. Но я встречаю пожилых людей с больными суставами, которые любят плавать, так как в воде не чувствуют болей в суставах, и это доставляет им удовольствие. Что ж? Пусть так!
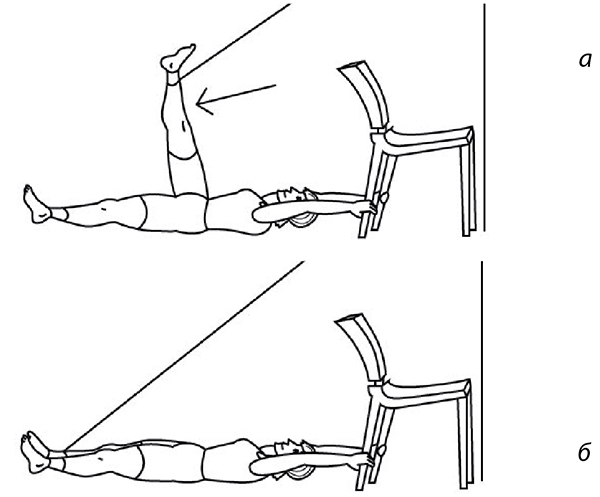
Рис. 58
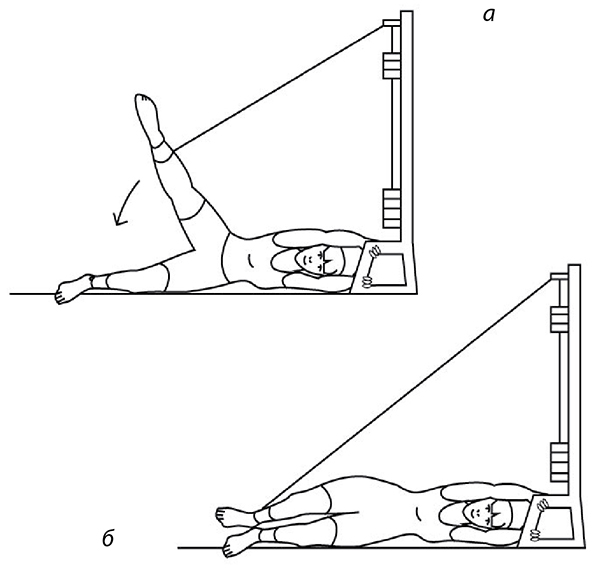
Рис. 59
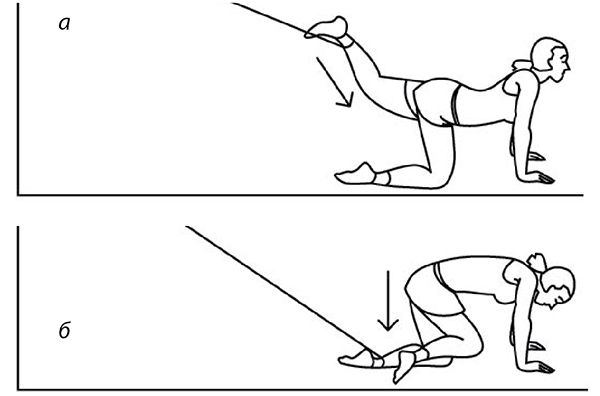
Рис. 60
Но больным, а тем более оперированным, суставам можно вернуть движение без боли только с помощью упражнений на тренажерах. Вот некоторые упражнения на МТБ (рис. 58-60). Главное достоинство этого тренажера – силовой стретчинг. То есть при выполнении этих упражнений суставные поверхности не трутся друг о друга (декомпрессионный эффект). Тяга каждой ногой осуществляется с усилием от 5 до 60 кг – силовой эффект, позволяющий восстановить силу и эластичность мышц, связок, сухожилий коленного сустава (а заодно и тазобедренного и пояснично-крестцового отдела позвоночника). Количество движений – от 20 до… бесконечности – позволяет воспроизвести аэробный эффект. При выполнении этих упражнений суставы как бы «идут в горы», «плывут», «идут по бездорожью» без сжатия (компрессии) суставных поверхностей. А от исходного положения зависит и кровоток, его сила и объем, что позволяет тренировать сосуды, проходящие внутри мышц, предотвращая образование тромбов, атеросклеротических бляшек. Эти упражнения крайне полезны для людей с варикозным расширением вен нижних конечностей, для больных с опущением органов, сахарным диабетом (обоих типов), геморроем, запорами. Я открыл для себя роль антигравитационных упражнений (рис. 61, березка) в тренировке сосудов головного мозга.
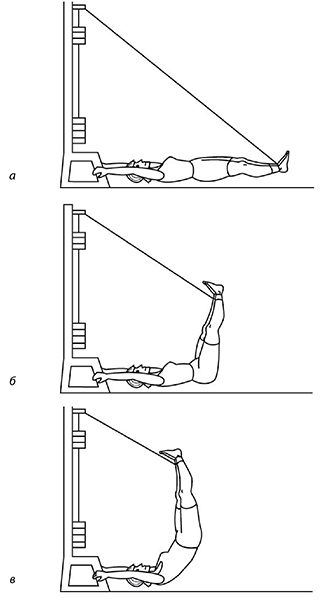
Рис. 61
В своей жизни я перенес несколько тяжелых травм головного мозга и много лет при различных изменениях атмосферного давления испытывал головные боли. Алкоголь не переносил. Стоило выпить 100 граммов крепкого напитка – следующий день головными болями был обеспечен.
Сегодня я практически не пью. Смысла нет! Перестал чувствовать «кайф». Как говорится, резко возросла толерантность к алкоголю. А выпить много – отравиться! Зачем?
Про головные боли при изменении атмосферного давления забыл. Дело в том, что на протяжении многих лет я день начинаю с антигравитационных упражнений по 8—10 минут. Это сложно! К этому надо идти постепенно и хорошо чувствовать свой организм. Но пациенты нашего центра, как правило, все проходят через «березку» при выполнении своей лечебной программы и получают громадное удовольствие от 20-40 секунд этих движений. Это не «березка» в полном смысле этого упражнения. Здесь не сам больной поднимает ноги выше головы. За него это движение выполняет тренажер, а больному остается лишь опустить ноги с правильным диафрагмальным выдохом (см. книгу «Код здоровья сердца и сосудов»). Растягиваются не только коленные суставы, но и поясничный, и грудной отделы позвоночника. Кстати, о лечении остеохондроза позвоночника с грыжами межпозвонковых дисков подробнее можно узнать из моей книги «Грыжа позвоночника – не приговор!».
Пациент при выполнении этого упражнения больше похож на подвешенного за ноги Буратино. А «деньги из него выпадают» в виде улучшения венозного и лимфатического кровотоков[27].
Вопрос: А если при травме мениска он не замыкает суставные поверхности и движение «сгибание-разгибание» осуществлять можно, то нужно ли оперировать коленный сустав, удалять часть мениска?
Ответ: Я не считаю это обязательной процедурой, так как мениск очень скудно кровоснабжается, так же как и межпозвонковый диск. С одной стороны, никакой возможности восстанавливаться после повреждения мениск не имеет, но правильная активизация мышц, связок и сухожилий при выполнении упражнений, описанных выше, позволяет активизировать кровоток и специальные клетки иммунной системы – фагоциты, при помощи которых остатки мениска постепенно рассасываются (лизис) и выводятся из суставной сумки. При выполнении указанных упражнений можно услышать треск в суставах. Это показатель обезвоженных или слабогидратированных связок и сухожилий, возникающий из-за недостаточности работы с ними, то есть специальных упражнений. Со временем «треск» исчезает. Это, кстати, еще один ответ на частный вопрос: «Если сустав скрипит, можно ли выполнять тренажерную программу?» Ответ: «Необходимо!»
Если же при какой-нибудь непредвиденной ситуации все-таки возникает необходимость артроскопической операции, то сустав будет подготовлен к этому и послеоперационная реабилитация пройдет более качественно.
Я считаю, что к любой операции на суставах по поводу нарушений, имеющих хроническое течение, необходимо «готовить» ногу с помощью упражнений, улучшающих кровообращение и микроциркуляцию в зоне поражения (рис. 62-64). Исключение должны составлять только неотложные ситуации, которые не позволяют выполнять упражнения – переломы, полные вывихи суставов.
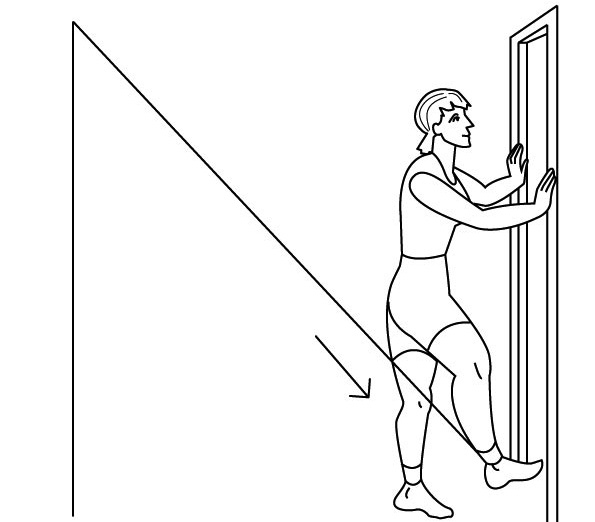
Рис. 62
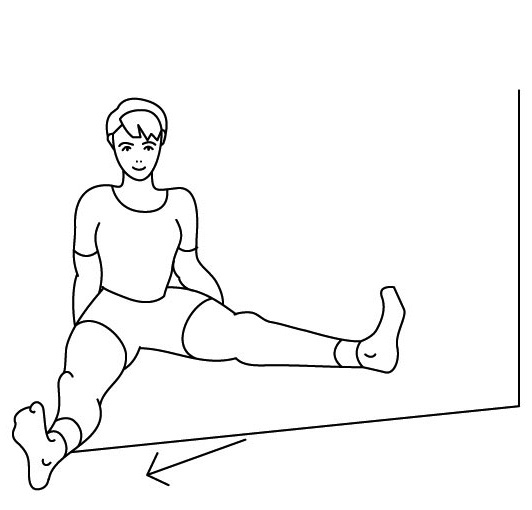
Рис. 63
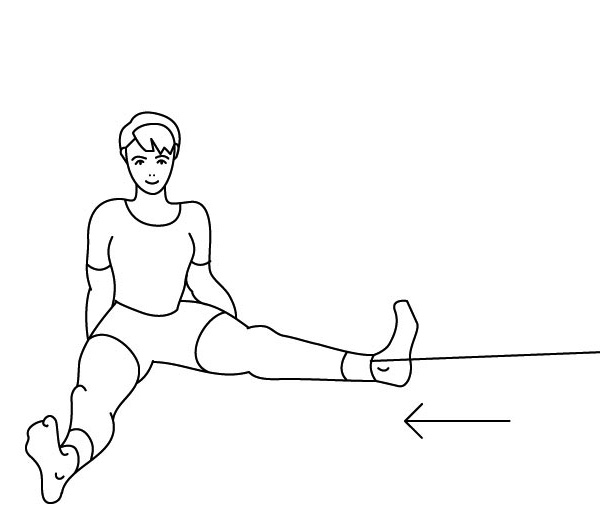
Рис. 64
Я имею громадный личный и лечебный опыт в этих вопросах. Но повторяю: среднестатистический больной – ленив, труслив и …слаб. Это с одной стороны. У него такие размышления: «Зачем трудиться в тренажерном зале, даже если это зал современной кинезитерапии, если все равно оперировать?» А хирурги обычно не настаивают на предоперационной подготовке и торопят пациента.
В то же время немецкие хирурги, к которым мы время от времени направляем больных для замены сустава на эндопротез, очень любят наших пациентов, так как у них послеоперационный период проходит гладко; прооперированные быстрее поднимаются на ноги и активизируются без тех многочисленных осложнений, которые возникают у больных, не подготовленных физически к такой операции.
Но в целом даже повреждение мениска, проходящее без замыкания сустава, не является противопоказанием для выполнения правильно подобранных упражнений, которые позволяют компенсировать выпавшее звено сустава мобилизацией окружающих поврежденный мениск мышц, связок и сухожилий.
Вопрос: А как быть, если порвана одна из крестообразных связок коленного сустава?
Ответ: Лучше восстановить ее хирургическим путем, т. к. сейчас для этих операций используют алло-аутотрансплантаты (из собственной соединительной ткани), а затем не спеша восстанавливать коленный сустав в зале современной кинезитерапии. Лучше для этого подходят центры, работающие по методу Бубновского (не на правах рекламы, на правах гарантии качества).
Вопрос: Скажите, пожалуйста, какие упражнения можно делать, если в подколенной ямке имеется киста Бейкера?
Ответ: Вопрос непростой, и я постараюсь высказать и в этом случае свою позицию, хотя бы потому, что у меня тоже была такая проблема и я сумел с ней справиться без операции. Это, пожалуй, главное в моем ответе. Опять же, разберемся с понятием, которое волнует очень и очень многих людей.
Киста Бейкера – это растяжение фиброзной капсулы и синовиальной оболочки[28] подколенной области.
Это краткое описание одной из часто встречаемых проблем коленного сустава. Постараюсь объяснить более детально.
Итак. Капсула и синовиальная оболочка представляют собой периферическую защитную систему коленного сустава, которая включает в себя три основных компонента:
– большеберцовую коллатеральную связку, которая, согласно Ф. Боннэлу (F. Bonnel), может выдерживать нагрузку до 115 килограммов на квадратный сантиметр и растягиваться на 12,5 % своей длины до наступления разрыва;
– малоберцовую коллатеральную связку, способную выдерживать нагрузку в 276 килограммов на квадратный сантиметр и растягиваться на 19 % своей длины, то есть неожиданно более устойчивую к разрыву и более эластичную, чем большеберцовая связка;
– задний капсульно-фиброзный комплекс, состоящий из целого ряда взаимосвязанных соединительно-тканных компонентов.
Имеются и другие дополнительные фиброзно-сухожильные элементы разной прочности и важности.
Кроме связок периферическую защиту коленного сустава обеспечивают околосуставные мышцы. Не буду усложнять текст, поэтому скажу только, что их всего 12! Таким образом, разрыв капсулы и синовиальной оболочки подколенной области снижает рессорную функцию коленного сустава. Само передвижение человека с подобной травмой сохраняется, но появляется стойкая хроническая болезненность при ходьбе, а со временем и хромота. В голову лезут различные тяжелые мысли об обращении к хирургу, и те подтверждают необходимость операции, хотя гарантий не дают. Статистика показывает, что хирургические действия при кисте Бейкера типа «зашить растяжение(!)» малоэффективны. Более того, спустя некоторое время после операции флюктуация (болезненный отек в подколенной области) возникает вновь вместе с болями при ходьбе…
Лично я исходил из позиций «растяжения», которое оперировать бессмысленно. Поэтому я хочу объяснить некоторые особенности соединительной ткани, образующей капсулу сустава.
Что такое соединительная ткань – спросит кто-то?
Она представляет собой плотные коллагеновые[29] волокна, ориентированные, в связи с линейным расположением фибробластов[30], на длительные нагрузки, действующие в одном направлении (!), и поэтому очень устойчивые к силам натяжения. Поэтому эта соединительная ткань образует сухожилия, связки, фасции, апоневрозы, а значит, капсулы.
То есть растяжение капсулы – это ослабление соединительной ткани, по своему строению состоящей из параллельно лежащих и плотно упакованных коллагеновых волокон (с небольшим количеством межклеточного вещества).
Хирургическое «зашивание» кисты Бейкера представляет собой в любом случае нарушение продольно, т. е. параллельно лежащих коллагеновых волокон. Появляется своего рода заплатка, со временем преобразующаяся в келоидный рубец[31]. Их удаление почти всегда сопровождается рецидивом заболевания, делающим эту подколенную область еще более подверженной травме даже при более простых нагрузках. Что, собственно, и получается…
Основные причины растяжения подколенной области, то есть образования кисты Бейкера, это:
1) ослабление (гипотрофия) мышечно-связочного аппарата коленного сустава (периферической защитной системы), в результате которого любое неосторожное движение, связанное с резким выпрямлением ноги в коленном суставе, может привести к травме;
2) резкая нагрузка на заднюю поверхность бедра, к которой мышцы и связки задней поверхности бедра не были готовы.
Спортсмены говорят – плохо «разогреты». Это было в моем случае. Так что делать? Как избавиться от боли в подколенной области, избежать хирургического вмешательства и надежно восстановить периферическую защиту коленного сустава?
Мой ответ может помочь и при других растяжениях и даже при привычном вывихе плеча, например. Упражнения, конечно, другие. Но принцип один.
Ответ кроется в разгадке строения капсулы сустава, сухожилия и связок.
А именно – в их продольном, линейном строении! Волокна разошлись, растянулись! Шить? А смысл? Не проще ли укрепить, собрать воедино?!
Я предлагаю «собрать» растянутые соединительно-тканные волокна капсулы силовыми упражнениями, действующими вдоль этих волокон. Но начиная с минимальных нагрузок, без которых от кисты не избавиться. Операция бессмысленна! Главное помнить, что любой сустав имеет 4 поверхности – переднюю, заднюю и боковые. Значит, и упражнений должно быть не менее четырех (рис. 65-68).
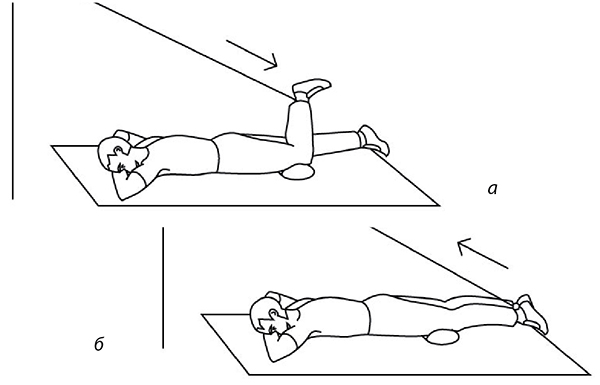
Рис. 65
Рис. 66
Рис. 67
Рис. 68
Все упражнения по 20-50 повторений.
Мне удалось справиться с кистой Бейкера безоперационным путем за 2 месяца!
Вопрос: Лигаментоз крестообразных связок поддается кинезитерапии? Не могу сесть на пятки – это из-за него? И нужно ли к этому стремиться?
Ответ: Лигаментоз – в переводе с латинского языка означает жесткие, можно сказать, деревянные связки (ligamentum) (рис. 69). Термин не совсем корректный, если его применять к растягивающим упражнениям, так как связки вообще не тянутся. Их задача – фиксировать и соединять мышцы с костями. Тянутся мышцы. В частности, «сесть на пятки» вам мешает ригидность (жесткость, сухость) мышц передней поверхности бедра (квадрицепсы) и, видимо, ригидность мышц голеностопного сустава. Но, выполняя ежедневно это упражнение, вы постепенно сможете выполнить эту задачу, при условии что у вас нет артрозов коленного и голеностопного суставов, наличие которых делает невозможным выполнение этого упражнения. В остальных случаях перед растяжкой бедра и голеностопного сустава (именно эти анатомические области растягиваются при выполнении этого упражнения) рекомендую:
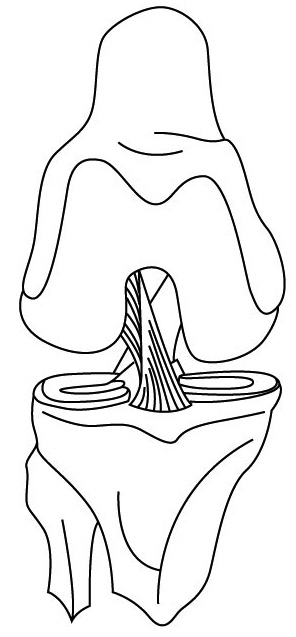
Рис. 69. Связки коленного сустава
1) выполнить серию глубоких приседаний, держась вытянутыми руками за неподвижную опору с прямой спиной. Например, 5 раз (серий) по 10 приседаний. Выдох «Хаа» при вставании (разгибании ног).
2) Опускание на пятки выполнять с валиком (подушкой) под коленом, постепенно уменьшая высоту валика (рис. 70).
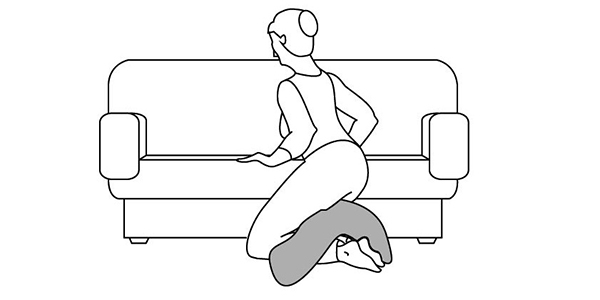
Рис. 70
3) Болезненность в бедре (четырехглавой мышце и голеностопном суставе – передне-верхняя сторона) можно преодолеть, если опускаться на пятки, сидя в воде (море, река, озеро, ванна).
4) После выполнения этого упражнения снимите нагрузку с голеностопного сустава, выполняя вращательные движения.
5) В заключение сделайте самомассаж указанных мышц ног.
Вопрос: Когда можно начинать делать приседания при диагнозе «гонартроз 1-2-й степени»?
Ответ: Часто повторяющийся вопрос. Еще раз отвечу. Рекомендую пройти в любом Центре кинезитерапии, работающем по методу Бубновского, миофасциальную диагностику, которая поможет разобраться с вашими коленями. Есть ли у вас артроз? Возможно, это артрит (гонартрит) коленного сустава. Судя по моей практике, 70 % гонартрозов, выставляемых в качестве диагноза, являются ошибочными, так как боль в коленном суставе, отечность, нарушение сгибания ноги в коленном суставе очень часто присущи артриту, с которым можно справиться, выполняя упражнения на МТБ, в том числе и приседания, постепенно увеличивая угол сгибания ног в коленных суставах.
Истинный артроз коленного сустава (он же – гонартроз), он же – деформирующий остеоартроз (ДОА), является показанием к замене сустава на эндопротез (имплант), и о приседаниях в таком случае говорить не приходится. Это противопоказание.
Но я рекомендую «готовить» сустав к подобной операции с помощью МТБ и не спешить на операционный стол. В таком случае операция может завершиться успешнее. Сама по себе операция по замене сустава часто не решает проблему болей и хромоты, если мышцы, сухожилия, связки ноги ослаблены, ригидны и их состояние не позволяет после замены сустава приступить к активным движениям, которые, собственно, и возвращают суставу функциональность. Хирурги предпочитают об этом умалчивать… Видимо, это не входит в их полномочия, хотя?..
Информация к размышлению (медицинское значение – для тех, кто пытается хондропротекторами восстановить хрящ).
«В отличие от других тканей гиалиновый хрящ весьма подвержен дегенеративным процессам, связанным со старением. В некоторых хрящах очень часто происходит обызвествление матрикса, которому предшествует увеличение размеров и объема хондроцитов и за которыми следует их гибель».
«У взрослых млекопитающих гиалиновый хрящ располагается на суставных поверхностях подвижных суставов, в стенках крупных дыхательных путей, в вентральных участках ребер, которые образуют суставы с грудиной»[32].
Немного расшифрую.
Дегенерация – это разрушение тканей. Применительно к суставам – это артроз (разрушение поверхностей сустава, покрытых гиалиновым хрящом) суставов и остеохондроз (высыхание и обызвествление волокнистого хряща).
Хрящи не имеют нервов, кровеносных сосудов, их питание осуществляется за счет диффузии из окружающих их тканей. То есть только благодаря насосному действию мышц при сжатии хряща. Мышцы и связки работают – сустав (хрящ) получает питание. Сами по себе питательные вещества из крови в хрящ не поступают (к слову о хондропротекторах). Поэтому спасти сустав могут только упражнения, но правильные…
Вопрос: Хондропротекторы в принципе могут помочь восстановлению хрящевой ткани? И в каком случае (официальная медицина ведь тоже не зря диссертации защищает)?
Ответ: Я отношусь ко всем видам хондропротекторов как к дорогому мусору… Напомню формулу любого сустава, изложенную адептом неврологии, итальянским врачом Россолимо в «Курсе нервных болезней» еще в 1928 году (с тех пор ничего не изменилось): «Любой сустав – это мышцы, связки и суставная жидкость». То есть только в случае регулярной работы мышц и связок сустав получает «смазку» – суставную жидкость, предохраняющую гиалиновые хрящи суставной поверхности от разрушения. Если мышцы и связки сустава ослаблены или работают неполноценно, не в полном объеме, ограничивая подвижность сустава, то хрящ будет стираться, и никакой хондропротектор хрящ не восстановит, так как хрящевая ткань, в принципе, не восстанавливается!!! Восстанавливаются только мышцы, опять же, в случае «живого», работоспособного сустава. А хондропротекторы – это трюк фармакологического бизнеса, и диссертации – заказ этого бизнеса. Лично я испытывал на своих суставах очень дорогие хондропротекторы, но результатов, даже минимальных, не получил, хотя принимал их в свое время после прочтения подобных «диссертаций». Эти БАД происходят из привычного состояния больного человека – лени! Не логично, не физиологично, бессмысленно, но… дорого! Современная фармакология «выросла» из алхимии, занимавшейся поиском панацеи, то есть лекарства от всех болезней. И ищет эту панацею до сих пор, правда, уже для отдельных заболеваний. Но почему-то каждое «новое средство» становится дороже… Вы спросили мое мнение? Я ответил. А вы думайте!
Вопрос: Врач-ревматолог поставил мне диагноз: первичный гонартроз коленных суставов 3—4-й степени. Возможно ли лечение по вашей методике?
Ответ: Вопросы про боли в коленях можно решить лишь одним путем: сначала проанализировать снимки, провести функциональную диагностику суставов на тренажере МТБ, то есть степень их подвижности, и только потом можно поставить диагноз относительно их состояния. Заключение только на основании жалоб пациента и снимков без функциональной диагностики считаю некорректным. В данном случае диагноз поставлен некорректно: 3—4-я степень – это уже не первичный артроз. Впрочем, не в этом даже дело. Существует множество классификаций, и каждый врач может по-своему интерпретировать состояние сустава, поставив диагноз гонартроз той или иной степени. Это важно понимать. От диагноза же зависит, как лечить? Оперировать или обойтись без операции?
Вопрос: То есть нельзя верить каждый раз, когда ставят диагноз «артроз»?
Ответ: У нас врачи, как показывает практика, не придают значения точности терминологии и зачастую там, где артрит, говорят «артроз», не понимая разницы между артритом и артрозом. Хотя это два абсолютно разных заболевания. Очень часто диагноз не соответствует истинному состоянию сустава. Подчеркиваю – истинному. Потому что сейчас артрозом стали называть любую боль в суставе, хотя зачастую это артрит. Между тем, артрит (arthr – «сустав», itis – «воспаление») – заболевание сустава воспалительного или дистрофического характера – лечится без операции в отличие от артроза… Как видите, диагноз важен. Поэтому я всегда на вопрос, «можно ли при артрозе делать то-то и то-то», говорю: «Сначала придите на консультацию со снимками» и «собственными» суставами. Проверим, уточним и назначим лечение.
Вопрос: А какие-то анализы крови при артритах и артрозах надо сдавать?
Ответ: Минимально – это тройка: СОЭ (скорость оседания эритроцитов), эритроциты, лейкоциты. Значения СОЭ выше 12 могут свидетельствовать о наличии таких аутоиммунных заболеваний, как ревматоидный артрит или болезнь Бехтерева. Нормальная СОЭ снимает подозрение на аутоиммунное заболевание. Я лично считаю, что любая диагностика, ориентированная только на жалобы пациента, рентгеновские снимки, снимки МРТ, УЗИ, является неполноценной без функциональной диагностики сустава, в которую входит изучение подвижности сустава в различных позициях, силовая составляющая мышц и связок сустава, и к тому же важно понимать функциональное состояние «соседних» суставов и позвоночника (поясничный отдел). Так получается, что сегодня все это изучает и исследует только современная кинезитерапия на лечебных тренажерах МТБ.
Вопрос: Как долго больному суставу противопоказаны упражнения с осевой нагрузкой? Что является критерием для разрешения осевой нагрузки (в виде упражнений и каких)? Ведь гонартроз не вылечишь, а по улице мы ходим, по лестнице вынуждены подниматься и т. д.
Ответ: Интересный вопрос. Относительное продолжение предыдущего. Прежде чем дать ответ на него, необходимо разобраться – артроз или артрит коленного сустава?
Допустим, у вас действительно гонартроз (деформирующий остеоартроз коленного сустава). Это значит, что на рентгеновском снимке суставные поверхности деформированы и как бы изъедены «ржавчиной». При этом деформирован сустав и внешне. То есть такой сустав как бы разросся в стороны, и его поверхность выглядит неровной, как будто под кожей много мелких неровных камешков. При этом мышцы вокруг сустава «деревянные» и очень болезненные. Такой сустав, как правило, не сгибается более чем на 45? или не разгибается. Часто нога в коленном суставе выгнута наружу, «косолапая», «вальгусная деформация». Сустав отечный.
Это, конечно, совсем крайний случай, запущенный деформирующий гонартроз. Порой достаточно и наличия деформированных суставных поверхностей, чтобы назвать состояние сустава артрозом. В 90 % случаев – это прямое показание к замене сустава на имплант или эндопротез. В 10 % случаев больные по разным причинам отказываются от операции и терпят боль на каждом шаге всю оставшуюся жизнь. Но в любом из названных случаев необходимо принимать максимальные меры предосторожности против болей при ходьбе. Для этого, безусловно, надо пользоваться тростью. Людям пожилым я рекомендую телескопическую ортопедическую трость с упором в предплечье и даже две трости, позволяющие снимать именно осевую нагрузку на позвоночник и суставные поверхности при ходьбе.
Как ни странно, но большинство женщин, даже пожилых, стесняются ходить «с палочкой». Они психологически боятся этого «символа старости».
По этому поводу мне вспоминается случай из собственной жизни в тот период, когда я пользовался тростью при ходьбе. Как-то иду по парку Сокольники к своему центру. Обгоняю мамочку с ребенком лет шести. Ребенок спрашивает маму: «А почему дяденька с палочкой идет?» Мама отвечает: «Чтобы ходить быстрее». Мне понравился ее ответ ребенку. И действительно. Пользуясь тростью, я ходил всегда быстро, и мне даже казалось (а это так и было), что меньше хромал при этом. Дело в том, что при такой ходьбе, когда человек с больным суставом (коленным или тазобедренным) наступает на больную ногу (например, правую), опора туловища перемещается на противоположную руку (рис. 71). Получается, ходьба «матроса по палубе», то есть враскачку. Снижается опора на больной сустав, и ходьба благодаря трости ускоряется.
Рис. 71
Чуть позже, когда возникла необходимость пользоваться двумя костылями, я ими пользовался, попеременно опираясь на костыли, как на лыжные палки (попеременный двухшажный ход), и благодаря этому ходил очень быстро. Сумка-рюкзак за спиной. Кстати, именно быстрая ходьба на костылях позволила мне быстро восстановиться после операции по поводу замены сустава. Сейчас ни трость, ни костыли, к счастью, не нужны. Как правило, при истинных артрозах крупных суставов я настраиваю своих пациентов на замену больного сустава при деформирующем артрозе, то есть на эндопротезирование. Но все время до операции следует пользоваться дополнительными опорами. Это же временно?! Так и говорите своим знакомым, чтобы не думали, что вы состарились и не можете из-за этого ходить без трости или костылей. При правильной реабилитации после эндопротезирования полноценная осевая нагрузка возможна через 2-4 недели (без дополнительной опоры).
Дома рекомендую снимать боли с помощью приема ванны с холодной водой, опускаясь в нее только на колено на несколько секунд, опираясь руками в края ванны (рис. 72).
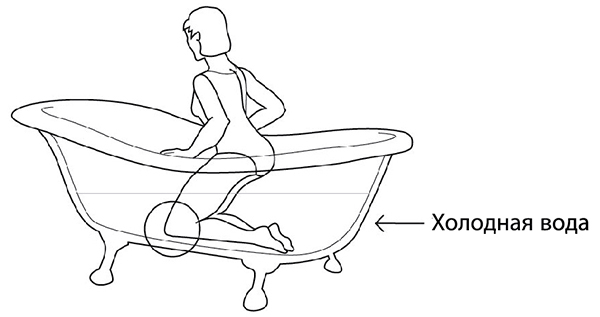
Рис. 72
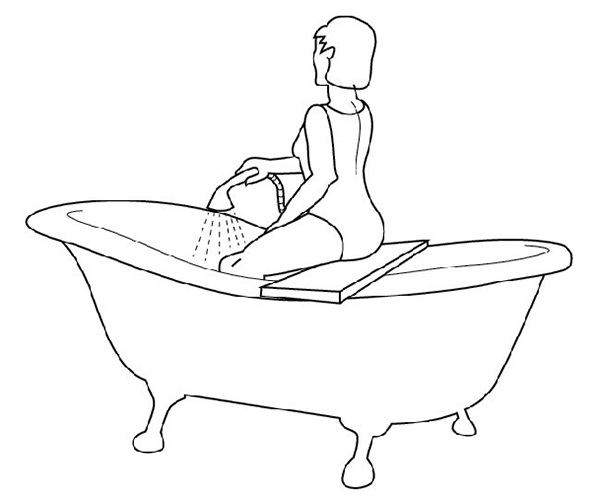
Рис. 73
Если трудно, то можно сесть на доску-сиденье, лежащую на краях ванны, опустить ноги в ванну и поливать колени холодной водой через душевую насадку или из крана-смесителя. Тоже несколько секунд (рис. 73). После этого надо сделать упражнения с резиновыми амортизаторами на полу, закрепив его в проеме двери (рис. 74-76): по 20 и больше повторений.
Благодаря этим действиям – холодной воде и упражнениям – снимается отечность сустава, улучшается микроциркуляция в мышцах и связках больного сустава и резко снижается боль в нем.
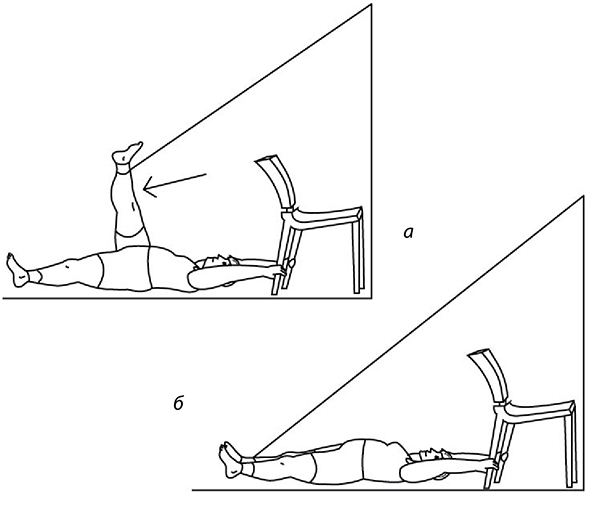
Рис. 74
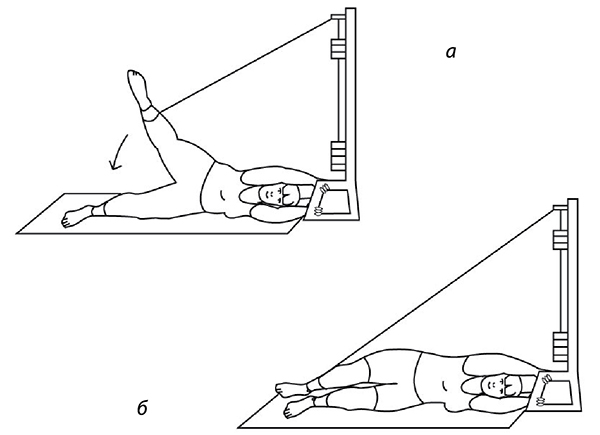
Рис. 75
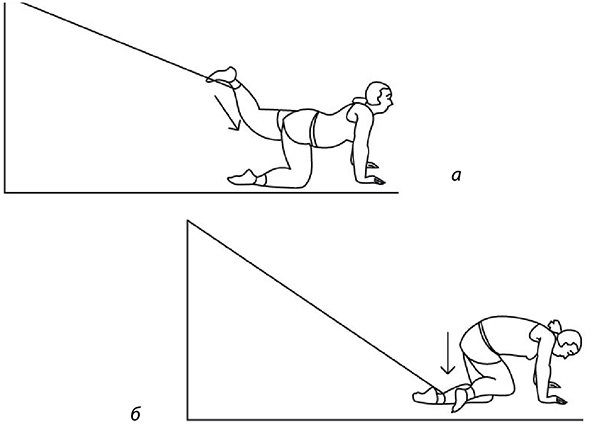
Рис. 76
Вопрос: Сколько делать и как долго?
Ответ: Подсказываю. При выполнении упражнения в рабочей зоне сустава вы должны почувствовать жжение в мышцах. Это является показателем достаточного кровообращения в зоне больного сустава.
Обычно это ощущение возникает после 20-25 повторений. Соответственно, резиновый амортизатор (или два или три) должен позволить выполнить необходимое количество упражнений. Если 20-25 повторений делаете очень легко, добавьте второй (третий) амортизатор. На нижней трети голени должна быть широкая манжета с кольцом и карабином, с помощью которой и крепится амортизатор к ноге.
Если вы ходите в магазин, то сумка должна быть на колесиках (больших), или пользуйтесь рюкзаком.
В сельской местности можно пользоваться велосипедом без рамы, но только для перемещения, а не для спортивно-туристической нагрузки.
К сожалению, многие врачи при больных коленных и тазобедренных суставах рекомендуют велотренажер. Это ошибка! При такой «оздоровительной нагрузке» ухудшается состояние суставных поверхностей намного быстрее и тяжелее, чем происходит восстановление.
Многие люди ошибочно думают, что если во время оздоровительных упражнений (ЛФК) коленные суставы активно работают, например упражнение «велосипед» лежа на полу, то это полезно для них. Дело в том, что я говорю о декомпрессионных упражнениях (упражнения 1, 2, 3, см. рис. 74-76), при которых суставные поверхности интактны, то есть нет трения. Эти упражнения мы называем декомпрессионными или упражнениями «вне сустава». «Велосипед», ходьба и даже плавание – упражнения «внутри сустава», то есть суставные поверхности трутся в контакте друг с другом.
Значит, сразу после выполнения подобных упражнений усиливается воспаление, за которым следует боль, хотя создается иллюзия движения.
Этим подчеркивается правило, существующее в кинезитерапии: «Само по себе движение не лечит! Лечит правильное движение!»
Вопрос: Двухсторонний коксартроз. Можно ли кататься на горных лыжах?
Ответ: Люди с поражением тазобедренного сустава недооценивают коксартроз. Бывает и коксартроза нет, просто боль в области тазобедренных суставов, и то следует для начала разобраться с помощью специальных диагностических приемов с причиной этой боли. На самом деле при коксартрозе, то есть деформации головки самого крупного и опорного сустава туловища, вертикальные нагрузки и очень большое напряжение, такое, каким для коленных и тазобедренных суставов являются горные лыжи, может привести к усилению болей и даже перелому шейки бедра. Поэтому я, конечно, не советую с коксартрозом, с гонартрозом, а также с плохими связками крупных суставов заниматься горными лыжами. Это может привести к сложным проблемам, которые трудно будет исправить даже хирургически. Если есть коксартроз, – надо заменить сустав, восстановить его мышцы, а уж затем думать о горных лыжах.
В основном любители горных лыж, имеющие проблемы с суставами и позвоночником, даже примерно не представляют, что их ждет в будущем, какой будет расплата за это опасное увлечение (см. книгу «Правда о тазобедренном суставе, или Жить без боли»).
Вопрос: Чем можно объяснить хруст суставов? Что в этом случае нужно делать?
Ответ: Хочу напомнить, что анатомическая формула строения сустава включает в себя мышцы, связки, которые «отвечают» за выработку синовиальной (суставной) жидкости. То есть выработка достаточного количества суставной жидкости («смазки» сустава) зависит от активной работы мышц и связок самого сустава. Работают мышцы – сустав «смазывается». Не работают – связки сохнут. То есть вода без насосной функции мышц сустава не перемещается в капсуле сустава. Мышцы, в том числе и мелкие, крепятся к костям с помощью сухожилий. Связки удерживают сустав. И сухожилия, и связки – это плотная соединительная ткань, состоящая из коллагеновых (белковых) линейно расположенных (для прочности) волокон. Между коллагеновыми волокнами всегда есть небольшое количество межклеточного вещества, соединительно-тканные прослойки, кровеносные сосуды, капиллярные сети, лимфатические сосуды.
При длительном покое (сон, однообразная поза) снижается продвижение жидкости в этих межклеточных пространствах сухожилий и мышц. Те, в свою очередь, временно как бы высыхают, обезвоживаются (дегидратация). Поэтому первые движения после нахождения в одной позе вызывают своеобразный хруст. Это трещат «сухие» связки, сухожилия. Обратите внимание, что подобный хруст в суставах возникает только один раз (суставы кисти, позвоночника, коленные). При дальнейших движениях хруст пропадает. Суставы «смазываются». Чем сложнее строение сустава (например, коленный), тем больше «хрустов».
А вообще человек хрустит весь, только не слышит своих хрустов. Все дело в микроциркуляции жидкости по капиллярам внутри мышц.
Поэтому мы слышим хруст в основном в наиболее часто используемых суставах, о которых я уже упомянул выше, и эти хрусты возникают при движении. Бояться их не надо, и придавать им значение не стоит.
Физиологи говорят, что человек в среднем на 60 % (отдельные органы – до 85 %) состоит из воды – основной «жидкой» соединительной ткани, с помощью которой органы и ткани получают питание (трофика). Как вы понимаете, жидкость перемещается по телу с помощью мышц (насосная функция), поэтому нельзя допускать атрофии мышц и последующего их обезвоживания. Малая (недостаточная) работа мышц снижает транспорт жидкостей, и человек превращается в живую «мумию». Обратите внимание, что подавляющее число пожилых людей имеют слабые, а часто атрофированные мышцы и сухую дряблую, провисающую во многих местах кожу. При этом пожилых людей отличает малоподвижность в суставах, позвоночнике из-за малого количества воды в организме, от них исходит запах залежалой ткани.
У них хруст в суставах, в отличие от молодых людей, похож на звуки сломанной палки. К тому же у пожилых этот хруст вызывает болезненность.
Чтобы не допустить этого, надо приучать себя регулярно (ежедневно) делать гимнастику (минимальное количество упражнений составляет «триада здоровья» – отжимания, приседания, пресс) и соблюдать соответствующий питьевой режим (3 литра в течение дня – вода, чай, арбузы, дыни). Хруст все равно будет, но безболезненный и достаточно естественный.
Поэтому не надо «сушить» себя бездействием, ибо бездействие и малоподвижность быстро приводят к старению (высыханию) мягких тканей, состоящих из воды, а вместе с этим – к дряхлости! Но прежде чем выполнять «триаду здоровья», обратитесь за консультацией к врачу центра современной кинезитерапии, чтобы он составил правильную программу для начинающих (40 или 70 лет – не имеет значения) (рис. 77). А для пожилых важно соблюдать другую триаду – терпение, труд, послушание.
Рис. 77
Вопрос: Можно ли заниматься скандинавской ходьбой при артрите?
Ответ: Скандинавская ходьба – это аэробная программа, позволяющая тренировать сосуды сердца и легких для предотвращения и профилактики гипертонической и ишемической болезней прежде всего. Эта ходьба на самом деле очень интенсивная, при которой человек идет по земле в ботинках с лыжными палками в руках. Этими палками он должен интенсивно толкаться, только тогда это будет скандинавская ходьба. То, что я вижу на улицах, в парках, – это ходьба с палками, которые человек тащит в руках. На самом деле пенсионеры ухватились за эту ходьбу потому, что вместо костыля для передвижения они используют лыжные палки, которые здесь должны использоваться для упражнения – толкания руками. Для этого надо иметь хорошие мышцы плечевого пояса. Поэтому скандинавская ходьба – это не такое простое занятие, как кажется на первый взгляд, потому что требует большой физической выносливости.
Рис. 78
У людей при ходьбе обычно задействованы только ноги. Руки у них «бездельничают». А тут руками надо толкаться так, как будто идешь на лыжах, но не по снегу, а по земле. Лыжи-то – сложная аэробная нагрузка, если к ней правильно относиться, а уж скандинавская ходьба – тем паче. Когда я занимаюсь скандинавской ходьбой, мне хватает 15-20 минут, и я весь мокрый, уставший, с бьющимся сердцем иду домой. Считаю, что это хорошие нагрузки, правильные, адекватные, полезные, но только когда у тебя здоровые суставы. Суставы, прежде всего, нижних конечностей. Но и плечевые суставы тоже должны быть в порядке. Поэтому если у вас артрит или артроз коленных или голеностопных суставов, а тем более если артроз тазобедренных суставов, вам сначала необходимо пройти консультацию в нашем центре на предмет того, что можно, а чего нельзя. Постараться восстановить силу и эластичность мышц ног, а потом уже заняться скандинавской ходьбой. Поэтому скандинавская ходьба – это занятие для здоровых людей (рис. 78).
Вопрос: У нас с братом (мы близнецы) заболевания схожие: болит правый тазобедренный сустав. Всю жизнь занимаемся спортом. И у нашей ближайшей родственницы заболевание правого тазобедренного сустава. Может ли заболевание сустава передаваться по семейной линии?
Ответ: Заболевания суставов – это не генетические болезни. Но семейные болезни могут являться предрасположенностью к схожим болезням. Если человек знает, что его ближайшие родственники страдают заболеваниями суставов и вовремя примет профилактические меры, обратится к специалистам, которые научат его делать правильную гимнастику, тогда он может избежать тех заболеваний, которыми страдают его ближайшие родственники (рис. 79).
Рис. 79
Вопрос: Перенесла операцию по эндопротезированию обоих тазобедренных суставов. Можно ли мне рожать?
Ответ: Более подробно об эндопротезировании суставов я написал в книге «Правда о тазобедренном суставе. Жизнь без боли», но не упоминал в ней о роли импланта при родах.
Поясню. Дело в том, что замена сустава является необходимостью при коксартрозе (болезни тазобедренного сустава), так как со временем при этой болезни жизнь становится невыносимой. Каждый шаг сопровождается болями в паху, в пояснице и в коленном суставе. При этом нога в области больного сустава не отводится в сторону – один из признаков коксартроза (деформирующего остеоартроза тазобедренного сустава или диспластического артроза или асептического некроза тазобедренного сустава – клинические признаки (боли) одинаковы).
Если таких суставов два, то, соответственно, обе ноги не разводятся. У молодой девушки причиной коксартроза, видимо, явилась дисплазия, то есть недоразвитие вертлужной впадины тазобедренного сустава, но это сути не меняет. Видимо, именно этот клинический признак заставляет врачей говорить о невозможности нормальных естественных родов. Разве что через кесарево сечение.
Но не учитывается очень важный феномен эндопротезирования тазобедренного сустава – восстановление полной подвижности после подобной операции!..
То есть родовая деятельность после замены суставов и восстановления мышц паховой области становится полноценной. Но хотелось бы сделать поправку. Я считаю, что к подобной операции необходимо готовиться – и физически, и психологически. Так, если подготовка не проводилась, то есть не выполнялся комплекс обязательных дооперационных упражнений на тренажерах, и больная сразу пошла на операцию, то это может помешать полноценно восстановить мышцы указанной зоны до начала родов, и тогда – кесарево сечение. Наши пациентки, особенно молодые и подготовленные к операции по эндопротезированию, пройдя послеоперационную реабилитацию, возвращают способность полной подвижности суставов с имплантами (эндопротезами), силу и эластичность мышц бедра, промежности и нижней части спины. Это позволяет уверенно настроиться на беременность и прохождение плода по естественным родовым путям, то есть без кесарева сечения. Если же кто-то не прошел подобную реабилитацию в Центре современной кинезитерапии, то рекомендую пройти ее, а уж затем готовиться к беременности и родам.
К сожалению, как показывает практика, оперирующие хирурги не знают про возможности подобной реабилитации до и после эндопротезирования и не направляют таких пациенток к нам, поэтому спустя 2-3 года боли могут вернуться, а мышцы указанной области тела, не восстановленные с помощью реабилитационной кинезитерапии, так и остаются ригидными, жесткими и неэластичными. По этой причине, когда встает вопрос родов, хирурги настаивают на кесаревом сечении. А жаль… Особенно когда сами эндопротезы поставлены хорошо…
Вопрос: Можно ли делать глубокие приседания после эндопротезирования?
Ответ: Начните с реабилитации в тренажерном зале по специальной программе кинезитерапии, так как занятия на тренажерах позволяют контролировать угол сгибания, в отличие от приседаний (рис. 80-81). К сожалению, хирурги не предупреждают пациентов, которым заменили сустав, о необходимости обратиться к профессиональным реабилитологам в Центр кинезитерапии – единственным, обладающим методикой современной реабилитации после тотального эндопротезирования на тренажерах. Без должной реабилитации одно неловкое движение может привести к вывиху элементов эндопротеза и новой операции.
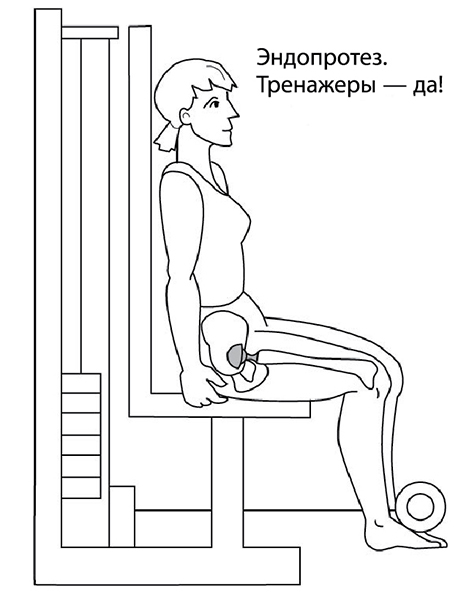
Рис. 80
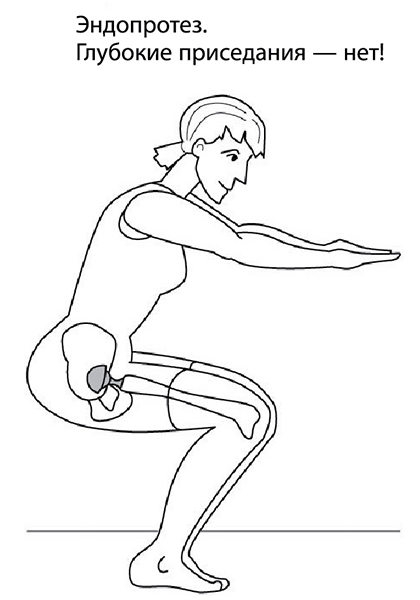
Рис. 81
В то же время долгое невыполнение упражнений на тренажерах приводит к контрактурам, и со временем разработать имплантированный сустав будет очень сложно из-за запущенности мышц, окружающих имплант.
Вопрос: То есть со своим весом тела лучше заниматься только после того, как прошла реабилитация и пациент стал ходить без опоры?
Ответ: На первом этапе нельзя заниматься упражнениями со свободными отягощениями, собственным весом, разве что можно подтягиваться и отжиматься на брусьях или на опоре.
Потому что оперированная конечность достаточно долго не слушается команд, так как исчезли старые нервные связи. Чтобы имплант вжился в тело, его надо научить работать заново. Эта работа требует осторожности, но ни в коем случае не промедления! Я считаю, тренажеры на этом этапе, после стационара, заменить невозможно. Более подробно о реабилитации после эндопротезирования я написал в книге «Правда о тазобедренном суставе – жить без боли».






