Проявления эпидемического процесса
Распространение. ЖЛ распространена в зоне между 15° севернойи10° южной широты, там находятся более 30 африканских стран, неблагополучных по ЖЛ. В мире ежегодно возникает примерно 200 000 случаев заболевания и 30 000 случаев смерти, в том числе 90 % в Африке и 10 % в Южной Америке (Vasconcelos P. F., 2003; Barnett E. D., 2007). Однако статистические данные неполные, так как касаются только вспышек и четко подтвержденных спорадических случаев заболеваний. Фактически число заболеваний ЖЛ в 10 – 50 раз больше, чем регистрируется.
В Америке ареал ЖЛ находится между 10° северной и 40° южной широты и охватывает 9 стран. ЖЛ постоянно регистрируется в Боливии, Бразилии, Колумбии, Перу, периодически – в Венесуэле, Эквадоре и Суринаме. В Африке чаще всего ЖЛ регистрируется в Гане, Нигерии, периодически – в Сенегале, Камеруне, Кении, эпизодически – в Кот-д’Ивуаре, Бенине, Габоне, Либерии, Сьерра-Леоне и других странах. В целом на эндемичных по ЖЛ территориях проживает 900 млн человек, в том числе 508 млн в 32 странах Африки (Jentes E. S. [et al.], 2011).
Заболеваемость ЖЛ носит спорадический и эпидемический характер. Многолетняя динамика числа заболеваний далеко не полно отражает фактического количества случаев болезни и смертей от нее. В конце 1980-х – начале 1990-х гг. отмечался рост заболеваемости ЖЛ (табл. 1). В последующие годы (за исключением 1994 и 1995 гг.) заболеваемость снизилась до уровня начала 1980-х гг.
Эпидемии периодически возникают в основном среди популяций, где невысокая заболеваемость регистрировалась в течение нескольких лет. Эпидемии возникают с нерегулярными интервалами от 2 – 3 до 4 лет и более. Очередное неблагополучие по ЖЛ наблюдалось в 2005 и 2012 гг. в Африке. Со 2 сентября по 24 декабря 2012 г. в Судане возникла вспышка ЖЛ с общим числом заболевших 847 человек, 171 больной (20,2 %) умер (WER, 2013).
Время риска. Сезонность ЖЛ в Африке выражена, приурочена к периоду массового выплода переносчиков, который наблюдается в конце сезона дождей (обычно июль – октябрь). Однако вирус ЖЛ периодически может передаваться А. aegypti и в сухой сезон, как в городах, так и в сельской местности.
E. C. Farnon [et al.] (2010) провели серологическое обследование населения одной деревни в Судане, в которой с сентября по декабрь 2005 г. протекала вспышка ЖЛ, где проводилась массовая кампания иммунизации против нее. Всего было 552 привитых и серологически обследованных лиц, у 25 % имелись лихорадочные заболевания, у 13 % – симптомы ЖЛ, в том числе у4 % – стяжелым течением, у 12 % больных имелись симптомы лихорадки Чикунгунья. Авторы делают вывод, что на фоне вспышки ЖЛ прививки были эффективными в локализации заболеваний.
Риск заражения ЖЛ в Южной Америке наблюдается в период сезона дождей (январь – май), пик заболеваемости – в феврале – марте. Высокий уровень вирусемии у людей и широкое распространение Ae. аegypti в городах приводят к возникновению эпидемий городского типа.
Заболевания ЖЛ в странах Африки носят вспышечный характер. J. Vainio [et al.] (1998) представили сведения об основных вспышках ЖЛ в 1984 – 1996 гг. и времени возникновения (табл. 2).
Таблица 1
Число зарегестрированных случаев желтой лихорадки и смертей от нее в мире с 1980 по 2013 г.
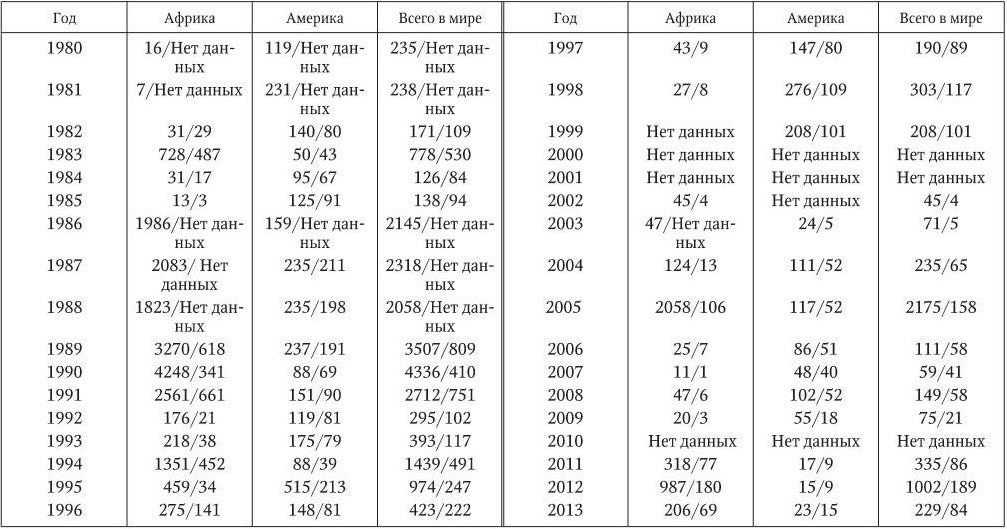
Примечание: числитель – число заболеваний, знаменатель – число умерших
Таблица 2
Заболеваемость желтой лихорадкой в странах Африки

В последние годы (2008 – 2012) желтая лихорадка регистрировалась в основном в Гвинее, Кот-д’Ивуаре, Камеруне, Уганде (WHO, WER, 2011 и 2013).
Группами риска являются дети до 6 мес., невакцинированные, и приезжее население, не имеющее иммунитета.
Различают джунглевый (первичный, природный, зоонозный) и городской (вторичный, синантропный, антропонозный) эпидемические типы ЖЛ.
Эпидемиология джунглевой ЖЛ. В Африке основным источником являются обезьяны, а переносчиком – комар Аe. africanus, обитающий в тропических лесах. Обезьяны некоторых видов устраивают набеги на банановые плантации, где подвергаются нападению местных комаров Аe. simpsoni. Последние передают вирус ЖЛ от животного человеку. Возможно заражение непосредственно от обезьян в лесу, если человека укусил Аe. africanus. Заболеваемость этой лихорадкой имеет эндемичный характер. Болеют преимущественно лица, не имеющие естественно приобретенного иммунитета (перенесение болезни или получение прививки), в том числе дети. Коренное население в результате многократного заражения (проэпидемичивание, то есть приобретение иммунитета без пренесения клинически выраженной формы заболевания) приобретает невосприимчивость. В Западной Африке лесные вспышки возникают чаще, чем в Восточной.
В Южной Америке источником в джунглевых очагах являются обезьяны и наземные млекопитающие. Переносчики – комары рода Haemagogus. Чаще болеют охотники и лесорубы, лица в возрасте 15 – 45 лет. Дети болеют крайне редко. В этом регионе отмечается самая высокая летальность от ЖЛ, обусловленная, по-видимому, большей вирулентностью зоонозного вируса.
C декабря 2008 по апрель 2009 г. в штате Рио-Гранде, южная Бразилия, зарегистрировано 20 случаев ЖЛ. При расширении наблюдения в штате Сан Пауло выявлено еще 28 случаев заболевания с 11 смертельными исходами. С целью ликвидировать вспышку ЖЛ и предупредить заражение путешественников в Бразилии введены вакцинация и меры по защите от нападения комаров (CDC, 2010). В 2005 г. в Судане возникла вспышка ЖЛ, во время которой в эпидемический процесс было вовлечено 565 человек, умерли 143 пациента, или 25,3 % (рис. 3). Мероприятия по контролю за комарами и специфическая профилактика стали проводиться поздно. В 2012 и 2013 гг. подобные вспышки ЖЛ повторились с вовлечением 732 и 44 человек практически в тех же провинциях Судана. В провинции Южный Кордофан заболеваемость ЖЛ колебалась от 3,0 до 86,0 на 100 000 населения (Weekly Epidemiological Record, 2005).
Городской тип очагов ЖЛ формируется, когда больной человек или вирусоноситель заносит инфекцию в населенный пункт, что приводит к эпидемическому распространению ЖЛ в населенных пунктах по антропонозному типу (человек является единственным источником инфекции). Источник наиболее опасен в последние дни инкубации и первые 3 дня лихорадки. Очаги городского типа ЖЛ по эпидемиологическим проявлениям сходны в обоих регионах.
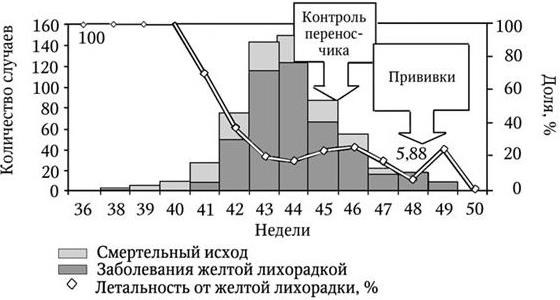
Рис. 3.
Переносчиком в очагах городского типа являются комары Аe. aegypti, выплод которых происходит рядом с домом в пределах подворья. В условиях крупных городов в Африке и Америке антропонозные вспышки ЖЛ не регистрируются с 1940-х гг.
Желтая лихорадка у путешественников. Каждый год 9 млн туристов из Северной Америки, Европы и Азии посещают эндемичные по ЖЛ страны в Африке и Южной Америке (WHO, 1996; Thomas P. M. [et al.], 2006), причем 3 млн находятся в странах, где вирус ЖЛ передается активно. Заражение путешественников зависит от многих факторов, среди основных – иммунный статус, место и сезон путешествия, профессиональная, развлекательная и профилактическая активность конкретных лиц, локальная частота передачи вируса (Gershman M. [et al.], 2010). С 1970 по 2002 г. в США и странах Европы всего было зарегистрировано 9 случаев ЖЛ у невакцинированных путешественников, в том числе у 5 лиц, ездивших в Западную Африку,иу4человек, побывавших в Южной Америке. Только один документированный случай – выздоровел после ЖЛ вакцинированный путешественник из Испании, который посетил несколько стран Западной Африки в 1988 г. (Gershman M. [et al.], 2010).
H. G. Bae [et al.] (2005) описали два случая завоза ЖЛ из стран Африки с выделением вируса генотипа 2 из ткани печени и селезенки. У пациентов в ПЦР была выявлена высокая вирусная нагрузка, свидетельствующая о прогрессировании заболевания.
Описания импортированных случаев ЖЛ представлены в материалах (CDC, 2002), даны в работах (Digoutte J. P. [et al.], 1981; Nolla-Salas J. [et al.], 1989; McFarland J. M. [et al.], 1997; Schwartz F. [et al.], 2000; Colebunders R. [et al.], 2002; Monath Th. [et al.], 2002;
Munoz J. [et al.], 2008). Из 9 описанных случаев 2 возникли во Франции (занесены из Сенегала), 2 в США (с завозом из Бразилии и Венесуэлы), по 1 в Нидерландах, Испании, Швейцарии и Германии. У 6 заразившихся вирусом ЖЛ прививки против этого заболевания не проводились (табл. 3).
Таблица 3
Случаи желтой лихорадки у путешественников
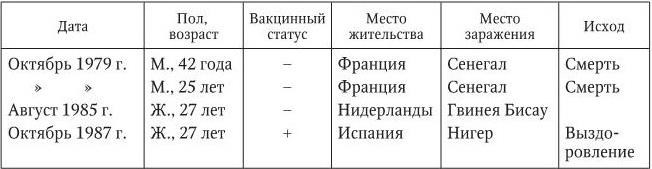
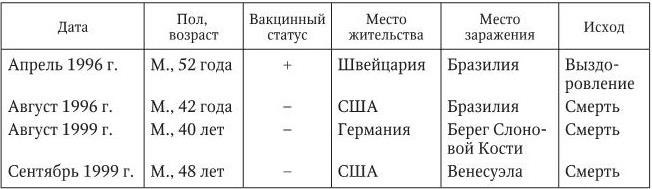
Примечание
Пример. Женщина, 47 лет, находилась в течение недели с сыном в отпуске в Гамбии и вернулась в Бельгию 8 ноября 2001 г. Заболела в Гамбии 7 ноября остро: повысилась температура, появились головная боль, озноб, боли в спине, мышцах. 8 ноября присоединились боли в горле. Принимала амоксициклин, ацетоминафен. С 9 ноября появились диарейный синдром, тошнота и астения. 10 ноября 2001 г. помещена в палату интенсивной терапии с симптомами, к которым присоединилась желтуха. При лабораторном обследовании в клинике снижены показатели гематокрита, тромбоцитов, протромбина. Все другие показатели исследования были нормальными. С 11 ноября появились инъекция конъюнктив, энантема, анурия, произошло дальнейшее снижение протромбина, присоединились кровотечения, отек легких. Несмотря на гемодиализ, введение антител к вирусу, переливания свежеприготовленной плазмы, тромбоцитов и альбумина, больная умерла 14 ноября от шока и массивного гастроинтестинального кровотечения.
Лабораторное подтверждение ЖЛ 12 ноября путем обнаружения вируса в ПЦР. Вирусная нагрузка была больше 106 копий в мл. Из эпидемиологического анамнеза выяснено, что больная в течение недели была на экскурсиях, в том числе в сельской местности. Против ЖЛ не привита. Ее сын 13 лет не заболел (Colebunders R. [et al.], 2002).
Риск заражения ЖЛ и смерти от нее невакцинированных путешественников, находившихся в течение 2 нед. на эндемичной территории в Западной Африке, оценивается как 50: 100 000 и 10: 100 000 соответственно. В Южной Америке эти показатели существенно ниже и составляют5:100000и1:100000путешественников. Это связано с меньшим риском заражения людей дикими видами комаров, активными преимущественно в джунглях.
Пример. Описаны 3 случая ЖЛ в бразильской семье, которая проживала в городе Сан-Пауло. Семья путешествовала в сельской местности эндемичного центрально-западного района Бразилии. Ни в одном случае прививки против ЖЛ не проводились. Заболевание протекало в средне-тяжелой и легкой формах, подтверждено лабораторно и закончилось выздоровлением. Все остальные ГЛ исключены (Chaves T. S. S. [et al.], 2009).
Профилактика. Cтратегическая цель контроля за ЖЛ – иммунизация примерно 155 млн жителей 22 эндемичных стран, исключая Нигерию, в которой массовая профилактическая вакцинация не проводится (WHO, WER, 2013).
Для профилактики ЖЛ уже более 50 лет применяется вакцина из штамма 17D (Дакар). В мире используют два варианта вакцины: 17DD, которая производится в Бразилии и применяется в Южной Америке, и 17D – 204, производство которой налажено во Франции, США и других странах. 17D – 204 – это живая аттенуированная вакцина, выращенная на куриных эмбрионах, представляет собой мелкоизмельченную суспензию тканей куриных эмбрионов. Вакцину вводят детям с 9 мес. и взрослым однократно, подкожно в подлопаточную область в обьеме 0,5 мл. Прививкам подвергаются жители эндемичных территорий и лица, выезжающие в неблагополучные по ЖЛ страны (Staples J. E. [et al.], 2010). Местные реакции на прививку появляются через 12 – 24 ч в виде гиперемии, отека и держатся 2 – 3 дня. Через 4 – 10 сут у 5 – 10 % привитых может наблюдаться повышение температуры тела, озноб, недомогание, головная боль, миалгии. Вакцина применяется повсеместно. Энцефалитические реакции в США составляют 0,8 случая на 100 000 привитых, их частота повышается с возрастом. Анафилаксия наблюдается у 1,8 случая на 100 000 доз вакцины (Gershman M. [et al.], 2010, 2012).
Иммунитет развивается с 7 – 10-го дня после первичной вакцинации и с 1-го дня после ревакцинации и сохраняется 10 лет и более. Иммунизированные лица первые 7 дней после прививки в очагах ЖЛ на период выработки иммунитета должны избегать посещения лесов (Gershman M. [et al.], 2012).
Так же как и при полиомиелите, после прививок против ЖЛ наблюдаются вакциноассоциированные случаи.
Проведен анализ прививок против ЖЛ с 1991 по 2006 г. (первая программа) и с 1999 по 2007 г. (вторая программа). Изучена частота аллергических, местных и системных реакций. Установлено, что частота аллергических реакций при реализации второй программы оказалась выше, чем при первой. Наблюдался один летальный исход. Смертность составила 0,89 на 1 млн привитых (Norden J. D. [et al.], 2013).
S. J. Seligman (2011) провели анализ 9 летальных вакциноассоциированных случаев, в том числе 4 случая в Бразилии,2 – вСШАи вПеруи1 – вИспании. Смерть наступила на 9 – 11-й день после вакцинации, но факторы риска четко не установлены.В6из9случаев применена вакцина 17DD бразильского производства.
По оценкам специалистов, в США осложнения после прививок против ЖЛ колеблются от 1: 400 000 до 1,8: 100 000 привитых (Lawrence G. L. [et al.], 2004; Pugachev K. V. [et al.], 2002). Они возникают у пожилых людей в случае повреждений иммунной системы, особенно у лиц с ВИЧ-инфекцией, а также при получении пациентами иммуносупрессивной терапии и радиотерапии, генерализованной онкопатологии (Khromava A. V. [et al.], 2005; Cetron M. S. [et al.], 2002).
J. Munoz [et al.] (2008) описали случай заболевания вакцин-ассоциированной ЖЛ у испанского гражданина 64 лет перед путешествием в Танзанию. Через 4 дня после прививки у него повысилась температура до 38,2 °C, появились головная боль, артралгия. Принимал парацетамол, но без эффекта. На 5-й день болезни госпитализирован, когда появились петехиальная сыпь на ногах, слизистой неба, геморрагия на пальце левой руки, диарея, желтуха. При исследовании крови – тромбоцитопения, нейтропения, повышение активности аланинаминотрансферазы (АлАт) и аспартатаминотрансферазы (АсАт). На 7-й день после прививки в крови был выявлен высокий уровень вирусной нагрузки. Антитела к вирусу появились поздно. Он страдал сердечно-сосудистым заболеванием (ССЗ), тромбофлебитом и орхитом.
Подобный случай наблюдали G. Gerasimon [et al.] (2005) у 22-летней женщины после вакцинации против ЖЛ и гриппа. Через 6 дней после прививки появились лихорадка, головная боль, тошнота, рвота. Клинические симптомы прогрессировали. На 7 – 8-й день после прививки отмечены снижение артериального давления, учащенный пульс и дыхание, повышение активности АлАт и АсАт. Установлен диагноз сепсиса. На 4-й день после начала заболевания наступила смерть от фибриляции. На аутопсии – гепато-спленомегания, асцит. Вирус вакцины выделен из всех органов.
Противопоказаниями к прививкам являются иммунодефицитные состояния, включая ВИЧ-инфекцию с симптомами, СПИД, злокачественные новообразования, заболевания тимуса, беременность, тяжелые формы аллергических реакций на яичный белок. Детям до 9 мес. прививки противопоказаны, однако в некоторых случаях можно прививать детей от 6 до 8 мес. Оценка риска вакцинации должна сопоставляться с оценкой риска заражения и развития заболевания. Путешественникам с противопоказаниями к прививкам необходимо отложить поездку, если есть риск для здоровья по той или иной причине. СDС приводит перечень стран, которые требуют у въезжающих подтверждения прививок против ЖЛ, а также вводит обязательность прививок при посещении эндемичных по ЖЛ стран. Ревакцинация проводится через 10 лет.
Мероприятия против распространения инфекции. Основные мероприятия – это борьба с синантропными комарами Аe. aegypti в населенных пунктах. Самки этих комаров при температуре более 25 °C откладывают яйца в стоячую воду естественных и искусственных водоемов, бытовые емкости, контейнеры для сбора городских и домашних отходов (например, покрышки автомашин, консервные банки), цветочные горшки, листья растений, скорлупу различных плодов, углубления в почве, где есть вода. Для предупреждения развития личинок комаров в очаге ЖЛ необходимо удалить все емкости с водой или закрыть их герметическими крышками, содержать в надлежащем санитарном состоянии.
Для уничтожения личинок и взрослых комаров в жилых, подсобных, производственных помещениях и на объектах внешней среды специалисты ВОЗ рекомендуют использовать для их обработки (опрыскивания) разнообразные препараты, в частности перметрин, малатион, фетион, хлорфоксим, дельтаметрин, фенитропин и др. Обработка проводится как в доме, где выявлен больной, так и во всех домах населенного пункта. В некоторых странах и регионах мира для борьбы с личинками комаров применяются биологические ларвициды, в частности созданный на основе бактерий В. Thuringiensis H-14 бактокулицид и препарат из вируса денсонуклеоза комаров. Все эти мероприятия должны проводиться в течение сезона передачи ЖЛ в данной стране (Нечаев В. В. [и др.], 2012).
Лица, контактировавшие с больными в очагах ЖЛ, при наличии переносчиков должны пользоваться индивидуальными средствами защиты (одежда, репелленты), включая и защиту от нападения комаров во время сна (сетки, пологи). При появлении любых симптомов заболевания они подвергаются изоляции и целенаправленному обследованию. С контактными лицами в очагах проводится санитарно-просветительная работа.
Другие мероприятия по профилактике предусмотрены в рамках Медико-санитарных правил по карантинным инфекциям. Страны, где распространен комар Аe. aegypti, могут устанавливать карантин сроком на 6 дней для непривитых лиц, прибывших из эндемически неблагополучных стран по ЖЛ. Транспортные средства (самолеты, корабли, железнодорожный транспорт) при вылете (приезде) из эндемичных районов подвергаются дезинсекции пермитрином из расчета 0,5 г на 1 м2. Дезинсекция также проводится в помещениях аэропортов. Пассажиры должны иметь свидетельство (сертификат) о проведенной прививке, действие которых сохраняется на протяжении 10 лет. На обезьян, привезенных из областей, неблагополучных по ЖЛ, накладывается карантин сроком на 7 дней после прибытия.
Лечение. Специфическое лечение ЖЛ отсутствует. Применяется симптоматическое лечение: введение жидкостей, анальгетиков, противовоспалительных препаратов. Изоляция больных в помещениях без доступа комаров.






