Воспалительные заболевания – иридоциклиты
Воспалительный процесс в переднем отделе сосудистого тракта может начаться с радужки (ирит) или с ресничного тела (циклит). В связи с общностью кровоснабжения и иннервации этих отделов заболевание переходит с радужки на ресничное тело и наоборот – развивается иридоциклит.
Отмеченные выше особенности строения радужки и ресничного тела объясняют высокую частоту воспалительных заболеваний переднего отрезка глаза. Они могут быть разной природы: бактериальные, вирусные, грибковые, паразитарные.
Густая сеть широких сосудов увеального тракта с замедленным кровотоком является практически отстойником для микроорганизмов, токсинов и иммунных комплексов. Любая инфекция, развившаяся в организме может вызвать иридоциклит. Наиболее тяжелым течением отмечаются воспалительные процессы вирусной и грибковой природы. Часто причиной воспаления является фокальная инфекция в зубах, миндалинах, околоносовых пазухах, желчном пузыре и др.
Эндогенные иридоциклиты. По этиопатогенетическому признаку их разделяют на инфекционные, инфекционно–аллергические, аллергические неинфекционные, аутоиммунные и развивающиеся при других патологических состояниях организма, в том числе при нарушениях обмена.
Инфекционно–аллергические иридоциклиты возникают на фоне хронической сенсибилизации организма к внутренней бактериальной инфекции или бактериальным токсинам. Чаще инфекционно–аллергические иридоциклиты развиваются у больных с нарушениями обмена веществ при ожирении, диабете, почечной и печеночной недостаточности, вегетососудистой дистонии.
Аллергические неинфекционные иридоциклиты могут возникать при лекарственной и пищевой аллергии после гемотрансфузий, введения сывороток и вакцин.
Аутоиммунное воспаление развивается на фоне системных заболеваний организма: ревматизма, ревматоидного артрита, детского хронического полиартрита (болезнь Стилла) и др.
Иридоциклиты могут проявляться как симптомы сложной синдромной патологии: офтальмостоматогенитальной – болезни Бехчета, офтальмоуретросиновиальной – болезни Рейтера, нейродерматоувеита – болезни Фогта – Коянаги – Харады и др.
Экзогенные иридоциклиты. Из экзогенных воздействий причинами развития иридоциклитов могут послужить контузии, ожоги, травмы, которые нередко сопровождаются внедрением инфекции.
По клинической картине воспаления различают серозные, экссудативные, фибринозные, гнойные и геморрагические иридоциклиты, по характеру течения – острые и хронические, по морфологической картине – очаговые (гранулематозные) и диффузные (негранулематозные) формы воспаления. Очаговая картина воспаления характерна для гематогенного метастатического внедрения инфекции.
Морфологический субстракт основного очага воспаления при гранулематозном иридоциклите представлен большим количеством лейкоцитов, имеются также мононуклеарные фагоциты, эпителиоидные, гигантские клетки и зона некроза. Из такого очага можно выделить патогенную флору.
Инфекционно–аллергические и токсико–аллергические иридоциклиты протекают в форме диффузного воспаления. При этом первичное поражение глаза может находиться за пределами сосудистого тракта и располагаться в сетчатке или зрительном нерве, откуда процесс распространяется в передний отдел сосудистого тракта. В тех случаях, когда токсико–аллергическое поражение сосудистого тракта является первичным, оно никогда не имеет характера настоящей воспалительной гранулемы, а возникает внезапно, развивается быстро как гиперергическое воспаление.
Основные проявления – нарушение микроциркуляции с образованием фибриноидного набухания сосудистой стенки. В очаге гиперергической реакции отмечаются отек, фибринозная экссудация радужки и ресничного тела, плазматическая лимфоидная или полинуклеарная инфильтрация.
Острые иридоциклиты. Заболевание начинается внезапно. Первыми субъективными симптомами являются резкая боль в глазу, иррадиируюшая в соответствующую половину головы, и боль, возникающая при дотрагивании до глазного яблока в зоне проекции цилиарного тела. Мучительный болевой синдром обусловлен обильной чувствительной иннервацией. Ночью боли усиливаются вследствие застоя крови и сдавления нервных окончаний, кроме того, в ночное время увеличивается влияние парасимпатической нервной системы. Если заболевание начинается с ирита, то боль определяется только при дотрагивании до глазного яблока. После присоединения циклита боль значительно усиливается. Больной жалуется также на светобоязнь, слезотечение, затруднения при открывании глаз. Эта роговичная триада симптомов (светобоязнь, слезотечение, блефароспазм) появляется из–за того, что полнокровие сосудов в бассейне большого артериального круга радужки передается сосудам краевой петлистой сети вокруг роговицы, так как они имеют анастомозы.
При объективном осмотре обращают внимание на легкий отек век. Он увеличивается из–за светобоязни и блефароспазма. Одним из основных и очень характерных признаков воспаления радужки и цилиарного тела (а также роговицы) является перикорнеальная инъекция сосудов. Она видна уже при наружном осмотре в виде кольца розово–синюшного цвета вокруг лимба: через тонкий слой склеры просвечивают гиперемированные сосуды краевой петлистой сети роговицы. При затяжных воспалительных процессах этот венчик приобретает фиолетовый оттенок. Радужка отечна, утолщена, из–за увеличения кровенаполнения радиально идущих сосудов они становятся более прямыми и длинными, поэтому зрачок суживается, становится малоподвижным. При сравнении со здоровым глазом можно заметить изменение цвета полнокровной радужки. Воспаленные растянутые стенки сосудов пропускают форменные элементы крови, при разрушении которых радужка приобретает оттенки зеленого цвета.
В воспаленных отростках ресничного тела увеличивается порозность тонкостеных капилляров. Изменяется состав продуцируемой жидкости: в ней появляются белок, форменные элементы крови, слущенные эпителиальные клетки. При слабовыраженном нарушении проницаемости сосудов в экссудате преобладает альбумии, при зрачительных изменениях через стенки капилляров проходят крупные белковые молекулы – глобулин и фибрин. В световом срезе щелевой лампы влага передней камеры опалесцирует из–за отражения света взвесью плавающих белковых хлопьев. При серозном воспалении они очень мелкие, едва различимые, при экссудативном взвесь густая. Фибринозный процесс характеризуется менее острым течением и продукцией клейкого белкового вещества. Легко образуются сращения радужки с передней поверхностью хрусталика. Этому способствует ограниченная подвижность узкого зрачка и плотный контакт утолщенной радужки с хрусталиком. Может сформироваться полное сращение зрачка по кругу, а вслед за этим фибринозный экссудат закрывает и просвет зрачка. В этом случае внутриглазная жидкость, продуцируемая в задней камере глаза, не имеет выхода в переднюю камеру, в результате чего возникает бомбаж радужки – выбухание ее кпереди и резкое повышение внутриглазного давления (рис. 14.7). Спайки зрачкового края радужки с хрусталиком называют задними синехиями. Они образуются не только при фибринозно–пластическом иридоциклите, однако при других формах воспаления они редко бывают круговыми. Если образовалось локальное эпителиальное сращение, то оно отрывается при расширении зрачка. Застарелые, грубые стромальные синехии уже не отрываются и изменяют форму зрачка. Реакция зрачка на неизмененных участках может быть нормальной.
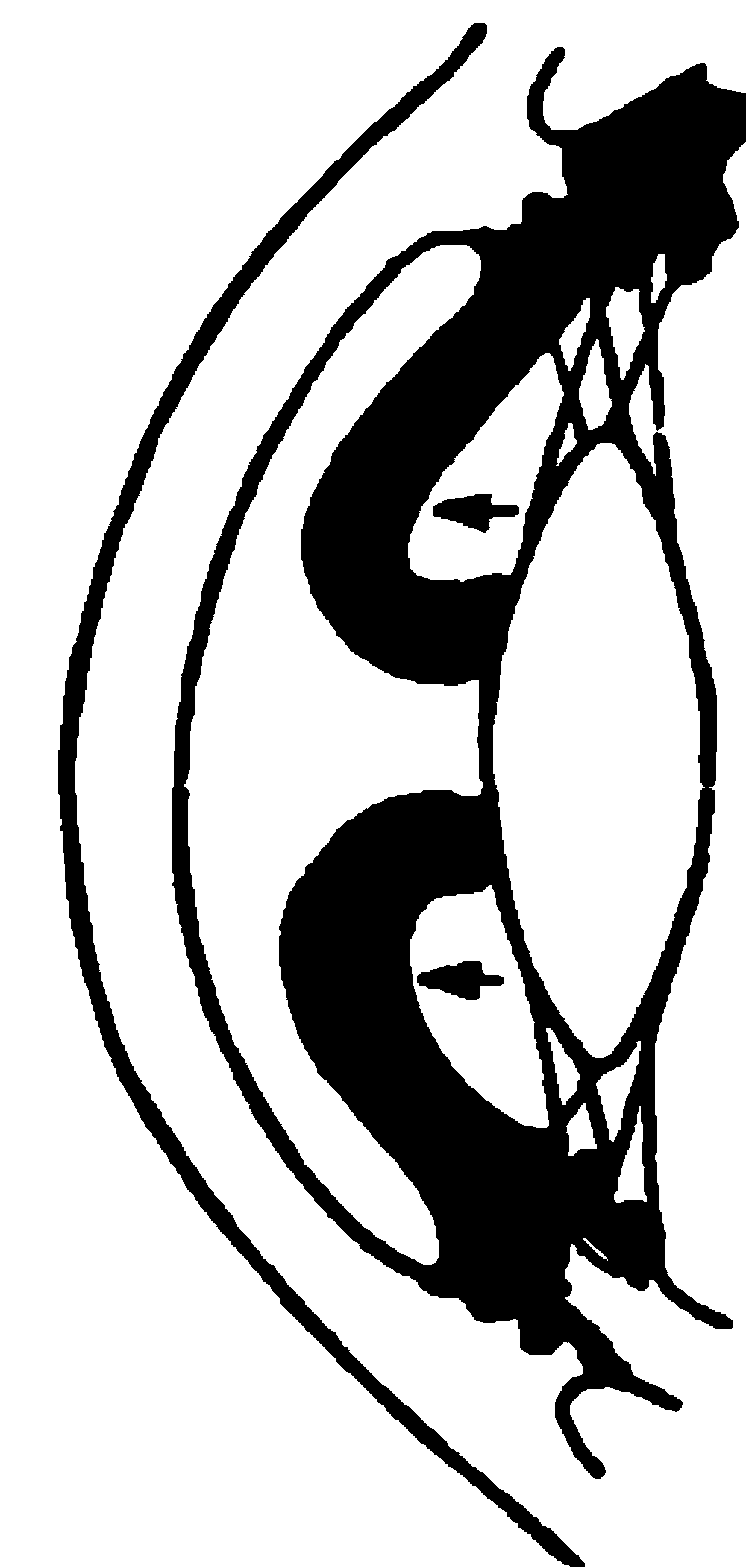
Рис. 14.8. Преципитаты на задней поверхности роговицы.
При гнойном воспалении экссудат имеет желтовато–зеленый оттенок. Он может расслаиваться вследствие оседания лейкоцитов и белковых фракций, образуя на дне передней камеры осадок с горизонтальным уровнем – гипопион. Если во влагу передней камеры попадает кровь, то форменные элементы крови также оседают на дно передней камеры, образуя гифему.
При любой форме воспалительной реакции белковая взвесь из внутриглазной жидкости оседает на всех тканях глаза, oбoзнaчaя симптомы иридоциклита. Если клеточные элементы и мельчайшие крошки пигмента, склеенные фибрином, оседают на задней поверхности роговицы, то они называются преципитатами (рис. 14.8). Это один из характерных симптомов иридоциклита. Преципитаты могут быть бесцветными, но иногда они имеют желтоватый или серый оттенок. В начальной фазе болезни они имеют округлую форму и четкие границы, в период рассасывания – приобретают неровные, как бы обтаявшие края. Преципитаты обычно располагаются в нижней половине роговицы, причем более крупные оседают ниже, чем мелкие. Экссудативные наложения на поверхности радужки стушевывают ее рисунок, лакуны становятся менее глубокими. Белковая взвесь оседает и на поверхности хрусталика и на волокнах стекловидного тела, в результате чего может существенно снижаться острота зрения. Количество наложений зависит от этиологии и степени выраженности воспалительного процесса. Любая, даже мелкая, взвесь в стекловидном теле трудно рассасывается. При фибринозно–пластическом иридоциклите мелкие хлопья экссудата склеивают волокна стекловидного тела в грубые шварты, которые снижают остроту зрения, если располагаются в центральном отделе. Периферически расположенные шварты иногда приводят к образованию отслойки сетчатки.

Внутриглазное давление в начальной стадии заболевания может увеличиваться вследствие гиперпродукции внутриглазной жидкости в условиях возросшего кровенаполнения сосудов ресничных отростков и снижения скорости оттока более вязкой жидкости. После затяжного воспалительного процесса гипертензия нередко сменяется гипотензией из–за частичного склеивания и атрофии ресничных отростков. Это [розный симптом, так как в условиях гипотонии замедляются обменные процессы в тканях глаза, снижаются функции глаза, в результате чего возникает угроза субатрофии глазного яблока.
При своевременно начатом правильном лечении иридоциклит может быть купирован за 10–15 дней, однако в упорных случаях лечение бывает более длительным – до 6 нед. В большинстве случаев в глазу не остается следов заболевания: рассасываются преципитаты, нормализуется внутриглазное давление, восстанавливается острота зрения.
Острый иридоциклит нужно дифференцировать от острого приступа глаукомы (табл. 14.1).
Таблица 14.1. Дифференциальная диагностика острого ирндоциклита и острого приступа глаукомы
| Симптом | Острый иридоциклит | Острый приступ глаукомы |
|---|---|---|
| Внутриглазное давление | Чаще нормальное (иногда повышено или понижено) | Всегда высокое |
| Боли | Локализуются преимущественно в глазу | Иррадиируют в висок и зубы |
| Инъекция сосудов | Перикорнеальная | Застойная |
| Состояние роговицы | Прозрачная с гладкой поверхностью, имеются преципитаты | Отечная с шероховатой поверхностью, преципитатов нет |
| Глубина передней камеры | Нормальная | Мелкая |
| Состояние радужки | Вялая, отечная. Рисунок нечеткий | Не изменена |
| Состояние зрачка | Узкий | Широкий |
Особенности некоторых форм острых иридоциклитов. Гриппозный иридоциклит обычно развивается во время эпидемии гриппа. Заболевание начинается с возникновения острой боли в глазу, затем быстро появляются все характерные симптомы. В каждом сезоне течение заболевания имеет свои особенности, которые проявляются прежде всего в характере экссудативной реакции, наличии или отсутствии геморрагического компонента, длительности заболевания. В большинстве случаев при своевременном лечении исход благоприятный. Следов болезни в глазу не остается.
Ревматический иридоциклит протекает в острой форме, характеризуется периодически возникающими рецидивами, сопровождает суставные атаки ревматизма. Могут поражаться оба глаза одновременно или поочередно.
В клинической картине обращают на себя внимание яркая перикорнеальная инъекция сосудов, большое количество мелких светлых преципитатов на задней поверхности роговицы, опалесценция влаги передней камеры, радужка вялая, отечная, зрачок сужен. Легко образуются поверхностные эпителиальные задние синехии. Характер экссудата серозный, выделяется небольшое количество фибрина, поэтому не образуется прочных сращений зрачка. Синехии легко разрываются. Продолжительность воспалительного процесса 3–6 нед. Исход обычно благоприятный. Однако после частых рецидивов постепенно увеличивается выраженность признаков атрофии радужки, становится вялой реакция зрачка, образуются сначала краевые, а затем и плоскостные сращения радужки с хрусталиком, увеличивается количество утолщенных волокон в стекловидном теле, снижается острота зрения.
Хронические иридоциклиты. Туберкулезный иридоциклит характеризуется рецидивирующим течением.
К обострениям обычно приводит активизация основного заболевания. Воспалительный пронес начинается вяло. Болевой синдром и гиперемия глазного яблока выражены слабо. Первыми субъективными симптомами являются снижение остроты зрения и появление плавающих "мушек" перед глазами. При осмотре отмечаются множественные крупные "сальные" преципитаты на задней поверхности роговицы, новообразованные сосуды радужки, опалесценция влаги передней камеры, помутнения в стекловидном теле. Для туберкулезного иридоциклита характерно появление желтовато–серых или розовых воспалительных бугорков (гранулем) по зрачковому краю радужки, к которым подходят новообразованные сосуды. Это метастатические очаги инфекции – истинные туберкулы. Микобактерии туберкулеза могут быть занесены как в первичной, так и в послепервичной стадии туберкулеза. Бугорки в радужке могут существовать несколько месяцев и даже несколько лет, размер и количество их постепенно увеличиваются. Процесс может переходить на склеру и роговицу.
Помимо истинных туберкулезных инфильтратов, по краю зрачка периодически появляются и быстро исчезают "летучие" мелкие пушки, напоминающие хлопья ваты, располагающиеся поверхностно. Это своеобразные преципитаты, оседающие на самом краю вялого малоподвижного зрачка. Для хронических иридоциклитов характерно образование грубых синехий. При неблагоприятном течении заболевания происходят полное сращение и заращение зрачка. Синехии могут быть плоскостными. Они приводят к полной обездвиженности и атрофии радужки. Новообразованные сосуды в таких случаях переходят с радужки на поверхность заращенного зрачка. В настоящее время такая форма заболевания встречается редко.
Диффузная форма туберкулезного иридоциклита протекает без образования бугорков в виде упорного, часто обостряющегося пластического процесса с характерными "сальными” преципитатами и пушками, располагающимися по краю зрачка.
Точная этиологическая диагностика туберкулезного иридоциклита затруднена. Активный туберкулез легких крайне редко сочетается с метастатическим туберкулезом глаз. Диагностику должны проводить совместно фтизиатр и офтальмолог с учетом результатов кожных туберкулиновых проб, состояния иммунитета, характера течения общего заболевания и особенностей глазной симптоматики.
Бруцеллезный иридоциклит обычно протекает в форме хронического воспаления без сильных болей, со слабой перикорнеальной инъекцией сосудов и выраженными аллергическими реакциями. В клинической картине присутствуют все симптомы иридоциклита, однако вначале они развиваются незаметно и пациент обращается к врачу только тогда, когда обнаруживает ухудшение зрения в пораженном глазу. К тому времени уже имеется сращение зрачка с хрусталиком. Заболевание может быть двусторонним. Рецидивы возникают в течение нескольких лет.
Для установления правильного диагноза очень важны анамнестические данные о контакте с животными и продуктами животноводства в прошлом или в настоящее время, указания на перенесенные в прошлом артриты, орхиты, спондилиты. Основное значение имеют результаты лабораторных исследований – положительные реакции Райта, Хаддлсона. При латентных формах заболевания рекомендуется выполнять пробу Кумбса.
Герпетический иридоциклит – одно из наиболее тяжелых воспалительных заболеваний радужки и ресничного тела. Оно не имеет характерной клинической картины, что в ряде случаев затрудняет диагностику. Процесс может начаться остро с возникновения сильных болей, выраженной светобоязни, яркой перикорнеальной инъекции сосудов, а затем течение становится вялым и упорным. Экссудативная реакция чаше серозного типа, но может быть и фибринозной. Для иридоциклитов герпетической природы характерны большое количество крупных сливающихся друг с другом преципитатов, отечность радужки и роговицы, появление гифем, снижение чувствительности роговицы. Прогноз значительно ухудшается при переходе воспалительного процесса на роговицу – возникает кератоиридоциклит (увеокератит). Продолжительность такого воспалительного процесса, захватывающего весь передний отдел глаза, уже не ограничивается несколькими неделями, иногда он затягивается на многие месяцы. При неэффективности консервативных мер проводят хирургическое лечение – иссечение расплавляющейся роговицы, содержащей большое количество вирусов, и лечебную пересадку донорского трансплантата.
Основные принципы лечения иридоциклитов. В зависимости от этиологии воспалительного процесса проводят общее и местное лечение.
При первом осмотре пациента не всегда удается определить причину возникновения иридоциклита. Этиология процесса может быть установлена в последующие дни, а иногда она остается неизвестной, однако больной нуждается в экстренной помощи: промедление с назначением лечения даже на 1–2 ч может серьезно осложнить ситуацию. Передняя и задняя камеры глаза имеют небольшой объем, и 1–2 капли экссудата или гноя могут заполнить их, парализовать обмен жидкости в глазу, склеить зрачок и хрусталик.
При воспалении радужки и ресничного тела любой природы первая помощь направлена на максимальное расширение зрачка, что позволяет решить сразу несколько задач. Во–первых, при расширении зрачка сжимаются сосуды радужки, следовательно, уменьшается образование экссудата и одновременно парализуется аккомодация, зрачок становится неподвижным, тем самым обеспечивается покой пораженному органу. Во–вторых, зрачок отводится от наиболее выпуклой центральной части хрусталика, что предотвращает образование задних синехий и обеспечивает возможность разрыва уже имеющихся сращений. В–третьих, широкий зрачок открывает выход в переднюю камеру для экссудата, скопившегося в задней камере, тем самым предотвращается склеивание отростков цилиарного тела, а также распространение экссудата в задний отрезок глаза.
Для расширения зрачка закапывают 1% раствор атропина сульфата 3–6 раз в день. При воспалении продолжительность действия мидокториатиков во много раз меньше, чем в здоровом глазу. Если при первом осмотре уже обнаруживают синехии, то к атропину добавляют другие мидриатики, например раствор адреналина 1:1.000, раствор мидриацила. Для усиления эффекта за веко закладывают узкую полоску ваты, пропитанную мидриатиками. В отдельных случаях можно положить за веко кристаллик сухого атропина. Нестероидные противовоспалительные препараты в виде капель (наклоф, диклоф, индометацин) усиливают действие мидриатиков. Количество комбинируемых мидриатиков и закапываний в каждом конкретном случае определяют индивидуально.
Следующая мера скорой помощи – субконъюнктивальная инъекция стероидных препаратов (0,5 мл дексаметазона). При гнойном воспалении под конъюнктиву и внутримышечно вводят антибиотик широкого спектра действия. Для устранения болей назначают анальгетики, крылонебно–орбитальные новокаиновые блокады.
После уточнения этиологии иридоциклита проводят санацию выявленных очагов инфекции, разрабатывают схему общего лечения, назначая средства, воздействующие на источник инфекции или токсикоаллергического влияния. Проводят коррекцию иммунного статуса. По мере необходимости используют анальгетики и антигистаминные средства.
При местном лечении необходима ежедневная коррекция проводимой терапии в зависимости от реакции глаза. Если посредством обычных инстилляций не удается разорвать задние синехии, то дополнительно назначают ферментную терапию (трипсин, лидазу, лекозим) в виде парабульбарных, субконъюнктивальных инъекций или электрофореза. Возможно применение медицинских пиявок в височной области со стороны пораженного глаза. Выраженный обезболивающий и противовоспалительный эффект дает курс крылонебно–орбитальных блокад со стероидными, ферментными препаратами и анальгетиками.
При обильной экссудативной реакции могут образовываться задние синехии даже при расширении зрачка. В этом случае необходимо своевременно отменить мидриатики и кратковременно назначить миотики. Как только спайки оторвались и зрачок сузился, снова назначают мидриатики ("гимнастика зрачка"). После достижения достаточного мидокториаза (6–7 мм) и разрыва синехий атропин заменяют мидриатиками короткого действия, которые не повышают внутриглазного давления при длительном применении и не дают побочных реакций (сухость во рту, психотические реакции у пожилых людей). Для того чтобы исключить побочное воздействие препарата на организм пациента, целесообразно при закапывании атропина на 1 мин прижать пальцем область нижней слезной точки и слезного мешка, тогда препарат не проникнет через слезные пути в носоглотку и желудочно–кишечный тракт.
На стадии успокоения глаза можно использовать магнитотерапию, гелий–неоновый лазер, электро– и фонофорез с лекарственными препаратами для более быстрого рассасывания оставшегося экссудата и синехий.
Лечение хронических иридоциклитов длительное. Тактику проведения специфической этиологической терапии и общеукрепляющего лечения вырабатывают совместно с терапевтом или фтизиатром. Местные мероприятия при туберкулезных иридоциклитах проводятся так же, как и при заболеваниях другой этиологии. Они направлены на ликвидацию очага воспаления, рассасывание экссудата и предотвращение заращения зрачка. При полном сращении и заращении зрачка сначала пытаются разорвать спайки, используя консервативные средства (мидриатики и физиотерапевтические воздействия). Если это не дает результата, то спайки разделяют хирургическим путем. Для того чтобы восстановить сообщение между передней и задней камерами глаза, используют лазерное импульсное излучение, с помощью которого в радужке делают отверстие (колобома). Лазерную иридэктомию обычно производят в верхней прикорневой зоне, так как эта часть радужки прикрыта веком и новообразованное отверстие не будет давать лишнего засвета.






