Грыжа межпозвонкового диска
Грыжа межпозвонкового диска – закономерный итог развития не пролеченного своевременно остеохондроза. Однако, наряду с этим, все чаще приходится сталкиваться и с термином «протрузия». Это один из промежуточных этапов развития грыжи, но, чтобы было понятнее, разберемся и с тем, и с этим.
Протрузия межпозвонкового диска – это выпячивание фиброзного дискового кольца (без разрыва) в позвоночный канал, вызванное увеличением его размеров (рис. 67).
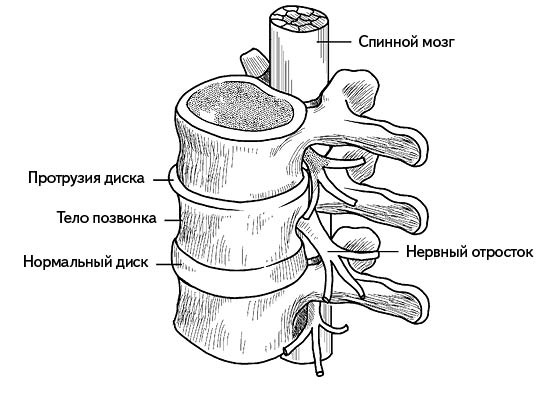
Рис. 67
Грыжа межпозвонкового диска, или межпозвонковая грыжа позвоночника, – это разрыв фиброзного кольца, который сопровождается выпячиванием или проникновением в позвоночный канал некоторой его части.
Процесс формирования протрузии и грыжи межпозвонкового диска связан с нарушением обмена веществ в самом межпозвонковом диске и в окружающих его тканях. В результате этого нарушения количество поступающей в межпозвонковый диск жидкости резко сокращается, что не позволяет ему выполнять свою основную амортизирующую функцию. Он начинает выступать в направлении наименьшего сопротивления со стороны окружающих его анатомических образований – как правило, назад и вбок или просто назад.
Одновременно с этим связки и сам диск в месте, где на них оказывается наивысшее давление, начинают уплотняться за счет отложений в них солей кальция. Таким способом организм пытается защититься от патологического воздействия. Постепенно, если не проводить соответствующего лечения, целостность диска разрушается, образуется трещина, надрывается прилегающая к диску связка, и часть пульпозного ядра выходит за пределы своих анатомических границ. Образуется грыжа.
Процесс формирования грыжи межпозвонкового диска проходит в 3 стадии (рис. 68). О начале заболевания, то есть о наступлении первой стадии, можно говорить, когда разрушено ??? диска. Волокна диска распадаются, в фиброзном кольце появляются трещины, пульпозное ядро смещается от центра к периферии. Симптомы болезни на этом этапе еще недостаточно выражены: боль незначительная и имеет четкую локализацию, мышцы несколько напряжены, но напряжение не сковывает движений и их амплитуда полностью сохраняется.
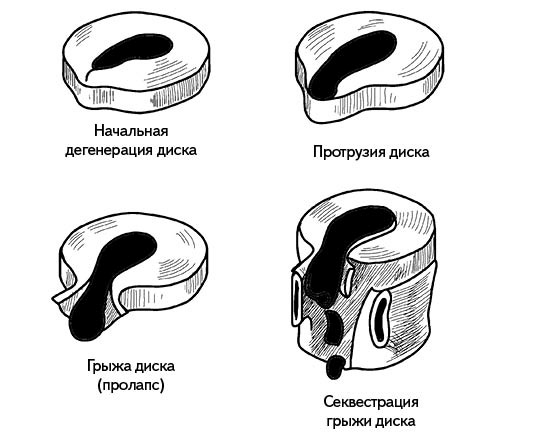
Рис. 68
На второй стадии разрушение диска продолжается. Он на 2–3 мм выпячивается в позвоночный канал, и происходит формирование протрузии. Этот процесс приводит к возникновению функциональных блокад пораженного и соседних с ним сегментов позвоночника. Клинически это проявляется болевым синдромом с иррадиацией, умеренно выраженной скованностью движений, а также легкой асимметрией рефлексов и небольшой потерей чувствительности.
На третьей стадии происходит формирование собственно грыжи межпозвонкового диска, которое сопровождается разрывом фиброзного кольца и выпадением его части в позвоночный канал. Функциональные блокады, начавшиеся еще на второй стадии, становятся более выраженными и затрагивают весь пораженный отдел позвоночника. Клиническая картина характеризуется резким болевым синдромом и значительными ограничениями в движениях. Кроме того, наблюдаются чувствительные и двигательные нарушения на участке, соответствующем пораженному корешку.
К более быстрому развитию межпозвонковых грыж дисков приводит малоподвижный образ жизни. Он способствует прогрессированию остеохондроза. Кроме того, стоит отметить и условия труда, связанные с вынужденным положением тела, поднятием тяжестей, работой за конвейером или в условиях повышенной вибрации.
Влияние экологических изменений на возможность формирования межпозвонковой грыжи осуществляется не напрямую, а опосредованно, через нарушение работы желудочно-кишечного тракта, которое приводит к сокращению вырабатываемых поджелудочной железой ферментов, являющихся важной составляющей хрящей и сухожилий. Сюда же примыкает и неправильное питание. Отсутствие в потребляемой пище хрящей и сухожилий также способствует прогрессированию остеохондроза. (Ешьте крайне полезное блюдо под названием «холодец»!)
С возрастом частота протрузий и грыж межпозвонкового диска закономерно возрастает. Здесь следует отметить такое заболевание, как остеопороз, встречающееся преимущественно у пожилых женщин. Однако в настоящее время протрузии и грыжи дисков встречаются не только у пожилых, но и у молодых людей. Это можно связать с другой причиной – травмами, а также с микротравмами и родовыми травмами позвоночника. Ну и, конечно, с нарушениями осанки, особенно со сколиозом, который очень быстро приводит к развитию дегенеративных изменений дисков позвоночника.
Традиционно пациенту, обратившемуся в больницу с жалобами на боль в пояснице и с подозрением на протрузию или грыжу межпозвонкового диска, назначается рентгенографическое исследование позвоночника. Однако в настоящее время есть более эффективный метод диагностирования заболеваний позвоночника – это магниторезонансная томография (МРТ).
В отличие от рентгенографии, при МРТ пациент не подвергается опасному лучевому воздействию. Самым же информативным методом выявления протрузии и грыжи межпозвонкового диска на сегодняшний день является рентгенография с контрастированием спинного мозга. Но из-за сложности проведения процедуры и возможных осложнений к такому исследованию обращаются крайне редко.
Если в результате случайного исследования у вас обнаружили протрузию или грыжу межпозвонкового диска, хотя до этого она вас не беспокоила и вы не испытывали никаких болевых ощущений, не расстраивайтесь и уж тем более не пытайтесь сразу же от нее избавиться. Просто научитесь с ней жить. Ведь даже оперативное лечение грыжи не дает гарантии, что на этом месте не сформируется новая. А консервативно лечить повторную грыжу будет гораздо сложнее.
Лечение грыжи представляет собой целый комплекс врачебных мероприятий, который можно разбить на 3 группы: консервативные методы, хирургическое лечение и послеоперационное восстановление.
Консервативное лечение дает положительный результат только при неполной протрузии межпозвонкового диска. В случае уже сформированной истинной протрузии диска или выпадения пульпозного ядра необходима операция.
Выбор консервативных методов лечения довольно широк. Остановимся на самых популярных:
1. Нестероидные противовоспалительные средства оказывают обезболивающее, противовоспалительное и жаропонижающее действие. С них, как правило, начинается лечение. Действуют они избирательно: у одних снимают боль практически сразу, другим же на это требуется время. Однако и в том, и в другом случае более двух месяцев принимать эти медикаменты нельзя – слишком велика вероятность побочных эффектов. При длительном лечении лучше использовать селективные противовоспалительные средства, например мовалис, немесулид.
По выраженности противовоспалительного действия самые популярные препараты этой группы можно расположить в следующем порядке: индометацин, вольтарен, пироксикам, напроксен, бутадион, ибупрофен, амидопирин, аспирин.
По выраженности анальгетического действия: вольтарен, индометацин, анальгин, амидопирин, пироксикам, напроксен, ибупрофен, бутадион.
По выраженности жаропонижающего действия: вольтарен, пироксикам, анальгин, индометацин, напроксен, амидопирин, ибупрофен.
2. Миорелаксанты – сирдалуд, мидокалм – расслабляют мышцы, снимая спазм, и улучшают кровообращение. В некоторых случаях они избавляют от боли. Недостаток этой группы препаратов заключается в том, что они полностью снимают мышечное напряжение, в том числе и полезное, тем самым ухудшая общее самочувствие пациентов.
3. Хондропротекторы – глюкозамин, хондроитинсульфат, румалон – восстанавливают хрящевую ткань, в частности межпозвонкового диска. Но действуют они очень медленно, что делает их использование эффективным только в условиях послеоперационного восстановительного периода или длительного консервативного лечения.
4. Витамины группы В и относящаяся к ним мильгамма приносят видимый эффект только в период восстановления. Витамин В обладает небольшим расслабляющим действием и способствует восстановлению импульсов в поврежденном нерве. Витамин В6 за счет слабо выраженного мочегонного эффекта снимает отек нервного корешка. Витамин В2 восстанавливает густую сеть капилляров нерва, улучшая его кровоснабжение и питание.
5. Антигистаминные (противоаллергические) препараты – димедрол, пипольфен, супрастин – усиливают действие нестероидных противовоспалительных средств.
6. Мочегонные препараты – триампур, фуросемид – устраняют отек нервного корешка, а также отек, вызванный местной воспалительной реакцией.
7. Местные средства – мази, компрессы, растирания – улучшают кровообращение, создавая отвлекающий эффект. Проникая в организм на глубину 2–3 см, прямого лечебного действия они не оказывают. Выделяется из этого ряда только димексид, который играет роль проводника для других лекарственных средств.
8. Новокаиновые блокады паравертебральных зон представляют собой смесь новокаина с кортикостероидными гормонами (гидрокортизоном, дексоном), витаминами, антигистаминными препаратами и пр. У каждого врача свой набор лекарственных средств, который он использует для приготовления этой смеси. Облегчение после проделанной блокады наступает практически сразу же, но через 2–3 дня боль возвращается, и требуется повторное проведение процедуры. Больше 3–4 раз блокаду делать нельзя, так как может наступить атрофия связок позвоночника.
9. Иглорефлексотерапия обезболивает и снимает мышечный спазм. Действенность этого метода напрямую зависит от квалификации специалиста. Если он грамотный, то результат будет просто замечательный.
10. Постизометрическая релаксация, наряду с иглорефлексотерапией, на сегодняшний день является наиболее эффективным консервативным методом лечения протрузии межпозвонкового диска. Но и в этом случае обращаться надо только к опытным и знающим специалистам.
11. Мануальная терапия в лечении межпозвонковых грыж малоэффективна, хотя иногда ручные тракции (вытяжения), выполненные квалифицированным специалистом, могут значительно облегчить состояние больного. Ключевые слова здесь – «квалифицированный» и «иногда».
12. Вытяжение позвоночника (тракция), проводимая вручную или с помощью тракционного аппарата, рекомендуется в первую очередь для лечения патологий шейного отдела – там сопротивление связок и мышц слабее. При патологии грудного и поясничного отделов вытяжение не дает значительного результата, потому что оно, во-первых, не учитывает естественных изгибов позвоночника, а во-вторых, не может преодолеть сопротивление мышц спины. Положительный эффект от использования этого метода достигается только на начальной стадии заболевания. При выпадении пульпозного ядра он практически равен нулю.
13. Криотерапия (лечение местным охлаждением) усиливает кровообращение в пораженном участке, уменьшает отек нервного корешка и способствует регенерации (восстановлению) тканей. Хороший эффект она дает только в сочетании с другими методами лечения.
14. Гирудотерапия (лечение медицинскими пиявками) улучшает кровообращение и обменные процессы на поврежденном участке позвоночника. Кроме того, выделяемые пиявками биологически активные вещества оказывают благотворное влияние на весь организм, активизируя восстановительные процессы там, где это необходимо. Положительный результат наступает примерно в 60 % случаев. Но надо помнить, что сеанс гирудотерапии должен проводиться только квалифицированным специалистом.
15. Классический массаж при острых болях в спине вообще противопоказан. В подостром периоде он должен проводиться крайне осторожно. Если во время сеанса боль усиливается, то процедуру надо сразу же прекратить.
16. Физиотерапия – магнитотерапия, электро– и фонофорез, электромиостимуляция, ультразвук, диадинамические токи – эффективна только в 50 % случаев, а при межпозвонковой грыже может привести к ухудшению состояния больного. В острый период от этих процедур лучше отказаться, как, впрочем, и от различных домашних физиотерапевтических аппаратов.
17. Лечебная гимнастика тоже должна быть под запретом в острый период. Заниматься ею можно только во время восстановления или реабилитации. Собственно, здесь речь идет о том, что с ее помощью заболевание гораздо легче предупредить, чем лечить. Но она является не только прекрасным профилактическим средством от всех проблем, связанных с позвоночником, но и необходимостью для всех, кто с ними уже столкнулся.
Оперативное лечение грыжи межпозвонкового диска должно проводиться только в самых крайних случаях: при нестерпимом, стойком, не снимающемся никакими препаратами болевом синдроме и при нарастающем неврологическом дефекте (расширение зоны нарушения чувствительности, атрофия мышц, нарушение питания кожи и функций внутренних органов).
Почему? Во-первых, ни одна операция не устраняет причину возникновения грыжи. Это значит, что через некоторое время на этом или другом месте она может появиться снова.
Во-вторых, при любой операции существует риск возникновения осложнений. По статистике, у 10 % прооперированных больных состояние не улучшается, а, наоборот, ухудшается.
В-третьих, после операции на спине остаются внутренние шрамы, которые тоже не прибавляют здоровья.
В современной медицине существует множество разновидностей операционных методов лечения грыжи межпозвонкового диска – дискэктомия, эндопротезирование, нуклеопластика (рис. 69) и пр. Наименее травматична нуклеопластика, при которой воздействуют на само пульпозное ядро, вызывая его испарение (этого можно добиться разными способами – лазером, лучом холодной плазмы, электромагнитными колебаниями и др.). В любом случае объем ядра уменьшается и его наружные выпячивания втягиваются.
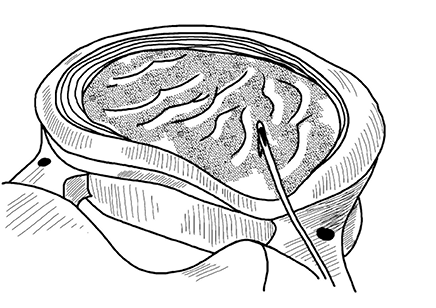
Рис. 69
Во время операции под контролем рентгена или МРТ в ядро диска вводят иглу, а через нее – электрод, световод или другой источник, под влиянием которого происходит уменьшение ядра в объеме.
Однако такой вид воздействия имеет свои ограничения – в основном так лечат протрузии дисков, когда капсула ядра и связки еще сохраняют эластичность. Поэтому люди, которым подходит этот вид лечения, обычно укладываются в возрастную категорию до 45–50 лет.
Дискэктомия – это наиболее старый и известный способ лечения. В процессе операции просто удаляется поврежденный диск. Методика операции хорошо разработана, однако в настоящее время претерпела ряд видоизменений, в том числе сейчас широко применяются микродискэктомия и эндоскопическая микродискэктомия, после которых уже через неделю можно приступать к восстановительным процедурам.
Но даже успешно проведенная операция не может служить залогом полного выздоровления. Поэтому обычно для восстановления функции позвоночника наряду с удалением поврежденного диска проводится его замена эндопротезом. Крепление осуществляется с помощью металлических частей, которые вставляются в тело позвонка. Протезы диска постоянно совершенствуются, и существует уже немало их модификаций. Они будут разными при протезировании диска в шейном отделе (рис. 70) или в поясничном (рис. 71), а самые новые вообще позволяют двигаться так, как при наличии настоящего диска.
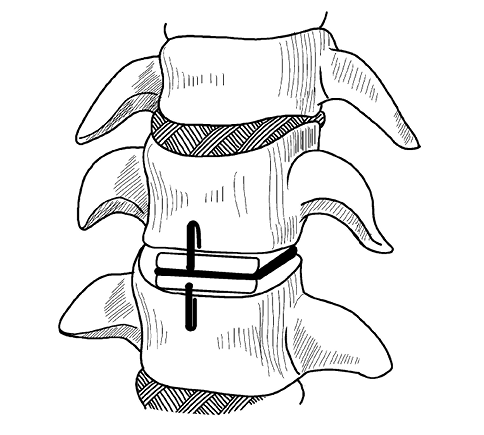
Рис. 70
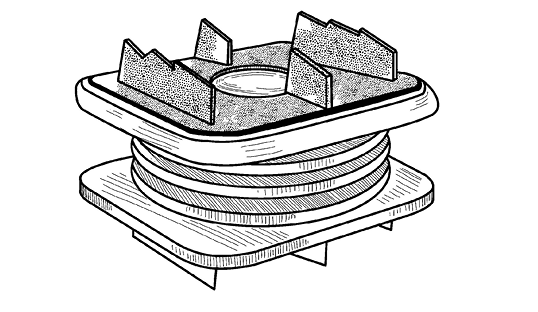
Рис. 71
Восстановительный период после операции должен отвечать следующим требованиям:
• нельзя использовать только один метод или одну процедуру – восстановительные мероприятия должны быть комплексными и разнообразными;
• прежде чем приступить к восстановительным мероприятиям, врач должен поставить перед больным четко прописанные и сформулированные цели на ближайшее время и на дальнейшую перспективу;
• приступив к восстановительным мероприятиям, необходимо следить за тем, чтобы они были систематическими и выполнялись точно в соответствии с намеченным планом;
• составлять план восстановительных мероприятий и контролировать их выполнение должен специалист, необязательно тот, который делал операцию. Хороший нейрохирург может распланировать восстановительное лечение только на 1–2 месяца, а для полного выздоровления нужно, как минимум, полгода.
Примерная схема восстановительных мероприятий выглядит следующим образом:
• массаж, очень щадящий, по 10–12 процедур с перерывами в 3–4 недели;
• лечебная гимнастика на протяжении всего периода;
• хондропротекторы (глюкозамин, хондроитинсульфат, румалон) – курсами (на каждый курс другой препарат) в течение полугода, перерыв между ними – 2–4 недели;
• биостимуляторы (алоэ, стекловидное тело, ФиБС, мумие) вместе с витаминами группы В – курсами каждые 2–3 месяца.
К этим мероприятиям можно добавить электромиостимуляцию, криотерапию и санаторно-курортное лечение. При правильно выбранном способе восстановительного лечения больной встает на ноги через 1–4 недели, а через полгода наступает стадия полного выздоровления.