Ревматоидный артрит
Ревматоидный артрит является одним из наиболее тяжелых заболеваний суставов, которое протекает с большим количеством осложнений. Поражает он в основном людей в возрасте старше 30 лет, причем женщины болеют примерно в 5 раз чаще, чем мужчины.
По каким причинам возникает ревматоидный артрит, до сих пор окончательно не известно. Почти в 50 % случаев заболевание развивается после перенесенных гриппа, ангины, ОРЗ или обострившихся хронических инфекций. К факторам, провоцирующим развитие ревматоидного артрита, относятся также стрессы и сильное переохлаждение. В любом случае, происходит ослабление защитных сил организма. В результате возникают так называемые аутоиммунные аллергические реакции, при которых в организме начинают вырабатываться антитела, атакующие его собственные ткани и суставы.
Скорее всего, активная деятельность иммунных клеток направлена на уничтожение патогенных микроорганизмов, но страдают от нее сами суставы. При ревматоидном артрите сначала воспаляется их синовиальная оболочка. Ее клетки начинают активно размножаться и образовывать ткань, называемую паннусом, который разрастается и проникает в хрящевую ткань, кости и связки. Структура пораженного сустава ослабляется, он отекает, деформируется и, если как можно раньше не приступить к лечению болезни, неизбежно начинает разрушаться.
Признаки, течение, лечение. Клинические проявления классического ревматоидного артрита настолько типичны, что его сложно спутать с другими заболеваниями суставов. Как правило, сначала воспаляются пястно-фаланговые суставы указательного и среднего пальцев (располагаются у основания пальцев, в области выпирающих косточек). Воспаляются и припухают также лучезапястные суставы (рис. 154).
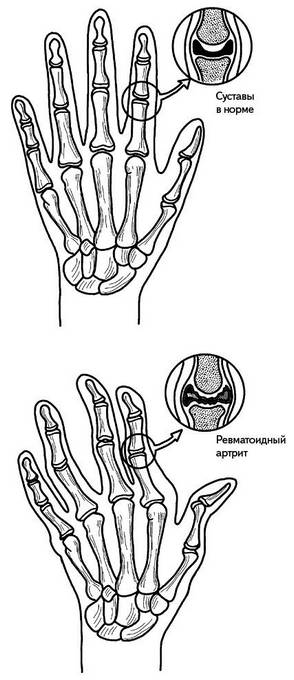
Рис. 154
В отличие от ревматизма, характеризующегося кратковременными суставными атаками, при ревматоидном артрите отечность и боль в суставах могут сохраняться на протяжении нескольких месяцев и даже лет. Кроме того, воспаление обычно носит симметричный характер, то есть на правой и левой руках поражаются одни и те же суставы. Помимо суставов рук, воспаляются суставы стоп, расположенные в основании пальцев. Если нажать на область под подушечками пальцев, больной ощущает сильную боль. По мере развития заболевания воспаление охватывает все большее количество суставов. Чаще всего поражаются коленные, локтевые, голеностопные и плечевые (рис. 155). При этом также сохраняется принцип симметрии.

Рис. 155
Интенсивность болевых ощущений при ревматоидном артрите изменяется в течение суток. Их усиление наблюдается, как правило, в 3–4 часа ночи. Примерно до 12 часов дня боли очень сильные, затем они начинают ослабевать и в вечернее время ощущаются незначительно, зато в середине ночи вспыхивают с новой силой.
Еще один характерный признак ревматоидного артрита – симптом утренней скованности. По утрам больные жалуются на то, что у них затекло все тело и суставы или что на руки как будто бы надеты тугие перчатки, а тело сковано корсетом. При легкой форме артрита скованность исчезает через 30–60 минут после подъема с постели, а при тяжелом может сохраняться до полудня и дольше.
Дополнительным признаком являются так называемые ревматоидные узелки – своеобразные уплотнения размером с горошину или чуть больше (меньше), расположенные под кожей рядом с локтевым суставом, на кистях и стопах (рис. 156).
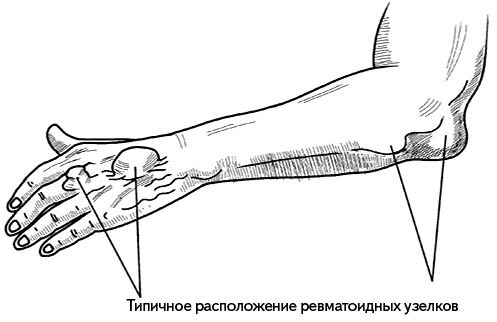
Рис. 156
Помимо специфических симптомов, у больных отмечаются также ощущение слабости, нарушения сна и аппетита, повышение температуры тела до 37,2–38 °C, ознобы. Нередко происходит и потеря веса, в некоторых случаях значительная.
Течение ревматоидного артрита отличается волнообразностью, то есть периоды ухудшения состояния больного могут неожиданно сменяться периодами улучшения. Если вовремя не начать лечение, к указанным симптомам присоединяется опасное осложнение, представляющее серьезную угрозу для жизни больного. Речь идет о ревматоидном поражении сердечно-сосудистой системы, легких, печени, почек, кишечника и других внутренних органов.
Для уточнения диагноза обязательны рентгенологическое исследование кистей и стоп, а также общий и биохимический анализы крови. О наличии ревматоидного артрита свидетельствуют следующие признаки: на рентгене четко видно так называемое расплавление суставных щелей (сужение и стирание границ между сочленяющимися косточками), изъязвление суставных головок косточек пальцев рук и ног.
В анализе крови обнаруживаются такие неспецифические признаки, указывающие на наличие воспаления, как повышение СОЭ и содержания С-реактивного белка, серомукоида и фибриногена, а также ревматоидный фактор. Последний довольно важен для диагностики, однако может встречаться и в крови у совершенно здоровых людей. Поэтому все признаки должны учитываться в совокупности.
Ревматоидный артрит трудно поддается лечению, поскольку нет реальной возможности непосредственного воздействия на его причину. Но вот на уровне механизма развития на заболевание влиять можно, и средства для этого есть. Поскольку речь идет об аутоиммунном воспалении, подавить его можно, воздействуя непосредственно на избыточные иммунные реакции, а также на сам воспалительный процесс всем известными противовоспалительными препаратами нестероидной группы и при необходимости стероидными гормональными средствами тоже.
Но аутоиммунные процессы затрагивают множество других механизмов развития заболевания, помимо воспаления. Поэтому все-таки на первом месте в лечении стоит цель приглушить – а лучше совсем устранить – чрезмерную активность иммунной системы. Для этого существуют специальные препараты – иммуносупрессоры, относящиеся к разным фармакологическим группам, но способные угнетать иммунные реакции. Они являются базисными средствами лечения ревматоидного артрита.
Особенность этих препаратов заключается в том, что их действие становится заметным не сразу, а спустя некоторое время (от нескольких дней в случае биологических препаратов до месяца) после начала их приема. Поскольку они обладают замедленным эффектом, принимают их не менее полугода и под постоянным наблюдением лечащего врача. Если активность воспаления существенно снижается, по решению специалиста прием средства может быть продлен до нескольких лет.
В настоящее время базисные препараты (БП) делятся на две неравные группы – первого и второго ряда. К БП первого ряда относят метотрексат (так называемый «золотой стандарт» в лечении ревматоидного артрита), лефлуномид и сульфасалазин. Эти препараты используют в виде монотерапии, и если лечение начинается в первые 6–12 месяцев от начала заболевания, то с их помощью удается существенно замедлить прогрессирование деструктивных процессов в пораженных суставах, а то и добиться стойкой ремиссии.
Препараты второго ряда обладают либо меньшей эффективностью, либо большей выраженностью побочных эффектов и применяются в случае непереносимости/неэффективности препаратов первого ряда. Из доступных нам средств можно назвать гидроксихлорохин (недостаточно выраженная эффективность, используется чаще для усиления метотрексата), циклоспорин А (требует обязательного контроля за работой почек), циклофосфамид (обычно используется при системном течении ревматоидного артрита), хлорамбуцин (выраженные осложнения со стороны системы крови), Д-пеницилламин (очень большое количество побочных эффектов).
К препаратам второго ряда относят и системные глюкокортикоиды (преднизолон, метилпреднизолон), которые обладают максимальной противовоспалительной активностью из всех известных в настоящее время средств, но в то же время они обладают и всеми эффектами человеческих гормонов-аналогов, то есть, попадая в организм извне, могут нарушать гормональный баланс и приводить к ряду специфических осложнений. Поэтому глюкокортикоиды при ревматоидном артрите используются в малых дозах, как правило, в дополнение к метотрексату при недостаточной активности последнего.
Здесь же стоит отметить, что кортикостероиды более широко могут использоваться местно – в виде инъекций в пораженные суставы. Для этих целей обычно выбирают гидрокортизон, кеналог или метипред.
Новым словом в лечении ревматоидного артрита стали так называемые биологические препараты (не путать с биологически активными добавками!). Это действительно новаторство, которое стало возможным только в наше время, когда активно разрабатываются новые биотехнологии в создании лекарств. Биологические препараты – это антитела либо растворимые рецепторы, которые действуют точечно на ключевые моменты в развитии воспаления. Но и тут, как водится, не обошлось без подводных камней: во-первых, блокируется работа всей иммунной системы (включая противоинфекционный и противоопухолевый иммунитет); во-вторых, белковая природа препаратов способствует аллергическим реакциям; в-третьих, стоимость новшества для большинства слоев населения запредельно высока.
Однако эффективность биологических средств – у нас зарегистрированы инфликсимаб (ремикейд) и ретуксимаб (мабтера) – при ревматоидном артрите остается уникально высокой, препараты хорошо сочетаются с метотрексатом, поэтому в настоящее время они выдвигаются на второе место после БП.
И лишь на третьем месте находятся противовоспалительные нестероидные препараты. Их применяют в целях обезболивания, снижения отечности, утренней скованности, но самостоятельного значения в лечении ревматоидного артрита они не имеют. К группе НПВС относят как «старые» и всем известные индометацин, диклофенак, ортофен, реже ибупрофен, так и «новые», так называемые селективные, препараты – нимесулид, целекоксиб, мелоксикам. Принимать их рекомендуется постоянно, порой на протяжении нескольких лет.
Следует иметь в виду, что практически все лекарственные средства, назначаемые при лечении ревматоидного артрита, вызывают серьезные осложнения со стороны внутренних органов. Препараты группы НПВС оказывают наиболее негативное воздействие на желудочно-кишечный тракт, начиная с гастрита и вплоть до эрозивно-язвенных кровотечений. Внимательно необходимо относиться к гормональным средствам, которые могут спровоцировать развитие язвенной болезни желудка, сахарного диабета или непропорционального ожирения.
Во избежание возможных осложнений и побочных реакций ни в коем случае нельзя без ведома врача изменять дозировку или прекращать прием того или иного препарата. К тому же от этого может обостриться заболевание. Если все-таки заболел желудок, появились тошнота и рвота, нужно пройти гастроскопическое исследование, чтобы исключить язву. Для смягчения раздражающего воздействия препаратов на слизистую желудочно-кишечного тракта рекомендуется принимать, к примеру, альмагель или другие подобные ему средства. Кроме того, при возникновении побочных эффектов можно попытаться, естественно, под руководством врача найти замену применяемому препарату.
При легком течении, соблюдении всех рекомендаций врача и проведении лечения не позднее 6–12 месяцев от момента начала заболевания получить полную ремиссию вполне реально. Но даже при достижении стойкого улучшения нужно помнить о коварстве болезни. Стрессы, простуды, смена климата или переохлаждение могут значительно ухудшить состояние и вновь вызвать развитие активной фазы болезни. Для того чтобы избежать подобных обострений, необходимо не только проводить длительное непрерывное лечение, но и соблюдать элементарные меры предосторожности. Больным ревматоидным артритом противопоказан тяжелый физический труд, но это не значит, что им следует максимально ограничивать двигательную активность. Большое значение в профилактике обострений заболевания имеет лечебная физкультура, благодаря которой обеспечиваются подвижность суставов и сохранение достаточной мышечной массы.






