Липиды
Нарушения липидного обмена объединяют общим термином «дислипидемия» и подразделяют на несколько распространенных форм. Высокий уровень общего холестерина или ХС ЛНП называется гиперхолестеринемией. Повышенный уровень триглицеридов носит название гипертриглицеридемии и наблюдается как самостоятельно, так и в сочетании с низким уровнем ХС ЛВП. Сочетание повышенного уровня триглицеридов, низкого уровня ХС ЛВП и высокого уровня ХС ЛНП, обычно встречающееся у пациентов с диабетом или метаболическим синдромом (о диабете и ожирении читайте в соответствующих разделах данной главы), называется липидной триадой или атерогенной дислипидемией. Существует также ряд редких наследственных нарушений, вызывающих аномальные уровни липидов. Некоторые люди генетически предрасположены к развитию нетипичных форм дислипидемии, особенно если кто-то из близких родственников имеет такое заболевание.
Все взрослые люди старше двадцати лет должны проверять свой уровень холестерина каждые пять лет. Кровь для анализа обычно берется из вены или пальца. Детям старше двух лет и взрослым с отягощенным по преждевременной ИБС семейным анамнезом, повышенным уровнем холестерина, у которых отсутствует информация по семейному анамнезу или имеются другие факторы сердечно-сосудистого риска, такие как курение, диабет, повышенное артериальное давление, ожирение или малоподвижный образ жизни, также следует проверять уровень липидов. Перед анализом на уровень липидов нежелательно менять обычный рацион питания.
Полный липидный профиль определяет уровень общего холестерина в крови, уровни ХС ЛНП, ХС ЛВП и триглицеридов. Сдавать кровь на анализ можно сытым или натощак, хотя второй вариант предпочтительнее. Анализ на триглицериды будет точным только при взятии натощак. Для этого необходимо в течение двенадцати часов перед анализом не есть и не пить ничего, кроме воды. Как уже говорилось, в США уровень липидов принято измерять в миллиграммах на децилитр крови (мг/дл). Существует также другая единица измерения: миллимоли на литр (ммоль/л). Чтобы перевести показатель ХС ЛНП или ХС ЛВП из ммоль/л в мг/дл, умножьте его на 38,7. Чтобы перевести показатель триглицеридов из ммоль/л в мг/дл, умножьте его на 88,6.
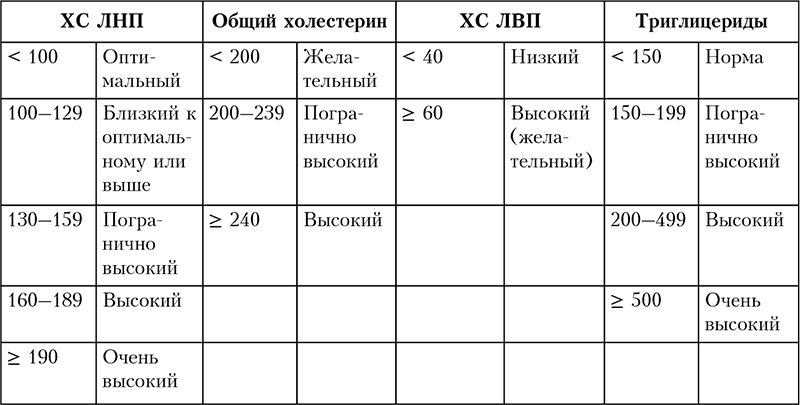
Классификация показателей общего холестерина, ХС ЛНП, ХС ЛВП и триглицеридов для взрослых приведена в таблице 2.2. По мнению некоторых ученых, показатели по другим липидам имеют более близкое отношение к риску развития атеросклероза и болезней сердца, чем ХС ЛНП. К таким показателям относят уровень аполипопротеина В (одного из основных компонентов ЛНП, ЛПП и ЛОНП), уровень ХС неЛВП (определяется путем вычитания показателя ХС ЛВП из показателя общего холестерина) и количество частиц ЛНП и ЛВП (в стандартном анализе на липидный профиль определяется количество холестерина в составе частиц ЛНП и ЛВП, а не количество самих частиц). Хотя в некоторых случаях вышеупомянутые дополнительные анализы помогают врачу принять решение относительно стратегии лечения конкретного пациента, большинство медиков при выборе метода терапии руководствуются преимущественно уровнем ХС ЛНП.
Таблица 2.2.Классификация показателей общего холестерина, ХС ЛНП, ХС ЛВП и триглицеридов (мг/дл) для взрослых
Общий холестерин
Показатель общего холестерина указывает на количество всего холестерина и триглицеридов в крови, включая ХС ЛНП («плохой» холестерин) и ХС ЛВП («хороший» холестерин). Любая пища животного происхождения, в том числе мясо, морепродукты и молочные продукты, содержит холестерин. Особенно высоко его содержание в яичных желтках и субпродуктах. Однако уровень общего холестерина и ХС ЛНП в крови повышается преимущественно из-за избыточного потребления насыщенных жиров, получаемых, как правило, в виде животного жира, но содержащихся также в жареной еде и выпечке. В некоторых случаях холестерин, поступающий с пищей, способен повысить уровень общего холестерина, но главным виновником считаются насыщенные жиры. По данным исследования, проведенного Национальным центром статистики в области здравоохранения США, примерно у 15 % населения США отмечается высокий уровень общего холестерина, т. е. 240 мг/дл и выше.
Холестерин ЛНП
Показатели ХС ЛНП точнее определяют риск развития ишемической болезни сердца, чем показатели общего холестерина. По данным Американской ассоциации сердца, средний уровень ХС ЛНП у взрослого населения США составляет 115 мг/дл. В этой стране повышение его уровня происходит, как правило, в результате избыточного потребления жирной пищи, особенно насыщенных жиров животного происхождения. Приверженцы вегетарианской диеты употребляют меньше насыщенных жиров, имеют более низкий уровень ХС ЛНП и реже страдают ишемической болезнью сердца по сравнению с мясоедами. Такие заболевания, как гипотиреоз и хроническая болезнь почек, также могут повысить уровень ХС ЛНП. Некоторые редкие генетические заболевания способны поднять его до крайне высокого уровня. Многие люди имеют генетическую предрасположенность к высокому уровню холестерина, хотя в большинстве случаев именно образ жизни, в частности рацион питания и уровень физической активности, определяет, достигнет ли показатель холестерина опасно высокой отметки. Для большинства людей ХС ЛНП – фактор риска, поддающийся контролю.
Если результаты липидного профиля далеки от оптимальных, первым делом врач и пациент стремятся к снижению уровня ХС ЛНП путем коррекции образа жизни и приема соответствующих препаратов. За исключением случаев очень высокого уровня ХС ЛНП и перенесенного сердечно-сосудистого события, врач порекомендует сначала попытаться снизить уровень ХС ЛНП с помощью правильного питания и повышения физической активности (подробнее о диете и физической активности читайте в соответствующих разделах данной главы). Если эти меры окажутся недостаточными, врач назначит липидоснижающие препараты. Целевой уровень ХС ЛНП будет зависеть от количества имеющихся факторов риска и суммарного сердечно-сосудистого риска по Фрамингемской шкале (см. табл. 2.3). При наличии множественных факторов риска или подтвержденной болезни сердца целевой уровень будет ниже, чем при отсутствии основных факторов риска. На наш взгляд, даже людям с низким уровнем риска сердечных заболеваний следует поддерживать свой уровень ХС ЛНП ниже 130 мг/дл (а еще лучше ниже 100 мг/дл) с помощью здорового, активного образа жизни. Такие меры профилактики не только сохранят сильное сердце и чистые сосуды, но и пойдут на пользу общему состоянию здоровья, самочувствию и качеству жизни.
Таблица 2.3.Целевые уровни ХС ЛНП по категориям риска

Мелкие плотные ЛНП
Подгруппа частиц ЛНП, так называемые мелкие плотные ЛНП, может оказаться наиболее вероятной причиной атеросклероза. Наличие мелких плотных частиц ЛНП указывает на повышенный риск развития ишемической болезни сердца, особенно у женщин. В некоторых случаях появлению мелких плотных ЛНП способствует генетическая предрасположенность. В них выше содержание белка, чем в нормальных частицах ЛНП, что и обусловливает их меньший размер и большую плотность. Мелкие плотные ЛНП в большей степени подвержены окислению, поэтому им легче проникнуть в стенку сосуда при атеросклерозе. Кроме того, другим молекулам легче транспортировать мелкие частицы в стенку сосуда. Мелкие плотные ЛНП часто встречаются в сочетании с низким уровнем ХС ЛВП и высоким уровнем триглицеридов. Такая комбинация ассоциируется с особенно высоким риском и носит название липидной триады или атерогенной дислипидемии. Липидная триада обычно обнаруживается при диабете или метаболическом синдроме (подробнее о диабете и ожирении читайте в соответствующих разделах данной главы). Повышение уровня физической нагрузки и снижение веса могут помочь нормализации размера частиц ЛНП.
Некоторые врачи проводят анализ на размер частиц ЛНП, но эта процедура не входит в стандартное медицинское обследование. Установить размер ЛНП также можно с помощью определения магнитных свойств частиц или выделения их в ультрацентрифуге (механизме, вращающемся с очень высокой скоростью). Низкий уровень ХС ЛВП и высокий уровень триглицеридов, определяемые при стандартном анализе на липидный профиль, нередко позволяют врачу предсказать вероятность наличия малых плотных ЛНП. Анализ на размер частиц ЛНП может помочь пациенту с преждевременной ИБС в семейном анамнезе или с вероятностью наследственного приобретения мелких плотных ЛНП как фактора риска. Он также мог бы объяснить, почему у пациента с ИБС развилась эта болезнь при отсутствии других факторов риска, или определить, необходимо ли пациенту с высоким риском лечение несколькими типами липидоснижающих препаратов. При повышенном уровне мелких плотных ЛНП необходимо усилить меры по коррекции образа жизни. Врач примет решение о том, целенаправленно ли назначать лечение несколькими липидоснижающими препаратами, направленными на разные аспекты атерогенной дислипидемии.
Липопротеин(а)
Липопротеин(а), сокращенно ЛП(а), идентичен частице ЛНП, за исключением присутствия белка под названием аполипопротеин(а), или апо(а). Апо(а) напоминает плазминоген – вещество, играющее важную роль в препятствовании образованию тромбов. Высокий уровень ЛП(а) связывают с повышенным риском заболеваний сердца. Стандартные стратегии снижения уровня липидов, включая коррекцию питания и прием препаратов, незначительно влияют на уровень ЛП(а). Никотиновая кислота является единственным проверенным средством коррекции уровня ЛП(а), но непонятно, помогает ли такая коррекция снизить сердечно-сосудистый риск. Поскольку молекула апо(а) в составе ЛП(а) напоминает плазминоген, существует теория, что ЛП(а) провоцирует тромбоз (образование тромбов), вмешиваясь в естественную активность плазминогена.
ЛП(а) считается новым фактором риска. Некоторые врачи измеряют его уровень для определения целевого уровня ХС ЛНП с учетом основных факторов риска. Образцы крови отправляются в специализированные лаборатории, так как существует несколько методов определения уровня ЛП(а), которые не стандартизированы для рутинного применения. Поскольку частицы ЛП(а) могут иметь разный размер у одного и того же человека, при анализе крови необходимо принимать во внимание все имеющиеся вариации ЛП(а). Как правило, подобный анализ проводится для пациентов с несколькими случаями ИБС в семейном анамнезе или имеющих высокий уровень холестерина в силу генетических причин. Если ваш уровень ЛП(а) повышен, врач отнесет вас в более высокую группу риска и усилит липидоснижающую терапию, установив более низкий целевой уровень ХС ЛНП.
Холестерин ЛВП
Липопротеины высокой плотности (ЛВП) выводят холестерин из разрастающихся атеросклеротических бляшек. Повышенный уровень ХС ЛВП тесно связывают с пониженным сердечно-сосудистым риском. Низкий уровень ХС ЛВП, т. е. ниже 40 мг/дл, является одним из основных факторов риска болезней сердца. Высокий ХС ЛВП, т. е. выше 60 мг/дл, считается «негативным» фактором риска. Например, у шестидесятилетней женщины с преждевременной ИБС в семейном анамнезе было бы два серьезных фактора риска (возраст и наследственность). Однако если бы при наличии этих факторов риска ее уровень ХС ЛВП превышал 60 мг/дл, то врач считал бы, что фактор риска у нее только один, поскольку защитное действие ЛВП позволяет вычесть один фактор риска из общего количества. В общенациональных рекомендациях США не указаны конкретные целевые уровни для повышения ХС ЛВП.
У женщин уровень ХС ЛВП обычно выше, чем у мужчин. Низкий уровень ХС ЛВП во многих случаях является результатом малоподвижного образа жизни, ожирения или курения. К немедикаментозным методам повышения ХС ЛВП относятся аэробные упражнения, отказ от курения, снижение веса, ограниченное потребление спиртных напитков (не более двух порций в день для мужчин и не более одной порции в день для женщин) и интенсивный прием жирных кислот омега-3, содержащихся преимущественно в рыбе. Низкий уровень ХС ЛВП часто сопровождается повышенным уровнем триглицеридов.
ЛВП содержат протеин под названием аполипопротеин А-I (апо А-I), позволяющий ЛВП связываться со специальными рецепторами (молекулами на поверхности клеток, обрабатывающими химические сигналы от других клеток), которые помогают выводить холестерин из растущих бляшек. Некоторые исследователи убеждены, что отношение аполипопротеина В (протеина, содержащегося в ЛНП, ЛПП и ЛОНП) к апо А-I (апо В/апо А-I) помогает оценить риск сердечных заболеваний. Другие предпочитают использовать для этой цели соотношение общего холестерина и ХС ЛВП (ОХ/ХС ЛВП). Данные соотношения могут помочь врачу при принятии решения о стратегии лечения, но главная цель всегда состоит в первоочередной оптимизации уровня ХС ЛНП. Помимо вышеупомянутых немедикаментозных методов лечение никотиновой кислотой (подробнее о ней читайте в соответствующем разделе данной главы) является одним из наиболее эффективных способов повышения уровня ХС ЛВП.
Триглицериды и холестерин не ЛВП
Триглицериды используются организмом в качестве источника энергии и переносятся ЛОНП, ЛПП и хиломикронами. Если повышенный уровень ЛОНП и ЛПП ассоциируется с повышенным риском атеросклероза, то увеличенная концентрация хиломикронов – нет. Однако частично усвоенные хиломикроны и ЛОНП, называемые остатками хиломикронов и остатками ЛОНП, по всей видимости, ускоряют атеросклеротический процесс. Если кровь сдается не натощак, то анализ выявит уровень триглицеридов, переносимых хиломикронами и остальными липопротеинами. Если кровь будет сдана натощак, то липидный профиль покажет только количество триглицеридов в составе ЛОНП и ЛПП и поэтому будет более точным.
Повышенный уровень триглицеридов часто наблюдается у людей с низким уровнем ХС ЛВП и страдающих ожирением. Поскольку эти факторы риска обычно встречаются вместе, в настоящее время точно не установлено, как повышенный уровень триглицеридов влияет на сердечно-сосудистый риск независимо от других переменных. Однако повышенный уровень триглицеридов определенно связан с увеличенным сердечно-сосудистым риском, а пациенты, страдающие ожирением, с высокой концентрацией триглицеридов, низким показателем ХС ЛВП подвергаются еще большему риску. Нормой считается показатель ниже 150 мг/дл. Повышенный уровень триглицеридов связывают с более высоким риском чаще у женщин, чем у мужчин.
Гипертриглицеридемия может стать следствием избыточного потребления углеводов (более 60 % общего объема килокалорий) и насыщенных жиров. Как уже говорилось, люди, страдающие ожирением, имеющие лишний вес или ведущие малоподвижный образ жизни, обычно имеют высокий уровень триглицеридов. Причиной также могут стать злоупотребление спиртным, курение, диабет и болезнь почек, некоторые медикаменты (кортикостероиды, эстрогены, ретиноиды и бета-блокаторы) и крайне редкие генетические нарушения. Очень высокий риск триглицеридов (более 1000 мг/дл) увеличивает риск панкреатита, опасного воспаления поджелудочной железы, и требует немедленной медикаментозной коррекции.
ХС неЛВП – это сравнительно новый показатель «плохого» холестерина, который может быть использован для оценки риска, особенно при высоком уровне триглицеридов. К ХС неЛВП относят остальные липопротеины, т. е. ЛОНП, ЛПП и ЛНП, и определяется этот показатель путем вычитания ХС ЛВП из показателя общего холестерина. Если у вас повышен уровень триглицеридов (но не настолько, чтобы увеличить риск развития панкреатита), врач при необходимости первым делом займется ХС ЛНП и только потом – ХС неЛВП. Таким образом, ХС не ЛВП считается вторичной целью липидоснижающей терапии при повышенном уровне триглицеридов. Снизить уровень ХС неЛВП можно путем уменьшения массы тела и повышения физической активности, а также с помощью препаратов, направленных конкретно на снижение уровня липопротеинов с высокой концентрацией триглицеридов. Повышенный уровень триглицеридов при отсутствии других нарушений можно корректировать терапевтическими дозами омега-3 жирных кислот. Повышенный уровень триглицеридов в сочетании с низким уровнем ХС ЛВП может потребовать лечения никотиновой кислотой или производными фиброевой кислоты. Статины также в умеренной степени снижают уровень триглицеридов (подробнее о статинах читайте в соответствующем разделе данной главы).
Препараты для лечения нарушений липидного обмена
Если липидный профиль далек от оптимального, в первую очередь следует сократить потребление насыщенных жиров, больше двигаться и при необходимости принять меры к снижению веса. Если данные меры не дадут эффекта, врач может назначить липидоснижающий препарат. Такие средства вдобавок могут помочь повышению уровня ХС ЛВП. Липидоснижающие препараты не отменяют и не заменяют мер по коррекции образа жизни. Если врач порекомендует начать липидоснижающую терапию, вы все равно должны будете придерживаться здоровых привычек. Если вы продолжите в больших количествах поглощать пищу, богатую насыщенными жирами и холестерином, то эффективность препаратов существенно снизится. Кроме того, приобретение здоровых привычек питания и повышение уровня физической активности положительно отразятся на общем состоянии здоровья. Снижение веса благодаря правильному питанию и упражнениям, например, поможет контролировать артериальное давление и уровень сахара в крови без необходимости приема дополнительных препаратов с их возможными побочными эффектами.
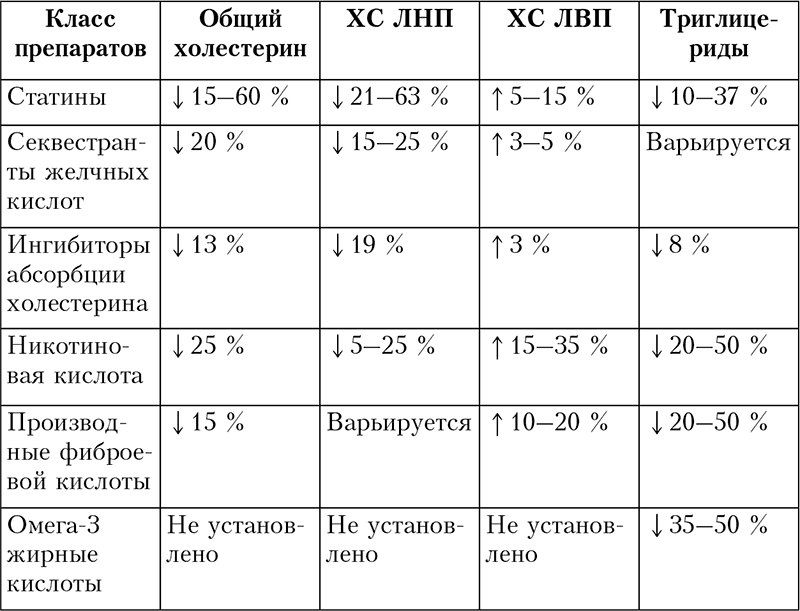
В настоящее время существует шесть классов препаратов, назначаемых для коррекции липидного профиля (см. табл. 2.4). Каждый из них обладает разным эффектом: некоторые используются преимущественно для снижения ХС ЛНП, другие меняют уровень триглицеридов и ХС ЛВП. Каждый класс препаратов может назначаться индивидуально или в сочетании с другими классами.
Таблица 2.4.Действие разных классов препаратов на липиды
Статины
Статины – наиболее популярный и эффективный класс современных липидоснижающих препаратов. Официальное их название – ингибиторы ГМГ-КоА-редуктазы. Их функция состоит в торможении синтеза холестерина в печени. При снижении концентрации холестерина в печени ХС ЛНП извлекается из крови через специальные рецепторы в печени – рецепторы ЛНП. Это приводит к снижению уровня холестерина в крови.
Статины используются в первую очередь для снижения ХС ЛНП (на 21–63 %). Они также способны уменьшить концентрацию триглицеридов (на 10–37 %) и в некоторой степени повысить ХС ЛВП (на 5–15 %). В США применяются следующие препараты группы статинов: аторвастатин («Lipitor»), флувастатин («Lescol»), ловастатин («Mevacor», «Altoprev»), питавастин («Liva lo»), правастатин («Pravachol»), розувастатин («Crestor») и симвастатин («Zocor»). Многие уже доступны в форме дженериков.
Все статины действуют одинаково и производят схожее воздействие на уровни липидов. Однако имеются различия в применении и силе действия каждого препарата. Врач примет решение о том, какой из препаратов вам наиболее подходит. Как правило, прием статинов не создает никаких затруднений, у них минимальные побочные эффекты и превосходные показатели безопасности. Исследования показывают, что на каждые 39 мг/дл снижения ХС ЛНП с помощью статинов риск сердечного приступа, инсульта, смерти от болезни сердца или необходимости хирургического восстановления просвета закупоренного сосуда в течение пяти лет снижается примерно на 20 %. Статины защищают от болезней сердца независимо от исходного уровня ХС ЛНП, т. е. если начать их прием при уровне ХС ЛНП 190 мг/дл и снизить его на 39 мг/дл, то пропорциональное снижение риска будет таким же, как если бы исходный уровень ХС ЛНП составлял 100 мг/дл.
Среди побочных эффектов статинов изредка наблюдается мышечный дискомфорт, поэтому предупредите врача, если почувствуете боль или слабость в мышцах. Для диагностики заболевания мышц, связанного с приемом статинов, рассматривается показатель креатинкиназы (КК), фермента, являющегося маркером мышечных повреждений. Миопатией называются болезненные ощущения или слабость в мышцах, при которых уровень креатинкиназы в десять раз превышает верхний предел нормы; возникает примерно у 1 из тысячи пациентов, принимающих статины. В крайне редких случаях миопатия может развиться в рабдомиолиз (острый некроз), т. е. стремительное разрушение скелетных мышц, при котором уровень креатинкиназы в сорок раз превышает верхний предел нормы. Как правило, после прекращения приема статина дискомфорт в мышцах исчезает. Риск развития данного побочного эффекта увеличивается при высокой дозировке препарата или при его взаимодействии с рядом других медикаментов, поэтому, если вы принимаете другие лекарства, сообщите об этом врачу. Недавно проведенное исследование SEARCH показало, что симвастатин в самой высокой дозировке (80 мг/сут) повышает риск миопатии, поэтому Управление по контролю качества пищевых продуктов и лекарственных препаратов (США) не рекомендует начинать лечение с такой высокой дозы.
Статины обычно не рекомендуются при заболеваниях печени, поскольку в некоторых случаях было отмечено негативное влияние этих препаратов на ее функции. Прежде чем назначить вам статин, врач назначит анализ крови для определения уровня ферментов печени и периодически будет его повторять. Кроме того, статины не прописываются беременным, планирующим беременность и кормящим грудью, поскольку холестерин необходим для правильного развития плода, кроме того, статины проникают в грудное молоко.
Недавно обнаружилось, что статины могут повысить риск развития диабета на 9 %. Это значит, что за 4 года лечения статинами диабет как побочный эффект может развиться у одного из 255 пациентов, при том что будет предотвращено 5,4 сердечных приступов или смертей от коронарных причин. Риск развития диабета относительно невелик с учетом эффективности статинов при снижении сердечно-сосудистого риска. Статины, как правило, назначают пациентам с высоким или умеренным риском развития болезни сердца, следовательно, польза препаратов для сердечно-сосудистой системы превышает риск развития диабета у этих людей.
Секвестранты желчных кислот
Секвестранты желчных кислот (СЖК) используются в основном для снижения уровня ХС ЛНП (15–25 %). Они также незначительно повышают содержание ХС ЛВП (3–5 %) и оказывают различное влияние на триглицериды. Секвестранты желчных кислот связывают желчные кислоты в кишечнике и способствуют их выведению из организма. Уровень желчных кислот снижается, и для их синтеза печень начинает использовать больше холестерина, в результате чего его концентрация в печени падает. Для восстановления уровня холестерина ХС ЛНП-рецепторы печени начинают извлекать его из крови. В итоге содержание холестерина в крови уменьшается.
Применяют три вида секвестрантов: холестирамин («LoCholest», «Questran», «Prevalite»), колестипол («Cholestid») и колесевелам («WelChol»). Колесевелам относится к новому поколению СЖК и был разработан специально для уменьшения характерного для данного класса препаратов побочного действия на желудочно-кишечный тракт. В 2008 году колесевелам также был сертифицирован как средство для контроля уровня глюкозы (сахара крови) при диабете.
СЖК не проникают в кровь. Однако запоры, вздутие живота, метеоризм и изжога относятся к наиболее частым побочным эффектам. Повышенное потребление жидкости и растительных волокон, а также прием слабительных средств помогут избавиться от запоров. Также доступны «облегченные» (содержащие искусственные подсластители вместо сахара) и таблетированные формы. Побочные эффекты в случае возникновения со временем ослабляются. СЖК могут повлиять на усвоение других медикаментов в кишечнике. Поинтересуйтесь у врача, в какое время вам следует принимать другие лекарства, если он пропишет вам секвестранты желчных кислот.
Ингибиторы абсорбции холестерина
Ингибиторы абсорбции холестерина – новейший класс липидоснижающих препаратов. На данный момент только один представитель данного класса прошел сертифицикацию: эзетимиб («Zetia»). Существует также комбинированный препарат, сочетающий эзетимиб и симвастатин («Vytorin»). Эзетимиб снижает абсорбцию холестерина в тонком кишечнике. В результате уменьшаются концентрация холестерина в печени и последующее извлечение его из крови. Эзетимиб снижает уровень ХС ЛНП примерно на 19 % и в незначительной степени повышает ХС ЛВП (3 %) и понижает триглицериды (8 %). Сочетание со статином дает суммарный эффект, и уровень ХС ЛНП может снизиться уже на 60 %. Эзетимиб обычно назначается пациентам, у которых прием только одного препарата не дает целевого уровня ХС ЛНП, либо тем, кто плохо переносит статины.
Поскольку эзетимиб – это относительно новый препарат, он появился в США в 2006 году, пока нет неопровержимых доказательств того, что он уменьшает клинические исходы, такие как сердечный приступ или инсульт. В 2008–2009 годах эзетимиб широко обсуждался в прессе в свете результатов трех исследований, а именно ENHANCE, SEAS и ARBITER 6-HALTS, поставивших под сомнение его способность в такой же степени снижать сердечно-сосудистый риск, как традиционные препараты, такие как статины и никотиновая кислота. Вопрос остается неразрешенным, и в ближайшие годы одно широкомасштабное исследование, в ходе которого пациенты с заболеваниями сердца принимают эзетимиб, должно предоставить новые данные. Недавно одно исследование показало, что сочетание эзетимиба со статином снижает сердечно-сосудистый риск у пациентов с тяжелой формой хронической болезни почек. Ранее липидоснижающая терапия не показывала существенного эффекта в данной группе населения. По имеющимся на данный момент сведениям, эзетимиб в значительной степени снижает уровень ХС ЛНП и считается безопасной альтернативой при непереносимости статинов или недостаточной эффективности лечения ими.
Никотиновая кислота
Никотиновая кислота, или ниацин, – это витамин группы В, который в больших дозах эффективно снижает уровень ХС ЛНП (на 5–25 %) и триглицеридов (на 20–50 %) и повышает уровень ХС ЛВП (на 15–35 %). Она также помогает уменьшить содержание ЛП(а) примерно на 25 %. Никотиновая кислота снижает синтез ЛОНП (основного переносчика триглицеридов) в печени, что, в свою очередь, влияет на уровни других липопротеинов. Она также препятствует расщеплению триглицеридов на жирные кислоты в жировых запасах организма. В результате меньше жирных кислот транспортируется обратно в печень. Они необходимы для синтеза ЛОНП в печени, поэтому концентрация других липопротеинов в результате тоже меняется.
Препараты с никотиновой кислотой в малых дозировках можно приобрести без рецепта, но ее прием для снижения уровня холестерина допустим только под присмотром врача. Кроме того, никотиновая кислота доступна в форме таблеток пролонгированного действия («Niaspan»), на которые нужен рецепт. Такая форма позволяет уменьшить некоторые побочные эффекты, характерные для данного класса препаратов. Существуют и два комбинированных препарата, в которых никотиновая кислота с пролонгированным действием сочетается со статином: ниацин с ловастатином («Advicor») и ниацин с симвастатином («Simcor»). Не следует путать никотиновую кислоту с никотинамидом (который тоже иногда называют ниацином), он не снижает уровень холестерина.
Многие пациенты испытывают неприятные побочные эффекты при приеме никотиновой кислоты. Наиболее частые из них – покраснение и ощущение покалывания в кожных покровах лица, а также зуд и сухость кожи. Если начать прием никотиновой кислоты с малых доз и постепенно их увеличивать, то удастся уменьшить эти побочные эффекты. Для борьбы с приливами крови к лицу можно принимать аспирин или другие противовоспалительные препараты, продаваемые без рецепта. Жители Европы с этой же целью могут принимать лоропипрант, не прошедший сертификацию в США. Он подавляет действие простагландина – вещества, активируемого никотиновой кислотой и вызывающего расширение сосудов, из-за которого и происходит резкий прилив крови к коже. К менее частым побочным эффектам никотиновой кислоты относятся тошнота, рвота, диарея, изменение функции печени и потемнение кожи в складках и местах сгиба, особенно в подмышечных впадинах (черный акантоз). После прекращения приема никотиновой кислоты побочные эффекты обычно исчезают.
Никотиновая кислота способна усилить непереносимость глюкозы (неспособность организма регулировать уровень сахара в крови), поэтому при диабете должна приниматься с осторожностью. Пациенты с болезнью печени, пептической язвой и подагрой также должны принимать никотиновую кислоту под тщательным наблюдением врача.
Фибраты
Фибраты, или производные фиброевой кислоты, переносятся, как правило, хорошо. Они эффективно снижают уровень триглицеридов (на 20–50 %) и повышают уровень ХС ЛВП (на 10–20 %). Их влияние на уровень ХС ЛНП может быть разным: может наблюдаться существенное снижение, но случается и повышение; результат зависит от уровня триглицеридов. Фибраты активируют многочисленные молекулярные метаболические пути, влияющие на уровень триглицеридов и ХС ЛВП. В частности, они стимулируют расщепление липопротеинов с высокой концентрацией триглицеридов. Они также увеличивают размер частиц малых плотных ЛНП. В США доступны следующие фибраты: гемфиброзил («Lopid») и фенофибрат («Lipofen», «Lofibra», «Tricor», «Trilipix»).
Побочное действие на желудочно-кишечный тракт развивается примерно у 5 % пациентов, принимающих фибраты. В редких случаях они способны повлиять на функцию печени. Фибраты не назначаются пациентам с болезнью печени и почек, а также при желчнокаменной болезни. Они могут повлиять на действие пероральных антикоагулянтов (препаратов, препятствующих образованию тромбов), поэтому при одновременном приеме варфарина дозировку фибратов, возможно, понадобится уменьшить. Заболевания мышц редки, если из липидоснижающих препаратов принимаются только фибраты, но при их сочетании со статином риск побочного влияния на мускулатуру увеличивается. Если вы принимаете такой комбинированный препарат и начнете чувствовать боль или слабость в мышцах, обязательно сообщите об этом врачу.
Омега-3 жирные кислоты
Омега-3 жирные кислоты содержатся в рыбьем жире и, как свидетельствуют исследования, снижают сердечно-сосудистый риск при потреблении как в форме рыбы, так и в форме биологически активных добавок к пище. Они присутствуют в любом полноценном и разнообразном рационе питания (подробнее о правильном питании читайте в соответствующем разделе данной главы), а также доступны в форме концентрированного препарата для лечения гипертриглицеридемии («Lovaza»). Этот препарат сочетает в себе эйкозапентаеновую (ЕРА) и докозагексаеновую (DHA) кислоты – омега-3 жирные кислоты, считающиеся наиболее полезными для сердца. При суточной дозе 4 г, значительно превышающей количество, которое можно получить с пищей, концентрированные омега-3 жирные кислоты понижают уровень триглицеридов на 35–50 % у пациентов с очень высокими показателями (? 500 мг/дл). В некоторых случаях они могут повысить уровень ХС ЛНП, поэтому данный показатель также необходимо отслеживать. Среди наиболее частых побочных эффектов омега-3 жирных кислот выделяются желудочно-кишечные расстройства, такие как умеренная диарея. Прежде чем принимать препараты рыбьего жира для уменьшения сердечно-сосудистого риска или снижения уровня триглицеридов, необходимо проконсультироваться с врачом.