Раздел 6
Медицинская эффективность системы СКАЛ
Как известно, общие подходы к оценке медицинской эффективности вообще базируются как на косвенных, так и на прямых показателях.
К первым относятся те, которые, согласно опыту лечения соответствующей патологии, должны существенно влиять на достижение конечного результата – медицинского эффекта. Применительно к заболеваниям суставов такими показателями могут являться: масштабы и правильность использования современных лечебных и диагностических средств, наличие условий для их адекватного применения, длительность курирования специализированным учреждением, возможность наблюдения различными специалистами смежных профилей, осуществление комплексного лечения, его преемственность (на тех или иных отрезках времени), создание благоприятной социальной и нервно-эмоциональной ситуации во время лечения и т. д.
Как следует из представленных выше материалов, предпосылки высокой медицинской эффективности системы СКАЛ заложены в следующих ее особенностях.
Основы медицинской эффективности системы СКАЛ.
1 Специализированность помощи.
1.1 Правильность и рациональность широкого использования современных диагностических и лечебных средств.
1.2 Наличие условий для их адекватного применения.
1.3 Возможность коллегиального решения сложных вопросов.
1.4 Использование обычно малодоступных методик и оборудования.
1.5 Эффективность рекомендаций по дальнейшему лечению и вторичной профилактике после выписки больного из Центра.
2 Длительность курирования больных (по сравнению с обычными стационарами).
2.1 Возможность лекарственного маневра.
2.2 Лечение до устойчивого результата.
2.3 Обоснованность заключений об эффективности и переносимости лечения.
2.4 Пролонгированность наблюдения одним специалистом.
3 Комплексность лечебно-диагностических мероприятий.
4 Реальная возможность регулярного получения лечебно-диагностической помощи в Центре в связи с его 2-сменной работой.
5. Гибкая система устойчивого лекарственного обеспечения
(за счет Центра + приобретение препаратов больными в аптечной сети в связи с амбулаторными условиями лечения).
6 Психологическая оптимальность условий лечения (продолжение пребывания в обычной среде, сохранение рабочих мест и т. д.).
7 Концентрация специалистов, способствующая высокому профессиональному уровню и взаимозаменяемости.
8 Органическая связь амбулатории и стационара Центра.
9 Наблюдение больных специалистами смежных профилей.
10 Возможность и доступность (в отличие от НИИ и др.) оказания современной специализированной помощи значительному количеству пациентов.
Все это реализовано в работе Артрологического центра СКАЛ. В частности, врачи Центра имеют сертификаты по своим «узким» специальностям, а соответствующий стаж во многих случаях составляет 7-10 лет и более. Адекватность применяемого лечения была существенно выше, чем в контрольных группах больных традиционных амбулатории и стационара (табл. 29), и равнялась, соответственно: по базисной терапии 86,0 % против 38,0 % и 54,2 %; по противовоспалительной нестероидной терапии – 90,7 % против 54,0 % и 73,6 %; по общей стероидной терапии – 96,7 % против 50,0 % и 88,9 %; по локальной стероидной терапии – 98,7 % против 39,0 % и 60,4 %; по физиотерапии – 90,1 % против 45,0 % и 62,5 %.
Коллегиальность решения сложных лечебно-диагностических вопросов имела место как внутри каждого отделения (с заведующим и коллегами), так и при контактах специалистов различного профиля (см. раздел 4).
Длительность курсового лечения оказалась поначалу даже чрезмерной (до 3–4 месяцев), но по мере накопления соответствующего опыта снизилась до 1,5–2 месяцев[15]. Этот показатель, тем не менее, значительно превосходит обычную продолжительность ведения больного в традиционных[16], в т. ч. артрологических стационарах (до 27,9 дней)[17]. При этом каждый пациент имел одного и того же лечащего артролога (за исключением случаев болезни последнего и т. п.). Комплексность лечебных мероприятий обеспечивалась во всех случаях.
Возможность регулярного получения лечебно-диагностической помощи была определена 2-сменной работой каждого подразделения.
Устойчивость лекарственного обеспечения обусловливалась его бесплатным назначением (в пределах МЭС’ов ОМС) при проведении инъекционных и др. процедур в Центре, а также посредством приобретения выписанных медикаментов в аптечной сети – для амбулаторного применения.
Психологическая оптимальность условий лечения каждого больного (которое в значительной степени осуществлялось вне стен лечебного учреждения, т. е. в привычной среде) оказалась весьма важной в годы перестройки. Так многие из работающих пациентов соглашались на лечение в МГАЦ только убедившись, что речь идет об амбулаторном ведении (и во внерабочее время). Это снимало беспокойство по поводу возможной потери места службы.
Возможность оказания современной специализированной помощи значительному количеству пациентов была реализована уже на первых этапах работы МГАЦ (табл. 2). Так обращаемость больных составляла более 7 тыс. в год. При этом курсовое лечение имели 71,5 % (полностью завершали – 63,3 %), плюс к этому развернутые консультации получали 2120 больных (непоказанных для СКАЛ по различным обстоятельствам).
В отличие от специализированных НИИ и ведомственных учреждений, оказание лечебно-диагностической помощи в МГАЦ является максимально доступным. Об этом свидетельствует и количество больных, получивших ее, и широкое направление пациентов из всех районов Москвы (табл. 1). В качестве косвенного подтверждения можно рассматривать (табл. 4–5) и широкий спектр патологии суставов, представленных в Центре (не ограниченном жесткой научной тематикой).
Прямыми показателями уровня медицинской эффективности являются конкретные результаты лечения – качество и масштабы помощи.
Данные, характеризующие лечебную эффективность МГАЦ, сопоставлялись с соответствующей информацией, касающейся обычных организационных форм лечения больных. И поскольку курирование в МГАЦ рассматривается как эквивалент стационарной помощи, то для сравнения с ним брались 2 близкие по характеру патологии и половозрастному составу группы больных, получивших традиционное госпитальное лечение. При этом период курсового курирования в МГАЦ сопоставлялся: а) с аналогичным по длительности временным отрезком, в течение которого осуществлялось лечение в обычном стационаре и последующее наблюдение в территориальной поликлинике (первая контрольная группа) и б) с периодом пребывания в обычном стационаре (вторая контрольная группа).
При этом имелось ввиду, что сопоставление исследуемой и 1-й контрольной групп выявит особенности, не связанные с самой по себе различной продолжительностью наблюдения пациентов в МГАЦ и обычном стационаре, а отражающие реальную ситуацию, в которой выписанные оттуда больные оказываются через одинаковое время после начала лечения в упомянутых учреждениях.
Сопоставление со 2-й контрольной группой будет демонстрировать различия, обусловленные всем комплексом особенностей МГАЦ по сравнению с обычным стационаром (в том числе и весьма различной продолжительностью курирования).
Из табл. 28 следует, что сопоставляемые опытная и соответствующие контрольные группы вполне адекватны по структуре патологии и половозрастному составу.
В табл. 29 представлены сравнительные характеристики объема лечебной помощи больным МГАЦ и контрольных групп. Из них следует, что, судя по подавляющему большинству показателей, пациенты Центра получают лечение более высокого качества, чем больные 1-й и 2-й контрольных групп. Это относится к объему и адекватности использования современных средств лечения, а также к полноценности лечебных комплексов в целом.
При сопоставлении результатов лечения (табл. 30) использовались следующие критерии: а) значительное улучшение – выздоровление или значительная ремиссия (при минимальных дозах поддерживающей терапии или без нее); б) улучшение – полная или значительная ремиссия на умеренных дозах поддерживающей терапии или выраженная ремиссия без поддерживающей терапии; в) незначительное улучшение; г)ухудшение. Достижение любой степени ремиссии на значительных дозах поддерживающей терапии рассматривалось как улучшение или незначительное улучшение лишь при очень тяжелой патологии суставов.
Таблица 28
Общая характеристика сопоставляемых групп: основной (больные МГАЦ) и контрольных
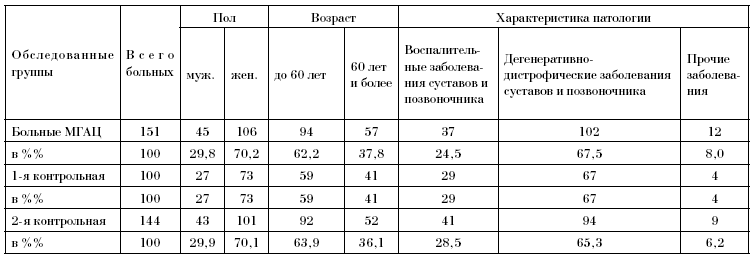
Таблица 29
Характеристика лечебной помощи, получаемой больными МГАЦ и контрольных групп[18]
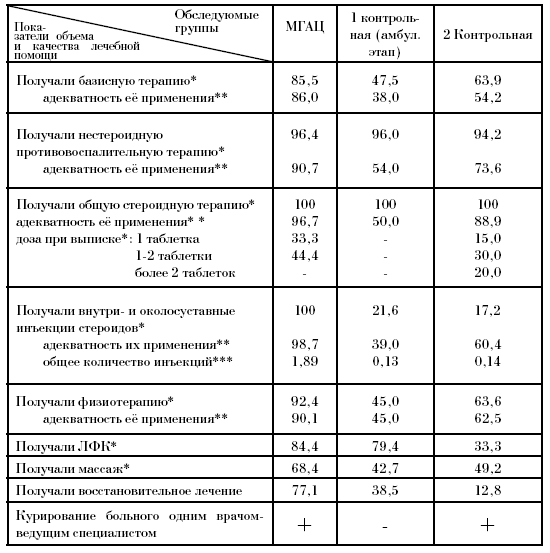
Таблица № 30
Результаты лечения больных МГАЦ и контрольных групп
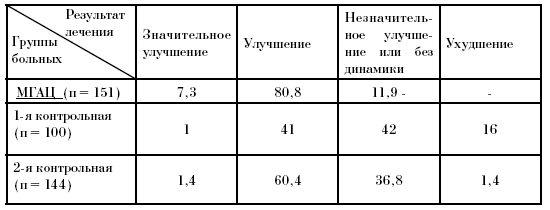
Из рассмотрения таблицы следует, что по всем показателям больные, получавшие лечение по системе СКАЛ, продемонстрировали достоверно (и существенно) лучшие результаты лечения, чем каждая контрольная группа.
По заключению Комиссии 1-го Московского мединститута (1982 г.)
1. Центр представляет из себя лечебное учреждение ново го типа, ориентированное на оказание специализированной помощи преимущественно в амбулаторных условиях, но на уровне современного стационара. Особенности структуры Центра адекватны поставленным задачам: доминирует поликлиническое отделение, стационар играет вспомогательную роль (здесь, обычно на короткий срок, госпитализируется лишь небольшая часть всех курируемых больных). Лечебно диагностический блок является единым для поликлиники и стационара.
2. Специализированность помощи, оказываемой в Центре, подтверждается: а) монопрофильностъю состава больных (патология суставов и позвоночника, за исключением специфических инфекционных артритов, травматических повреждений и ряда других форм, относящихся к иным классам заболеваний). Соответствующие больные составляют более 99,8 % от общего числа взятых на лечение; б) направленным подбором диагностических, лечебных и реабилитационных методов; в) соответствующей квалификацией медицинского персонала (систематически повышаемой с помощью 1-го Московского мединститута и других учреждений). В составе Центра работают (на ставках практического здравоохранения) 3 доктора медицинских наук и 7 кандидатов.
3. Преимущественно амбулаторный характер оказываемой помощи очевиден. Например, в 1981 году, в среднем из 107 дней лечения в Центре на каждого больного, в среднем, приходилось в стационаре лишь 2,5 дня.
4. Лечебно-диагностическая работа в Центре осуществляется на уровне научно-клинических учреждений и превосходит возможности стационаров практического здравоохранения.
В диагностической работе активно используются рентгенография суставов (37 975 исследований в год), биохимические, иммунологические и общеклинические лабораторные тесты (соответственно, – 27 009, 11 572 и 12 945 исследований), функционально-диагностические исследования (4964 в год). Впервые в стране при массовом обследовании артрологических больных широко применяется такой новейший метод обследования, как тепловидение (в среднем, около 6000 процедур в год). При необходимости используются диагностические пункции суставов и биопсии, артроскопия, исследования синовиальной жидкости (в том числе, синовиоцитографические) и т. д. Начато внедрение в практику обследования больных метода определения микроэлементов с помощью атомной абсорбционной спектрофотометрии. Больные часто консультируются ортопедами, невропатологом, физиотерапевтом, окулистом и др.
В процессе комплексно осуществляемого лечения адекватно применяются современные медикаментозные препараты: индометацин, вольтарен, напросин, кризанол, делагил и плаквенил, циклофосфан, лейкеран, бутадион и реопирин, аллопуринол, кортикостероиды, румалон, димексид, мета-трексат, бруфен и др. В полной мере применяются внутрисуставные введения гидрокортизона, кеналога, циклофосфана, делагила, гордокса и др. (около 16,000 введений в год). Следует отметить, что возможности применения подобного лечения в условиях практического здравоохранения сейчас весьма ограничены.
Кроме того, широко используются массаж (17 839 процедур в год), лечебная физкультура (20 813 процедуры), физиотерапия (27 004 процедуры), реабилитационные мероприятия (4270 процедуры).
5. Целенаправленное снабжение Центра современными, в т. ч. дефицитными, лекарственными препаратами не только способствует их рациональному использованию, но и создает необходимую материальную базу, обеспечивающую проведение высококачественной терапии. То же следует отметить и в отношении диагностических реактивов и материалов (рентгеноплёнка и др.).
6. Эффективность лечения в Центре существенно возрастает благодаря возможности динамического наблюдения за больными в течение длительного срока (в среднем 2 месяца). За этот период отчетливо выявляются позитивные и негативные аспекты проводимого лечения. При необходимости имеется возможность его замены (с последующим анализом) и т. д.
Повышению качества терапии в существенной степени способствует принцип, определяющий время выписки больного из Центра – возникновение стойкого улучшения (при отмене лечения или при хорошо переносимой поддерживающей терапии в небольших дозах).
7. Большая пропускная способность делает Центр наиболее крупным в стране практическим учреждением артрологического профиля.
8. При необходимости (аллергия, сложное обследование, обострение процесса, лишающее мобильности, осложнение и т. д.) больной, получающий курсовое лечение, немедленно госпитализируется в стационар Центра. После проведения необходимых мероприятий пациент сразу же выписывается и продолжает лечение в поликлинике Центра.
9. Чёткая преемственность поликлиники и стационара Центра обеспечивается: а) наличием одного ведущего амбулаторного врача у больного на протяжении всего курса лечения. Этот врач определяет конкретные цели госпитализации. Какие-либо изменения программы согласовываются с ним; б) единой (для амбулатории и стационара) историей болезни; в) наличием общего лечебно-диагностического блока.
10. При потере мобильности больной госпитализируется. В случае её сохранения, но временной утрате трудоспособности, больной получает больничный лист и продолжает адекватно активизируемое лечение в поликлинике Центра.
11. При направлении больного для лечения в Центре требуется выписка из истории болезни и направительный талон поликлиники по месту жительства или медсанчасти.
Каждый ведущий лечащий врач поликлиники Центра (артролог) курирует на протяжении около 2 месяцев одновременно 149 больных, что обеспечивается следующей структурой ежедневного приема: 15 повторных больных, 2–3 первичных, 2 выписываемых (5-часовой прием).
12. Дата плановой повторной консультации согласовывается врачом и больным (в среднем, 1 прием в 10–11 дней, при тяжелой патологии – чаще). При неявке больной активно вызывается медсестрой кабинета (но телефону или письменно). При 1–1,5-месячном пропуске без уважительных причин больной выписывается из Центра. Удельный вес таких больных составил в год 10,6 %.»
В июне 1983 г. медицинскую эффективность системы СКАЛ изучала комиссия Минздрава СССР (Д.И. Лаврова и др.). Рассматривались показатели временной и стойкой нетрудоспособности (число ее случаев, количество дней нетрудоспособности, средняя длительность случая, выход на инвалидность) и клинические данные МГАЦ в сравнительном аспекте с равными периодами по 2 месяца – до и после лечения в Центре, (по материалам анализа 92 историй болезни Центра и такого же количества амбулаторных карт территориальных поликлиник).
Для анализа были отобраны истории болезни пациентов с ревматоидным артритом (72 чел.), болезнью Бехтерева (11 чел.), псориатической артропатией (9 чел.), дающих примерно одинаковые средние сроки временной нетрудоспособности.
Обследование и лечение в Т Центре в 47,8 % случаев позволило уточнить диагноз заболевания. Улучшение клинических показателей после лечения в Центре отмечено у 79,1 % больных, ухудшение – у 10,0 %, у 10,9 % больных – без существенной динамики.
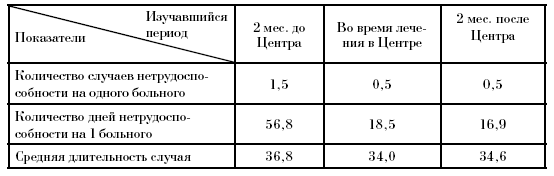
После лечения в Центре (см. табл. 31) количество случаев временной нетрудоспособности уменьшилось в 3 раза, дней нетрудоспособности – в 3,4 раза при относительно равных показателях средней длительности 1 случая.
Таблица 31
Нетрудоспособность до, в период и после лечения в Центре
Средние сроки от направления больного в Центр до начала его обследования составили 16,3 дня (максимально до 2 месяцев). Длительность ожидания была связана, в основном, с увеличением обращаемости в МГАЦ. Стационарный фрагмент имели 30,4 % больных, средний койко-день на 1 стационарного больного составил 9,7, на 1 больного, лечившегося в Центре, – 2,9 койко-дней.
Совершенно очевидно, что с позиций общественного здравоохранения медицинская эффективность лечебных мероприятий, при прочих равных условиях, прямо пропорциональна масштабам их реализации.
Как отмечалось выше, обращаемость больных составляла более 7 тысяч в год. В этом же плане целесообразно рассмотреть величину контингентов больных, курируемых каждым врачом, и МГАЦ в целом по сравнению с обычным стационаром за равные промежутки времени.
Если взять двухмесячный период, то за это время, как следует из уже приведенных данных, врач МГАЦ проводит полный курс лечения 140 пациентам[19].
При традиционной госпитализации лечащий врач обслуживает одновременно до 25 больных. С учетом средней продолжительности стационирования артрологических больных, равной в 1982 году 27,9 дня, численность пролеченного контингента составит за 2 месяца 54 человека.
Таким образом, за один и тот же период, 2 месяца, врач в МГАЦ оказывает специализированную помощь в 2,6 раза большему числу больных, чем в обычном стационаре.
Экстраполируя мощность МГАЦ на обычный стационар, необходимо исходить из следующего: в течение 1982 г. в МГАЦ прошли курсовое лечение 4706 больных и обычное стационарное – 457. Кроме того, 613 больных получили неполный курс лечения (каждый складывался, в среднем, из 4,2 посещений специалистов). Разовые консультации имели 387 чел., а неоднократные (в среднем, по 2,9) – 1120 чел. Таким образом, общее число консультаций равнялось: 613 ? 4,2 + 387 + 1120 ? 2,9 = 6210.
В условиях обычного стационара 4706 больных артро логического профиля дали бы (при средней продолжительности госпитализации, равной 27,9 к/дней) 131 297 к/дней. Поскольку каждая койка занята 350 дней в году, то указанному количеству больных потребовалось бы 375,1 койки. Для лечения еще 457 больных необходимо (457 ? 27,9): 350 = 37.9 койки. За пределами этих расчетов остаются еще 6210 консультаций в МГАЦ, сопровождавшихся нередко лечебно-диагностическими процедурами. Если иметь в виду, что на каждого больного, получившего курсовое лечение в МГАЦ, пришлось в 1982 г. в среднем 13,6 посещений, то 6210 консультаций условно_соответствуют (6210: 13,6) 456,6 упомянутым больным. В свою очередь, на них в обычном стационаре потребовалось бы (456,6 ? 27,9): 350 = 36.4 койки.
Итак, в целом МГАЦ можно рассматривать как эквивалент почти 450 – коечного обычного стационара артрологического профиля (375,1 + 37,9 + 36,4 = 449,4 койки). И если учесть, что для Центра были выделены помещения, занятые ранее традиционным 180-коечным стационаром, то получим прирост мощности в 2,5 раза, а без учета 6210 консультаций – в 2,29 раза.
По пропускной способности Опытный московский городской центр стал самым крупным в СССР среди лечебных учреждений подобного профиля.