Медикаментозный компонент профилактики рецидивов ишемической болезни сердца
К основным рекомендациям по фармакотерапии, направленной на профилактику рецидивов ИБС и ее прогрессирование, относятся: 1) прием ацетилсалициловой кислоты в дозе 75–325 мг/сут; при наличии противопоказаний – клопидогрел в дозе 75 мг/сут; 2) ?-блокаторы (при отсутствии противопоказаний); 3) гиполипидемическая терапия и/или диета для достижения уровня холестерина ЛПНП менее 100 мг/дл; 4) ингибиторы ангиотензинпревращающего фермента (И66АПФ) – при наличии сердечной недостаточности, левожелудочковой недостаточности (фракция выброса менее 40 %), артериальной гипертонии, сахарного диабета.
Лекарственные препараты, улучшающие прогноз у больных стенокардией, рекомендуются всем больным с диагнозом стенокардия при отсутствии противопоказаний.
Гиполипидемические средства. Важнейшим аспектом медикаментозного лечения больных СС является применение лекарственных средств, понижающих содержание липидов в крови – липид-нормализующая терапия. Она назначается в тех случаях, когда строго соблюдаемая диета и коррекция образа жизни не приводят к таким целевым показателям липидов крови, которые желательны для больных.
В настоящее время для коррекции атерогенных ДЛП используют:
– ингибиторы ГМГ-КоА редуктазы (статины);
– производные фиброевой кислоты (фибраты);
– никотиновую кислоту и ее современные лекарственные формы;
– полиненасыщенные ЖК (рыбий жир).
По данным динамического ангиографического контроля, при длительном лечении доказано свойство этих препаратов приостанавливать прогрессирование атеросклероза и вызывать частичное обратное развитие атеросклеротических бляшек.
Важнейшим аспектом медикаментозного лечения больных ИБС является применение лекарственных препаратов, понижающих содержание липидов в крови.
Таблица 13
Статины (ингибиторы 3-гидрокси-3-метилглутарил коэнзим А редуктазы)

Примечание. Оригинальный препарат выделен жирным шрифтом.
С учетом механизма действия при атерогенных гиперлипидемиях применяют следующие основные классы гиполипидемических лекарственных средств (табл. 13):
– ингибиторы 3-гидрокси-3-метилглутарил коэнзим А редуктазы («статины»), к которым относятся: ловастатин, симвастатин, правастатин, флувастатин, аторвастатин, розувастатин;
– фибраты, или производные фиброевой кислоты (гемфиброзил, фенофибрат, безафибрат, ципрофибрат и др.);
– никотиновая кислота и ее производные;
– секвестранты желчных кислот, или анионообменные смолы;
– омега-3-полиненасыщенные жирные кислоты из рыбьего жира, которые рекомендуют как средство вторичной профилактики (класс I) у больных, перенесших инфаркт миокарда.
В последние годы у статинов обнаружено множество новых терапевтических свойств, которые не связаны с их гиполипидемическим действием, хотя в некоторых случаях один и тот же эффект может быть достигнут и липидным и нелипидным механизмом действия. Плеотропные эффекты статинов по влиянию можно разделить на четыре группы: 1) эндотелиальную функцию артерий; 2) атерогенез (антипролиферативный, противовоспалительный эффект); 3) некоторые клинические кардиологические синдромы, не связанные с атеросклерозом (гипотензивный, антиаритмический); 4) различные виды некардиальной патологии (растворение холестериновых камней, предотвращение остеопороза и др.).
При назначении статинов обычно наблюдают умеренное снижение уровня ТГ на 6 – 12 % и повышение ХСЛВП в плазме крови на 7 – 8 %.
Таким образом, назначение статинов больным ИБС, перенесшим ИМ или с высоким риском его развития, может существенно улучшить прогноз жизни. Эти препараты следует назначать независимо от исходного уровня ХС в крови с целью достижения содержания ХС ЛНП < 2,5 ммоль/л у всех больных ИБС. У больных с высоким и очень высоким риском развития ССО в процессе терапии статинами достигается уровень ХС ЛНП < 2,0 ммоль/л. Терапию статинами следует начинать с доз, соответствующих степени риска развития ССО (табл. 14).
Следует повышать дозу любого из статинов, соблюдая интервал в 2 – 3 нед., так как за этот период достигается оптимальный эффект препарата.
Увеличение АСТ, АЛТ, креатинфосфокиназы (КФК) в 3 раза не считается клинически значимым. Более высокие значения требуют повышенного внимания врача.
Более подробная тактика терапии статинами у отдельных категорий больных с различной степенью риска изложена в Российских рекомендациях секции атеросклероза ВНОК «Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза», 2007.
Таблица 14
Уровни ХС ЛНП (ммоль/л), при которых следует начинать терапию, и целевые уровни ХС ЛНП у больных с различными категориями риска ССЗ 1
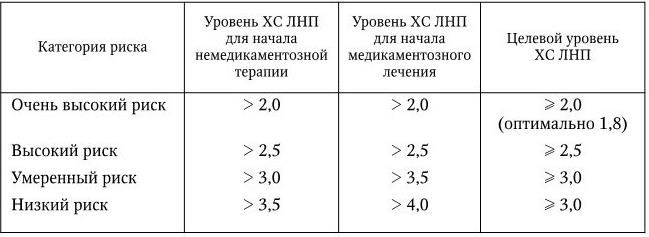
Примечание. Если в течение 3 мес. у пациентов с умеренным и низким риском мероприятия по изменению образа жизни (коррекция веса, прекращение курения, повышение физической активности, диета с ограничением насыщенных жиров) оказались недостаточными для достижения целевого уровня ХС ЛНП, необходимо назначить медикаментозную терапию. Больным диагностированной ИБС и ее эквивалентами, пациентам без клинических проявлений ССЗ, у которых 10-летний риск смерти от ССЗ по шкале SCORE 5 %, наряду с немедикаментозными мероприятиями следует одновременно начать медикаментозную терапию.
Больным со сниженным ХС ЛВП, повышенным уровнем ТГ, имеющим СД или МС, показано назначение фибратов. Возможно совместное назначение статинов и фибратов (в первую очередь, фенофибрата), однако при этом необходимо контролировать уровень КФК в крови.
Фибраты преимущественно снижают уровень ТГ в крови, поэтому применяются в основном при гиперлипидемии IV типа, но могут быть использованы при умеренной гиперхолестеринемии. Довольно большой диапазон побочных действий ограничивает их применение (табл. 15).
Побочные эффекты:
– усиление камнеобразований в желчных путях;
– поражение мышц (повышенная чувствительность, боли, слабость в мышцах, повышение креатинкиназы в крови);
– диспептические расстройства (тошнота, рвота), боли в животе; так же как и статины, фибраты могут умеренно потенцировать действие оральных антикоагулянтов.
Таблица 15
Фибраты (производные фиброевой кислоты)

Примечание. Оригинальный препарат выделен жирным шрифтом.
* – разовая доза.
Безафибрат – 200 мг 3 раза в день.
Ципрофибрат – 100 мг 1 раз в день.
Фенофибрат – 100 мг 3 раза в день.
Гемфиброзил – 600 мг 2 раза в день.
Пробукол умеренно снижает ХС ЛНП, однако одновременно снижает уровень ХС ЛПВП. Препарат обладает выраженным антиоксидантным эффектом.
Побочные эффекты:
– удлинение интервала QТ на ЭКГ, что создает опасность возникновения тяжелых желудочковых аритмий. Назначение препарата требует мониторинга ЭКГ;
– желудочно-кишечный дискомфорт.
Пробукол применяется во время еды по 500 мг 2 раза в день.
Секвестранты желчных кислот назначают только при гиперлипидемии IIа типа, так как их действие направлено на снижение ХС ЛПНП, умеренно увеличивают ХС ЛПВП. Могут вызывать увеличение уровня ТГ.
Так как у пожилых пациентов данные препараты увеличивают наклонность к запорам; вызывают диспепсические явления (тошноту, метеоризм); приводят к снижению абсорбции других оральных препаратов и витаминов, в частности фолиевой кислоты, применение этих препаратов ограничено.
Холестирамин принимают в суточной дозе 4 – 24 г, предварительно разведя в какой-либо жидкости (воде, фруктовом соке, супе).
Холестипол назначают по 5 – 30 г/cут.
Липостабил обладает умеренным гиполипидемическим эффектом, антиагрегационным, гепатопротекторным и умеренным гипогликемическим действием. Побочных эффектов практически нет. Может применяться между курсами более сильных гиполипидемических средств. Показан у пациентов с гиперлипидемией в сочетании с сахарным диабетом.
Липостабил применяется внутрь по 1 – 2 капсулы 3 раза в день перед едой.
Эстрогены. Назначение препаратов этой группы в менопаузу должно учитывать степень риска ИБС, отсутствие опухолевых заболеваний молочных желез, гиперплазии эндометрия, наличие остеопороза и других клинически выраженных признаков недостатка эстрогенов.
Можно использовать другой гиполипидемический препарат – никотиновую кислоту замедленного высвобождения, применение которой оправдано при гиперлипидемии IIа, IIб, IV типов. Никотиновая кислота показана при всех типах дислипидемий, кроме типа I по Fredrickson, частота которого в пожилом возрасте меньше.
По данным А. Голдберг (1993), никотиновая кислота снижает содержание ЛПОНП на 40 %, ХС ЛПНП – на 15 – 30 %, повышает содержание ХС ЛПВП на 10 – 30 %. Несмотря на это, никотиновую кислоту нельзя рекомендовать во всех случаях из-за побочных эффектов.
Побочные эффекты:
– нарушение функции печени;
– раздражающее влияние на желудочно-кишечный тракт;
– ощущение жара сразу после приема, покраснение и сухость кожи, для уменьшения этих явлений можно за 30 мин принять 0,1 – 0,2 г ацетилсалициловой кислоты;
– преходящие гипергликемия и гиперурикемия;
– возможно увеличение частоты суправентрикулярных аритмий.
Назначение никотиновой кислоты требует регулярного контроля (1 раз в 3 – 6 мес.) сывороточных трансаминаз, глюкозы и мочевой кислоты. Никотиновая кислота назначается по 100 мг 3 раза в день с постепенным увеличением дозы до 2 – 6 г/cут.
Эндурацин (пролонгированная форма никотиновой кислоты), для которого описанные побочные эффекты менее характерны, а такие эффекты, как снижение ХС, ТГ и особенно увеличение концентрации ХС-ЛВП, выражены сильнее. Этот препарат кроме гиполипидемического эффекта оказывает антиагрегантный эффект и расширяет коронарные артерии. Эндурацин назначается по 250 мг 3 раза в день после еды. При хорошей переносимости через неделю прием препарата удваивают.
Следовательно, при назначении гиполемидемических препаратов у пожилых людей следует учитывать:
– диетический период перед назначением медикаментозной терапии более длительный (12 – 24 нед.);
– монотерапия предпочтительнее комбинированного лечения;
– должно быть чередование гиполипидемических препаратов;
– более осторожное достижение максимального эффекта;
– ведущими гиполипидемическими средствами у пожилых являются статины и препараты никотиновой кислоты. Реже – фибраты. Ограниченное применение имеют секвестранты желчных кислот. Липостабил и пробукол в основном применяются как дополняющие основную терапию препараты;
– должна быть адекватная коррекция углеводного обмена при сахарном диабете;
– заместительная терапия оральными эстрогенами и их аналогами у женщин в период постменопаузы;
– при назначении сердечно-сосудистых препаратов учитывать их влияние на липидный обмен.
Европейское общество кардиологов в рекомендациях по стабильной стенокардии (2006) предлагает лекарственный препарат омега3-полиненасыщенных ЖК – Омакор в качестве средства, улучшающего КЖ и прогноз пациентов с ИБС.
Антитромбоцитарные препараты: ацетилсалициловая кислота (АСК), клопидогрел. Обязательными средствами лечения ИБС являются антитромбоцитарные препараты (антиагреганты).
Ацетилсалициловая кислота (АСК) остается основой профилактики артериального тромбоза. Доза аспирина должна быть минимально эффективной, чтобы обеспечить баланс между терапевтическим действием и возможными желудочно-кишечными побочными эффектами. Оптимальная доза АСК составляет 75 – 150 мг/сут. Регулярный прием АСК больными стенокардией, особенно перенесшими ИМ, снижает риск развития повторного ИМ в среднем на 23 %. Длительное применение антиагрегантов оправдано у всех больных, не имеющих очевидных противопоказаний (язвенная болезнь желудка, болезнь системы крови, гиперчувствительность и др.) к препаратам данного ряда. Побочные действия (ульцерогенное и геморрагическое) выражены меньше у лиц, получающих АСК в низких дозах. Дополнительную безопасность могут обеспечивать препараты АСК, покрытые кишечнорастворимой оболочкой, и препараты АСК с антацидами (гидроксид магния). При невозможности по каким-либо причинам употреблять АСК можно принимать клопидогрел как средство с доказанной эффективностью и безопасностью.
Профилактическое назначение ингибиторов протонного насоса или цитопротекторов, используемых обычно для лечения язвы желудка и двенадцатиперстной кишки, больным, принимающим АСК в дозах 75 – 150 мг/сут, не рекомендуется. При необходимости приема нестероидных противовоспалительных средств (НПВС) отменять АСК не следует. В этих случаях предпочтительнее применять селективные ингибиторы циклооксигеназы (иЦОГ-2) (мелоксикам, целекоксиб). Диклофенак – это относительно селективный иЦОГ-2, который слабо влияет на функцию тромбоцитов, однако он не ухудшает эффекты аспирина и может использоваться в комбинации с ним.
Клопидогрел и тиклопидин являются неконкурентными блокаторами АДФ-рецепторов и по антитромбоцитарной активности сопоставимы с АСК. По данным исследования САРРIЕ, клопидогрел в дозе 75 мг/сут по эффективности в профилактике ССО несколько превосходил аспирин в дозе 325 мг/сут у больных высокого риска. Желудочно-кишечные кровотечения при лечении клопидогрелом развивались незначительно реже, чем при лечении аспирином, несмотря на относительно высокую дозу последнего.
После коронарного стентирования или при ОКС клопидогрел применяют в комбинации с АСК в течение определенного срока (12 мес.); комбинированная терапия двумя препаратами не обоснована.
Клопидогрел является альтернативным антитромбоцитарным средством, так как не оказывает прямого действия на слизистую оболочку желудка и реже вызывает диспептические симптомы, однако риск желудочно-кишечных кровотечений может повыситься при назначении любых антитромбоцитарных средств.
В случае развития эрозий слизистой оболочки при лечении аспирином могут быть использованы ингибиторы желудочной секреции. Эрадикация (уничтожение) Неlicobacter pylori также снижает риск желудочно-кишечных кровотечений у больных язвенной и сосудистыми болезнями.
Дипиридамол не рекомендуется использовать в качестве антитромботического препарата при ИБС, учитывая его низкую эффективность и возможность усугубления феномена межкоронарного обкрадывания. Антикоагулянты (варфарин и ингибиторы тромбина) не следует назначать больным ИБС при отсутствии специальных показаний, таких как фибрилляция предсердий.
Метаболические средства. Под этим термином понимают терапевтические подходы к лечению больных ИБС, рассчитанные не на увеличение кровотока к ишемизированному миокарду, а на повышение устойчивости кардиомиоцитов к транзиторной ишемии. В настоящее время достоверно доказанным метаболическим эффектом обладает триметазидин (предуктал). Это – антиишемический препарат, первый в классе метаболических препаратов, известных как ингибиторы 3-кетоацил КоА тиолазы (3-КАТ), уменьшает выраженность клинических проявлений стенокардии и увеличивает толерантность к физической нагрузке, улучшает сократительную функцию ЛЖ у больных ИБС.
Триметазидин в дозе 20 мг 3 раза в день и триметазидин модифицированного высвобождения 35 мг 2 раза в день оказывают кардиопротективный эффект в отношении кардиомиоцитов, улучшают эффективность утилизации кислорода тканями. Препарат обеспечивает полную взаимодополняющую эффективность в комбинированной терапии с ?-блокаторами, антагонистами кальция, пролонгированными нитратами.
Триметазидин (предуктал) оказывает цитопротективное действие, влияя непосредственно на метаболические нарушения, развивающиеся в условиях ишемии или реперфузии миокарда.
В условиях ишемии миокарда и гипоксии изменяется метаболизм в кардиомиоцитах с последующим нарушением функций клеточных мембран, что приводит к изменению сократительной и электрической активности клетки, вплоть до ее гибели. В надежде найти эффективные средства для лечения и предупреждения прогрессирующего повреждения миокарда активно изучаются возможности контроля и модификации каскада метаболических реакций от ишемии до повреждения миокарда. Следовательно, актуально исследование клинической эффективности препаратов, способных влиять непосредственно на метаболические процессы, развивающиеся в условиях ишемии или реперфузии миокарда.
В ряде экспериментальных и клинических исследований показано, что триметазидин, оказывая цитопротективное действие, защищает ишемизированный миокард, снижая перекисное окисление липидов и образование свободных радикалов, корригируя ионное равновесие, удлиняет его электрический потенциал. Защита миокарда во время ишемии и следующая за ней реперфузия предупреждают дисфункцию миокарда.
Дополнительными факторами, требующими коррекции при гиполипидемической терапии, являются ожирение, гиподинамия, характер питания, повышенные уровни липопротеина (а), гомоцистеина, протромботических факторов, уровень С-реактивного белка, признаки бессимптомного атеросклероза, нарушение толерантности к глюкозе.






