Гипертонические кризы
Гипертонический криз – клинический синдром, характеризующийся внезапно возникающим ухудшением состояния больного, которое проявляется рядом нервно-сосудистых, гормонально-гуморальных нарушений на фоне повышения АД.
Таблица 29
Классификация гипертонических кризов
(Лазебник Л. Б., Комиссаренко И. А., 2003)

В соответствии с классификацией, применяемой в США и европейских странах, а также принятой ВОЗ, гипертонические кризы подразделяются на «критическую» и «стойкую» гипертонию (табл. 29).
Основой данной классификации является разделение гипертонических кризов по поражению жизненно важных органов.
Патогенетическими факторами, способствующими развитию гипертонического криза, являются:
– генетическая предрасположенность к вазоспазмам;
– недостаточность функционирования ?– и ?-рецепторов;
– высокое содержание циркулирующего в крови ангиотензина II и норадреналина;
– недостаточность кининогена, кининов или простациклинов;
– повреждение эндотелия сосудов и снижение «выделения» вазодилатирующих веществ.
Нарушение регуляции кровообращения обусловлено как экзогенными, так и эндогенными факторами. Среди экзогенных следует отметить психоэмоциональные стрессы, метеорологическое влияние, увеличение потребления соли и воды, избыточную инсоляцию, интеркуррентные заболевания, курение. К эндогенным факторам относят вторичный альдостеронизм, избыточное образование ренина вследствие снижения почечного кровотока (особенно пульсового давления), острую ишемию мозга и сердца, рефлекторное влияние со стороны внутренних органов (аденома предстательной железы, нефроптоз, холецистит, панкреатит), медикаментозное влияние (внезапная отмена гипотензивных препаратов), атеросклероз экстракраниальных артерий с «повреждением» барорецепторного аппарата, усиление агрегации тромбоцитов и повышение содержания серотонина в ЦНС, синдром апноэ во сне.
Развитию гипертонического криза у пожилых больных способствуют:
– острые нервно-психические перенапряжения;
– нарушения диеты;
– изменения метеорологических факторов;
– самопроизвольная отмена гипотензивных средств, назначенных врачом;
– нерациональная фармакотерапия.
Таким образом, к диагностическим критериям гипертонического криза у пожилых можно отнести:
– «относительно внезапное» начало;
– индивидуально высокий подъем АД;
– наличие кардиальных, церебральных и (реже) вегетативных симптомов.
Факторами риска развития осложнений гипертонического криза являются:
– возраст 60 лет и старше;
– сопутствующая ИБС;
– перенесенный ранее инфаркт миокарда;
– инсульт;
– почечная недостаточность;
– стенозы мозговых и почечных артерий;
– устойчивость к терапии.
Сложности лечения гипертонических кризов у пожилых больных обусловлены возрастными, физиологическими и патологическими особенностями стареющего организма:
– снижением адаптационных возможностей организма;
– повышением чувствительности к лекарственным препаратам;
– наличием полиморбидности.
Правила по тактике ведения гипертонических кризов у пожилых:
1. Врач должен избегать назначения препаратов, которые вызывают тахикардию и усиление работы сердца.
2. Гипотензивные средства должны обеспечивать органосохранность (не ухудшать перфузию миокарда, головного мозга и других органов).
3. Плавное снижение АД (в течение 2 – 4 ч на 25 %).
4. Стабилизация АД.
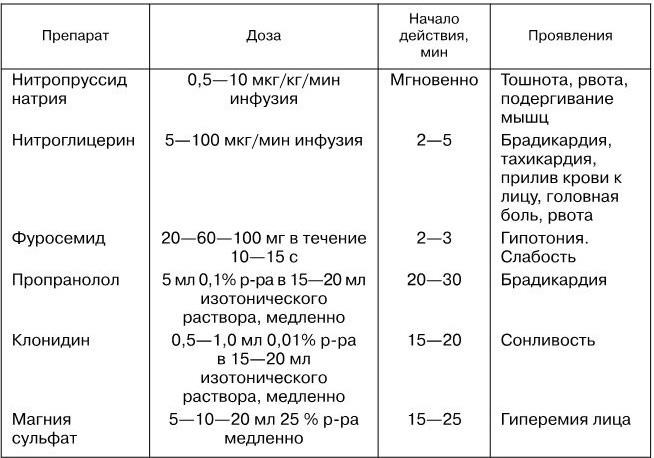
Существуют различные подходы к лечению (купированию) гипертонических кризов. Выбор препаратов для лечения гипертонических кризов и способ их введения зависят от наличия и степени поражения органов-мишеней. Для купирования гипертонических кризов у больных с поражением органов-мишеней внутривенно вводят препараты, представленные в табл. 30, из которых магния сульфат особенно показан при гипертонической энцефалопатии.
При лечении гипертонического криза внутривенным введением препаратов необходимо тщательно контролировать динамику АД, снижение которого должно происходить постепенно, чтобы не нарушалась ауторегуляция в жизненно важных органах, особенно мозге.
Лечение гипертонических кризов у больных с неповрежденными органами-мишенями или с минимальной степенью их повреждения:
1. Нифедипин – простая форма (ни в коем случае не пролонгированная) 10 мг под язык или разжевать, начало действия – через 15 – 20 мин, продолжительность действия нифедипина, принятого под язык, – 4 – 5 ч. В это время можно начать лечение средствами, обладающими более длительным действием.
Таблица 30
Препараты для купирования гипертонического криза
(Лазебник Л. Б., Комиссаренко И. А., 2003)
2. Каптоприл 25 – 50 мг под язык или разжевать, действие начинается через 15 мин и продолжается 4 – 6 ч.
3. Нитроглицерин 0,5 мг (начало действия – через 3 – 5 мин).
4. Клонидин 0,1 – 0,2 мг (начало действия – через 30 – 60 мин) на первый прием, далее – по 0,1 мг/ч до снижения АД не менее чем на 20 мм рт. ст., АД измеряют каждые 15 мин в течение первого часа, каждые 30 мин в течение второго часа и далее каждый час. Через 6 ч можно дополнительно добавить диуретик.
5. Пропранолол 20 мг (начало действия – через 30 – 60 мин).
6. Ортостатическая гипотония (ОГ) является одним из основных этиологических факторов синкопальных состояний в гериатрии, причем даже у тех пациентов, у которых отсутствуют другие признаки дисфункции автономной нервной системы. ОГ встречается у 15 – 20 % пожилых людей, при этом ее распространенность увеличивается с возрастом, наличием сердечно-сосудистых заболеваний, а также с повышением базального уровня АД.
Довольно частое развитие артериальной гипотонии у пожилых обусловлено по крайней мере двумя основными механизмами:
1. С возрастом прогрессивно снижается ответ барорецепторных механизмов, регулирующих системное АД. Снижение барорецепторной реакции обусловлено повышением ригидности артерии, что приводит к уменьшению напряжения барорецепторов во время колебания АД.
2. Уменьшение адренергической чувствительности в изменяющемся с возрастом сердце может привести к снижению опосредованного (с помощью барорефлекса) ускорения сердечной деятельности на фоне гипотензивной стимуляции.
При лечении антигипертензивными препаратами и другими лекарствами, потенциально обладающими способностью снижать АД, могут отмечаться побочные эффекты, связанные с чрезмерным снижением АД:
– головокружение, головная боль;
– ортостатическая гипотония, синкопе;
– утомляемость, слабость, усталость, не объяснимые другими причинами;
– тахикардия, сердцебиение, аритмии;
– стенокардия, инфаркт миокарда, инсульт;
– почечная недостаточность, олигурия;
– ухудшение остроты зрения;
– нарушение координации, шум в ушах;
– депрессия, тревога, малые психиатрические жалобы;
– склонность к суицидам.
Немедикаментозные методы включают в себя:
– отказ от курения;
– нормализацию массы тела (ИМТ < 25 кг/м2);
– снижение потребления алкогольных напитков < 30 г/сут для мужчин и 20 г/сут для женщин;
– увеличение физической нагрузки – регулярная аэробная (динамическая) физическая нагрузка по 30 – 40 мин не менее 4 раз в неделю;
– снижение потребления поваренной соли до 5 г/сут;
– изменение режима питания с увеличением потребления растительной пищи, увеличением в рационе калия, кальция (содержатся в овощах, фруктах, зерновых) и магния (содержится в молочных продуктах), а также уменьшением потребления животных жиров.
Таким образом, следует соблюдать простое правило: лечить не болезнь, а конкретного больного, с учетом его возраста, сопутствующих заболеваний, образа жизни, психологического статуса, материального положения. И только принимая во внимание все эти обстоятельства, можно рассчитывать на успех проводимой терапии.






