5.1. Дизайн исследования
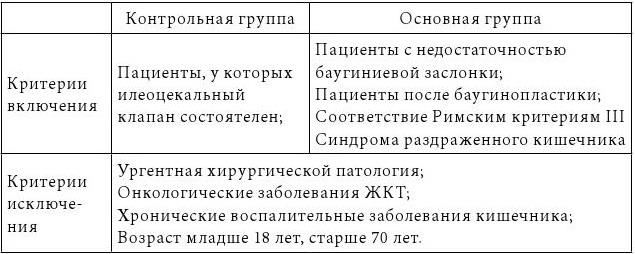
Обследуемые пациенты ранжировались на две группы: группу контроля (ГК) и основную группу (ОГ) по критерию отсутствия или наличия недостаточности баугиниевой заслонки (илеоцекального клапана). Пациентам основной группы выполнялась хирургическая коррекция цеко-илеального рефлюкса – баугинопластика. Группа контроля сопоставима с основной группой по полу и возрасту.
Критерии включения / исключения из сформированных групп представлены в таблице 4.
Таблица 4
Критерии включения и исключения пациентов в группу контроля и основную группу
Пациенты основной группы обследовались до и после операции. Таким образом, в основной группе сформированы подгруппы:
– Пациенты с НБЗ до проведения баугинопластики (ОГ до БП);
– Пациенты после баугинопластики в раннем послеоперационном периоде (7-е сутки после баугинопластики) (ОГ после БП, 7-е сутки);
– Пациенты после баугинопластики в позднем послеоперационном периоде (45-е сутки после баугинопластики) (ОГ после БП, 45-е сутки);
– Пациенты после баугинопластики в отдаленном периоде (6 месяцев и более после баугинопластики) (ОГ после БП, более 6 мес.).
При обследовании пациентов применялись традиционные методы исследования (расспрос с выяснением особенностей анамнеза заболевания и жизни, исследование объективного статуса), а также комплекс лабораторных и инструментальных исследований, интраоперационные исследования.
Традиционные инструментальные исследования, такие как ультразвуковое исследование органов брюшной полости (УЗИ ОБП) и почек (УЗИ почек), фиброэзофагогастродуоденоскопия (ФЭГДС), обзорная рентгенография брюшной полости и т. п. выполнялись с целью верификации заболеваний входящих в критерии исключения.
С целью диагностики энтероколитических проявлений проводился опрос пациентов с помощью оригинальной анкеты (приложение 1). При физикальном обследовании определяется патогномоничный симптом Герца. Окончательно диагноз недостаточности баугиниевой заслонки устанавливали по результатам ирригоскопии.
Для определения синдрома избыточного бактериального роста в до– и послеоперационном периодах проводились водородный дыхательный тест (ВДТ) с нагрузкой лактулозой, качественная реакция мочи на индикан, бактериологическое исследование кала. Интраоперационно выполнялись бактериологическое исследование посева аспирата из подвздошной кишки и бактериологическое исследование посева промывных вод желудка. ВДТ позволил также определить у пациентов время оро-цекального клиренса ЖКТ.
Бактериальную транслокацию из просвета тонкой кишки в крово– и лимфоток определяли по результатам бактериологического исследования посева со среза резецированных лимфоузлов при мезадените брыжейки подвздошной кишки, выявленном интраоперационно.
Синдром локального воспаления тонкой кишки и смежных отделов илеоцекального отдела пищеварительного тракта определялся по результатам гистологического исследования удаленных червеобразного отростка и лимфоузла (при мезадените брыжейки подвздошной кишки), выполненных при баугинопластике, также по результатам гистологического исследования биоптата слизистой оболочки выполненных при колоноскопии и интестиноскопии. Кроме того, в дои послеоперационном периодах определялся кальпротектин фекалий.
Копрологическое исследование фекалий выполнялось с целью выявления степени тяжести синдрома мальдигестии в дои послеоперационном периодах.
Уровень средних молекул определялся для выявления синдрома аутоинтоксикации в до– и послеоперационном периодах.
«С» – витаминный статус пациентов в до и послеоперационном периодах определялся при анкетировании с помощью программы «Вита-тест», а также по результатам капиллярорезистометрии с дальнейшей обработкой результатов в программе «Image Tool».
Качество жизни пациентов оценивалось с помощью оригинальной анкеты, общего опросника качества жизни МОС SF 36 и специального опросника качества жизни пациентов с синдромом раздраженного кишечника (СРК) IBSQoL.






