Особенности патогенеза, клиники, диагностики и лечения висцеральной патологии при огнестрельной травме
Общие синдромы и органопатологические изменения при огнестрельной травме наиболее изучены на основании опыта Великой Отечественной войны. Вместе с тем, анализ результатов медицинского обеспечения локальных военных конфликтов последних десятилетий не только подтвердил правомочность сделанных ранее обобщений, но и углубил представление о существе проблемы.
Одна из наиболее актуальных проблем висцеральной патологии при огнестрельной травме – проблема патологии легких, в ее патогенезе имеют значение следующие факторы (схема 26).
Схема 11. Факторы, определяющие развитие патологии легких
Факторы:
? Снижение иммунобиологической резистентности организма
? Нарушение центральных механизмов регуляции дыхания и кровообращения
? Нарушение механики дыхания
? Гипоксия
? Нарушение микроциркуляции в легких
? Ателектазы, кровоизлияния в легочную ткань
? Нарушение дренажной функции бронхов, аспирация
Н.С. Молчанов в 1943 г. выделил 5 форм заболеваний легких при травме:
? пульмонит
? плеврит
? пневмония
? кровоизлияния в легкие
? нагноительные заболевания легких.
Таблица 37. Общие синдромы и органопатологические изменения при огнестрельной ране(по Ф.И. Комарову, и Л.М. Клячкину, 1983 с изм.)
| Синдромы | Основные звенья патогенеза | Общеклинические проявления | Органопатологические изменения | |
|---|---|---|---|---|
| первичные | вторичные | |||
| Шок | Угнетение жизненно важных функций как непосредственная реакция на травму. Основные механизмы: рефлекторный, кровопотеря, затем гиповолемия, гиповентиляция, ацидоз, гипоксия, реакция стресса | Возбуждение (эректильная фаза), затем торможение центральной нервной системы (торпидная фаза). Сознание сохранено, гипотермия. Падение АД при легком шоке – до 90 мм рт.ст., средней тяжести – до 80 мм рт.ст., при тяжелом – ниже 80 мм рт.ст. (по Беркутову) | Травматическая пневмония, кровоизлияния в ткань легких, пневмогемоторакс. Огнестрельные ранения других органов. Острая постгеморрагическая анемия | Острая сосудистая недостаточность, ОПН, отек легких («влажное легкое»), гиперкортицизм, гипергликемия |
| Гнойно–резорбтивная лихорадка | Интоксикация инфицированными продуктами тканевого распада, поступающими из раны при ее нагноении | Лихорадка, астенизация, снижение аппетита, тяжесть интоксикации пропорциональна выраженности гнойного процесса в ране. Санация очага купирует гнойно–резорбтивную лихорадку. Возможна транзиторная бактериемия | Дальнейшее развитие травматической пневмонии с нагноением и развитием эмпиемы плевры. Гнойно–воспалительные изменения в других органах | Вторичные пневмонии (аспирационные, ателектатические, гипостатические). Миокардиодистрофия, вторичная гипотония, гастрит, токсические гепатопатия, нефропатия, вторичная анемия и др. |
| Раневойсепсис | Генерализованная инфекция, обусловленная распространением гноеродной микрофлоры в сенсибилизированном организме | Нарастание тяжести состояния, гектическая лихорадка с ознобом и потом, помрачение сознания, бред. Бактериемия. Санация очага уже не купирует процесс. Две разновидности сепсиса: септицемия – общее проявление генерализации инфекции, септикопиемия – возникновение гнойных метастазов. Прогноз тяжелый. | – | То же, что при гнойно–резорбтивной лихорадке, но в более выраженной форме. Септико–токсические пневмонии, апостематозные нефриты, септический эндокардит, перикардиты. Лейкоцитоз, миелотоксическая анемия |
| Раневое истощение | Тяжелая дистрофия вследствие выраженного белкового дефицита (распад белков, потеря через рану, недостаточное поступление) на фоне продолжающейся гнойно–резорбтивной лихорадки при недостаточной активности или эффективности хирургического лечения, снижение функции коры надпочечников и общей сопротивляемости | Глубокая кахексия, возможны отеки, лихорадка, отсутствие аппетита, угнетение ЦНС. При невозможности купировать гнойно–резорбтивную лихорадку летальный исход практически неизбежен | – | То же, что при гнойно–резорбтивной лихорадке, но с вялым, торпидным течением. Атрофические и склеротические изменения внутренних органов. Глубокая анемия, гипопротеинемия. Возможны сывороточные гепатиты. Нефротический синдром на основе нефрита |
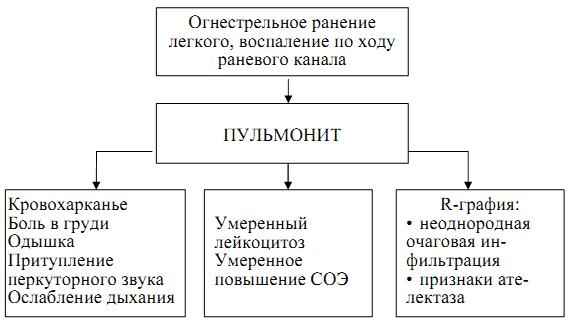
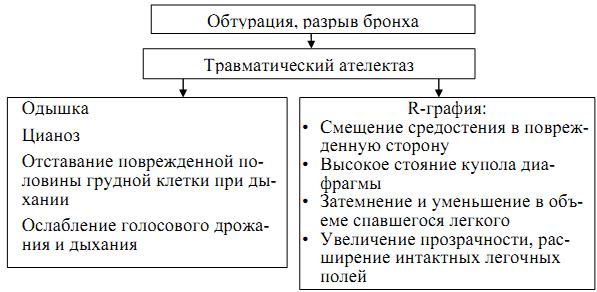
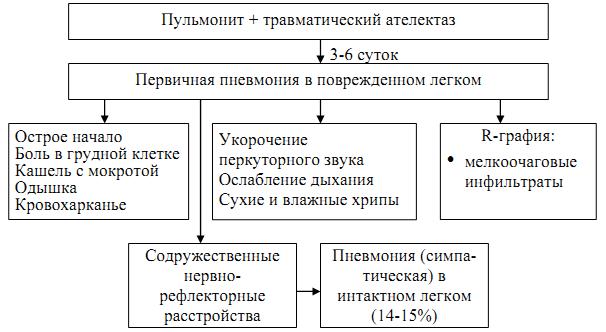
Наиболее частыми из них являются первичные изменения при проникающих ранениях груди, в настоящее время к ним относят: пульмонит (схема 26), травматический ателектаз (схема 27), кровоизлияния в легкие, гемо– и пневмоторакс, первичная (травматическая) пневмония (схема 28), травматический плеврит.
Схема 26. Патогенез, клиника пульмонита
Схема 27. Патогенез, клиника травматического ателектаза
Схема 28. Патогенез, клиника первичной пневмонии
Клинические проявления гемоторакса зависят от степени кровопотери, смещения средостения и сдавливания легкого скопившейся кровью, степени разрушения легочной ткани и уменьшения легочной вентиляции. Рентгенологически определяется гомогенное затемнение, коллапс легкого, смещение средостения в здоровую строну.
Травматический плеврит – этап трансформации гемоторакса. Обычно возникает в первые трое суток после травмы. Выпот находится на стороне травмы, но может иметь двустороннее или противоположное расположение. Типичны жалобы на одышку и боли в груди при дыхании.
Вторичная посттравматическая легочная патология – это главным образом пневмонии.
По опыту Великой Отечественной войны при ранении черепа они наблюдались в 17,5% , при ранениях груди – в 18%, при ранениях живота – в 35,8% .
H.С. Молчановым была предложена их классификация, отражающая особенности патогенеза у раненых:
? Травматические:
• первичные
• вторичные (симпатические).
? Вторичные:
• аспирационная
• гипостатическая
• ателектатическая
• токсико–септическая.
? Интеркуррентные:
• крупозная
• гриппозная.
Первичная травматическая пневмония непосредственно связана с травмой и является следствием трансформации пульмонита. Группа вторичных пневмоний многообразна (табл. 38).
Таблица 38. Характеристика вторичных пневмоний
| Пневмония | Особенности патогенеза | Особенности клинической картины |
|---|---|---|
| Аспирационная | Активация аутофлоры, распространение инфекции по бронхам при ранениях челюстно–лицевой области, у раненых в бессознательном состоянии. | Крупноочаговый процесс, мигрирующий, рецидивирующий, склонный к абсцедированию. |
| Ателектатическая | Активация аутофлоры, распространение инфекции по бронхам, образования ателектазов вследствие обструкции бронха. Чаще развивается при травме позвоночника, живота, черепа. | Процесс начинается рано, протекает остро, при крупных ателектазах возможно развитие острой легочной недостаточности с последующим развитием крупноочаговой сливной пневмонии. |
| Гипостатическая | Местное нарушение микроциркуляции, гемостаза и снижение защитных свойств легких при длительном неподвижном положении больного, недостаточной вентиляции легких. Осложняет ранения нижних конечностей, области живота, позвоночника, таза. | Постепенное развитие, нетяжелое продолжительное течение с неяркой симптоматикой и мелкоочаговым поражением базальных сегментов нижних долей легких. Температурная реакция и реакция крови выражены слабо. На рентгенограммах определяются застойные явления и мелкоочаговая инфильтрация. |
| Токсико–септическая | Обусловлена гематогенным заносом инфекции, является разновидностью гнойного (септико–пиемического) метастаза. Обычно развивается как одно из органных проявлений раневого сепсиса. | Характерны мелкие и множественные очаги, которые могут сливаться и приводить к абсцессов легких. |
Наиболее частыми клиническими проявлениями пневмоний у раненых являются гипертермия и кашель (табл. 39).
Таблица 39. Частота клинических проявлений пневмоний у раненых
| Показатели | % |
|---|---|
| Гипертермия | 100 |
| Кашель | 71 |
| Укорочение перкуторного звука | 47 |
| Ослабление дыхания | 51 |
| Жесткое дыхание | 43 |
| Бронхиальное дыхание | 5 |
| Сухие хрипы | 29 |
| Влажные хрипы | 71 |
Клиническая картина острого абсцесса легких характеризуется острым началом, бурным течением, скудными аускультативными данными, появлением и опорожнением на 3–14–е сутки одиночной полости гнойного распада с обильным отхождением гноя, последующим спадом интоксикации и рассасыванием инфильтрата. Общая продолжительность процесса до 60 суток.
Для вторичного абсцедирования пневмонии характерны постепенное развитие нагноения на фоне пневмонии, умеренность интоксикации, нечеткий затяжной характер опорожнения полости распада, торпидное течение гнойно–деструктивного процесса. Постепенное нарастание интоксикации на фоне затяжного течения пневмонии может говорить в пользу вторичного абсцедирования.
Вторые по частоте – осложнения (изменения) сердечнососудистой системы при огнестрельных ранениях (схема 29).
Сотрясение – наиболее легкая форма закрытой травмы сердца. Характеризуется быстрым развитием непродолжительных и нетяжелых клинико–электрокардиографических изменений. Кроме кардиалгий выявляется тахикардия, аритмия, нарушение внутрижелудочковой проводимости и реполяризации. Продолжительность изменений – несколько минут или часов.
Ушиб сердца отличается более медленным постепенным развитием клинической картины. Для него характерны кардиалгии, стенокардия, аритмия, расширение границ сердца, одышка. Иногда острая сердечная или коронарная недостаточность. При аускультации выявляется глухость тонов.
Травматический разрыв сердца – наиболее тяжелая форма его закрытой травмы, которая характеризуется высокой летальностью.
Схема 29. Изменения сердечно–сосудистой системы
Изменения сердечно–сосудистой системы
? Первичные:
• Сотрясение сердца
• Ушиб сердца
• Травматический разрыв сердца
• Первичный посттравматический инфаркт миокарда
• Перикардит
• Травматические пороки сердца
? Вторичные:
• Вторичная посттравматическая стенокардия
• Вторичный инфаркт миокарда
• Артериальная гипертензия
• Миокардиодистрофия
• Миокардит
• Эндокардит
• Перикардит
? Интеркуррентные:
• Преходящая стрессогенная АГ
• Послеоперационное кардиальное осложнение
Клинические формы первичного посттравматического инфаркта миокарда многообразны. Однако в них преобладают (70%) ангинозная форма. Чаще отмечается нетрансмуральные варианты повреждения, обычно передней стенки левого желудочка.
Перикардит является частым следствием закрытой травмы и ранений сердца. Чаще наблюдается его острое течение, с последующим развитием слипчивого или констриктивного перикардита. При небольшом выпоте процесс течет латентно, симптомы появляются не сразу, и перикардит может быть просмотрен. Это относится и к случаям развития сухого перикардита. При значительных размерах выпота симптоматика более четкая: боли за грудиной, повышение температуры тела, увеличение размеров сердца, шум трения перикарда или плевроперикардиальный шум, одышка, аритмии. Наиболее важный симптом – нарастание сердечной недостаточности, поскольку именно в случае его выявления, особенно при нормальном течении раневого процесса, возникает подозрение в отношении перикардита.
Вторичная посттравматическая стенокардия может возникнуть при любой локализации повреждений. Ее частота не уступает частоте стенокардии, осложняющей торакальную травму. Наиболее вероятные сроки возникновения такой стенокардии – 4–20–е сутки после травмы. В основе ее патогенеза могут лежать рефлекторные влияния, способствующие спазму коронарных артерий, особенно при черепно–мозговой травме, контузии спинного мозга. К стенокардии может привести относительная коронарная недостаточность, обусловленная гиповолемией, развивающейся при шоке, анемии, интоксикационном коллапсе. Ангинозный синдром в большинстве случаев имеет обычный характер, хотя и замаскирован выраженной общей болевой реакцией на травму.
Вторичный инфаркт миокарда как осложнение неторакальной травмы обычно развивается в период с 10–х суток до конца 1–го месяца. В основе его обычно лежит некоронарогенный некроз миокарда. Помимо этого, вследствие гемоконцентрации и синдрома диссеминированного внутрисосудистого свертывания (ДВС), возникающих на фоне травмы, становится возможным развитие коронаротромбоза с последующим некрозом мышцы сердца. Клинически инфаркт миокарда протекает в трех основных формах: ангинозной (особенно часто), астматической и гастралгической. Преобладают мелкоочаговые суб–, эпи– и эндокардиальные варианты поражений. Электрокардиографические изменения при вторичных посттравматических инфарктах миокарда не имеют каких–либо особенностей, за исключением того, что они несколько чаще сочетаются с нарушением реполяризации.
Вторичная гипотензия, развившаяся после выхода из шокового состояния как проявление хронической недостаточности при тяжелых огнестрельных ранениях, осложненных остеомиелитическим процессом и нагноением в легких, стойкая сосудистая недостаточность считались в годы Великой Отечественной войны более характерными синдромами, чем сердечная недостаточность.
Повышение артериального давления сопровождается проявлениями вегетососудистой дистонии симпатикотонического типа: тахикардией, кардиалгией, сердцебиениями, повышенной психомоторной возбудимостью, гипергидрозом, т. е. носит черты транзиторной гипертензии.
Миокардиодистрофия – одна из наиболее часто встречающихся форм посттравматической патологии сердца.
Миокардиодистрофия проявляется неспецифическими симптомами кардиалгии неясной этиологии, тахикардии, сердцебиения, одышки, глухости тонов сердца.
В диагностике миокардиодистрофии наибольшее значение имеет электрокардиографическое исследование (табл. 40).
Таблица 40. Дифференциально–диагностические признаки ушиба сердца и посттравматической миокардиодистрофии
| Признаки | Ушиб сердца | Посттравматическая миокардиодистрофия |
|---|---|---|
| Локализация травмы | Обязательно травма грудной клетки с множественными переломами ребер, грудины, формирование «реберного клапана», иногда при травме верхних отделов живота | Любая травма, особенно множественная и сочетанная |
| Начало заболевания | Быстрое, спустя 2–3 часа после травмы | Постепенное, обычно конец 3–х суток |
| Продолжительность заболевания | От 7 до 30 суток (в среднем 21,2±3,0 дня) | От 9 до 60 суток (в среднем 27,7±1,5 дня) |
| Боль в области сердца, перебои в работе сердца, сердцебиение | Возникают в первые часы после травмы | Спустя 3–5 дней после травмы, иногда позже |
| Синусовая тахикардия | Характерна, сохраняется 3–5 дней и более | Характерна, сохраняется 7–21 день и более |
| Аритмия сердечной деятельности | Часто наблюдается | При тяжелой сочетанной черепно–мозговой травме (ТСЧМТ) с 1–х суток после травмы, при других вариантах повреждений наблюдается редко |
| Расширение границ относительной сердечной тупости | Характерно, часто с первого дня заболевания | Не характерно |
| Снижение звучности тонов сердца в сочетании с систолическим шумом над верхушкой | Возникает в первые часы после травмы | Характерно, однако шум появляется на 3–5–е сутки и позже |
| Изменение зубца Т и сегмента ST | Всегда имеется в 1–2 (реже больше) отведениях и носит очаговый характер | Всегда имеется в 4–6 и более отведениях, чаще грудных. Изменения носят диффузный характер |
| Ишемические и инфарктоподобные изменения ЭКГ | Характерны, возникают в 1–2–е сутки после травмы | Не характерны |
| Нарушение ритма и проводимости | Характерны, чаще возникают в 1–е сутки после травмы | При ТСЧМТ возникают в 1–е сутки после травмы, при других вариантах повреждений на 3–и сутки и позже |
| ЭхоКГ | Локальные зоны гипокинезии миокарда, митральная и (или) трикуспидальная регургитация, дилатация левого желудочка | Дилатация левого желудочка через 1 неделю после травмы |
| Разовая и минутная производительность сердца по данным интегральной реографии тела, ЭхоКГ | Резко выраженное снижение с первых суток | При тяжелой сочетанной травме (ТСТ) с острой массивной кровопотерей – резко выраженное снижение с первых суток. При других вариантах ТСТ – в 1–е сутки нормальные, снижение на 3–и сутки после травмы |
| Соотношение МВ фракции креатинфосфокиназы (КФК–МВ) к общей активности КФК | Более 5% в 1–е сутки после травмы, более 7% на 2–е сутки | Более 5% в 1–е сутки после травмы при ТСТ конечностей, при других вариантах повреждений более 5% с 3–х суток |
| Морфологические изменения миокарда | Всегда имеется очаг (очаги) кровоизлияния различной величины | Всегда имеются дистрофические изменения миокарда диффузного характера |
Патология системы мочевыделения
Была выявлена у 16,5% раненых. Основными нозологическими формами данной патологии являются нефропатия, пиелонефрит и ушиб почки.
Наиболее распространенная нозологическая форма патологии системы мочевыделения – нефропатия. Основным ее проявлением является изолированный мочевой синдром. Мочевой синдром имеет устойчивую связь с гнойно–резорбтивной лихорадкой. В то же время мочевой синдром в большинстве случаев отмечается уже при первом исследовании мочи (первые часы – сутки после ранения), особенно при развитии шока.
Пиелонефрит у раненых диагностируется при ранениях таза, живота, груди в ранние сроки (3–5 день) после ранения, а при ранениях черепа, позвоночника, конечностей чаще на 2–4 неделе. Клинические проявления пиелонефрита: гипертермия, ознобы, дизурические явления, болезненность при поколачивании в области поясницы. При исследовании мочи наряду с незначительной протеинурией (до 1 г/л), выявляется лейкоцитурия.
Ушиб почки диагностируется чаще при минно–взрывных ранениях живота (проникающих и непроникающих), при проникающих ранениях груди, позвоночника, таза, а также при сочетанных проникающих ранениях черепа. В нескольких случаях ушиб почек отмечен при пулевых ранениях живота, груди и таза. Наиболее частым признаком ушиба почки является макрогематурия, продолжающаяся 2–3 суток. Выявляется болезненность при поколачивании поясницы. В ряде случаев ушиб почки осложняется развитием острой почечной недостаточности (ОПН). Последняя характеризуется олигурией в течение 1–2 суток, небольшим повышением содержания креатинина и остаточного азота крови.
Патология системы пищеварения.
Шок, постгеморрагическая анемия, интоксикация, нарушение процессов пищеварения при ранении органов брюшной полости способствует развитию дистрофических процессов в организме в целом и в органах пищеварения в частности, чаще в виде эрозивного гастрита, язв желудка и 12–перстной кишки, обострения хронического гастродуоденита.
Клинические проявления рассматриваемой патологии характеризуются развитием диспепсического синдрома (боли в эпигастрии, чаще натощак; изжога; реже отрыжка и рвота). В большинстве случаев указанные жалобы возникают в поздний период травматической болезни у раненых (на 3–4 неделе).
Острые гастродуоденальные язвы чаще возникают при проникающих ранениях живота на фоне развившегося перитонита и при проникающих ранениях черепа, сопровождающихся коматозным состоянием, на второй неделе после ранения, реже при проникающих ранениях груди и нижних конечностей с повреждением костей. Клиническая симптоматика острых язв при ранениях живота и черепа затушевывается тяжелым состоянием раненых (острое массивное желудочно–кишечное кровотечение, перитонит, кома).
Патология системы крови.
Огнестрельная рана сопровождается кровопотерей, в большинстве случаев приводящей к развитию постгеморрагической анемии. Организм при острой кровопотере более чувствителен к потере объема циркулирующей плазмы, чем эритроцитов (для выживания достаточно сохранения 30% общего количества эритроцитов, но необходимо 70% объема плазмы). К тому же необходимо иметь ввиду возможность развития побочных реакций и осложнений при переливании больших количеств одногруппной резуссовместимой донорской крови, особенно с большими сроками хранения. С учетом изложенного в последние годы острая кровопотеря восполняется на 0,6–0,7 объема гемотрансфузией и 1,5–2 объемами плазмозаменителей.
Наряду с этим при развитии раневой инфекции и гнойносептических осложнений возможно миелотоксическое угнетение эритропоэза в костном мозге. Присоединение анаэробной инфекции может быть причиной гемолиза под влиянием выделяющихся при этом токсинов–гемолизинов. В свою очередь анемия сопровождается снижением иммунологического статуса и тем самым способствует развитию раневой инфекции, последняя поддерживает анемию – возникает патологический круг.
В целом висцеральная патология при огнестрельной ране во многом зависит от реактивности организма. Однако основной причиной ее является сама травма. Она определяет ее клинические проявления и особенности патогенеза.
На схемах 30 и 31 представлены алгоритмы диагностического и лечебного поиска при огнестрельной ране.