Изменения внутренних органов при взрывных поражениях
В войнах ХХ–XXI веков прослеживается достаточно четкая тенденция в росте доли раненых, получивших повреждения от боеприпасов взрывного действия.
Значительные трудности и особенности диагностики, клиники, тактики лечения и прогнозирования исходов поражений, нанесенных взрывным оружием, потребовало выделения из общего класса огнестрельных ранений и травм группы взрывных поражений (ВП). С учетом основных признаков они условно разделяются на две группы: взрывное ранение (ВР) и взрывная травма (ВТ) – ВП=ВР (+ВТ).
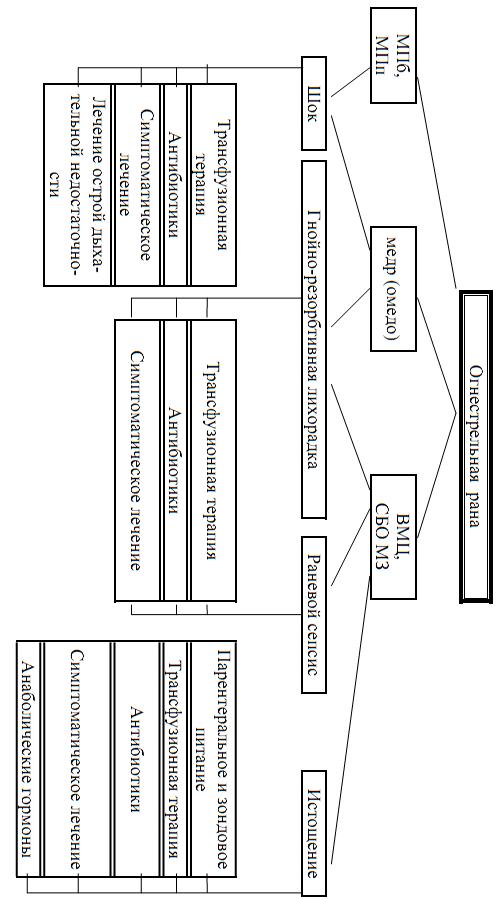
Схема 30. Диагностический поиск при огнестрельной ране
Огнестрельная рана
? Заболевания, патогенетически связанные с раной
? Общие синдромы
• Шок
• Гнойно–резорбтивная лихорадка
• Раневой сепсис
• Истощение
? Органопатологические изменения
• Первичные
• Вторичные
? Заболевания, не связанные с раной
Минно–взрывные ранения – результат воздействия на человеческий организм боеприпасов взрывного действия в зоне прямого поражения взрывной волной, сопровождающейся взрывным разрушением тканей любой локализации либо отрывом сегментов конечностей.
Минно–взрывные травмы – открытые и закрытые травмы, возникшие в результате метательного действия взрывных боеприпасов, воздействия окружающих предметов, а также вследствие заброневого действия взрывных боеприпасов.
Осколочные ранения – ранения, возникшие в результате воздействия взрывных боеприпасов в зоне поражения осколками.
Ранние осложнения возникают в течение первой недели в 96,3% от всех ранних осложнений. Самыми напряженными в этом плане оказываются вторые, третьи и четвертые сутки. На эти дни пришлось 64,4% всех осложнений (ДРА).
Чаще других органов при ВП повреждаются легкие, в виде сотрясений, ушибов, эмфиземы легких (схемы 32, 33), а также вторичных госпитальных пневмоний на 5–15 сутки после травмы, пневмоторакса, пульмонита.
На втором месте среди патологии внутренних органов при ВП закрытая травма сердца, которую подразделяют на сотрясение, ушиб, разрыв (схемы 34, 35).
Схема 31. Лечебный поиск при огнестрельной ране
Клинико–физиологические проявления ушиба сердца по степени тяжести различаются следующим образом:
? легкая степень протекает с различными нарушениями ритма сердечной деятельности в течение нескольких суток, но без явлений сердечной недостаточности
? средняя степень характеризуется стойкими и продолжительными нарушениями ритма и проводимости сердечной деятельности, умеренно–выраженной сердечной недостаточностью
? тяжелая степень проявляется преобладанием болевого синдрома по типу стенокардии, острой сердечной недостаточностью, стойкими нарушениями ритма и проводимости сердечной деятельности, инфарктоподобными ЭКГ – изменениями, резорбтивно–некротическим синдромом.
Травматический разрыв сердца – наиболее тяжелая форма закрытой травмы сердца. Разрыв сердца может быть внешним (разрыв стенок органа) и внутренним, нарушающим нормальное сообщение между полостями сердца (разрыв клапанов, межжелудочковой и межпредсердной перегородок). У пострадавших наблюдается шок, ангинозный синдром, аритмии, аускультативная картина пороков сердца. Выраженный ушиб миокарда через несколько часов или дней может привести к его разрыву с развитием тампонады сердца, геморрагического шока.
Тампонада сердца проявляется одышкой, цианозом, набуханием шейных век, тахикардией, увеличением печени. Наиболее важным клиническим признаком тампонады сердца являются парадоксальный пульс и шум трения перикарда. На ЭКГ регистрируются подъем сегмента ST выше изоэлектрической линии, изменения зубца Т, электрическая альтернация.
Из клапанного аппарата при травме сердца чаще страдают папиллярные мышцы и хорды, реже клапаны. Ушиб миокарда может привести к дисфункции папиллярных мышц и вторичной недостаточности митрального или трикуспидального клапана. Для возникновения последних нужны большая амплитуда и внезапность удара или прямое сдавление грудной клетки в соответствующую фазу сердечной деятельности. При этом большое значение имеет гидродинамическое действие обратного столба крови по аорте, вызывающее типичные повреждения сухожильных нитей, клапанов и стенок желудочков. В диастолу чаще повреждаются створки аортального, а в систолу – митрального клапанов.
Клинически повреждение клапанов проявляется гипотонией, тахикардией, застойными явлениями в легких, увеличением печени, грубым систолическим шумом.
Острая миокардиодистрофия – результат общих обменных нарушений, которые катастрофически быстро развиваются при тяжелых взрывных поражениях.
Ушибы почек при травме военного и мирного времени бывают значительно чаще, чем диагностируются. По данным аутопсии (Демократическая Республика Афганистан) эта патология встречается в 60% случаев. Среди первичных повреждений внутренних органов при минно–взрывной травме ушибы почек стоят на третьем месте. В 82% случаев причиной ушибов почек были удары о землю или тупые предметы при отбрасывании ударной волной, а в 18% – боковой удар огнестрельного снаряда при прохождении его в непосредственной близости от органа. При морфологическом исследовании обнаруживаются кровоизлияния в паранефральную клетчатку, подкапсульные разрывы, кровоизлияния в корковое вещество почек. Травматические изменения почек и мочевыводящих путей сопровождаются болями на стороне травмы, болезненностью при поколачивании, дизурическими расстройствами. В 70% случаев возникает макрогематурия, чаще однократная, в 30% – ОПН. В анализах мочи отмечается протеинурия (78,8%), гематурия (84,9%), лейкоцитурия (26,7%). При шоке частота ОПН достигает 50%. После выведения из шока у 39% пострадавших наблюдается нестойкая гипертензия. После ликвидации ОПН развивается инфекционно–токсичная нефропатия. Принцип дифференциальной диагностики ушиба и разрыва почек основан на наличии признаков кровотечения, симптомов острого живота, выраженности почечного синдрома.
Инфекционно–токсическая нефропатия при тяжелой травме возникает на 2–3–и сутки, усиливается по мере нарастания интоксикации. Характеризуется умеренным мочевым синдромом (невыраженная протеинурия, микрогематурия, лейкоцитурия, возможна цилиндрурия). Олигурия, отеки, гипертензия наблюдаются редко.
Вторичный пиелонефрит возникает на 2–4–й неделе после травмы, на высоте гнойно–резорбтивной лихорадки. Чаще всего встречается как осложнение травмы позвоночника, бедра, политравмы. Клинические проявления: олигурия, отеки, гипертензия, возможно повышение уровня остаточного азота. В моче – пиурия с появлением активных лейкоцитов, выраженная протеинурия, макрогематурия, цилиндрурия, бактериурия. Течение вторичного пиелонефрита до одного месяца и более.
Острый диффузный гломерулонефрит возникает на 2–4–й неделе после травмы. У больных отмечается артериальная гипертензия, умеренная олигурия, отеки, гематурия, цилиндрурия. Экстраренальные проявления и мочевой синдром сохраняются в течение 3–6 недель.
Наиболее редко клинически диагностируются ушибы органов брюшной полости. Чаще с ними встречаются хирурги, патологоанатомы, судебно–медицинские эксперты. На вскрытии погибших на поле боя и умерших в лечебных учреждениях ушибы толстой кишки обнаружены у 6,4%, тонкой – 5,6%, поджелудочной железы – 3,5%, печени – 5,9%, желудка – 3,3%, надпочечников – 1,2% пострадавших. Ушибы этих органов чаще встречаются у лиц с взрывной травмой и реже при взрывном ранении.
Наиболее тяжело диагностируются повреждения печени. При жизни по клиническим данным диагноз ушиба печени ставится в 41,6% случаев. Наиболее информативна совокупность признаков: боли в правом подреберье, боли в животе, тошнота, рвота, симптомы внутреннего кровотечения, болезненность живота при пальпации, симптом Щеткина–Блюмберга, повышение уровня АСТ, АЛТ, данные лапароцентеза, лапароскопии, лапаротомии.
Морфологически ушибы желудка, кишечника проявляются различной степени кровоизлияниями в серозную оболочку (81,4%). Гематомы в подслизистом слое образовывались в 18,6% случаев.
Клиника изолированных поражений полых органов развивается по типу острого живота и желудочно–кишечных расстройств.
Таким образом, при взрывных поражениях часто возникают механические повреждения органов брюшной полости. Обычно в результате первичного действия ударной волны поражаются полые органы живота (содержат газ), а от вторичного действия – паренхиматозные органы. Клинические признаки ушибов и разрывов органов брюшной полости часто схожи и нередко стерты на фоне общей тяжелой травмы и шока. В дифференциальной диагностике ушибов важную роль играет отсутствие признаков внутреннего кровотечения и прогрессирующего развития перитонита. Нередко установить диагноз помогают фиброгастроскопия, лапароскопия, лапаротомия.
Обобщая данные по рассмотренному вопросу, следует подчеркнуть, что у всех пострадавших с тяжелыми взрывными поражениями встречаются ушибы внутренних органов. Степень повреждения органа тем больше, чем тяжелее взрывное поражение. Основной патоморфологический признак ушибов внутренних органов – кровоизлияния и нарушения клеточных структур органа. На фоне политравмы, шока, кровопотери диагностика ушибов внутренних органов крайне затруднена и при жизни составляет в среднем 29,7%.






