3.2. Применение лекарственных средств
Важным элементом ухода за больным на дому является использование лекарственных средств. Большинство из них синтетического и природного происхождения отличается сильным действием и максимально активизирует организм на борьбу за выживание. Понятно, что подобная мобилизация результатов может носить лишь временный характер с обязательным последующим восстановлением резервного потенциала. Однако для длительного применения такая фармакология непригодна, так как, с одной стороны, не позволяет восстановить функциональные резервы, с другой – является токсичной, ведет к аллергизации и другим лекарственным заболеваниям. Причем в наибольшей степени это относится к искусственно синтезированным лекарственным веществам, так как природные обладают более мягким действием (таблица 7).
Таблица 7
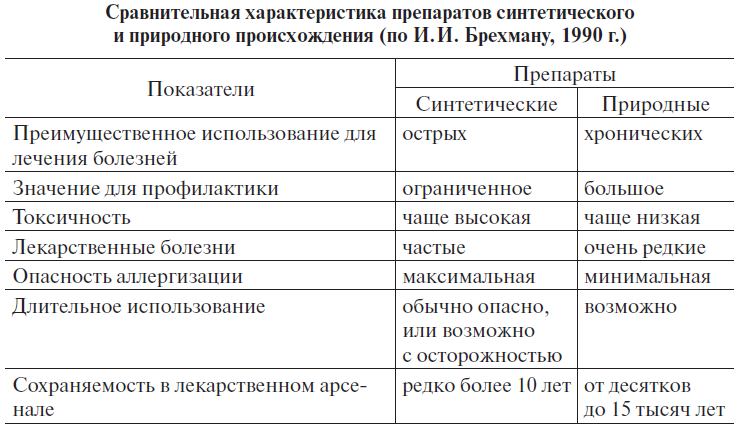
Приведенная в таблице характеристика обоих видов фармакологии делает понятным то обстоятельство, что длительное консервативное лечение фармакологическими препаратами, особенно синтетического происхождения, оставляет след не только в виде перенесенного заболевания, но и самого лечения. Отсюда хорошо известный факт разрушающего влияния их на печень, ЖКТ, дыхательную систему, железы внутренней секреции. В конечном же итоге это приводит не только к нарушению функции указанных систем, но и к снижению иммунных свойств и извращению обмена веществ в организме в целом[5]. Вот почему применение лекарственных средств показано лишь при неотложных состояниях, которые в той или иной степени могут сказаться на здоровье и даже жизни человека. Во всех же остальных случаях (в частности, в фазе ремиссии при хронических заболеваниях) преимущественное внимание должно быть обращено на устранение возможных причин, провоцирующих возникновение и течение заболевания.
Для правильного и своевременного оказания неотложной помощи и лечения в домашних условиях необходимо знать правила применения лекарственных средств.
Лекарственное средство (лекарство) – это фармакологический препарат, разрешенный в установленном порядке к применению с целью лечения, предупреждения и диагностики заболевания у человека или животного.
В качестве лекарственных средств используются химические вещества (органические и неорганические) синтетического или природного, в том числе биологического, происхождения.
Современные лекарственные средства выпускают преимущественно в виде готовых лекарственных форм. В зависимости от консистенции лекарство может быть в твердой (порошки, таблетки, капсулы, гранулы, драже, сборы), жидкой (растворы, настои, отвары, суспензии, эликсиры, настойки, микстуры, экстракты) или мягкой (эмульсии, мази, пасты, гели, свечи, пленки, пластыри) форме. Для ингаляций производится ряд препаратов в аэрозольных упаковках (баллонах).
Для получения лечебного эффекта лекарство назначают в определенной дозе. Доза, время и периодичность приема (введения) лекарства определяются врачом.
В основе механизма действия лекарства лежит его связывание в организме с разнообразными рецепторами в органах и тканях и влияние на биосинтез и метаболизм физиологически активных соединений, особенно на ферментативные, а также электрофизиологические процессы в клетках. Антимикробные вещества оказывают воздействие на внутриклеточные процессы жизнедеятельности микроорганизмов.
Различают следующие виды действия лекарственных препаратов.
Местное действие проявляется до всасывания лекарства в кровь, например, прижигающее воздействие спиртового раствора йода или раздражающее действие горчичников. При этом происходит рефлекторный ответ организма.
Резорбтивное, или общее действие проявляется после всасывания лекарства в кровь при всех способах его введения, причем многие лекарства обладают избирательным действием на определенные ткани и «органы-мишени».
Различают главное и побочное действие лекарства. Главное действие рассчитано на использование конкретного лекарства, например антибиотиков, оказывающих на болезнетворные микроорганизмы бактерицидное действие.
Под побочным понимают чаще всего нежелательное действие лекарств, которое может быть опасным. Например, гормональные контрацептивы повышают свертываемость крови, противоаллергический препарат димедрол обладает снотворным действием. Предотвращение или уменьшение побочных эффектов в значительной мере зависит от правильности применения препаратов. В случае выраженной индивидуальной чувствительности на какой-либо препарат по рекомендации врача его временно или полностью отменяют.
При длительном применении некоторых лекарств может происходить их накопление в организме (кумуляция) вследствие замедленного превращения или выведения. Может появиться привыкание к некоторым лекарствам (сосудосуживающие капли, слабительные средства), уменьшающее эффективность ранее действовавших доз. В ряде случаев не исключается развитие пристрастия к каким-либо препаратам, например психотропным.
Различают два пути поступления лекарственных веществ в организм человека – энтеральный (через ЖКТ) и парентеральный (минуя ЖКТ).
Энтеральный путь подразумевает прием лекарств внутрь через рот (пероральный способ) и введение лекарства в прямую кишку с помощью лечебной клизмы или свечей (ректальный способ).
Пероральный способ наиболее доступный, простой, удобный и безболезненный для больного. К недостаткам этого способа относятся медленное всасывание препарата, зависящее от степени наполненности желудка, разрушающее действие пищеварительных соков и нейтрализация части лекарства в печени, невозможность в связи с этим точно установить количество действующего вещества, иногда раздражающее действие лекарств на слизистую ЖКТ. Этот способ неэффективен при неотложных ситуациях, в случае нарушения акта глотания или бессознательного состояния больного.
При приеме лекарства внутрь необходимо учитывать связь со временем приема пищи (до еды – за 15–30 мин, после еды – через 30 мин или во время еды). Для дозирования жидких лекарств используют градуированные мензурки, капли отмеряют пипеткой. Некоторые лекарства (например, нитроглицерин) предназначены для рассасывания в полости рта.
Ректальный способ введения препаратов в виде лекарственных клизм применяется при заболеваниях кишечника и органов малого таза, а также если больной находится в бессознательном состоянии, и прием лекарства через рот невозможен. В этом случае препарат из прямой кишки попадает в кровоток, минуя печень.
Лекарственные клизмы делают, как правило, через 30–40 мин после очистительной. Предварительно подогретое до 37–38 °C лекарство в количестве до 100 мл вводят с помощью резинового баллона с наконечником, предварительно вымытым и прокипяченным. Техника процедуры та же, что и при очистительной клизме.
К способам парентерального пути введения лекарств относятся накожный, введение капель в глаза, нос и уши, ингаляции и инъекции.
Накожное (наружное) применение осуществляется путем нанесения на чистую кожу путем смазывания или втирания чаще всего мягких лекарственных форм с помощью чистого шпателя, лопаточки или тщательно вымытыми руками в перчатках. К наружным способам относятся также примочки, присыпки, прижигания. Во время прижиганий (например, бородавок) следует защищать окружающую кожу.
Закапывание капель в глаза производят, предварительно подогрев их до 36 °C, стерильной пипеткой в количестве 1–2 капель в оттянутый край нижнего века.
Капли в нос закапывают также предварительно подогретыми. Больной в положении сидя слегка запрокидывает голову назад, приподнимает кончик носа и в очищенные носовые ходы вводит пипетку на глубину 1 см, закапывая 1–3 капли, прижимая при этом крыло носа и наклоняя голову в соответствующую закапыванию сторону. Через 1–2 мин процедуру повторяют с другой половиной носа.
Капли в ухо закапывают после очищения наружного слухового прохода стерильным ватным тампоном. Больному в положении сидя наклоняют голову в здоровую сторону, оттягивают ушную раковину вверх и назад и закапывают 2–3 капли предварительно подогретого лекарства, после чего вводят в ухо стерильный ватный тампон.
Ингаляцией (аэрозольтерапией) называется введение с лечебной целью в организм путем вдыхания измельченных лекарственных препаратов в виде аэрозоля (аэрозоль – система, в которой жидкие или твердые частицы взвешены в воздухе или газовой среде). Эффективность медикаментозных аэрозолей обусловлена большой величиной поверхности измельченного вещества и вследствие этого его высокой химической и физической активностью (благодаря тесному соприкосновению с поверхностью слизистой оболочки). Ингаляционное введение лекарственных веществ в относительно малых дозах обеспечивает высокий биологический эффект при действии на слизистую оболочку дыхательных путей и на весь организм в целом. Лекарственные вещества попадают в малый круг кровообращения, минуя печень, что способствует увеличению их активности.
С лечебной целью в домашних условиях для лечения заболеваний ЛОР-органов и верхних дыхательных путей наиболее часто используют тепловлажные и масляные ингаляции.
Тепловлажные ингаляции проводят при температуре 38–40 °C в течение 5—10 мин. Тепло вызывает прилив крови к слизистой оболочке, улучшает процессы обмена в ней и, кроме того, оказывает болеутоляющее действие. В качестве слизерастворяющих и слизеразжижающих веществ для облегчения эвакуации патологического отделяемого секрета из дыхательных путей используют 1–2 %-ный раствор пищевой соды и 1 %-ный раствор поваренной соли. Вяжущее и противовоспалительное действие оказывают настои цветков ромашки аптечной, календулы лекарственной, листьев шалфея, черной смородины, малины и других трав, применяемых обычно после очищения дыхательных путей в пропорции 1–2 чайные ложки на стакан воды.
Ингаляцию водорастворимыми свежеприготовленными веществами в домашних условиях можно проводить с помощью портативных ингаляторов типа «Ромашка» или вдыхать их через воронку из плотной белой бумаги, надетой на носик чайника, снятого с огня после предварительного нагрева его содержимого до кипения.
Масляные ингаляции с помощью ментолового, эвкалиптового и других масел, а также прополиса, выпускаемых в аэрозольных баллончиках с дозаторами (ингакамф и др.), оказывают защитное и обволакивающее действие на слизистые дыхательных путей.
Правила приема ингаляций:
• ингаляции следует осуществлять в спокойном состоянии, не отвлекаясь на разговоры и чтение;
• маленькие дети во время ингаляции должны сидеть на руках у взрослых;
• во время ингаляции одежда не должна стеснять шею и затруднять дыхание;
• сеанс ингаляции необходимо принимать не ранее чем через 1,0–1,5 ч после физической нагрузки;
• после ингаляции нужно отдохнуть в течение 10–15 мин, а в холодное время года до 30–40 мин;
• при заболеваниях глотки, гортани, трахеи и бронхов после вдоха необходимо произвести задержку дыхания в течение 2 с, а затем сделать максимальный выдох;
• перед процедурой не следует полоскать глотку растворами перманганата калия, перекиси водорода или борной кислоты.
Ингаляции противопоказаны больным со стенокардией, перенесшим инфаркт миокарда и инсульт, при гипертонической болезни III стадии, лихорадочном состоянии, туберкулезе, эмфиземе легких, злокачественных новообразованиях любой локализации или подозрении на них, а также при наличии склонности к кровотечениям.
Инъекционный способ введения лекарств имеет ряд преимуществ по сравнению с пероральным благодаря более быстрому наступлению эффекта, точности дозировки, поступлению препарата непосредственно в кровоток, минуя печень. В домашних условиях допускается проведение только подкожных и внутримышечных инъекций обученными лицами.
Для инъекций используют только одноразовые стерильные шприцы и стерильные лекарственные препараты в ампулах. Перед инъекцией следует уточнить название препарата на ампуле, срок его годности, указанный на упаковке, узнать у больного о переносимости лекарств и наличии в прошлом аллергических реакций. Тщательно вымыть руки с мылом и обработать их этиловым спиртом, особенно пальцы. На стерильную салфетку положить собранный шприц, не касаясь его иглы. Обработав шейку ампулы спиртом, вскрыть ее и набрать лекарство, держа постоянно кончик иглы погруженным в раствор. После этого повернуть шприц иглой вверх и выпустить воздух. Больного усаживают или укладывают на койку, ребенка должен удерживать взрослый. Обнаженный участок кожи дважды обрабатывают ватным тампоном, смоченным спиртом, и производят инъекцию. О непосредственном моменте введения иглы больного следует предупредить.
Подкожную инъекцию делают в наружную поверхность средней трети плеча и бедра, под нижний угол лопатки, боковую поверхность передней брюшной стенки. Участок кожи собирают в складку между первым и вторым пальцами левой руки и вкалывают иглу шприца на 2 / 3 ее длины под острым углом у основания складки, держа шприц правой рукой. Затем, отпустив складку, пальцами левой руки нажимая на поршень, медленно вводят лекарство, наблюдая за реакцией больного. Извлекают иглу, фиксируя кожу возле нее тампоном, смоченным спиртом, который оставляют на месте вхождения иглы после инъекции.
Внутримышечную инъекцию осуществляют чаще всего в верхненаружный квадрант ягодицы. Техника выполнения практически та же, но шприц держат в положении, перпендикулярном поверхности кожи.
Несоблюдение перечисленных правил и условий может стать причиной возникновения постинъекционных осложнений – появление воспалительного инфильтрата и гематомы в месте инъекции, повреждение нервного ствола или попадание в кровеносный сосуд, воздушная или масляная эмболия, аллергическая реакция, обморок.
Универсальная домашняя аптечка. Лекарственные средства, как правило, имеются в каждом доме. В состав универсальной домашней аптечки заложен специально подобранный набор лекарств (в дозировках для взрослых), перевязочного материала и средств оказания неотложной помощи при жизненно опасных состояниях и ухода за больными на дому. Преобладание той или иной группы препаратов зависит от того, каким видам болезненных состояний наиболее подвержены члены семьи и каков их возраст.
Можно предложить следующий перечень лекарств, которые должны входить в состав домашней аптечки. Желательно, чтобы они не требовали индивидуального подбора дозы.
• Анальгин (таблетки, 10 шт по 0,5 г). Болеутоляющее средство.
• Ацетилсалициловая кислота (таблетки, 10 шт по 0,25 г. и по 0,5 г), распространенное название – аспирин. Жаропонижающее и болеутоляющее средство.
• Нитроглицерин (таблетки или капсулы, 20 шт по 0,0005 г). Помогает при болях в сердце.
• Валокордин или корвалол (жидкость, 20–25 мл). Успокоительное средство.
• Супрастин (таблетки, 20 шт. по 0,025 г). Противоаллергенное средство.
• Активированный уголь (таблетки, 10 шт. по 0,5 г). Помогает при пищевых отравлениях. Принимать от трех таблеток одновременно.
• Йод для обработки и дезинфекции ран.
• Зеленка (раствор бриллиантовой зелени) для обработки ран.
• Перекись водорода для промывания ран и остановки кровотечения в местах мелких ранений (царапины, ссадины).
• Нашатырный спирт необходим для приведения в чувство упавшего в обморок человека.
• Марганцовка (перманганат калия) для промывания ран и желудка при отравлении. Можно обрабатывать места ожогов.
• Сульфацил-натрий для обработки глаз при травме или инфекции.
Содержание домашней аптечки можно увеличить противогриппозными лекарствами, средствами от кашля, насморка, а также всеми регулярно принимаемыми препаратами, назначенными врачом, и витаминами.
Известно, что свойства лекарственных препаратов могут меняться при несоблюдении условий их хранении, и прежде всего температурного режима. При недосмотре взрослых упаковки с лекарствами могут быть вовлечены в детские игры, что чревато опасностью отравления детей. Нежелательный и даже опасный для здоровья эффект представляют лекарства с истекшим сроком действия и неправильно хранящиеся.
Во избежание неприятных последствий рекомендуется соблюдать следующие правила хранения лекарств:
1) держать их в прохладном месте и не подвергать действию прямого солнечного света; мази, пасты, свечи, отвары и настои хранить в холодильнике;
2) хранить их в местах, не доступных для детей (многие готовые лекарственные формы имеют привлекательный для детей вид, покрыты оболочками, приятными на вкус, похожи на конфеты, и желание попробовать их может стать причиной отравления ребенка);
3) строго соблюдать сроки хранения лекарств, указываемые на упаковках;
4) не пользоваться лекарствами с утраченной этикеткой или непонятной (нечеткой) маркировкой;
5) не отливать / отсыпать лекарство из аптечной упаковки;
6) по возможности раздельно хранить лекарства, предназначенные для наружного и внутреннего применения;
7) не хранить спиртовой раствор йода рядом с другими препаратами и металлическими предметами.
Помимо лекарств в домашней аптечке необходимо иметь комплект санитарных средств – различные бинты, марлевые повязки, вата. В частности, в аптечке должны быть:
• Бинт нестерильный для фиксации повязок.
• Бинт стерильный широкий для перевязки.
• Вата стерильная для компрессов на раны.
• Марлевые повязки стерильные.
• Лейкопластырь (бактерицидный и обычный).
• Резиновый жгут кровоостанавливающий.
Также в домашней аптечке необходимо иметь ножницы тупоконечные, пинцет, глазную пипетку, термометр и тонометр.
Аптечку первой медицинской помощи необходимо брать с собой при выезде за город, в отпуск, в туристические походы и путешествия.