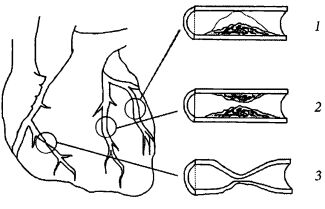
Инфаркт миокарда
Инфаркт миокарда — тяжелое заболевание, характеризующееся гибелью части сократительных клеток сердечной мышцы в результате недостаточного кровоснабжения с последующим замещением омертвевших клеток соединительной тканью. В подавляющем большинстве случаев непосредственной причиной инфаркта миокарда является закупорка коронарной артерии тромбом, образующимся на месте разрыва атеросклеротической бляшки (рис. 13). Сегмент сердечной мышцы, который не может нормально снабжаться кровью из закупоренной артерии, отмирает. Реже встречается инфаркт у молодых людей в условиях чрезмерной физической нагрузки при отсутствии атеросклеротических бляшек в коронарных артериях.
Рис. 13. Инфаркт миокарда:
1 — тромб, закупоривающий артерию; 2 — омертвевший участок сердечной мышцы; 3 — спазм артерии
Клиническая картина. Иногда инфаркт может возникнуть внезапно среди полного благополучия, даже во сне, но чаще развивается на фоне учащения и утяжеления приступов стенокардии. Самый частый и яркий признак заболевания — боль за грудиной, в левой половине грудной клетки, или под лопаткой, не снимающаяся нитроглицерином. Боль интенсивная и продолжительная, от 2–3 часов до нескольких суток, не исчезает после прекращения физической нагрузки и часто распространяется в левое плечо, руку, челюсть, шею. Часто боли протекают волнообразно, длительно, то несколько ослабевая, даже прекращаясь, то снова усиливаясь. Боли не имеют четких границ и носят разлитой, распространенный характер.
Кроме боли за грудиной, сердечный приступ характеризуется следующими симптомами и признаками: учащенное неритмичное сердцебиение, частое поверхностное дыхание, слабый пульс, обморок, липкий холодный пот, бледность кожи лица. Часто приступ сопровождается страхом смерти и нервным беспокойством.
Иногда вместо болей появляется чувство жжения или умеренного давления в груди. Бывает, что боль отмечается только в верхних конечностях, что часто ошибочно принимают за артрит или растяжение связок.
Если боль наблюдается только в области шеи, больной может отнести ее на счет зубной боли или простуды. Иногда боль отмечается только в верхней части живота, что вызывает ощущения, сходные с расстройством желудка.
В 15–20 % случаев инфаркт протекает без боли в сердце. «Тихие» — безболевые и малосимптомные — формы заболевания случаются у пожилых пациентов и у больных сахарным диабетом.
В отдельных случаях инфаркт миокарда может начаться с картины кардиогенного шока: резкая слабость, холодный пот, бледность, падение артериального давления. Такое грозное осложнение развивается только при очень обширных и глубоких инфарктах, когда из сокращения выключается до 40 % и более «рабочего» миокарда. Чем ниже уровень артериального давления у больного с инфарктом миокарда, тем серьезнее прогноз заболевания.
В некоторых случаях заболевание начинается с приступов сердечной астмы или отека легких. Возникает ощущение недостатка воздуха, переходящее в удушье. Дыхание учащенное и шумное. С кашлем выделяется пенистая розовая мокрота.
Иногда встречается аритмическая форма инфаркта миокарда: нарушения ритма и проводимости возникают зачастую без болевого приступа. Могут наблюдаться тахикардия, брадикардия, экстрасистолическая аритмия, мерцательная аритмия. Самым грозным нарушением ритма является фибрилляция желудочков: пульс при этом исчезает, артериальное давление не определяется, сознание отсутствует. В случае клинической смерти требуется экстренная помощь.
В течении инфаркта миокарда различают несколько периодов. Каждому периоду присуща определенная симптоматика и вероятность тех или иных осложнений.
Острейший период продолжается от момента появления боли до развития некроза сердечной мышцы — это первые несколько часов заболевания. Это самый опасный период болезни, так как наиболее высока вероятность фибрилляции желудочков и внезапной смерти.
Острый период продолжается около 10 дней. В этот период окончательно формируется очаг некроза, происходит всасывание некротических масс. Попадая в кровь, некротические массы разносятся по организму, вызывая своеобразное отравление. Уже в конце первых — начале вторых суток начинает повышаться температура тела. Она может повышаться до 37–38 °C и снизиться к концу первой недели. В это же время в крови повышается количество лейкоцитов, увеличивается СОЭ (скорость оседания эритроцитов; ее повышение — признак текущего воспалительного или иного патологического процесса), повышается содержание некоторых ферментов. Нарушение ритма и проводимости является самым частым осложнением острого периода инфаркта миокарда. Часто возникает желудочковая тахикардия, переходящая в фибрилляцию.
Особенно опасен осложнениями трансмуральный инфаркт — крупноочаговый некроз, поражающий все слои сердечной мышцы. Сердечная недостаточность может проявиться признаками шока или отека легких. Разрыв сердца возникает в первую неделю и ведет к его внезапной остановке. Тромбоэмболия легочной артерии вызывает внезапную смерть или развитие острой сердечной недостаточности.
Подострый период продолжается до 4–5 недель от начала заболевания. В это время начинает формироваться рубец в месте гибели сердечной мышцы. Из осложнений этого периода часто встречается аневризма сердца. Аневризма представляет собой истончение и выпячивание стенки сердца. Она может образоваться в остром или подостром периоде из-за нарушения образования рубца. Инфаркт при этом протекает неблагоприятно, с явлениями острой и хронической сердечной недостаточности.
Постинфарктный период продолжается от 3 до 6 месяцев. Это время окончательного формирования и уплотнения рубца.
Диагностика. Диагноз «инфаркт» можно поставить по ЭКГ. Сейчас многие бригады «скорой помощи» имеют возможность регистрировать ЭКГ. Метод позволяет не только выявить или исключить инфаркт миокарда, но и определить его распространенность, локализацию, глубину повреждения стенки миокарда и даже стадию процесса. Кроме того, ЭКГ позволяет выявить нарушения проведения сердечного импульса по миокарду и наличие жизненно опасных аритмий. После окончательного заживления ЭКГ может стать нормальной. Однако в случае трансмурального инфаркта, поражающего все слои, рубцовые изменения на ЭКГ сохраняются на всю жизнь, являясь своеобразной «памяткой» об инфаркте. Иногда больные переносят инфаркт миокарда на ногах, не подозревая об этом. Только спустя некоторое время они узнают о перенесенном инфаркте по остаточным изменениям на ЭКГ.
Дополнительно исследуют клинические и биохимические показатели крови на наличие в ней повышенного содержания ферментов — специфических веществ, которые высвобождаются в случае развития некроза миокарда и позволяют судить о течении заболевания (тропонин, креатинфосфокиназа, лактатдеги-дрогеназа крови, миоглобин).
Эхокардиографию (ультразвуковое исследование сердца) проводят при затяжном болевом синдроме и отсутствии типичных изменений на ЭКГ. Истончение стенки левого желудочка и нарушение его сократимости указывают на перенесенный или острый инфаркт миокарда.
Лечение. Особенности течения инфаркта миокарда в каждый период определяют особенности лечения. При подозрении на инфаркт миокарда нужно немедленно вызвать карету «скорой помощи» (кардиологическую бригаду). Врач «скорой помощи», сделав ЭКГ, установит точный диагноз и обеспечит транспортировку пациента в кардиологическое отделение. При оснащении бригады «скорой помощи» тромболитиками — специальными препаратами для растворения тромба — врач может приступить к тромболизису на дому у пациента или во время перевозки в больницу. Если тромболитик ввести в течение первых нескольких часов, можно полностью восстановить кровоток в коронарной артерии и избежать развития некроза. Врач введет лекарство для снятия сердечной боли (часто наркотические анальгетики в сочетании с успокаивающими средствами).
В первые 3 дня заболевания больной соблюдает строгий постельный режим. Лечение лучше проводить в отделении реанимации. В это время проводят регулярное наблюдение за темпом и ритмом сердечной деятельности пациента с помощью кардиомонитора.
Для обеспечения надежного доступа к венозной системе пациенту вводят в подключичную вену катетер (чтобы не прокалывать локтевую вену по нескольку раз в день). В промежуток между капельными введениями на вену надевают заглушку. Такой катетер может находиться в вене несколько дней. Внутривенно вводят нитроглицерин, расширяющий сосуды сердца. Для уменьшения зоны некроза и снижения риска возникновения повторных инфарктов применяют бета-адреноблокаторы, которые уменьшают потребность миокарда в кислороде и делают работу сердца более экономной. Дают лекарства, предотвращающие образование новых тромбов. Назначают антиаритмические препараты и средства, снижающие уровень холестерина в крови на длительный период.
В последние годы для лечения инфаркта применяют не только медикаменты. Экстренная коронарная ангиография и баллонная ангиопластика показаны при неэффективности лекарственной терапии, особенно у пациентов с высокими факторами риска. Установка стента или создание обводного шунта позволяют восстановить кровоток в коронарных артериях и обеспечить кровоснабжение мышцы сердца.
Длительность пребывания в стационаре пациента, перенесшего инфаркт миокарда, определяется тяжестью болезни и наличием осложнений. После стабилизации состояния и при отсутствии признаков прогрессирования заболевания пациент может быть выписан домой. В развитых странах при неосложненном инфаркте миокарда пациенты находятся в стационаре до 10 дней, после чего их выписывают для реабилитации в домашних условиях. В случае отсутствия осложнений при нетяжелом течении заболевания восстановительный период обычно занимает 2 недели. При более обширных и глубоких повреждениях сердечной мышцы, но без осложнений в остром периоде восстановительный период затягивается до 1 месяца. При тяжелых, осложненных формах инфаркта миокарда восстановительный период продолжается не менее 6 недель, но может быть и более продолжительным и закончиться назначением пациенту инвалидности.
Если по каким-либо причинам лечение проводится на дому, успех его во многом зависит от строгого соблюдения рекомендаций врача, тщательного ухода и рационального питания. В первые три дня обязателен строгий постельный режим, никаких посетителей и телефонных разговоров. Важно оградить пациента от стрессов и малейших волнений. В это время поврежденное сердце может не выдержать даже минимальных нагрузок. Больной должен лежать на спине или правом боку неподвижно в удобном, слегка приподнятом положении.
В первые дни болезни рекомендуется щадящая для сердца диета: есть малыми порциями не менее 5 раз в день. Следует исключить из рациона продукты, вызывающие вздутие кишечника, например горох, свежую капусту, ограничить употребление поваренной соли до 5 г в сутки и жидкости до 600 мл в сутки. Запрещаются блюда из жирных сортов мяса, копчености, соленья, маринады, алкогольные напитки, крепкий чай, кофе. Предпочтение следует отдать блюдам из овощей и фруктов. Можно употреблять легкие супы, паровые котлеты, творог, пить фруктовые соки. После того как больному разрешат самостоятельно двигаться, диета расширяется за счет белков и углеводов: отварного мяса, рыбы, сырых овощей и фруктов, хлеба из муки грубого помола. Необходимо следить за работой кишечника. По истечении 2–3 дней можно прибегать к клизме или приему слабительного.
Раньше человек, перенесший инфаркт, не поднимался с кровати несколько недель. Сегодня срок постельного режима значительно сокращен. В настоящее время придерживаются следующих рекомендаций по двигательному режиму при остром инфаркте миокарда, протекающем без осложнений.
Первые 3 дня заболевания. Больной соблюдает постельный режим. Разрешается самостоятельно принимать удобное положение в постели, пользоваться бритвой, зубной щеткой. Прием пищи в постели.
4—6-й дни заболевания. Больному разрешают сидеть в постели без поддержки ограниченное время. Начинаются занятия лечебной физкультурой.
7—9-й дни заболевания. Больной находится возле кровати: стоит возле нее, ходит вокруг.
10—12-й дни заболевания. Разрешается ходьба в пределах комнаты.
13—15-й дни заболевания. Вводится легкая гимнастика.
16—18-й дни заболевания. Разрешается ходьба по коридору и подъем на 1 пролет лестницы.
19—21-й дни заболевания. Больной может совершать прогулки по двору около 1 км в один прием.
В фазе выполнения упражнений пульс не должен превышать 50 % от максимально допустимого (220 минус возраст в годах). Пульс должен возвращаться к исходному уровню в течение 3–5 минут после окончания нагрузки. Дыхание при этом должно быть частым, свободным, потоотделение — интенсивным. Если появляется стенокардия, сердцебиение, одышка или тяжесть в ногах, интенсивность упражнений следует уменьшить. В дальнейшем вводится дозированная ходьба и подъемы по лестнице.
Интенсивные нагрузки (бег трусцой, плавание в бассейне, занятия на велотренажере) больным после инфаркта миокарда назначаются не ранее чем через 6 месяцев. Следует лишь помнить, что так называемые силовые виды спорта (штанга, занятия с гирями) пациентам с заболеваниями сердечно-сосудистой системы противопоказаны.
Большая часть работающих пациентов возвращается к работе через 3–4 месяца после начала заболевания.
Предсказать течение и исход инфаркта миокарда, особенно в первые часы заболевания, невозможно. Его течение отличается опасностью тяжелых осложнений и высокой смертностью. При инфаркте миокарда каждый третий больной умирает. Осложнения развиваются чаще в острый период — в первые 10 дней. Несвоевременно начатое лечение ухудшает прогноз заболевания. Подавляющее число смертей в результате инфаркта, особенно у молодых (до 55 лет) пациентов, наблюдается вне стен лечебного учреждения. Зачастую пациенты даже при появлении боли за грудиной просто не обращают на нее внимания, не подозревая, что это признак заболевания, особенно если это касается нетипичного проявления инфаркта миокарда.
Своевременное распознание сердечного приступа и немедленное обращение к врачу помогают уменьшить вероятность летального исхода.
При инфаркте миокарда необходима экстренная медицинская помощь, поэтому при возникновении боли в области сердца (особенно если она не облегчается после приема валидола или нитроглицерина), внезапно появившейся одышки или аритмии надо немедленно вызвать «скорую помощь».
При подозрении на инфаркт больному прежде всего должен быть обеспечен максимальный физический и психический покой. Его следует уложить и по возможности успокоить. До прибытия врача несколько раз можно дать нитроглицерин. Заметно облегчают состояние горчичники на область сердца и грудину, грелки к ногам, согревание рук. Под язык можно положить обычную таблетку аспирина. Если во время сердечного приступа у пациента появляется учащенное неритмичное сердцебиение, можно попробовать энергичное покашливание для поддержания циркуляции крови и нормализации сердечного ритма. В случае внезапной остановки сердца очень важно до приезда врача делать непрямой массаж сердца и искусственное дыхание. Чтобы не рисковать, при малейшем подозрении на инфаркт целесообразно госпитализировать больного в реанимационное отделение больницы.