Варикозное расширение вен
Варикозное расширение вен — патологическое, обычно необратимое расширение просвета вен с дистрофи-чески-склеротическим изменением их стенки, с увеличением их длины, образованием узлообразных клубков и извилин, формированием недостаточности клапанов и нарушением кровотока — рефлюксом (током крови в обратном направлении). Варикозное расширение вен чаще поражает вены нижних конечностей, прямой кишки, реже — вены пищевода и семенного канатика.
Причин, вызывающих варикозное расширение вен, несколько, и чаще всего они действуют в совокупности. Предрасполагают к его возникновению врожденная или приобретенная слабость мышечных элементов стенки вены и недостаточность ее клапанов, а обусловливают повышение гидростатического давления в венах беременность, опухоли брюшной полости, высокое внутрибрюшное давление из-за запора, кашля, затрудненного мочеиспускания, ожирения, тромбоза глубоких вен нижних конечностей и таза, органических препятствий для оттока крови и др.
Варикоз часто называют профессиональным заболеванием. Группу риска составляют люди, профессия которых связана с длительным пребыванием на ногах: хирурги, парикмахеры, продавцы, учителя и др.
На ранних стадиях заболевания беспокойство обычно вызывает лишь внешний вид ног. Женщины вынуждены переходить на брюки и длинные юбки, но успокаивают себя тем, что варикоз — «дело житейское», обычная эстетическая проблема вроде целлюлита или лишних килограммов. Кстати, подвержены варикозному расширению вен не только женщины, но и мужчины.
Варикозное расширение вен действительно довольно распространенное заболевание (им страдает примерно каждый четвертый), но это именно заболевание, а не внешний недостаток. И как любое заболевание, оно требует своевременного лечения.
Механизм развития. Напомним, что отток крови от ног происходит без помощи сердца и против силы тяжести. Здесь действует сложная «пропускная система», основную роль в которой играют клапаны, обеспечивающие движение крови только в нужном направлении — вверх. Благодаря сокращению мышц бедра и голени и пульсации артерий кровь поднимается вверх, оттекая от ног, а клапаны препятствуют ее возвращению и току от глубоких вен к поверхностным. К сожалению, клапаны не всегда справляются с поступающим объемом крови, тогда часть крови задерживается в кровеносных сосудах ног, попадая в поверхностные вены, в результате чего они переполняются, расширяются, стенки сосудов неравномерно истончаются и появляются так называемые варикозы — узелки и уплотнения вен, проступающие через кожу.
Варикозное расширение вен по форме может быть узловым, цилиндрическим, веретенообразным, мешковидным. По распространенности — стволовым (магистральным), рассыпным и смешанным.
Варикозному расширению обычно подвергается система большой подкожной вены ноги, реже — малой подкожной, часто поражаются обе системы вен. «Излюбленная» локализация — голень, реже участок голени и бедра.
Клиническая картина. Расширенная вена имеет вид округлого, часто извитого, приподнимающегося над поверхностью кожи синеватого тяжа с многочисленными узлами. Обычно расширенная вена исчезает в положении лежа и увеличивается в вертикальном положении, при кашле, натуживании, задержке дыхания. Варикозное расширение вен прогрессирует, распространяясь на перфорантные, коммуникантные, а затем и на глубокие вены нижней конечности. От распространенности процесса зависят и клинические проявления заболевания. Так, при расширении только поверхностных вен появляются тяжесть в икроножных мышцах и чувство распирания в них, зуд и небольшие отеки в конце дня в части голени и в области голеностопного сустава, иногда отмечаются ночные судороги в икроножных мышцах.
При распространении процесса на перфорантные и коммуникантные вены отмечается постоянная тупая боль в голени, усиливается чувство распирания, отеки становятся больше, кожа приобретает цианотичную (синюшную) окраску. Позже появляются пигментные пятна в нижней трети голени. В этой стадии возможны трофические нарушения в виде склероза и изъязвлений на коже. Развивается хроническая венозная недостаточность.
При развитии тотального поражения варикозным процессом вен возникает выраженный отек голени и бедра, который не проходит даже за ночь. Постоянная боль в ногах. Отмечаются трофические нарушения в виде сухости и склероза кожи, пигментации, дерматитов, язв. При вертикальном положении тела наблюдается синюшность, расширение мелких подкожных и внутрикожных вен голени. В этой стадии возможно развитие тромбофлебита, трофических язв, разрывы варикозных узлов, дерматиты и рожистое воспаление.
Для уточнения степени распространенности варикозного расширения, его характера, а также состоятельности клапанного аппарата применяют специальные пробы: по Троянову — Тренделенбургу, Дельбе — Пер-тесу, Тельману, Гаккенбруху, а также трех- и многожгутовые пробы по Шейнису.
Профилактика. Что же можно сделать, чтобы предотвратить заболевание и избежать операции? Важное место в поддержании здоровья венозной системы занимает профилактика варикозного расширения вен.
Долгое сидение способствует заболеванию, так как в согнутых, неподвижных ногах замедляется кровообращение. Поэтому, если на работе приходится долго сидеть, следует проводить ряд несложных профилактических мероприятий. Необходимо периодически подниматься, разминать ноги, пройтись, а поездку в транспорте на работу и с работы заменить пешей прогулкой. Если нет возможности подняться и размять ноги в течение рабочего дня, то постарайтесь выполнить упражнения сидя:
? приподнимите носки ног, не отрывая пятки от пола;
? приподнимите ноги на носочках, отрывая пятки от пола;
? сидя на стуле, максимально согнув колени, выполните сгибание-разгибание в голеностопном суставе. Упражнения следует выполнять по 15–20 раз 3–4 раза в день.
Необходимо также следить за положением ног, если приходится по роду профессиональной деятельности много и долго сидеть. Неправильная постановка ног может ухудшить процесс кровообращения и вызвать застой в венах нижних конечностей. Самый оптимальный вариант постановки ног для тех, кто большую часть рабочего времени проводит за столом, — поставить полностью обе стопы на пол, при этом одна нога может немного выступать вперед. Не реже чем через каждый час нужно вставать и немного походить, а еще лучше — сделать несколько простых упражнений, стимулирующих кровообращение: приседания, легкие прыжки, сгибание и разгибание ног во всех суставах.
Другая группа риска возникновения варикоза — это профессии, где приходится много времени проводить стоя. Если этого требует ваша работа, постарайтесь облегчить напряжение ног, перенося нагрузку на разные группы мышц. Не сходя с рабочего места, сделайте несколько несложных упражнений, благодаря которым приведете в норму кровообращение в ногах:
? встаньте на носки и зафиксируйте положение тела на несколько секунд. Повторите это упражнение несколько раз;
? перемещайте вес с внешней стороны стопы на внутреннюю и наоборот;
? встав на одну ногу, второй сделайте несколько встряхивающих движений;
? сев на стул, немного разведите ноги, расслабьте их, поставьте обе стопы на пол, обхватите руками колени и энергично встряхните мышцы ног.
В перерыве или после работы дома необходимо лечь на пол или на диван, поднять ноги вверх с упором их на стенку — это будет способствовать обратному притоку крови от ног к сердцу. Уменьшаются отечность и нагрузка на вены. Упражнение выполняется по 5—10 минут, по возможности 2–3 раза в день.
Особенно подвержены варикозу люди, которые страдают избыточным весом. На сердечно-сосудистую систему полного человека приходится большая нагрузка, чем на сердце и сосуды человека с нормальным весом. Поэтому необходимо поддерживать оптимальное соотношение весо-ростового показателя. В пищу рекомендуется употреблять больше белков, витамины С и Е, необходимые для соединительной ткани вен и венозных клапанов.
По возможности надо чаще двигаться. Движение не допускает застоя крови, заставляет сокращаться мышцы ног, что помогает интенсивному движению крови к сердцу, поскольку скелетные мышцы для вен являются дополнительным насосом. Лицам, предрасположенным к варикозному расширению вен, следует сделать свою жизнь более динамичной. По своему усмотрению можно освоить различные виды спорта, такие как спортивная ходьба, бег, езда на велосипеде, аэробика, шейпинг, плавание, занятия на тренажерах. Данные физические упражнения, постоянно тренируя мышцы и венозную систему, не дадут крови застаиваться в венах нижних конечностей.
Если имеются первые признаки заболевания, рекомендуется носить специальные антиварикозные колготки. Они предотвращают увеличение вен и облегчают возврат венозной крови к сердцу, поскольку сдавливают мышцы голени сильнее, чем мышцы бедра. Следует помнить, что ношение антиварикозных колготок может лишь приостановить развитие варикозного расширения вен, а не полностью излечить заболевание, как это обещают в рекламе.
Существует комплекс упражнений, который поможет укрепить венозную систему нижних конечностей.
ИП: лежа на полу. Обопритесь на лопатки, поднимите ноги, потягивайте носки ног вверх и вниз, потом сделайте круговое движение стопами по часовой стрелке и наоборот. Упражнение выполните 10 раз (рис. 17).
Рис. 17. Упражнение 1
ИП: лежа на полу. Поднимитесь на лопатки, высоко держа при этом ноги и туловище, помогая упором руками. Упражнение многим известно под названием «березка». Выполняется по 10–30 секунд, 3–4 повторения. Способствует профилактике не только варикозного расширения вен, но и остеохондроза благодаря тренировке мышц спины (рис. 18).
ИП: сидя или стоя. Выполните круговые движения стопой и голеностопным суставом по часовой стрелке, а затем наоборот (рис. 19).
Рис. 19. Упражнение 3
Уделите 15 минут растяжке мышц нижних конечностей во всех суставах, начиная со стопы и заканчивая тазобедренным суставом (рис. 20).
Рис. 20. Упражнение 4
ИП: лежа на полу или на диване. Под ноги, от коленных суставов до стоп, положите свернутый валик или подушку высотой 20–30 см. Полежите 15–30 минут, расслабив все мышцы нижних конечностей (рис. 21).
Рис. 21. Упражнение 5
Самое главное — не надо заниматься самолечением, вы можете ухудшить свое состояние. При первых признаках варикозного расширения вен или появления затвердения и красноты в расширенном венозном узле немедленно обратитесь к врачу. Несмотря на большое количество мазей, гелей и других лекарственных средств, которые широко представлены на фармацевтическом рынке, только квалифицированный специалист, сосудистый хирург, предложит вам то, что окажет положительный эффект, и назначит соответствующее лечение.
Улучшить состояние венозной системы можно с помощью контрастного или холодного душа, массажа ног, гимнастики, лечебных ванночек. Стимулировать кровообращение поможет ежедневный прохладный душ, который необходимо принимать утром и перед сном. Температуру воды для душа следует понижать постепенно. Принимая душ, необходимо массировать ноги жесткой щеткой или мочалкой. Круговыми движениями растирайте ноги от стоп до бедер и ягодиц, пока кожа не порозовеет. Контрастный душ желательно принимать каждый день. Направьте на ноги струю горячей воды на несколько секунд, затем струю холодной воды. Чередуйте горячую и холодную воду 6–8 раз.
Немаловажную роль для здоровья вен играет обувь. Подобрав удобную, соответствующую вашему стилю жизни и размеру обувь, вы избавите себя от множества проблем. В ногах, не испытывающих дискомфорта в выбранной обуви, процесс кровообращения протекает нормально.
Лечение. Консервативное лечение может быть направлено на предотвращение дальнейшего развития заболевания или лечение его осложнений.
Компрессионное лечение. Эффект компрессионного лечения определяется следующими основными механизмами. Бандаж приводит к ликвидации относительной клапанной недостаточности и возрастанию скорости венозного кровотока. По данным R.Stemmer, уменьшение диаметра вены в 2 раза приводит к увеличению скорости кровотока в 5 раз. В горизонтальном положении компрессия усиливает прямой ток по несостоятельным венам и снижает рефлюкс. Этот эффект в большей степени обусловлен гидравлическими закономерностями, чем тем обстоятельством, что клапаны вен восстанавливают состоятельность в связи со сближением створок. Однако это не единственное звено воздействия эластической компрессии на венозный отток. Повышение тканевого давления ведет к увеличению резорбции жидкости в венозном отделе капиллярной сети и снижению фильтрации в артериальном. Но этот механизм реализуется лишь при компрессии бандажа выше 30 мм рт. ст.
Показания к компрессионному лечению. Бесспорно, любое проявление хронической венозной недостаточности нижних конечностей является показанием к применению эластической компрессии. В то же время в литературе нет четких рекомендаций относительно длительности применения этого вида лечения при различных формах нарушений венозного оттока. Наиболее часто выделяют ограниченный и длительный сроки использования компрессионного лечения. Показаниями к применению эластической компрессии на ограниченный промежуток времени считаются: хирургическое или инъекционное лечение варикозной болезни; профилактика хронической венозной недостаточности во время беременности; профилактика острого венозного тромбоза после абдоминальных, ортопедических и других видов хирургических операций. Компрессионное лечение на длительный срок назначается при посттромботической болезни, врожденных аномалиях венозной системы, хронической лимфовенозной недостаточности.
Такое деление настолько условно, что его вряд ли можно использовать в повседневной клинической практике. Исходя из этиологии и патогенеза большинства заболеваний вен нижних конечностей (варикозная болезнь, посттромботическая болезнь, венозные дисплазии и др.), ведущим фактором в развитии венозной недостаточности являются изменения венозной стенки, которые в настоящее время еще не поддаются радикальному излечению. Поэтому в большинстве случаев эластическая компрессия должна назначаться пожизненно. Изменяться могут средства компрессионного лечения и степень компрессии, однако полное прекращение использования эластического бандажа не является патогенетически обоснованным. Эластическая компрессия на ограниченный промежуток времени должна применяться для профилактики развития венозной недостаточности во время беременности и с целью предупреждения тромбоэмболических осложнений.
Противопоказаниями к применению эластической компрессии служат облитерирующие заболевания артерий нижних конечностей, декомпенсированная сердечная недостаточность.
Среди всех видов эластических компрессионных изделий можно выделить две основные группы — эластичные бинты и медицинский трикотаж.
Медицинские эластичные бинты разделяют на изделия с короткой (удлинение бинта менее 70 % от исходного состояния), средней (70—140 %) и длинной (более 140 %) растяжимостью. Тип бинтов, из которых формируют компрессионную повязку, определяет ее действие. Для стандартизации подхода к компрессионному действию бандажа введены следующие параметры: давление покоя, создаваемое компрессионным бандажом во время мышечной релаксации, и рабочее давление, создаваемое при мышечном сокращении.
Бинты длинной растяжимости — это бинты с низким рабочим давлением и высоким давлением покоя. Бандаж из них высокоэффективен для предупреждения послеоперационных кровотечений и гематом в ближайшем периоде после венэктомии, а также для профилактики и лечения острого тромбоза глубоких вен у пациентов, находящихся на постельном режиме. Бинты длинной растяжимости малоэффективны при хронической патологии, когда наибольшую нагрузку объемом и давлением венозное русло испытывает в вертикальном положении больного и во время ходьбы. При этом постоянно чередуются фазы расслабления и сокращения мышц. Поэтому для достижения лечебного эффекта эластического бандажа необходимы бинты, создающие высокое рабочее давление при низком давлении покоя. Этому требованию удовлетворяют бинты короткой растяжимости.
Бинты средней растяжимости используют для создания адекватной компрессии после пункционной или катетерной склеротерапии, а также при острых глубоких венозных тромбозах с момента начала активизации пациентов.
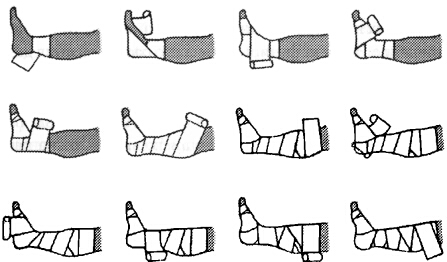
Эффективность компрессионного бандажа определяется не только правильным подбором бинтов, но и непременным соблюдением техники формирования повязки, которой зачастую не следуют даже специалисты. Компрессионный бандаж накладывается в горизонтальном положении тела при тыльном сгибании стопы и начинается от проксимальных суставов пальцев стопы, обязательно захватывая пятку. Натяжение бинта и, соответственно, создаваемое им давление должны плавно снижаться в проксимальном направлении. При этом рулон бинта раскручивают наружу в непосредственной близости от кожи. Бинт должен следовать форме конечности, для чего туры бинта должны идти в восходящем и нисходящем направлениях, при этом каждый тур бинта должен перекрывать предыдущий на 50–70 % (рис. 22).
Рис. 22. Формирование компрессионной повязки с помощью пластического бинта
Одним из принципов, которыми следует руководствоваться при наложении эластического бандажа с помощью бинтов, является моделирование цилиндрического профиля конечности. С этой целью используются специальные латексные или поролоновые подушечки, накладываемые на места естественных впадин на нижней конечности.
Признаком того, что эластический бандаж наложен правильно, является легкое посинение кончиков пальцев, которое исчезает при начале движения. Признаком неправильного формирования бандажа является выраженный отек в дистальных отделах конечности после снятия повязки.
Компрессионная повязка с помощью эластичных бинтов может меняться ежедневно или накладываться на более длительный срок (1–3 недели). В первом случае бандаж накладывают утром до подъема с постели и снимают перед сном. Бессменное ношение компрессионной повязки в течение нескольких дней или недель требуется, как правило, при наличии трофической язвы нижней конечности в стадии грануляции или эпителизации. Такие повязки состоят из нескольких слоев. На трофическую язву накладывают топическое лекарственное средство и покрывают слоем хлопчатобумажного бинта, а затем накладывают эластичный бинт.
Применение эластичных бинтов для компрессионного лечения не лишено ряда недостатков, к которым относятся: необходимость обучения пациентов правильному наложению бандажа, что далеко не всегда удается по тем или иным причинам, трудность достижения адекватной компрессии на бедре, нарушение температурного и водного баланса кожи, низкие эстетические свойства бинтовых повязок и необходимость ношения широкой обуви.
Другими представителями средств компрессионного лечения являются трикотажные изделия — чулки, гольфы, колготы.
Современный медицинский компрессионный трикотаж — это высокотехнологичные, высококачественные медицинские изделия. Они выпускаются крупными фирмами-изготовителями с использованием натуральных (хлопок, каучук) и синтетических (эластан) материалов. При их изготовлении используется специальная бесшовная вязка с переплетением петель из эластичных текстильных нитей со стержневой нитью, обеспечивающей давление. Эффект физиологического распределения давления обеспечивает специальная техника вязания, при которой промежуток между стержневыми нитями увеличивается за счет укрупнения петель. Готовые изделия проходят контроль длины, внешнего вида, тест на распределение давления.
Среди компрессионного трикотажа выделяют изделия профилактического и лечебного действия. Профилактические средства создают давление на уровне лодыжек менее 18 мм рт. ст. и применяются в группах риска развития варикозной болезни — у беременных, при семейном анамнезе заболевания, у лиц, работа которых связана с длительным пребыванием в положении стоя, а также с целью профилактики тромбоэмболических осложнений после хирургических вмешательств.
Лечебные чулки, гольфы и колготы, в зависимости от величины развиваемого над лодыжками давления, делятся на компрессионные классы. Ношение трикотажа I компрессионного класса (18,4—21,2 мм рт. ст.) рекомендуется при ретикулярном варикозе и телеан-гиэктазиях, функциональных нарушениях венозного оттока (синдром «тяжелых» ног, флебопатии беременных). Показанием к использованию изделий II компрессионного класса (25,1—32,1 мм рт. ст.) является прежде всего варикозная болезнь, в том числе у беременных и при эпителизирующихся трофических язвах. Помимо этого, трикотаж II класса можно использовать после флебэктомии или склеротерапии.
Медикаментозное печение. По происхождению можно выделить несколько групп флеботропных препаратов.
Группа бензопиронов включает около 25 лекарственных средств, оказывающих на организм разное воздействие, но одно из них общее — это уменьшение всех видов высокобелковых отеков. Среди этой группы препаратов — альфа-бензопироны и гамма-бензопироны, представленные в России и Украине препаратами де-тралекс и цикло-3-форт. Механизм флеботонического действия этих препаратов связан с потенцированием действия норадреналина. Кроме флеботонического, эти препараты обладают противовоспалительным, лимфодренажным эффектами, угнетают адгезию и миграцию нейтрофильных лейкоцитов, препятствуя повреждению микроциркуляторного русла. Суточная доза детралекса составляет 2 таблетки в сутки, цикло-3-форт применяют по 1 капсуле 3 раза в сутки.
К группе бензопиронов относится также новый препарат — антистакс, представляющий собой экстракт красных листьев винограда. Антистакс содержит биологически активные флавоноиды, основными из которых являются кверцетин-глюкуронид и изо-кверцетин.
Препарат обладает капилляропротективным и противоотечным действиями, оказывает защитное действие на эпителий сосудов (стабилизируя мембраны) и увеличивает эластичность сосудов (нормализуя сосудистую проницаемость). Снижение проницаемости сосудистой стенки для плазмы, белков из сосудов в окружающую ткань замедляет образование отеков и уменьшает уже существующие отеки. На фоне приема антистакса отмечается достоверное улучшение микроциркуляции и рост парциального напряжения кислорода в тканях.
Препарат выпускается в виде капсул, содержащих 180 мг действующего вещества. Стандартная терапевтическая доза — 2 капсулы в сутки натощак.
Производные рутина (венорутон, троксевазин) оказывают флеботоническое и ангиопротективное действие, уменьшают проницаемость и ломкость капилляров, обладают противовоспалительным эффектом. Венорутон выпускается в виде капсул по 0,3 г и таблеток по 0,5 г. Суточная доза его составляет 0,9–1,0 г. Троксевазин применяют по 2–3 капсулы в день.
Из растительных экстрактов применяют сапонины (аэсцин, эскузан) и алкалоиды спорыньи (вазобрал).
Среди комбинированных препаратов — анавенол (основным активным компонентом которого является рутозид, а также входящий в него эскулин и дигидроэргокристина мезилат) и гинкор-форт (состоящий из экстракта гинкго билоба, троксерутина и гептаминола гидрохлорида). Гинкор-форт применяют по 1 капсуле 2 раза в сутки.
Синтетические препараты представляют собой обширную группу лекарственных средств разного механизма действия — алпростадил (вазопростан), дипиридамол, дицинон, добезилат кальция, клопидогрель, пентоксифиллин, трибенозид, тиклопидин.
Показания к применению различных групп препаратов зависят от многих факторов, в том числе от стадии и тяжести течения заболевания, степени риска развития осложнений. Вместе с тем следует признать, что объективных критериев, позволяющих выработать оптимальную тактику фармакотерапии, пока нет. Однако клинический опыт позволил выработать определенные принципы фармакотерапии, а именно: а) лечение должно быть курсовым; б) длительность и регулярность повторения курсов медикаментозного лечения зависят от выраженности симптомов хронической венозной недостаточности. Так, при легких нарушениях оттока крови достаточно коротких (1,5–2 месяца) лечебных курсов. При выраженных нарушениях оттока крови целесообразно увеличить длительность приема препарата как за счет удлинения курса лечения (до 5–6 месяцев), так и за счет меньшего перерыва между курсами.
В большинстве случаев при незначительно выраженной венозной недостаточности достаточно использования монотерапии одним из современных флеботоников. При выраженных нарушениях венозного оттока следует обязательно использовать комбинацию различных по механизму лекарственных средств в сочетании с другими видами лечения хронической венозной недостаточности.
Благодаря применению имеющихся в распоряжении лекарственных средств в настоящее время можно существенно улучшить результаты лечения хронической венозной недостаточности, улучшить качество жизни, повысить социальную и профессиональную активность пациентов, вернуть их к активному образу жизни. По этим причинам фармакотерапия должна занять достойное место наряду с хирургическими методами, склеротерапией и эластической компрессией и стать одним из основных методов лечения больных хронической венозной недостаточностью нижних конечностей.
Массаж. Прежде всего следует сказать, что при наличии у больных варикозного симптомокомплекса к массажу и назначению физических упражнений нужно подходить осторожно, так как при этом осложнении создается предрасположение к развитию флебита или тромбофлебита. В каждом таком случае назначению массажа должно предшествовать исследование состояния свертывающей и противосвертывающей системы крови. При нерезко повышенной свертываемости крови массаж следует сочетать с одновременным применением антикоагулянтов.
Методика массажа при варикозном расширении вен зависит от локализации, характера и тяжести поражения. При неосложненном расширении подкожных вен голени (отсутствие недостаточности клапанного аппарата и трофических расстройств) рекомендуется применение массажа с целью разгрузки венозной и лимфатической сети, а также улучшения трофики тканей. Сначала массируют бедро, включая область ягодиц, далее голень, затем стопу. Из массажных приемов применяются поверхностное непрерывистое, плоскостное и обхватывающее поглаживание попеременно с легким полукружным растиранием (не затрагивая варикозно расширенные вены) и легкое потряхивание мышц. Во время массирования больной лежит на спине, нижние конечности слегка согнуты в коленных суставах и приподняты (под углом 45°). При одностороннем поражении массируют обе нижние конечности, начиная со здоровой. С целью улучшения трофики кожных покровов, а также усиления лимфо- и кровообращения в тканях дополнительно рекомендуется в области расширения подкожных вен производить в восходящем и нисходящем направлении сначала легкое пощипывание только кожи, а затем — кожи с захватом подкожно-жировой клетчатки. Разминание мышц, а также прерывистая вибрация в форме похлопывания или рубления на пораженных конечностях противопоказаны. Противопоказания к массажу:
? острые воспалительные заболевания миокарда и оболочек сердца;
? пороки сердца в стадии декомпенсации;
? коронарная недостаточность, сопровождающаяся частыми приступами стенокардии или аритмиями различного происхождения;
? недостаточность кровообращения 116 и III степени; 0 гипертоническая болезнь III стадии;
? тромбооблитерирующие заболевания периферических артерий в стадии гангрены;
? тромбооблитерирующие заболевания периферических артерий при наличии выраженных явлений атеросклероза мозговых сосудов и наклонности к нарушению мозгового кровообращения;
? аневризма сосудов;
? флебит, тромбофлебит.
Самомассаж ног. Для профилактики варикозного расширения вен и лечения начальной стадии заболевания полезно ежедневно делать массаж ног. Предлагаемый комплекс вы можете делать самостоятельно.
При этом важно помнить, что массировать выступающие вены ни в коем случае нельзя — это может привести к тромбообразованию!
ИП: сидя.
1. Поглаживание ног от колена до паха снизу вверх (2–3 раза).
2. Разминание мышц бедра (5–7 раз).
3. Массаж коленного сустава подушечками пальцев кругообразными, прямолинейными и спиралевидными движениями (каждое движение по 3–4 раза).
4. Нажатие кулаком на подколенную ямку (2–3 раза), легкий массаж этой области подушечками пальцев.
ИП: лежа на спине, ноги согнуты в коленях.
1. Поглаживание по наружной и внутренней сторонам голени снизу вверх (2–3 раза).
2. Разминание мышц голени (3–4 раза).
3. Потряхивание мышц голени (3–4 раза).
4. Разминание голеностопного сустава и стопы: про-массируйте сначала каждый палец, затем круговыми движениями подошву и пятку, энергично разотрите
стопу и голеностопный сустав (каждое движение по 3–4 раза).
5. Легкие, быстрые поглаживания всей ноги снизу вверх, сначала наружной, потом внутренней стороны, начиная от стопы и заканчивая пахом.
Для достижения нужного эффекта следует повторить весь комплекс 3 раза. Важно соблюдать направления основных массажных линий. Ни в коем случае нельзя массировать выступающие вены — это может привести к тромбообразованию!
Гимнастические упражнения. При варикозном расширении вен гимнастические упражнения являются важным, неотъемлемым компонентом лечения. Улучшая работу мышечно-венозной помпы, создавая разницу внутрибрюшного давления, физические упражнения помогают восстановить нормальное кро-во- и лимфообращение, особенно венозное, благодаря чему уменьшаются трофические изменения в тканях пораженной конечности, повышается работоспособность.
Поэтому комплексы упражнений должны включать упражнения для нижних конечностей (с большой амплитудой) и дыхательные упражнения (с большой амплитудой диафрагмы). Кроме того, рекомендована ходьба в медленном темпе (в зависимости от степени венозной недостаточности — от 2–3 до 6–8 км/ч). Во время занятий необходимо помнить, что упражнения не должны вызывать болевых ощущений и увеличения отеков.
При начальной форме варикозного расширения вен (без выраженных узлов) рекомендуется 2–4 раза в день лежать по 10–15 минут с поднятыми на опору ногами, после чего, не меняя положения, выполнять следующие упражнения.
Комплекс упражнений:
1. Напрячь и расслабить мышцы бедер движением коленных чашечек к себе и от себя. Повторить 10—12 раз. Дыхание свободное.
2. Диафрагмальное дыхание: выпятить живот — вдох, втянуть — выдох. Повторить 3–4 раза. Темп медленный.
3. Согнуть ноги в голеностопных суставах, затем выпрямить. Повторить 10 раз. Темп медленный. Дыхание свободно.
4. Поднять руки через стороны вверх — вдох, опустить — выдох. Повторить 3–4 раза. Темп медленный.
5. Согнуть и разогнуть пальцы ног. Повторить 10 раз. Темп медленный. Дыхание свободное.
6. Поднять руки вверх над головой — вдох, опустить — выдох. Повторить 3–4 раза. Темп медленный. После упражнений необходимо отдохнуть с приподнятыми кверху ногами, рекомендовано эластичное бинтование ног (компрессионный трикотаж).
Физиолечение. Появление новых методов физиотерапевтического воздействия открывает большие возможности их использования как в пред- и послеоперационном периодах, так и в комплексе консервативного лечения при невозможности хирургической коррекции оттока крови.
Основными направлениями применения физических методов лечения больных ХВН следует считать:
? коррекцию отечного синдрома, венозного стаза, гипоксии, нарушений микроциркуляции и лечение трофических расстройств;
? коррекцию ранних послеоперационных (посттравматических) расстройств — гематом, инфильтратов, сопутствующих отеков и болевого синдрома.
Среди физических факторов, способствующих элиминации жидкости тканями, стимуляции венозного и лимфооттока, тканевой микроциркуляции и регенерации, большое внимание уделяется методам перемежающейся пневмокомпрессии (ППК).
Перемежающаяся пневмокомпрессия (ППК). Консервативная терапия ХВН не может быть достаточно эффективной без воздействия на венозный застой и регионарную гипертензию посредством наружной эластической компрессии. В настоящее время для уменьшения венозного застоя и отека конечности большинство авторов применяют эластическое бинтование нижних конечностей.
В настоящее время метод ППК применяется в комплексном лечении посттравматических отеков, лимфостаза, постмастэктомических отеков, варикозного расширения вен и лимфатических отеков конечностей при беременности, для стимуляции лимфовенозных анастомозов после их наложения по поводу лимфостаза, для профилактики тромбозов глубоких вен после различных оперативных вмешательств, в том числе после реконструктивных операций на магистральных венах конечностей.
Терапевтическое воздействие ППК основано на стимуляции деятельности мышечно-венозной помпы голени. Прерывистое внешнее сдавление мышц голеней с помощью пневматических устройств имитирует работу и замещает функцию мышечно-венозной помпы.
ППК увеличивает в несколько раз скорость регионарного кровотока, повышает фибринолитическую активность крови, способствует выведению интерстициальной жидкости в лимфовенозную циркуляцию.
ППК противопоказана при остром венозном тромбозе, местных воспалительных явлениях, выраженной сердечной недостаточности, при облитерируюших заболеваниях артерий нижних конечностей с индексом регионарного систолического давления ниже 80 %.
Применение ППК зачастую не позволяет полностью ликвидировать кислородную задолженность тканей. Некоторые ученые подчеркивают, что единственным методом повышения содержания кислорода в крови, способным ликвидировать тканевую гипоксию, является гипербарическая оксигенация.
Помимо прямого действия гипербарический кислород обладает рядом опосредованных эффектов, таких как активирование биосинтетических процессов; предупреждение образования токсичных метаболитов и активирование их разрушения; регулирование функциональной активности клеток; активирование эндогенной системы антиоксидантов; кроме того, гипербарическая оксигенация при поражении мышечно-венозной помпы уменьшает явления венозного застоя и отека.
Как отмечалось выше, пневмокомпрессия обеспечивает только элиминацию жидкости из тканей. Остающиеся протеины обтурируют тканевые каналы и лимфатические капилляры, а происходящая трансформация фибриногена в фибрин приводит в последующем к развитию фиброзно-склеротических изменений в тканях.
Поэтому в комплекс наряду с ППК необходимо включать ручной лимфодренаж с помощью системы «Хивамат-2000», генерирующей переменное электростатическое поле.
Массаж в электростатическом поле. Немецкие специалисты Г.Зайдль и В.Валднер предложили использовать электростатическое поле для повышения эффективности процедур ручного массажа и дренажа лимфы. Они разработали аппарат и назвали его «Хивамат-200» («Hivamat-200»).
Это высоковольтный прибор с большим внутренним сопротивлением, в результате чего сила генерируемого им постоянного тока не превышает нескольких микроампер. Терапевт и пациент во время процедуры подключаются к полюсам прибора, и между поверхностями их тел, согласно эффекту Джонсона — Рабека, возникает электростатическое поле. Ток подается в виде бифазных импульсов. В каждый момент времени терапевт и больной заряжены разноименно, явление электролиза исключено, а поле, согласно теории конденсатора, внутрь тел не проникает. Наличие активной разрядки в аппарате гарантированно исключает накопление на коже участников лечения статического электричества. Поэтому единственным и уникальным действующим фактором процедуры являются сагиттальные возвратно-поступательные смещения всей толщи подлежащих тканей тела пациента («глубокая осцилляция тканей», по терминологии немецких авторов). Они происходят во время импульсов тока только на участках движения рук терапевта, облаченных в специальные виниловые токонепроводящие перчатки: поверхность притягивается в месте касания перчатки и отпускается после их отведения в сторону. Субъективно при этом пациент ощущает вибрацию.
Технически мануальные воздействия с помощью системы «Hivamat-200» выполняются как процедуры ручного массажа. Давление и скорость движений зависят от используемой частоты: при низкой — движения медленные, при высокой — попеременно медленные и быстрые. Процедуры проводят последовательно на обеих конечностях. Вначале воздействуют на переходную зону (верхняя треть бедра) переходящими захватами пальцев, затем выполняют широкоразмашистые поглаживания одной или двумя руками по ходу венозного оттока всей конечности с акцентом на зоны отеков (окружение краев обеими руками и «выжимание»). Длительность процедуры (на каждую конечность): 8—10 минут при частоте 160 Гц и 10 минут — при 60 Гц.
Возникающие при этом низкочастотные вибрации в тканях оказывают обезболивающее, противо-отечное и трофико-регенераторное действие, что повышает эффективность специальных приемов ручного массажа. Это обеспечивает плавную элиминацию воды и протеинов из тканей, что предотвращает формирование фиброза.
Для эффективного лечения ХВН нижних конечностей рекомендуется следующий режим Терапии с помощью прибора «Hivamat-200». Длительность процедуры (на каждую конечность): 8—10 минут при 160 Гц, 10 минут — при 60 Гц. Курс лечения — 10–15 процедур, проводимых ежедневно или через день.
Среди противопоказаний к использованию метода ручного лимфодренажа следует отметить острые инфекции; инфекционные заболевания кожи; туберкулез в активной фазе; тромбофлебит; рожистое воспаление; злокачественные опухоли, не подвергавшиеся радикальному лечению; тяжелые заболевания сердечно-сосудистой системы в стадии декомпенсации; электронные имплантируемые приборы (пейсмекеры и пр.); беременность; индивидуальную непереносимость электростатического поля.
Таким образом, метод ручного лимфодренажа с успехом применяется при лечении лимфатических отеков разной локализации и разной этиологии.
Метод электростимуляции. В настоящее время проводятся попытки добиться улучшения микроциркуляции путем улучшения моторики кровеносных сосудов. Для этого применяется метод электростимуляции мышечного аппарата конечности. Мышечная электростимуляция до сих пор применяется при венозной и лимфатической недостаточности, отеках различной этиологии, нейротрофических и склеротических поражениях тканей нижних конечностей. Однако имеются данные о быстром развитии мышечного утомления после электростимуляции. Большим недостатком процедуры является ее болезненность и возможность ожогов кожи под электродами при использовании постоянного тока.
Для стимуляции гладкой мускулатуры лимфатических и венозных сосудов хороший эффект оказывает электроимпульсное воздействие с помощью аппарата «LymphaVision», который генерирует специфические токи, сходные по физическим показателям с биологическими. Непосредственными механизмами действия электростимуляции этими токами являются увеличение скорости оттока лимфы, улучшение питания и регенерации тканей, уменьшение их склерозирования и фиброза. Электрические импульсы подводятся с помощью двух пар электродов, располагаемых в паховой области и на задних поверхностях обеих голеней. Силу тока подбирают индивидуально до ощущения пациентом чувства «внутреннего биения», при необходимости силу тока увеличивают до появления мышечных сокращений. Продолжительность процедуры составляет в среднем 20 минут. Курсовое лечение составляет 10–20 процедур, проводимых ежедневно. В течение года возможно проведение 2–4 курсов с соответствующими интервалами.
Клинический эффект при применении электростимуляции от аппарата «LymphaVision» проявляется в виде увеличения объема и скорости лимфатического оттока в большей степени на пораженной конечности, объема венозного оттока, уменьшения толщины подкожной клетчатки на пораженной конечности, уменьшения чувства тяжести в нижних конечностях и болевого синдрома.
Для стимуляции венозного оттока хороший эффект дает интерференционная терапия от аппарата «Stereo-dynator 928». Интерференционные токи — токи низкой частоты, образующиеся в глубине тканей за счет наложения двух синусоидальных токов средней частоты. Механизм лечебного действия интерференционных токов обусловлен раздражением проприо- и интеро-рецепторов тканей и в значительной степени зависит от частоты тока. Интерференционный ток частотой от 0 до 50 Гц возбуждает нервно-мышечные структуры, вызывает тонизирование и сокращение отдельных групп скелетных и гладких мышц. За счет динамогенного действия после процедуры улучшаются кровообращение и трофика тканей, проявляется нормализующее действие на нервную систему. Стереоэлектроды располагают на область икроножной мышцы и заднюю поверхность бедра. Выбор программируемого режима, включающий попеременное воздействие разными частотами (3 минут — 200 Гц, 10 минут — 2,5—25 Гц, 2 минут — 200 Гц), нормализует тонус вегетативной нервной системы, оказывает раздражающее воздействие на симпатический нерв, вследствие ритмических мышечных сокращений способствует активизации мышечно-венозной помпы, отмечается выраженный обезболивающий эффект.
Особый интерес представляет применение физических факторов в раннем послеоперационном периоде. Не секрет, что почти постоянно возникающие после флебэктомии внутритканевые гематомы и болезненные инфильтраты надолго портят жизнь пациенту. Не случайно продолжительность восстановительного периода (то есть амбулаторной нетрудоспособности) после флебэктомии составляет 28 дней по нормативам здравоохранения. Но наличие, как правило, множественных разрезов и асептических наклеек затрудняет проведение традиционных физиотерапевтических процедур.
В этих условиях наиболее распространенным методом физиотерапии является магнитотерапия. Магнитотерапия является одним из наиболее щадящих и легко переносимых методов физиотерапии, который у большинства больных не дает неблагоприятных побочных реакций. Под воздействием магнитного поля отмечаются изменение проницаемости мембран, стимуляция роста Т-лимфоцитов и клона В-лимфоцитов с рецепторами к иммуноглобулинам классов А, Е, то есть усиление клеточного и гуморального иммунитета. Это приводит к гипосенсибилизации и ослаблению аллергических реакций. Лечебное действие магнитного поля при ХВН обусловлено нормализацией регионарного кровообращения, улучшением микроциркуляции, гипокоагуляционным и противоотечным действием.
Уменьшение и ликвидация отеков требуют многократного проведения процедур магнитотерапии.
Специфическим механизмом биологического действия магнитного поля в отличие от других физических факторов является взаимодействие с движущимся потоком крови, сопровождающееся изменением системы гемостаза. При слабых воздействиях магнитного поля наблюдается гипокоагуляционный эффект.
В последнее время успешно используются аппараты, генерирующие бегущее магнитное поле («БИМП», «АЛИМП»). Пораженную конечность помещают в индуктор-соленоид, еще 2–3 индуктора-соленоида располагают на поясничной области. Параметры воздействия: бегущее магнитное поле частотой 10—100 Гц, магнитная индукция 5 мТл. Продолжительность воздействия 20–30 минут. Курс лечения — 15–20 процедур. Использование переменного магнитного поля низкой частоты за счет поглощенной энергии оказывает стимулирующий эффект на микроциркуляцию, обеспечивает противоотечный и обезболивающий эффект.
К местным методам физиотерапевтического лечения послеоперационных гематом и инфильтратов относится криотерапия. Использование современной установки «Criojet», обеспечивающей подачу охлажденной, осушенной, регулируемой воздушной струи с температурой от -30 до -60 °C, является, безусловно, перспективным. Этот способ имеет неоспоримые преимущества: охлаждающей средой является атмосферный воздух, что делает процедуру безвредной, а кратковременность воздействий исключает возможность обморожений и осложнений. В основе лечебного воздействия лежат экспериментально зафиксированные механизмы стрессовой стимуляции нейрогуморальной системы и периферического кровообращения. Локальная криотерапия вызывает в тканях, подвергаемых воздействию, сужение сосудов, а в окружающих тканях — их расширение. Последовательная смена вазоконстрикции и вазодилатации активизирует оксигенацию тканей, улучшает метаболизм.
Таким образом, применение современных физиотерапевтических методов для регресса гематом и инфильтративных изменений способствует улучшению функциональных и эстетических результатов флебэктомии, снижению сроков послеоперационной нетрудоспособности.
Дарсонвализация известна как метод стимуляции микроциркуляторного кровотока. Воздействие высокочастотными колебаниями в импульсном режиме способствует снижению тонуса гладкой мускулатуры, то есть оказывает антиспастическое действие. Все это способствует уменьшению болевых ощущений, парестезии, зуда. Воздействие проводят по ходу варикозно расширенных вен, мощность воздействия — до ощущения средней интенсивности покалывания и тепла, по 10–15 минут, курс лечения включает 15–20 ежедневных процедур.
Гальванизация. Раздражение гальваническим током кожных рецепторов активизирует крово- и лимфообращение, способствует раскрытию капилляров, тем самым улучшая трофические процессы. Нередко при гальванизации имеет место тенденция к гиперкоагуляции, что следует учитывать при лечебном использовании метода у больных при ХВН. Гальванизация также сопровождается выраженной гиперемией. Это ограничивает ее использование. Курс лечения включает 7–8 процедур, проводимых ежедневно.
Электрофорез — это электрофармакологический метод, обеспечивающий специфическое влияние лекарственного вещества на фоне действия гальванического тока как активного биологического раздражителя. Применяется при лечении всех стадий ХВН, особенно осложненных, при тромбофлебите, тромбозе глубоких вен (после стихания острого процесса), при посттром-бофлебитической болезни, а также при длительно незаживающих трофических язвах голени. Плотность тока составляет 0,03—0,05 мА/см, продолжительность процедуры — 15–20 минут, курс лечения включает 10–12 процедур.
Для лечения индуративных, индуративно-язвенных форм ХВН широко применяется электрофорез гепарина, трипсина и других ферментов, антибиотиков. При тромбозе глубоких вен ноги в фазе реканализации с целью ускорения рассасывания инфильтрата при отсутствии латентной инфекции используют электрофорез йодида калия, лидазы, трипсина, химотрипсина и других ферментов. При посттромботической болезни целесообразно назначение электрофореза трипсина, лидазы, гепарина или антибиотиков на пораженную область.
УВЧ-терапия. Электрическое поле УВЧ в терапевтических дозировках снижает сосудистый тонус, заметно расширяет капилляры, увеличивает кровоток, способствует образованию коллатералей, ускоряет регионарную лимфодинамику. Эти изменения приводят к усилению метаболизма и регенеративных процессов, улучшению трофики тканей.
Электрическое поле УВЧ оказывает противовоспалительное, болеутоляющее, противоотечное, сосудорасширяющее действие. Применяется продольная (при тромбофлебите поверхностных вен) и поперечная методика (при тромбофлебите глубоких вен) с использованием нетепловой дозы, проводится 8—10 процедур по 10–15 минут.
Лазерная терапия. Метод основан на воздействии электромагнитных волн оптического диапазона. Излучение лазера поглощается тканями, непосредственно контактирующими с излучением, способствует изменению функциональной активности клеток за счет активизации мембранных рецепторов клетки, что и обеспечивает усиление биосинтетических процессов, то есть повышение размножения клеток. Эти первичные механизмы действия лазерного излучения обеспечивают улучшение микроциркуляции, снижение отека ткани, стимуляцию регенерации ткани, местных механизмов иммунологической защиты и повышение чувствительности микрофлоры к антибиотикам.
Для лечения и заживления язв голени при пост-тромботической болезни применяется гелий-неоновое лазерное излучение с длиной волны 632,8 нм на расстоянии 80 см от язвенной поверхности, продолжительность воздействия от 20 секунд до 5 минут на одно поле. Курс лечения включает 10–15 процедур.
Применяют также полупроводниковый импульсный инфракрасный лазер с длиной волны 890 нм по контактной стабильной методике с частотой 80 Гц и мощностью в импульсе 10 Вт по 4–8 минут (доза на поверхности кожи за 1 сеанс 1,6–2,4 Дж). На курс назначают 15–20 процедур, проводящихся ежедневно.
При остром и хроническом тромбофлебите поверхностных и глубоких вен световой луч лазера перемещается по ходу пораженных вен, от периферии к центру (снизу вверх), длительность воздействия 10–12 минут. При проведении этой процедуры кожа должна быть чистой, так как мази, йод, бриллиантовая зелень имеют высокий коэффициент поглощения и резко снижают мощность лазерного излучения.
При наличии варикозно расширенных узлов дополнительно воздействуют на 1–3 поля стабильно по 1–2 минуты на каждое. В середине курса можно подключить надвенное облучение крови.
Магнитно-лазерная терапия — сочетание постоянного магнитного поля (ПМП) с лазерным излучением в инфракрасной области. В медицинской практике наиболее часто применяют магниты с индукцией 25, 50 и 75 мТл. Ряд авторов отмечают благоприятное воздействие ПМП на микроциркуляторное русло и крупные сосуды, причем наблюдается Смещение элементов движущейся крови за счет индуцированной электродвижущей силы, повышение уровня свободного гепарина, удлинение времени рекальцификации, понижение толерантности плазмы к гепарину, уменьшение антигепариновой активности крови и ускорение фи-бринолиза под влиянием ПМП малой индуктивности.
Магнитно-лазерная терапия применяется при варикозной и посттромботической болезни для улучшения кровоснабжения пораженной конечности. Воздействие производят на подколенную ямку (64 секунды), паховую область (128 секунд), зону проекции печени спереди (128 секунд). При этом магнитная индукция составляет, 5(1—75 мТл, частота 80 Гц, мощность в импульсе — 4–8 Вт. Курс лечения включает 8—10 процедур. Начиная с 5-й процедуры при необходимости добавляют воздействие на трофические нарушения по 64 секунды. Повторно курс лечения возможно назначить не ранее чем через 4 недели.
Ультрафиолетовое облучение (УФО). Весьма благоприятное воздействие оказывают УФ-лучи с длиной волны 297 нм, вызывающие расширение артериол, а затем и капилляров, повышающие фагоцитарную активность лейкоцитов, оказывающие парабиотическое действие на нервно-мышечный аппарат. Эта процедура усиливает общую сопротивляемость организма к неблагоприятным факторам за счет повышения адаптационных возможностей. УФ-облучение применяют при рожистом воспалении кожи ног, остром и подостром тромбофлебите, трофических язвах голени, развившихся на фоне ХВН. УФ-облучение пораженной конечности проводят 2–3 биодозами, облучение повторяют 2 раза с интервалами 2 дня, увеличивая до 4–6 биодоз; при язвах начинают с 4–5 биодоз и постепенно увеличивают до 6–8, а с началом эпителизации уменьшают до 1/2 — 1 биодозы, всего 8—10 облучений.
Бальнеотерапия. Положительный эффект от применения радоновых ванн связан с уменьшением явлений венозной гипертензии, что проявляется ощущением легкости ноги, уменьшением отека, а. также подтверждается при капилляроскопии картиной расширения капилляров, порозовением фона. Не вызывая резкого притока крови, радоновые ванны позитивно влияют на тонус сосудов, улучшают венозный отток, капиллярное кровообращение. Назначаются общие радоновые ванны с концентрацией 40–80 нКи/л при температуре 35–36 °C по 10–15 минут курсом 10–12 процедур через день.
Применение сероводородных ванн еще недавно считалось противопоказанным при ХВН из-за риска обострения болевого и отечного синдрома. В настоящее время признается целесообразность применения сероводородных ванн при трофических расстройствах, в отдаленные сроки после перенесенного острого тромбофлебита для стимуляции микроциркуляции, обменных процессов в коже, регенерации и эпителизации язв. Общие сероводородные ванны с концентрацией 50—100 мг/л при температуре 36 °C продолжительностью 10–15 минут применяют через день курсом 10–15 процедур. После их проведения необходим отдых в горизонтальном положении с приподнятыми ногами. Если по каким-либо причинам противопоказаны общие ванны, можно ограничиться полуваннами. Но следует признать противопоказанным назначение ножных ванн, когда больной сидит с опущенными ногами. В этих условиях затрудненного венозного оттока стимуляция местного кровообращения может лишь усугубить венозную гипертензию и сопровождаться усилением болей, отеков.
С целью повышения венозного тонуса и улучшения общей гемодинамики могут быть использованы общие минерально-хлоридные ванны, как правило, в комплексе процедур восстановительного или санаторно-курортного лечения. Бальнеопроцедуры противопоказаны больным в остром периоде тромбофлебита, в первые 6 месяцев после тромбоза глубоких вен, при рецидивирующем тромбофлебите, а также при септических состояниях.
Грязелечение показано при остаточных явлениях тромбофлебита, при лечении больных с трофическими расстройствами на фоне ХВН. Назначают грязевые аппликации на пораженную конечность при температуре 38–40 °C на 15–20 минут через день или два дня подряд с днем перерыва курсом 10–12 процедур. Целесообразно чередование по дням грязелечения с сероводородными ваннами.
Положительный эффект от бальнеотерапии и грязелечения у больных с ХВН следует учитывать при планировании санаторно-курортного лечения. Использование курортов с хлоридно-натриевыми и радоновыми ваннами, а также радоновыми, сероводородными и азотно-кремнистыми термальными водами в комплексе реабилитационных мероприятий следует признать весьма перспективным.
Таким образом, арсенал современных физиотерапевтических средств открывает большие возможности их использования у больных хронической венозной недостаточностью нижних конечностей.
Оперативное лечение. При выявлении случаев осложненного течения ВБВНК (экзема конечности, трофические язвы голени, последствия перенесенного тромбофлебита, выраженные проявления хронической венозной недостаточности) пациентам проводится консервативное лечение, включающее также элементы подготовки к оперативному лечению с последующим направлением в специализированное отделение стационара.
В амбулаторном режиме проводится инъекционная склеротерапия с использованием средств компрессионного лечения. Возможно осуществление эхосклеротерапии. Выполняются небольшие по объему минифлебэктомии, а также флебэктомии притоков с использованием криозондов, системы «TriVex». Возможно использование эндовенозной лазерной коагуляции ствола БПВ под контролем ультразвукового исследования.
Нежелательно выполнение оперативных вмешательств по поводу ВБВНК в амбулаторных условиях больным старше 60 лет при наличии у этих пациентов заболеваний сердца, сосудов, легких и других сопутствующих заболеваний.
Больным с трофическими язвами нижних конечностей производится комплексное общее и местное лечение, включающее как инфузионную терапию, так и механическую и химическую санацию язвы, комплексное реабилитационное и физиотерапевтическое лечение. При безуспешности консервативного лечения, а также после заживления трофических язв больные направляются в стационар для выполнения оперативных вмешательств.
Склерооблитерация. При подготовке к выполнению какого-либо вида компрессионной склеротерапии необходимо тщательное исследование, включающее детальный сбор анамнеза, физикальный осмотр, а также инструментальное обследование (выполнение дуплексного сканирования). Этот объем обследования должен быть проведен каждому пациенту, подвергающемуся склеротерапевтическому воздействию.
При сборе анамнеза особое внимание следует уделить наличию тяжелой соматической патологии, аллергическому анамнезу, лекарственной полиаллергии. Оценить факторы, создающие трудности при проведении сеансов склеротерапии, такие как ожирение, жаркое время года, психологическая неготовность пациента. Уточнить наличие беременности, принимает ли пациент гормональные препараты, а также характер трудовой деятельности и образ жизни.
На практике обычно используются такие препараты, как фибровейн и этоксисклерол.
Из способов представляются предпочтительными:
? микросклеротерапия;
? традиционный метод и методика с использованием пенообразных форм (foam-form);
? эхоконтролируемая склеротерапия.
Эти методики широко используются как самостоятельно, так и в качестве дополняющих хирургическое вмешательство (после оперативного лечения).
Каждый метод склеротерапевтического воздействия имеет определенные показания к применению, соблюдение которых влияет на лечебный и косметический результат лечения.
Микросклеротерапия используется при лечении ретикулярного варикоза и телеангиэктазий.
Компрессионная склеротерапия выполняется пациентам с изолированным варикозом притоков магистральных подкожных вен, а также в послеоперационном периоде для склерозирования оставленных во время вмешательства варикозных вен.
Foam-form-склеротерапия основана на использовании флебосклерозирующего препарата (обычно используются препараты, обладающие свойствами поверхностно-активных веществ, — фибровейн, этоксисклерол)
в виде мелкодисперсной пены. Это позволяет уменьшить эффективную концентрацию, сократить количество необходимого склерозанта. Показания аналогичны таковым при использовании традиционной склеротерапии.
Эхосклеротерапия подразумевает ультразвуковой контроль за пункцией вены, введением и распространением препарата. Основным показанием к эхосклеротерапии является глубокое расположение варикозно измененных притоков в подкожной клетчатке. Одним из показаний может служить наличие крупных перфорантов (в области трофических язв) с целью получения временного эффекта — заживления язвы и подготовки больного к оперативному вмешательству.
Крайне важным элементом склеротерапии является наложение компрессионного бандажа. Для обеспечения эффективности склеротерапии компрессия должна быть осуществлена сразу после введения препарата (при традиционной методике). Методика foam-form предполагает экспозиционирование пенообразного склерозирующего вещества в вене и наложение компресии через 1–2 минуты после инъекции без наружной компрессии вены в этот период. Это позволяет выполнить склерооблитерацию нескольких притоков на одинаковом уровне в течение одного сеанса.
После завершения процедуры пациенту в обязательном порядке рекомендуют совершить пешую прогулку продолжительностью 30–40 минут, а в дальнейшем — ежедневную непрерывную ходьбу на расстояние 3–5 км. Контрольный осмотр с заменой компрессионного бандажа проводят спустя 7—10 суток в зависимости от объема выполненной склеротерапии.
Введение склерозанта также должно осуществляться под эхоконтролем. Возможно проведение эхосклеротерапии с использованием и пенообразных форм препаратов.
Сразу по окончании инъекции накладывается компрессионный бандаж.
Микросклеротерапия является методом выбора при лечении внутрикожного ретикулярного варикоза и телеангиэктазий. С ее помощью облитерируют сосуды диаметром от 0,5 до 3 мм (ретикулярный варикоз и телеангиэктазии).
Введение склерозанта начинают с центральной вены, которая дренирует весь телеангиэктаз, и осуществляют медленно. После извлечения иглы место пункции прижимают марлевым (ватным) шариком и фиксируют гипоаллергенным пластырем. Необходимости в немедленном наложении компрессионного бандажа нет, поскольку интенсивность кровотока во внутрикож-ных венах невелика и короткой экспозиции препарата достаточно для начала его действия. Как правило, бинт или компрессионный чулок накладывают после выполнения всех необходимых инъекций.
Для создания компрессионного бандажа при ми-кросклеротерапии возможно использование компрессионных чулок II класса. Продолжительность периода непрерывной компрессии составляет 3–4 суток.
Осложнения компрессионной склеротерапии можно разделить на две группы:
? ранние, то есть развивающиеся непосредственно во время процедуры;
? поздние, проявляющиеся через несколько часов или суток.
Наиболее опасными осложнениями из первой группы являются: анафилактический шок, другие генерализованные аллергические реакции (отек Квинке, бронхоспазм и др.).
Во время склеротерапии могут развиваться так называемые ваговазальные реакции (головокружение, тахикардия, потливость, снижение артериального давления).
К поздним осложнениям склеротерапии относят внутрикожные и подкожные кровоизлияния, гиперпигментацию кожи, тромбофлебит подкожных вен, некрозы кожи и образование неососудов.
Минифлебэктомия. Развитие в последние десятилетия методики минифлебэктомии по Р. Мюллеру существенно расширило объем амбулаторной флебологиче-ской помощи пациентам. Стало возможным удаление отдельных сегментарно расширенных вен с косметическим эффектом, приближающимся к эффекту от склеротерапевтического воздействия. Своевременно предложенная пациенту и выполненная минифлебэктомия позволяет не только решать косметические задачи, но и предотвращать дальнейшую перегрузку поверхностной венозной системы нижних конечностей и, как следствие, прогрессирование варикозной болезни.