2.2. Способы классификации рака легкого
1. Клинико-анатомическая классификация рака легкого (Савицкий А. И., 1957):
I. Центральный рак:
а) эндобронхиальный;
б) перибронхиальный;
в) разветвленный.
II. Периферический рак:
а) круглая опухоль (узловая форма);
б) пневмониеподобный рак верхушки легкого (рак Панкоста).
III. Атипичные формы, связанные с особенностями метастазирования (медиастинальный рак, милиарный карциноматоз и др.).
Приведенная классификация не теряет практического значения и в настоящее время, хотя многие международные классификации не предусматривают подобного деления опухолей.
Разработка проблемы рентгенонегативного рака показала несостоятельность ограничения центральной формой опухоли сегментарных бронхов. Среди больных рентгенонегативным начальным раком, т. е. пред– и микроинвазивным, у 13 % опухоль локализовалась в пределах субсегментарного бронха, но по всем характеристикам соответствовала центральной форме, что позволило провести больным этой группы эндоскопическое лечение с хорошими отдаленными результатами.
Принимая во внимание сложности дооперационной дифференциальной диагностики периферического и центрального перибронхиального рака субсегментарного бронха, обусловливающих появление на рентгенограммах узлового образования в средней зоне легкого, А. Х. Трахтенберг и В. И. Чиссов (2000) считают оправданным выделение и строгое отнесение рентгенонегативных опухолей бронхов этого порядка к центральной форме и предлагают свою классификацию.
2. Клинико-анатомическая классификация рака легкого (Трахтенберг А. Х., Чиссов В. И., 2000):
I. Центральная форма – опухоль субсегментарного, сегментарного, долевого, главного бронха.
II. Периферическая форма – опухоль паренхимы легкого.
III. Медиастинальная форма – множественное метастатическое поражение внутригрудных лимфатических узлов без установленной локализации первичной опухоли в легком.
IV. Диссеминированная форма – множественное поражение легких без установленной локализации первичной опухоли (карциноматоз легких) в других органах.
Периферическая форма рака. Периферический рак легкого в 70 – 80 % случаев имеет шаровидную форму, располагается в легочной паренхиме. При такой узловой форме рака опухоль не имеет капсулы и часто располагается в плащевой зоне. При субплевральной локализации опухоли плевра над ней утолщена, в центре имеется втяжение. Опухоль может быть фиксирована к грудной стенке и при дальнейшем росте прорастает в париетальную плевру, фасцию, межреберные мышцы, ребра, вызывая их деструкцию.
Полостная форма периферического рака легкого встречается редко – в 2 – 5 % случаев. Некроз и распад в центре обычно наблюдаются при размере опухоли более 5 см. Стенки утолщены из-за бугристости внутренней поверхности. Крайне редко полость связана с просветом одного из бронхов среднего калибра и не содержит жидкости. Недостаточное кровообращение создает условия для распада легочной ткани с разрушением стенки сосудов, вследствие чего возникает угроза кровотечения.
Пневмониеподобный рак встречается в 3 – 5 % случаев. Он имеет вид инфильтрата в легочной паренхиме без четких границ. Распространение опухоли происходит по альвеолярным ходам и бронхиолам. Макроскопически такой рак чаще всего бронхиолоальвеолярный и по рентгенологическим признакам напоминает пневмонию.
Бронхиолоальвеолярный рак (БАР). Классифицируется как высокодифференцированная аденокарцинома легкого, которая обычно располагается в периферических отделах легкого и характеризуется внутриальвеолярным ростом, причем альвеолы служат стромой. А. Х. Трахтенберг и В. И. Чиссов классифицируют данный рак следующим образом:
I. Локализованная форма:
а) одноузловой;
б) пневмониеподобный.
II. Распространенная форма:
а) многоузловая;
б) диссеминированная.
Центральная форма рака. Важное значение в характеристике центрального рака легкого имеет особенность роста опухоли.
Экзофитный (эндобронхиальный) рак характеризуется ростом опухоли в просвет бронха. При этом опухоль чаще всего имеет вид полипа, бугристая поверхность которого полностью лишена нормального эпителия.
Эндофитный (экзобронхиальный) рак характеризуется преимущественным ростом в толщу легочной паренхимы. При этой форме роста проходимость бронха сохранена в течение длительного времени.
Разветвленный рак с перибронхиальным ростом характеризуется муфтообразным расположением опухоли вокруг бронха. Опухоль как бы повторяет его очертания и распространяется по направлению бронха, равномерно суживая его просвет.
На практике чаще наблюдается смешанный характер роста опухоли с преобладанием того или иного компонента. Точно установить характер роста опухоли возможно только во время операции или патологоанатомического исследования. В связи с этим характер роста опухоли, установленный морфологически при изучении макропрепарата, должен найти отражение в окончательном морфологическом диагнозе.
Медиастинальная форма рака характеризуется метастазами в лимфатические узлы средостения при невыясненном первичном очаге рака. Обычно поражаются верхние и нижние (бифуркационные) трахеобронхиальные и паратрахеальные лимфатические узлы. Поражение может быть одно– или двусторонним. Первичный очаг иногда не удается обнаружить даже на вскрытии.
Первичный карциноматоз — это двусторонний рак легких в виде множественных узлов различного размера.
Наиболее характерным типом роста центральных опухолей является эндобронхиальный – 66,6 %, реже смешанный – 14,8 % и перибронхиальный – 18,4 %. В долевом бронхе рак встречается в 52 % случаев, сегментарном – в 33,5 %, в субсегментарном – в 14,8 % случаев, в главном и промежуточном бронхе – в 11,1 %. Прорастание первичной опухоли в соседние структуры и органы отмечается в 31,9 % случаев. Наиболее часто в патологический процесс вовлекаются париетальная плевра, перикард, магистральные сосуды корня легкого, средостение, диафрагма.
Важное значение в характеристике опухоли и определении прогноза имеет анатомическая форма роста центрального рака. Точно установить характер роста только на основании клинико-рентгенологических и бронхоскопических данных без учета результатов изучения препарата, полученного во время операции и патологоанатомического исследования, невозможно.
В зависимости от темпов роста выделяются следующие виды карцином:
а) опухоли с быстрым темпом роста (время удвоения опухоли менее 80 дней);
б) опухоли со средним темпом роста (время удвоения от 80 до 150 дней);
в) опухоли с медленным темпом роста (время удвоения более 150 дней).
Исследования, проведенные Н. А. Карасевой и Э. Я. Друкиным (1992), показали, что у женщин преобладают периферические опухоли с медленным темпом роста (42,1 %), тогда как у мужчин удельный вес медленно растущих карцином составляет всего 25,1 %. Это связано, прежде всего, с преобладанием у женщин высокодифференцированных карцином, характеризующихся медленным ростом (52,1 %), у мужчин такие опухоли составляют не более 17,1 %.
3. Международная гистологическая классификация опухолей легких (ВОЗ, Женева, 1981).
I. Эпителиальные опухоли.
А. Доброкачественные:
1. Папиллома:
а) плоскоклеточная папиллома;
б) переходно-клеточная папиллома.
2. Аденома:
а) полиморфная (смешанная опухоль);
б) мономорфная;
в) другие типы.
Б. Дисплазия:
– рак in situ.
В. Злокачественные:
1. Плоскоклеточный рак (эпидермоидный рак):
– веретеноклеточный (плоскоклеточный) рак.
2. Мелкоклеточный рак:
а) овсяноклеточный рак;
б) рак из клеток промежуточного типа;
в) комбинированный овсяноклеточный рак.
3. Аденокарцинома:
а) ацинарная аденокарцинома;
б) папиллярная аденокарцинома;
в) бронхиолоальвеолярный рак;
г) солидный рак с образованием слизи.
4. Крупноклеточный рак:
а) гигантоклеточный рак;
б) светлоклеточный рак.
5. Железисто-плоскоклеточный рак.
6. Карциноидная опухоль.
7. Рак бронхиальных желез:
а) аденокистозный рак;
б) мукоэпидермоидный рак;
в) другие типы.
8. Другие типы.
II. Опухоли мягких тканей.
III. Мезотелиальные опухоли.
А. Доброкачественная мезотелиома.
Б. Злокачественные мезотелиомы:
1. Эпителиальная.
2. Фиброзная (веретеноклеточная).
3. Бифазная.
IV. Другие типы различных опухолей.
А. Доброкачественные.
Б. Злокачественные:
1. Карциносаркома.
2. Легочная бластома.
3. Меланома. 4. Лимфома.
5. Другие.
V. Вторичные опухоли.
VI. Неклассифицируемые опухоли.
VII. Опухолеподобные поражения.
А. Гамартома.
Б. Лимфопролиферативные поражения.
В. «Опухолька» (tumourlet).
Г. Эозинофильная гранулема.
Д. «Склерозирующая» гемангиома.
Е. «Воспалительная» псевдоопухоль.
Ж. Другие.
В 2004 г. в рамках очередного издания «Голубых книг» ВОЗ предложила новую классификацию опухолей легкого под редакцией W. D. Travis [et al.], основываясь на последних морфологических разработках.
Злокачественные эпителиальные опухоли
Плоскоклеточная карцинома
Папиллярная
Светлоклеточная
Мелкоклеточная
Базалоидная
Мелкоклеточная карцинома
Комбинированная мелкоклеточная карцинома
Аденокарцинома
Аденокарцинома, смешанный подтип
Ацинарная аденокарцинома
Папиллярная аденокарцинома
Бронхиолоальвеолярная карцинома
Немуцинозная
Муцинозная
Смешанная немуцинозная и муцинозная или неопределенная
Солидная аденокарцинома с продукцией слизи
Фетальная аденокарцинома
Муцинозная («коллоидная») карцинома
Слизистая цистадекарцинома
Перстневидно-клеточная аденокарцинома
Светлоклеточная аденокарцинома
Крупноклеточная карцинома
Крупноклеточная нейроэндокринная карцинома
Комбинированная крупноклеточная нейроэндокринная карцинома
Базалоидная карцинома
Лимфоэпителиомоподобная карцинома
Светлоклеточная карцинома
Крупноклеточная карцинома с рабдоидным фенотипом
Железисто-плоскоклеточная карцинома
Саркоматозная карцинома
Плеоморфная карцинома
Веретеноклеточная карцинома
Гигантоклеточная карцинома
Карциносаркома
Легочная бластома
Карциноидные опухоли
Типичный карциноид
Атипичный карциноид
Опухоли из слюнных желез
Мукоэпидермоидная карцинома
Аденокистозная карцинома
Эпителиально-миоэпителиальная карцинома
Преинвазивные образования
Плоскоклеточная карцинома in situ
Атипическая железистая гиперплазия
Диффузная идиопатическая гиперплазия нейроэндокринных клеток легких.
При сравнительном анализе этого варианта классификации с предыдущими аналогами ВОЗ (Ольховская В. М., 1993; Travis W. D., 1999) и распространенной в Северной Америке классификацией AFIP становится очевидным, что принципиальных изменений в распределении материала по группам, его описательных характеристиках и выделении каких-либо новых форм не произошло. Имеет место либо перегруппировка, либо перестановка различных нозологических единиц из рубрики в рубрику, опухоли плевры стали рассматриваться отдельно, но весь «комплект» тех или иных новообразований в общем весьма обширном «калейдоскопе» под названием «опухоли легких» сохраняется. Однако к очередным достоинствам последней классификации рака легкого ВОЗ следует отнести: более четкую характеристику плоскоклеточной дисплазии и рака in situ, описание последних достижений иммуногистохимии в этой области, более тщательный анализ нейроэндокринных новообразований. В настоящее время крупноклеточная нейроэндокринная карцинома воспринимается как гистологический вариант высокодифференцированного немелкоклеточного рака легкого с признаками нейроэндокринной дифференцировки иммуногистохимических нейроэндокринных маркеров. К классу крупноклеточных карцином относят несколько вариантов, включая крупноклеточную нейроэндокринную и базалоидную карциномы, которые характеризуются неблагоприятным прогнозом. И, наконец, идентифицирован новый класс рака легкого, характеризующийся широким спектром клеточной дифференцировки (от эпителиальной до мезенхимальной), получивший название карциномы с плеоморфными, саркоматоидными или саркоматозными элементами. Иммуногистохимический метод и электронная микроскопия являются ценными методами диагностики и субклассификации гистологических подтипов, однако большинство опухолей легкого могут быть классифицированы при использовании только световой микроскопии (Мацько Д. Е., Желбунова Е. А., Имянитов Е. Н., 2007).
Преинвазивные образования включают в себя плоскоклеточный рак in situ, атипическую железистую гиперплазию и диффузную идиопатическую гиперплазию нейроэндокринных клеток.
Плоскоклеточная дисплазия и рак in situ могут быть самостоятельной патологией, но могут выступать и в качестве составляющей инвазивного рака. Следует учитывать, что термин «преинвазивный» не означает обязательный переход в инвазивный рак. Рассматривают следующие фазы превращения эпителия в плоскоклеточный рак: нормальный эпителий ? гиперплазия ? плоскоклеточная метаплазия ? дисплазия ? рак in situ ? плоскоклеточный рак.
При решении вопроса о степени выраженности дисплазии (умеренная, средняя, выраженная) и о том, что она уже достигла степени рака in situ, учитываются толщина эпителиального пласта, клеточный и ядерный полиморфизм, изменение размеров клеток, анизоцитоз, дискариоз (нарушение гистологической дифференцировки в виде десквамации клеток, имеющих нормальную цитоплазму и гиперхромные ядра), ориентация клеток и митотическая активность. При умеренно выраженной дисплазии митозы редки или отсутствуют вообще, при средней выраженной – фигуры митозов локализуются в нижней трети эпителиального пласта, при тяжелой дисплазии – в нижних двух третях, а при неинвазивном раке – во всей толще эпителия.
Атипическая железистая гиперплазия обычно бывает в виде фокуса размером менее 5 мм (редко превышает 10 мм), выстилает пораженные альвеолы (реже респираторный отдел.
Диффузная идиопатическая гиперплазия нейроэндокринных клеток может быть представлена очаговым скоплением нейроэндокринных клеток, небольшими узелками или более пространственно выраженной пролиферацией этих клеток. Иногда эти разрастания выдаются в просвет бронхиол, вплоть до полной обтурации последних. В тех случаях, когда опухолевые пролифераты приобретают местно-деструирующий рост с прорывом базальной мембраны и формированием фиброзной стромы, их традиционно обозначают как «опухольки». В тех случаях, когда новообразования превышают 5 мм, их относят к карциноидам.
Морфологическая диагностика опухолей легких подразумевает обязательное применение как минимум двух «рутинных» дополнительных методик – окраску на слизь и ШИК-реакцию, а также весьма частое использование иммуногистохимических исследований. Последние составляют отдельную главу при дифференциальной диагностике первичных и вторичных опухолей легкого, чему посвящены специальные разделы в руководствах С. В. Петрова и Н. Т. Райхлина и D. J. Dabbs.
Плоскоклеточный рак легкого диагностируется в 40,8 – 48,0 % случаев. Плоскоклеточная карцинома: опухоль, возникающая из бронхиального эпителия и характеризующаяся той или иной степенью выраженности кератинизации и/или наличием так называемых межклеточных мостков. Некоторые формы низкодифференцированного плоскоклеточного рака отличаются отсутствием пластов раковой паренхимы, рассыпным ростом малигнизированных эпителиоцитов, обширной воспалительной инфильтрацией. На светооптическом уровне при рутинных окрасках их бывает трудно отличить от воспалительного варианта злокачественной гистиоцитомы или болезни Ходжкина. Клеточный и ядерный полиморфизм в этих случаях подчас крайне выражен, вплоть до формирования гигантских клеток.
Приблизительно в половине случаев некоторые клетки плоскоклеточного рака содержат альцианположительный слизистый материал. Иногда в его клетках встречаются нейросекреторные гранулы.
Группа включает в себя собственно плоскоклеточный, папиллярный, светлоклеточный, мелкоклеточный и базалоидный варианты.
Дифференциальная диагностика проводится с крупноклеточным раком (в последнем нет кератинизации), папиллярный вариант нередко (особенно в мелких биоптатах) сложно отличить от папилломы (следует ориентироваться на инвазивный рост и цитологические признаки злокачественности). При массивном поражении переднего средостения следует помнить о возможности плоскоклеточного рака вилочковой железы. Кроме этого, плоскоклеточная метаплазия с атипией может иметь место при так называемом диффузном альвеолярном поражении (diffuse alveolar damage – DAD), в этом случае помогают наличие гиалиновых мембран, выраженная соединительнотканная пролиферация в межальвеолярных перегородках и гиперплазия пневмоцитов – изменения, характерные для DAD.
В зависимости от зрелости опухолевого эпителия и продукции кератина различают высоко-, умеренно и низкодифференцированный рак.
Плоскоклеточный высокодифференцированный (ороговевающий) рак составляет 2,4 % и представлен крупными полигональными или шиповидными клетками, напоминающими клетки покровного эпителия, расположенных в виде ячеек и тяжей. Цитоплазма хорошо выражена, ядра округлые с четкими ядрышками. Важная отличительная черта данного рака – образование кератина с формированием роговых «жемчужин».
Плоскоклеточный умеренно дифференцированный (неороговевающий) рак составляет 48,8 % и характеризуется большим полиморфизмом клеток и ядер, значительным количеством митозов. Характерно наличие межклеточных мостиков и кератина в некоторых клетках.
Плоскоклеточный низкодифференцированный (малодифференцированный) рак – 28,8 % и представлен полиморфными полигональными клетками, иногда несколько вытянуты. Ядро веретенообразное или округлое, много митозов. Кератин встречается лишь в отдельных клетках. На различных участках опухоли можно обнаружить клетки веретеноклеточного рака. Некоторые формы низкодифференцированного плоскоклеточного рака отличаются отсутствием пластов раковой паренхимы, рассыпным ростом малигнизированных эпителиоцитов, обширной воспалительной инфильтрацией. На светооптическом уровне при рутинных окрасках их бывает трудно отличить от воспалительного варианта злокачественной гистиоцитомы или болезни Ходжкина. Клеточный и ядерный полиморфизм в этих случаях подчас крайне выражен, вплоть до формирования гигантских клеток.
Веретеноклеточный рак – рак бифазного строения. Веретеноклеточный вариант обусловлен как наличием плоскоклеточного рака, так и веретеноклеточного компонента, возникающего из плоскоклеточного. Веретеноклеточный компонент характеризуется саркомоподобным строением, часто с выраженным полиморфизмом и наличием митозов. Прогноз заболевания при веретеноклеточном раке более благоприятный, чем при других формах плоскоклеточного рака.
Отчетливо выражено различие в частоте выявления разных клинико-анатомических форм плоскоклеточного рака легкого: в 2/3 случаев плоскоклеточный рак составляет центральную форму рака легкого, т. е. он развивается в более крупных бронхах, менее чем в 1/3 случаев – периферическую. В связи с этим плоскоклеточный рак более доступен для осмотра при эндоскопическом исследовании и его гораздо чаще диагностируют цитологически, чем другие типы новообразований. Опухоли указанного строения склонны к образованию массивных очагов некроза и формированию полостей, что обусловливает более частое возникновение кровотечения из опухоли, чем при других типах рака легкого. При плоскоклеточном раке организм может отвечать лимфоидной инфильтрацией стромы, поэтому даже высокодифференцированный плоскоклеточный рак может давать метастазы преимущественно во внутренние лимфатические узлы, часто ограничиваясь зоной грудной полости.
Железистый рак (аденокарцинома) – злокачественная эпителиальная опухоль, клеточные элементы которой формируют тубулярные, ацинарные или папиллярные структуры, продуцирующие слизь. Определение степени дифференциации аденокарцином может быть проведено только для ацинарного и папиллярного подтипов. Аденокарцинома является преимущественно периферической опухолью и чаще, чем другие виды рака легкого, сочетается с рубцовыми изменениями в легочной ткани (рубцовый рак).
Железистый рак (аденокарцинома) выявляется у 12,0 – 35,4 % больных, в том числе папиллярная аденокарцинома – у 68,5 %, тубулярная – у 31,5 %. Высокодифференцированная аденокарцинома наблюдается в 3,0 % случаев, умеренно дифференцированная – в 58,3 %, низкодифференцированная – в 38,7 – 46,0 %.
Высокодифференцированная аденокарцинома представлена железистыми структурами в виде трубочек или сосочковых структур. Клетки, как правило, цилиндрические, местами кубические или призматические, с округлыми или вытянутыми ядрами, много митозов. По мере уменьшения степени дифференцировки клеток становится более выраженным полиморфизм.
Умеренно дифференцированная аденокарцинома также состоит из крупных железистых клеток кубической или призматической формы, с обильной цитоплазмой, округлыми или овальными ядрами. На участке солидного строения клетки полигональной формы. Много митозов. Обнаруживаются поля мелких округлых клеток с гиперхромными ядрами.
Низкодифференцированная (малодифференцированная) аденокарцинома состоит из крупных полиморфных клеток с уродливыми светлыми ядрами, хорошо видимым ядрышком и обильной цитоплазмой. Железистоподобные структуры угадываются на отдельных участках опухоли.
Аденокарциномы – преимущественно периферические опухоли и чаще, чем другие виды рака легкого, сочетаются с рубцовыми изменениями в легочной ткани (рубцовый рак).
Бронхиолоальвеолярный рак – это первичная высокодифференцированная злокачественная эпителиальная опухоль, которая обычно локализуется в периферических отделах легкого и характеризуется внутриальвеолярным ростом. Бронхиолоальвеолярный рак составляет около 3 % и связан с предшествующими воспалительными и пролиферативными изменениями в легких, приведшими к образованию фиброза – рубца. В зависимости от степени дифференцировки выделяют два основных его типа: высокодифференцированный слизеобразующий и высокодифференцированный неслизеобразующий.
На практике в ряде случаев выделяется и третий тип опухоли – малодифференцированный, при котором опухолевые клетки имеют признаки анаплазии.
Выделяют также смешанный тип этого рака, когда по гистологическому строению его нельзя отнести к первым двум типам.
Слизеобразующий бронхиолоальвеолярный рак диагностируется в 41 – 60 % случаев, неслизеобразующий – в 21 – 45 % и смешанный – в 12 – 14 % случаев.
Мелкоклеточный рак – особая форма рака легкого, характеризующаяся высокой биологической агрессивностью, своеобразием морфологического строения и реакцией, возникающей в ответ на различные противоопухолевые воздействия. Мелкоклеточный рак легкого составляет 20 – 25 % больных раком легкого. В США ежегодно выявляются около 28 тыс. вновь заболевших. Среди вариантов недифференцированного рака легкого, отличающихся особо злокачественным течением, мелкоклеточный рак выделен в отдельную клинико-морфологическую единицу.
Согласно Международной гистологической классификации опухолей легких (ВОЗ, 1981), выделяют три подтипа мелкоклеточного рака легкого: овсяноклеточный, промежуточно-клеточный и комбинированный овсяноклеточный рак. Существует и другая классификация мелкоклеточного рака легкого, предложенная МАИР, в которой выделяются следующие подтипы:
1) чисто мелкоклеточный рак;
2) смешанный мелко– и крупноклеточный рак;
3) комбинированный мелкоклеточный рак.
Овсяноклеточный рак легкого. Представлен однородными мелкими клетками различной формы, которые обычно крупнее лимфоцитов, с гиперхромными плотными округлыми или овальными ядрами и крайне скудной цитоплазмой, в связи с чем создается впечатление голых ядер. Ядрышки не определяются, хроматин диффузный. Обычно при овсяноклеточном раке лимфоидная инфильтрация не определяется или выражена слабо.
Промежуточно-клеточный рак легкого. Представлен мелкими клетками, ядра которых сходны с таковыми овсяноклеточного рака, но их цитоплазма более выражена (обогащена). Опухолевые клетки больших размеров, могут быть полигональной или веретенообразной формы, менее мономорфны. При обнаружении в опухоли клеток обоих компонентов ее расценивают как овсяноклеточный рак. Опухоли, в которых обнаруживается сочетание клеток промежуточного типа с клеточными элементами крупноклеточного рака, расцениваются как промежуточно-клеточный рак.
Комбинированный мелкоклеточный рак. Это опухоль, в которой имеется компонент, представленный элементами овсяноклеточного рака в сочетании с элементами плоскоклеточного рака и/или аденокарциномы. Этот подтип выявляется у 1 – 3 % больных мелкоклеточным раком легкого, и при этом подтипе встречаются компонент веретеноклеточного рака, гигантоклеточного рака и карциносаркомы. У больных комбинированным мелкоклеточным раком легкого наблюдается иное клиническое течение заболевания, ответ на лечение и прогноз, чем при других формах мелкоклеточного рака легких.
Широкое изучение различных аспектов мелкоклеточного рака легкого позволило получить данные, на основании которых определены перспективные направления улучшения результатов лечения этого тяжелого быстротечного заболевания. Дискуссия о том, является ли эта форма рака легкого изначально локорегионарной либо первично-генерализованной опухолью, продолжается до настоящего времени. Однако большинство исследователей считают, что мелкоклеточный рак легкого следует разделять на локальную и распространенную стадию заболевания. В связи с этим в настоящее время меняются подходы к его лечению.
Для этого гистологического типа характерно бурное развитие болезни, раннее и распространенное метастазирование. К моменту установления диагноза нередко определяются метастазы в отдаленные органы и костный мозг.
Морфологическая диагностика мелкоклеточного рака легкого до лечения возможна у 93 – 98 % больных, диагностические ошибки отмечаются в 3 – 7 % случаев. Следует отметить, что возникают сложности при дифференциальной диагностике с карциноидными опухолями, малодифференцированным немелкоклеточным раком легкого, мелкоклеточной лимфоцитарной лимфомой и даже с хроническим воспалением. Определенное значение в этой ситуации имеет цитологическое исследование материала, полученного при бронхоскопии, иммуногистохимическое исследование материала и электронная микроскопия.
Крупноклеточный рак – злокачественная эпителиальная опухоль, клеточные элементы которой характеризуются крупными ядрами, выраженными ядрышками, обильной цитоплазмой и выраженными границами, но без типичных признаков плоскоклеточного рака, аденокарциномы или мелкоклеточного рака.
Крупноклеточный рак легкого составляет 9 % всех раковых опухолей легкого и относится к недифференцированным формам рака. Он наблюдается при центральном и периферическом раке легкого. Микроскопически определяют компоненты малодифференцированной аденокарциномы или плоскоклеточного рака, особенно при исследовании операционного материала, и в подобных случаях устанавливают диагноз – рак легкого, немелкоклеточный тип. Окончательно морфологический тип рака устанавливается с помощью электронной микроскопии иммуногистохимии.
Согласно Международной гистологической классификации опухолей легкого, выделяют пять вариантов опухоли: гигантоклеточный, светлоклеточный, веретеноклеточный, лимфоэпителиоподобный и крупноклеточный нейроэндокринный. Прогноз при этих подтипах крупноклеточного рака плохой, и только при I – II стадиях операция дает относительно удовлетворительные результаты (Rush W. [et al.], 1995).
Железисто-плоскоклеточный рак – это злокачественная опухоль, представленная элементами плоскоклеточного и железистого рака. Его диагностируют в 0,6 – 2,3 % случаев у всех больных раком легкого. Выделяют три подтипа этого рака: включающих преимущественно элементы железистого типа, преимущественно элементы плоскоклеточного типа и смешанный тип.
Опухоль должна содержать смесь компонентов плоскоклеточного рака и аденокарциномы, лишь в 5 % слчаев преобладает один из них. Степень злокачественности и склонность к метастазированию при комбинированных опухолях обусловливаются клетками с более низкой степенью дифференцировки. Одни авторы указывают на небольшую продолжительность жизни больных железисто-плоскоклеточным раком, другие не установили различий прогноза по сравнению с другими типами немелкоклеточного рака легкого (Sridhar K. S. [et al.], 1992).
Рак бронхиальных желез. Опухоли, включенные в данную группу, соответствуют типу рака слюнных желез и делятся на три подтипа: аденокистозный рак (цилиндрома), мукоэпидермоидный рак и плеоморфные смешанные опухоли.
Аденокистозный рак (цилиндрома) – злокачественная эпителиальная опухоль характерного криброзного строения. При аденокистозном раке могут также определяться другие типы расположения опухолевых клеток. Опухоль имеет более выраженную склонность к метастазированию и инфильтративному росту, чем мукоэпидермоидный рак легкого. Локализуется преимущественно в трахее, главных бронхах, реже – в долях.
Мукоэпидермоидный рак – представлен эпидермоидными, слизеобразующими клетками и клеточными элементами промежуточного типа. Опухолевые клетки характеризуются более доброкачественным характером строения, а рост опухоли менее агрессивный. Мукоэпидермоидный рак относится к числу редких опухолей. Локализуется в проксимальном отделе трахеобронхиального дерева, периферическая форма наблюдается у 14 % больных.
Карциноидные опухоли. Они отнесены к опухолям эндокринной системы, возникающим из клеточных элементов типа клеток Кульчицкого. Карциноиды подразделяются на следующие группы: типичные и атипичные карциноиды, мелкоклеточный рак и крупноклеточный нейроэндокринный рак. Этот рак встречается в 1 – 2 % всех новообразований легких. Перечисленные варианты различаются различным потенциалом злокачественности в виде выраженности инфильтративного роста, темпа прогрессии, способности к метастазированию.
Высокодифференцированный (типичный) карциноид микроскопически соответствует новообразованию со структурами альвеолярного, тубулярного, трабекулярного, солидного строения. Клетки опухоли полигональные с зернистой эозинофильной или светлой цитоплазмой и правильными овальными ядрами. Митозы наблюдаются редко.
Умеренно дифференцированный (атипичный) карциноид гистологически характеризуется нарастанием клеточности, появлением полиморфизма клеток и их ядер, наличием митозов, увеличением объема ядер и ядерно-цитоплазматического соотношения. Встречаются очаги дискомплексации трабекулярных, тубулярных, солидных структур. Признаки клеточной и структурной атипии, а также инвазивный рост при этих опухолях отмечается не только микроскопически, но и макроскопически.
Низкодифференцированный (анаплазированный и комбинированный) карциноид характеризуется выраженной структурной и клеточной атипией, наличием некроза и инфильтративного роста. При комбинированном подварианте структуры анаплазированного карциноида сочетаются со структурами рака, в том числе плоскоклеточного и аденокарциномы.
По данным А. Х. Трахтенберга, В. И. Чиссова (2000), метастазы при высокодифференцированном карциноиде обнаружены у 3 % больных, умеренно дифференцированном – у 17,5 % и низкодифференцированном – у 74 %. Прогноз у больных с карциноидными опухолями коррелирует с вариантом карциноида, стадией заболевания больного, размером опухоли, состоянием внутригрудных лимфатических узлов, инвазией сосудов.
Первичные злокачественные неэпителиальные опухоли легких. Понятие «первичные злокачественные неэпителиальные опухоли легких» объединяет различные по гистогенезу новообразования. До 1975 г. во многих публикациях под термином «саркома легкого» описывали многие другие злокачественные неэпителиальные опухоли (злокачественные лимфомы, карциносаркомы и др.).
5. Располагая значительным клиническим материалом, А. Х. Трахтенберг и В. И Чиссов (2000) предложили следующую классификацию злокачественных неэпителиальных опухолей легких:
I. Первичные саркомы:
• Мягкотканые саркомы.
• Хондросаркома.
• Остеосаркома.
II. Первичные злокачественные опухоли лимфоидной ткани.
• Болезнь Ходжкина.
• Неходжкинская лимфома.
• Солитарная плазмоцитома.
III. Карциносаркома.
IV. Злокачественная параганглиома.
V. Бластома легкого.
VI. Первичные злокачественные дизэмбриогенетические опухоли.
VII. Неклассифицируемые опухоли.
У мужчин плоскоклеточный рак легкого составляет 66 %, аденокарцинома – 20,1 % (в том числе высокодифференцированная аденокарцинома – 44,9 %), бронхиолоальвеолярный рак – 2,9 %. У женщин эти показатели составляют соответственно 28,8, 40,9 (70,4) и 16,7 %. Таким образом, в структуре рака легкого у женщин преобладает железистый рак, тогда как у мужчин основным гистологическим видом является плоскоклеточный рак (Карасева Н. А., Друкин Э. Я., 1992).
Р. Азыкбеков (1989) изучил особенности метастазирования различных гистологических форм рака легкого на аутопсийном материале 162 больных. При плоскоклеточном раке метастазы обнаружены в 71,8 % случаев, в том числе в регионарных лимфатических узлах – 43,7 %, в отдаленных лимфатических узлах – 18,3 %, в печени – 29,6 %.
При аденокарциноме легкого метастазы зарегистрированы в 79,4 % случаев, в том числе в регионарных лимфатических узлах – 35,3 %, в отдаленных лимфатических узлах – 32,3 %, в печени – 38,2 %.
Наиболее часто метастазирует мелкоклеточный рак легкого (88,2 % случаев), в том числе в регионарные лимфатические узлы – 62,7 %, отдаленные лимфатические узлы – 27,4 %, печень – 52,8 %. При крупноклеточном раке метастазы отмечаются у 83,7 % больных.
Метастазы в надпочечники при мелкоклеточном раке и аденокарциноме регистрируются в 2 раза чаще, чем при плоскоклеточном раке. В легкие чаще метастазирует аденокарцинома. В головной мозг – овсяноклеточный подтип мелкоклеточного рака легкого (46,6 %), тогда как в случае промежуточного подтипа метастазы этой локализации отмечаются у 11,1 % больных.
6. Клиническая классификация рака легкого.
I стадия – опухоль до 3 см в диаметре сегментарного, долевого или периферического бронхов без поражения висцеральной плевры. Метастазы в региональных лимфатических узлах отсутствуют.
IIа стадия – опухоль от 3 до 5 см в диаметре сегментарного, долевого или периферического бронха, не выходящая проксимально за пределы долевого бронха и без прорастания висцеральной плевры, или опухоль тех же или меньших размеров с прорастанием висцеральной плевры. Метастазы в региональных лимфатических узлах отсутствуют.
IIб стадия – опухоль той же или меньшей степени местного распространения с одиночными метастазами в бронхопульмональных лимфатических узлах.
IIIа стадия – опухоль более 5 см в диаметре долевого или периферического бронха, не выходящая проксимально за пределы долевого бронха и не прорастающая висцеральную плевру, или опухоль тех же или меньших размеров, вышедшая за пределы доли (распространяется на соседний долевой, промежуточный или главный бронх, прорастает висцеральную плевру, врастает в соседнюю долю) и/или вросшая на ограниченном участке в париетальную плевру, перикард, диафрагму.
IIIб стадия – опухоль той же или меньшей степени местного распространения с множественными метастазами в бронхопульмональных лимфатических узлах и/или одиночными или множественными удалимыми метастазами в лимфатических узлах средостения. IVа стадия – опухоль любой величины и локализации в легком, прорастающая в жизненно важные анатомические структуры или органы (верхняя полая вена, аорта, пищевод), и/или с обширным распространением на грудную стенку, диафрагму, средостение. Региональные метастазы отсутствуют.
IVб стадия – опухоль той же степени местного распространения с любыми вариантами регионарного метастазирования или опухоль меньшей степени местного распространения с неудалимыми регионарными метастазами, диссеминацией по плевре, специфическим плевритом, или опухоль любой степени местного распространения с клинически определяемыми отдаленными метастазами.
7. Классификация рака легкого по системе TNM (ICD-ОС34).
Правила классификации
Классификация применима только для рака. Должно быть гистологическое подтверждение диагноза, позволяющее определить морфологический подтип опухоли.
При оценке категорий T,NиMиспользуются следующие методы:
T-категории Физикальный осмотр, методы визуализации, эндоскопия и/или хирургическое исследование.
N-категории Физикальный осмотр, методы визуализации, эндоскопия и/или хирургическое исследование.
M-категории Физикальный осмотр, методы визуализации и/или хирургическое исследование.
Анатомические области и части
1. Главный бронх (С34.0)
2. Верхняя доля (С34.1)
3. Средняя доля (С34.2)
4. Нижняя доля (С34.3)
Регионарные лимфатические узлы
Регионарными лимфатическими узлами являются внутригрудные, прескаленные и надключичные лимфатические узлы.
TNM – клиническая классификация
Т – первичная опухоль

N – регионарные лимфатические узлы

М – отдаленные метастазы

pTNM – патологоанатомическая классификация

G – гистопатологическая дифференцировка

Группировка по стадиям

Схематическое отражение стадий рака легкого представлено на рис. 1 – 4.

Рис 1, а. Рак легкого. IА стадия. N0 – лимфатические узлы не поражены

Рис 1, б (продолжение). Рак легкого. IB стадия. N0 – лимфатические узлы не поражены

Рис. 2, а. Рак легкого. IIА стадия. N1 – поражение бронхопульмональных и (или) корневых лимфатических узлов
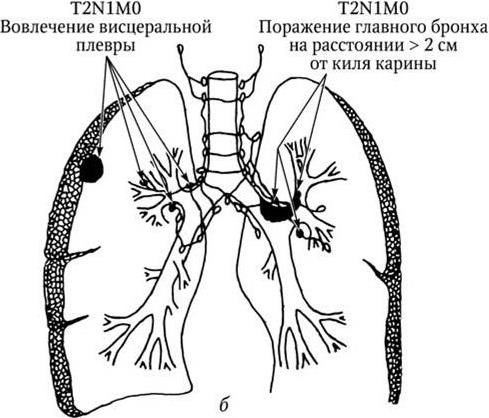
Рис. 2, б (продолжение). Рак легкого. IIВ стадия. N1 – поражение бронхопульмональных и (или) корневых лимфатических узлов

Рис. 2, в (продолжение). Рак легкого. IIВ стадия. N0 – лимфатические узлы не поражены
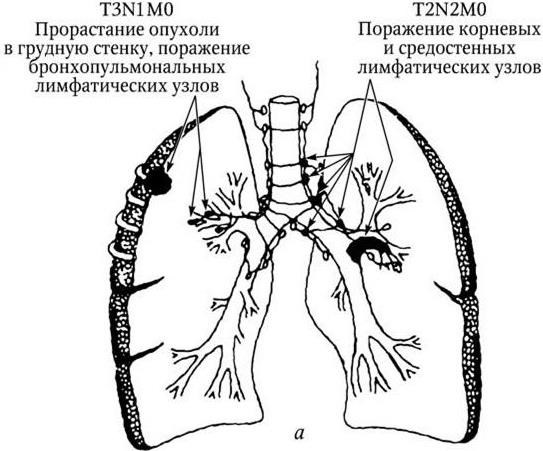
Рис. 3, а. Рак легкого IIIA стадия
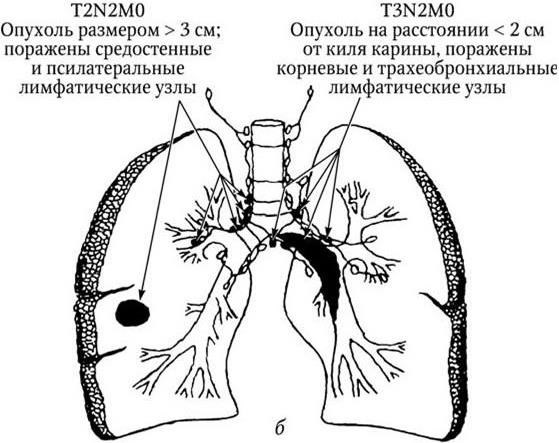
Рис. 3, б (продолжение). Рак легкого. IIIA стадия

Рис. 4, а. Рак легкого. IIIB стадия

Рис. 4, б (продолжение). Рак легкого. IIIB стадия






