Бронхиальная астма
Бронхиальная астма — заболевание легких, поражающее бронхи. В последние 20 лет значительно увеличилось количество страдающих бронхиальной астмой людей, особенно детей. Также часто астмой заболевают жители больших городов. В действительности астма сегодня — одно из самых распространенных хронических заболеваний детства, которым страдают 5 миллионов детей. Причина недавнего возрастания заболеваемости до конца не вполне понятна, однако в число основных факторов, провоцирующих болезнь, скорее всего, входит загрязнение воздуха, а также воздействие аллергенов и респираторные заболевания.
Симптомы астмы могут различаться, но обычно характерным признаком является свистящее дыхание. Свистящие хрипы — звуки, появляющиеся, когда дыхательные пути легких оказываются суженными, обычно — вследствие инфекции. При астме свистящие хрипы слышатся на выдохе, чаще всего — ночью или рано утром. Хотя свистящие хрипы являются визитной карточкой бронхиальной астмы, не все, у кого они слышатся, болеют данным заболеванием. Хотя для диагностики бронхиальной астмы не существует специальных тестов, дети, страдающие астмой, обычно испытывают 3 или более приступов свистящих хрипов, между которыми хрипы чаще всего прекращаются.
Обычно астму диагностируют после бронхиолита. После первого приступа рецидивы развиваются во время простуды. Между приступами дети чувствуют себя хорошо, но так как у детей простуда бывает часто, приступы астмы могут развиваться каждый месяц. Если других аллергических реакций у ребенка нет (он не страдает экземой, и его родители не страдают астмой), приступы астмы прекращаются в возрасте 3-6 лет. Если приступы свистящего дыхания появляются в первый год жизни и затем повторяются, то диагностируют астму.
У многих родителей такой диагноз вызывает беспокойство. Так как каждый случай индивидуален, здоровье ребенка необходимо обсудить с лечащим врачом. Сложно предсказать, как астма повлияет на ребенка, это заболевание может сильно варьировать. Так, у некоторых младенцев и детей приступы проходят легко, в то время как у других могут иметь тяжелую форму и затруднять дыхание, создавая угрозу для жизни.
При наличии астмы или аллергии в семейном анамнезе, у ребенка, страдающего частыми приступами свистящего дыхания, они, скорее всего, продолжатся в течение нескольких лет. Вылечить астму невозможно, поэтому назначают симптоматическое лечение, направленное на облегчение дыхания и профилактику приступов. Астма может развиваться и у детей, не страдающих аллергией. У них приступы провоцируют физическая нагрузка, стресс и раздражающие субстанции (триггеры), такие как пыльца, бытовые чистящие средства (особенно хлорка), духи и холодный воздух. Кроме того, распространенным триггером является сигаретный дым.
Сыграть роль спускового курка приступа астмы могут многие вещи, однако у детей младше 5 лет приступы чаще всего развиваются после респираторной вирусной инфекции, такой как простуда.
В число других распространенных факторов, провоцирующих приступы, входят:
— Загрязнения воздуха, такие как сигаретный дым или пары краски.
— Аллергены, например пыль, пылевые клещи, тараканы, шерсть животных, травы, пыльца и плесень.
— Воздействие на дыхательные пути холодного воздуха.
— Некоторые медицинские препараты.
— Некоторые продукты, такие как молоко, яйца и пшеница. У детей старшего возраста триггерами часто бывают орехи (включая арахис) и рыба.
— Желудочно-пищеводный рефлюкс.
Некоторые менее распространенные факторы, вызывающие приступ астмы:
— Стресс и эмоциональный срыв.
— Инфекционное поражение синусовых пазух.
— Перенесенные травмы дыхательных путей (например, у детей, которым была сделана трахеотомия или которые вдохнули сигаретный дым).
Симптомы и признаки
Когда у ребенка развивается приступ бронхиальной астмы, основным симптомом является кашель, усиливающийся в ночное время, во время физических упражнений или же после контакта с раздражителями (например, сигаретным дымом) или аллергенами (например, шерстью животных, пылью, пылевыми клещами или тараканами). При выдохе в дыхании ребенка будут слышаться свистящие хрипы. По мере развития приступа свистящие хрипы могут утихать, поскольку в легкие может входить и выходить все меньше воздуха. Во время приступа астмы ребенок может страдать от удушья, он учащенно дышит и втягивает грудную клетку и шею, стараясь вдохнуть воздух.
У многих детей, страдающих астмой, проявляются хронические симптомы, такие как ежедневный (или ночной) кашель, кашель во время физических упражнений или кашель при контакте с раздражителями, встречающимися ежедневно, такими как шерсть животных, пыль или пыльца растений. Астму считают «персистирующей», если чаще двух раз в неделю приходится использовать средства экстренной терапии (см. ниже), или если ребенок чаще двух раз в месяц просыпается ночью из-за симптомов. У некоторых детей свистящие хрипы в легких могут быть услышаны врачом (особенно на сильном выдохе) даже если другие симптомы не проявляются. У детей старшего возраста патологию можно выявить с помощью специального обследования функционального состояния легких.
Когда обращаться к врачу
В большинстве случаев страдающие астмой дети ведут нормальный образ жизни. Они могут играть во дворе и заниматься спортом. В то же время внимательно следите за ребенком, когда он играет в активные игры, и при развитии или ухудшении симптомов поговорите с врачом.
Если ваш ребенок страдает бронхиальной астмой, вам следует знать о тех ситуациях, когда ему потребуется немедленная медицинская помощь. Как правило, следует не откладывая отправляться к врачу или вызывать скорую медицинскую помощь, если:
— У ребенка серьезно затруднено дыхание, и ситуация видимо ухудшается, особенно если дыхание частое, и грудная клетка на вдохе сильно раздувается, а на мучительном выдохе слышны хрипы.
— Губы или кончики пальцев ребенка синеют, или же ребенок ведет себя необычно возбужденно, или же наоборот — сонлив, а также если его сознание путается.
— У ребенка появились боли в области груди, горла или шеи.
Кроме того, вы должны без замедления связаться с врачом, если:
— У вашего ребенка поднялась температура, появился кашель или свистящие хрипы в легких, его состояние не улучшается после лечения.
— Ребенка рвет, или же малыш не может принимать пероральные медикаменты.
— Его речь или сон затруднены вследствие хрипов, кашля или затруднения дыхания.
Лечение
Лечение бронхиальной астмы всегда проводится под наблюдением врача. Цели лечения следующие:
— Снизить частоту и тяжесть приступов, ослабить или предотвратить появление таких хронических симптомов, как кашель и затруднение дыхания.
— С помощью врача разработать осмысленный «план ответа» на любой серьезный приступ бронхиальной астмы, чтобы необходимость вызова неотложной медицинской помощи появлялась реже.
— Предоставить ребенку возможность расти и развиваться нормально, принимать участие в играх и занятиях здоровых детей без ограничений, насколько это возможно.
— Научиться контролировать симптомы болезни с использованием как можно меньшего количества медикаментов, чтобы снизить риск появления побочных эффектов лекарств.
— Обеспечить ребенку регулярное посещение школы.
— Снизить частоту обращений за неотложной медицинской помощью.
Опираясь на поставленные цели, ваш врач выпишет ребенку необходимые медикаменты. Кроме того, он может направить вас к специалисту, который оценит состояние легких ребенка. Врач поможет вам спланировать схему специального лечения, которой вы будете придерживаться больше. В эту программу, возможно, войдет обучение вас и ребенка использованию медицинских препаратов, которые ему прописаны, и разработка плана действий, с помощью которого вам удастся избегать контакта с раздражающими веществами и аллергенами, которые могут провоцировать появление свистящих хрипов.
Целесообразно составить письменный план действий, который вы сможете временами просматривать. Там должны быть перечислены назначенные ребенку лекарственные препараты, должно быть указано, когда и как их принимать, а также должны содержаться все остальные инструкции врача.
Если есть основания полагать, что приступы астмы обусловлены наличием у малыша сильной аллергии, ваш врач отправит вас на консультацию к детскому аллергологу или пульмонологу (врачу, специализирующемуся на болезнях легких). Так как часто астму сложно диагностировать, особенно у маленьких детей, врач может назначить полное обследование, включающее функциональную легочную пробу и кожную пробу. Для проведения функциональной легочной пробы используют специальный прибор, называемый спирометром, который позволяет измерить количество выдыхаемого воздуха. В первые три года такие тесты не проводят.
Выбор выписываемых ребенку медикаментов зависит от природы бронхиальной астмы. Для лечения астмы применяются 2 основных вида препаратов. Медикаменты одного вида расширяют дыхательные пути и расслабляют мышцы, чье сокращение вызывает обструкцию. Эти препараты, приносящие быстрое облегчение состояния больного и часто спасающие его жизнь, называются бронхолитиками. Другие типы лекарственной терапии предназначены для контроля над болезнью и поддержания состояния ребенка, они используются для лечения воспаления дыхательных путей.
— Средства экстренной терапии или препараты для купирования симптомов рассчитаны на кратковременное использование. Их применяют, если у ребенка развился приступ с кашлем и/или свистящим дыханием. Распространенным средством экстренной терапии является албутерол. Он расширяет дыхательные пути, уменьшает сдавленность в груди и облегчает дыхание. Эти препараты используют по мере необходимости, при этом необходимо тщательно выполнять инструкции врача. При развитии тяжелого приступа врач назначает дополнительные лекарства — например, пероральные кортикостероиды. Если прием лекарств не вызвал облегчения симптомов, ребенка необходимо обследовать. Обычно симптомы пропадают на несколько часов, после чего свистящее дыхание может развиться снова. У некоторых детей свистящее дыхание сохраняется, но если ребенок нормально ест и не страдает дыхательной недостаточностью, волноваться не о чем.
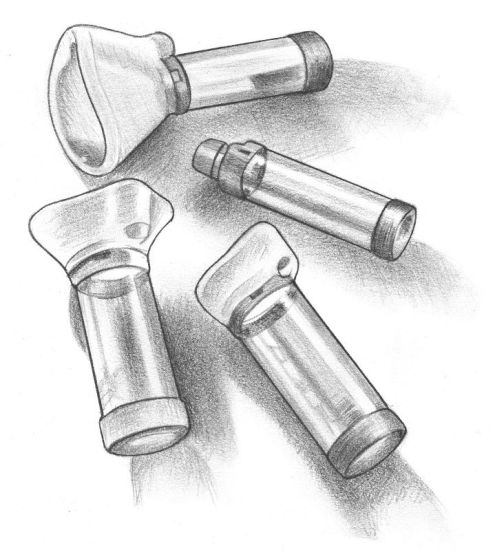
Средства экстренной терапии можно применять с помощью дозирующего ингалятора или небулайзера (см. следующий раздел). Врач должен четко объяснить, сколько доз следует давать ребенку. Обсудите с врачом и няней, когда нужно использовать средства экстренной терапии и как оценить их эффективность.
— Контролирующие препараты предназначены для ежедневного приема. Они нужны для того, чтобы контролировать астму, уменьшая частоту и интенсивность приступов. Их назначают детям, у которых приступы возникают чаще 2 раз в неделю, или кого чаще двух раз в месяц симптомы будят ночью. Контролирующие препараты снижают уровень воспаления, но не облегчают развившийся приступ.
Среди наиболее распространенных средств этой группы — ингаляции с кортикостероидами. Используется несколько разных стероидов, но все они действуют сходным образом: уменьшают воспаление дыхательных путей, что помогает уменьшить количество и тяжесть приступов. Как отмечалось выше, их можно применять с помощью дозирующих ингаляторов или небулайзеров. Для младенцев и маленьких детей обычно используют маску, которую надевают ребенку на лицо, и он делает несколько вдохов. Обычно дают две дозы препарата с интервалом в одну минуту, и ребенок делает 8-10 вдохов. Ингаляции обычно делают через каждые 5-6 часов или как назначит врач.
Врач (или медсестра) должны научить вас с ребенком пользоваться ингалятором, чтобы препарат попал в легкие. Ингалятор снабжен маской для младенцев и мундштуком для детей старшего возраста.
Другой способ приема лекарств — использование небулайзера. Они имеет компрессор, соединенный с приспособлением, похожим на чашечку, в которую помещают препарат. Компрессор превращает жидкость в мелкодисперсный аэрозоль, который и вдыхает ребенок. Для маленьких детей используется лицевая маска. Если маску не надеть, препарат уйдет в воздух, и в легкие не попадет. К сожалению, младенцам и маленьким детям маска не нравится, поэтому иногда ингаляцию приходится им делать во сне.
Кроме того, когда ребенок плачет, он получает меньше лекарства (и из небулайзера, и из обычного ингалятора). Поэтому очень важно давать препарат, когда ребенок спокоен.
Оба приспособления (небулайзер и обычный ингалятор) позволяют принимать препарат в нужных концентрациях, поэтому нужно выбрать, какое из них больше подходит ребенку.
Так как астма может иметь осложнения, и ее течение различается у разных людей, лечение назначают индивидуально. Если приступы у малыша случаются редко, врач может назначить только бронхорасширяющие средства, которые нужно применять во время приступов кашля и/или свистящего дыхания. Если астма имеет хроническую или рецидивирующую форму, обычно назначают лекарства для ежедневного приема. Их нужно принимать какое-то время (несколько недель), пока они не заработают в полную силу.
Противовоспалительные препараты — чаще всего кортикостероиды в форме ингаляций — назначают детям с персистирующими симптомами. Это эффективные и безопасные препараты, но их необходимо принимать регулярно. При нерегулярном приеме они неэффективны. Так как они не оказывают быстрого эффекта, часто хочется прекратить их прием, но при этом дыхательные пути ребенка окажутся незащищенными, и приступы будут чаще.
После ингаляции со стероидами ребенок должен прополоскать рот или вычистить зубы.
Недавно появился новый класс контролирующих препаратов — антагонисты лейкотриеновых рецепторов. Они блокируют активность химических веществ (лейкотриенов), которые участвуют в развитии воспаления дыхательных путей. Эти препараты принимают перорально в форме порошков, пилюль или жевательных таблеток. Они менее эффективны по сравнению с кортикостероидами, но их проще принимать. Для предотвращения приступов их следует принимать регулярно, как и кортикостероиды.
Еще один способ приема некоторых препаратов — порошковый ингалятор. Применение таких ингаляторов требует некоторого умения, так как они работают на активном вдохе — нужно самостоятельно вдохнуть, и воздушный поток увлекает за собой дозу препарата. Такие ингаляторы не назначают детям младше 5 лет.
Будьте внимательны, четко выполняйте назначения педиатра (пульмонолога или аллерголога) относительно использования лекарства. Не прекращайте его прием, не уменьшайте дозировку, не заменяйте назначенный препарат другим без консультации с врачом. В некоторых случаях врач назначает сразу несколько препаратов, чтобы подавить приступ, а затем некоторые лекарства отменяет. Иногда со временем уменьшают дозировку или заменяют препарат в зависимости от состояния ребенка. Если вы не понимаете, почему ребенку назначили данное лечение, или вам не понятно, как давать лекарство, обязательно все уточните.
Бывает, что препараты не помогают уменьшить симптомы. В таком случае могут потребоваться дополнительные лекарства или уточнение диагноза. Возможно, у ребенка вовсе не астма, или астма осложнена другими нарушениями, мешающими лечению. Врач назначит обследование на предмет возможных осложнений, таких как аллергический ринит, синусит и изжога (желудочно-пищеводный рефлюкс).
Профилактика
После тщательного и детального обследования может выясниться, что у ребенка аллергия. В таком случае первое, что нужно сделать — избегать аллергенов, наиболее распространенными из которых являются пыль и пылевые клещи. Хотя полностью избавиться от пыли нереально, можно принять меры, чтобы уменьшить ее воздействие на ребенка и снизить вероятность развития приступа. Вот несколько советов.
— Оберните матрас и подушку ребенка специальным противоаллергенным бельем.
— Пользуйтесь подушками и матрасами с синтетическим наполнителем вместо наполнителей из пуха и хлопка, выбирайте одеяла из акрилового волокна, которые можно стирать в стиральной машинке.
— Как можно чаще стирайте постельное белье, одеяла, подушки, покрывала и мягкие игрушки, используйте горячую воду, убивающую пылевых клещей.
— Ограничьте в доме количество мягких игрушек.
— Не допускайте домашних животных в комнату ребенка (особенно собак и кошек), лучше всего держите их вне дома.
— Убедите малыша не играть на коврах, которые собирают пыль.
— Следите за рационом питания ребенка как дома, так и в школе, чтобы исключить употребление продуктов, вызывающих аллергию.
— Когда вы пылесосите комнату, не пускайте в нее ребенка.
— Установите в комнате ребенка специальные фильтры, чтобы воздух в ней всегда оставался чистым.
— По возможности поддерживайте влажность воздуха в вашем доме в пределах 50% и ниже. Пылевые клещи и плесень любят влажные помещения.
— Оградите своего ребенка от табачного дыма (как от сигарет, так от трубки или сигар).




![Анатомия человека [9-изд]](https://img-lib.med-tutorial.ru/713982860/cover.jpg)

