ОСНОВЫ ПСИХОТЕРАПИИ
Так что же такое психотерапия? Напомним, что психотерапия – целенаправленное использование психических воздействий для лечения болезней. Психотерапию необходимо рассматривать как привлечение врачом всех возможностей лечебного влияния на больного, воздействие через его эмоциональные реакции, использование интеллектуальных возможностей и условно-рефлекторных связей. Иными словами, в каждое лечебное воздействие необходимо включать и психотерапевтический компонент. Наряду с этим психотерапия существует как самостоятельный метод лечения, и роль ее в общей системе лечебных мероприятий различна. При некоторых заболеваниях ей принадлежит решающая, ведущая роль (при истерических неврозах), при других заболеваниях врач пользуется психотерапией для облегчения состояния больного, для устранения невротических наслоений, отягощающих течение заболевания. Обязательным психотерапевтическое воздействие (лечение) является и при лечении сексуальных расстройств.
Психотерапию в некоторых случаях можно рассматривать как обучение больного, выражающееся в том, чтобы научить больного вести себя соответствующим образом в определенной ситуации и уметь управлять своими вегетативными и эмоциональными реакциями.
Кроме того, психотерапевтическое воздействие оказывают на больного поведение врача, беседа о характере заболевания, особенностях течения, рекомендации режима, лекарств, труда и отдыха. Все это будет в том случае, если поведение врача подчинено единой цели – внушить всеми средствами больному надежду на выздоровление. С глубокой древности известны случаи влияния некоторых лиц на психическое состояние других людей. Например, заговоры жрецов, священные танцы шаманов основаны на влиянии на психику по механизму внушения.
При проведении психотерапии врач оказывает влияние на личность больного, стремится изменить те реакции, которые способствовали возникновению болезни или закреплению болезненных проявлений. Характерологические особенности больного, о которых говорилось выше, и клинические проявления болезни определяют те задачи, которые стоят перед психотерапевтом и поэтому требуют индивидуального подхода в каждом отдельном случае. Психотерапевтическая работа определяется и этапом развития болезни. Поэтому в начале заболевания, в частности неврастении, целесообразна успокаивающая, щадящая терапия, а в более поздние сроки – активизирующая.
С древности сохранилось выражение, что медицина держится на трех китах: ноже, траве и слове, т. е. за словом с древних времен признавалась такая же сила, как и за ножом хирурга. В медицинском папирусе Древнего Египта (XVI в. до н. э.) вместе с 900 прописями целебных снадобий и зелий приводятся слова заклинаний, которые необходимо произносить, прикладывая лекарства к больным органам. Научно объяснить психические методы лечения впервые попытался венский врач А. Месмер в конце XVII в. Психическое воздействие он объяснил действием «магнетического флюида» – особой среды, как бы разлитой во Вселенной и обладающей способностью передаваться от одного лица к другому. Развитие психотерапии как научно обоснованного метода начинается с XIX в. и связано с именами С. П. Боткина, Г. А. Захарьина, С. С. Корсакова, И. П. Павлова, А. Мебиуса и других выдающихся ученых.
Принято разделять психотерапию на:
1) общую;
2) частную, или специальную.
Под общей психотерапией понимают весь комплекс психических факторов воздействия на больного любого профиля с целью повышения его сил в борьбе с болезнью, создания вокруг него охранительно-восстановительного режима, исключающего психическую травматизацию. В этом случае психотерапия служит вспомогательным средством и необходима в любом лечебном учреждении.
Специальную, или частную, психотерапию применяют в клинике таких заболеваний, при которых психические методы составляют основное лечение, которое использует врач.
Для успеха психотерапии требуется перестройка отношения больного к сложившимся обстоятельствам, к окружающим, к своей болезни и болезненным проявлениям. Психотерапия – лечебное мероприятие, воздействующее на вторую сигнальную систему, а через нее и на весь организм больного. Но психотерапия это не только воздействие словом, хотя слово – самый важный компонент этого воздействия, имеет значение мимика врача, его поведение, интонация голоса, а также обстановка, в которой больной слышит слово врача. Большое значение для успеха психотерапии имеет правильный выбор наиболее нужных и действенных слов, ведь слово обозначает не только предмет, действие, качество (признак), но и выражает отношение говорящего и вызывает те или иные эмоции, может побуждать к деятельности или предотвращать ее.
Существует несколько видов общения с современной точки зрения:
1) «контакт масок». Это формальное общение (недопустимо при общении врача и пациента), когда отсутствует стремление понимать и учитывать особенности личности собеседника, используются привычные маски (вежливости, учтивости, скромности, участливости и т. д.) – набор выражений лица, жестов, стандартных фраз, позволяющих скрыть истинные эмоции, отношение к собеседнику. В рамках диагностического и лечебного взаимодействия формальное общение бывает в случаях малой заинтересованности врача или пациента в результатах взаимодействия. Это может происходить, к примеру, при проведении обязательных профилактических медицинских осмотров;
2) примитивное общение, когда оценивают другого человека как нужный или мешающий объект, если нужно, активно вступают в контакт, если мешает – отталкивают. Подобный вид общения может встречаться в рамках манипулятивного общения врача и пациента в случаях, когда целью обращения к врачу становится достижением каких-либо дивидентов (больничного листа, справки, формального экспертного заключения и пр.). Интерес к участнику контакта в подобных случаях пропадает сразу вслед за получением желаемого результата;
3) формально-ролевое общение, когда регламентированными оказываются и содержание, и средства общения и вместо знания личности собеседника обходятся знанием его социальной роли. Подобный выбор вида общения со стороны врача может быть обусловлен профессиональной перегрузкой (например, участковый врач на приеме);
4) деловое общение. Это общение, учитывающее особенности личности, характера, возраста, настроения собеседника при нацеленности на интересы дела, а не на возможные личностные расхождения. При общении врача с пациентом такой вид взаимодействия становится неравным. Врач рассматривает проблемы больного с позиции собственных знаний и склонен директивно принимать решения без согласования с другим участником общения и заинтересованным лицом (пациентом);
5) духовное межличностное общение. Редко встречается в системе «врач-больной». Оно подразумевает возможность затронуть в беседе любую тему, поделиться любой интимной проблемой каждому из участников общения. Диагностическое и лечебное взаимодействие не подразумевает столь интимного контакта, по крайней мере со стороны медицинского работника. Однако психотерапевтическое взаимодействие обязательно включает духовное общение со стороны пациента;
6) манипулятивное общение. Так же как и примитивное, оно направлено на извлечение выгоды от собеседника с использованием специальных приемов. В медицине известен способ, названный ипохондризацией пациента. Суть его заключается в преподнесении врачам заключения о состоянии здоровья пациента в русле явного преувеличения тяжести обнаруженных расстройств. Целью такой манипуляции может быть:
а) снижение ожиданий больного успеха лечения в связи с избеганием медицинским работником ответственности в случае неожиданного ухудшения здоровья пациента;
б) демонстрация необходимости дополнительным квалифицированным воздействием оказать помощь больному с целью получения вознаграждения медработником.
Общение врача и пациента можно назвать вынужденным общением, так как основным мотивом встречи и беседы становится появление у одного из участников взаимодействия проблем со стороны здоровья. Со стороны врача вынужденность общения обусловлена его профессией. Если обращение пациента к врачу диктуется поиском помощи, то заинтересованность врача в пациенте объясняется соображениями профессионального долга и роста, а также материальным подкреплением (заработной платой). Любой медицинский работник мотивирован на встречу с пациентом, поскольку от этого зависит его профессиональная карьера и положение в обществе. Интерес участников диагностического и лечебного общения формируется, как правило, на негативном эмоциональном фоне, обусловленном тем, что поводом для встречи врача и пациента становится проблема со здоровьем.
Взаимодействие «врач-пациент» Врач =› проблема ‹= пациент.
Мотивы обращения к врачу могут быть разнообразными. Во-первых, человек может быть нацелен на обследование у врача с целью исключить наличие заболевания. Он рассчитывает подтвердить собственную версию о том, что испытываемый им дискомфорт обусловлен какими-либо внешними причинами и не требует медицинского вмешательства.
Во-вторых, мотивация может носить противоположный характер – обнаружение симптомов и подтверждение предполагаемого диагноза заболевания. Цель обследования и ожидание его результатов оказываются иными. В первом случае несовпадение реальности и подтверждение отсутствия заболевания способно вызвать более негативную и даже аффектную реакцию со стороны пациента, чем во втором, когда расхождение прогноза и реальности будет не столь существенным. Важную роль в процессе взаимодействия врача и пациента играет восприятие и понимание друг друга. На эти процессы в первую очередь влияет психологическая установка.
Различают три типа установки на восприятие:
1) позитивную;
2) негативную;
3) адекватную.
При позитивной установке происходит переоценка положительных качеств и способностей человека, что проявляется в повышенной степени доверия данному лицу, готовности принять на веру все его советы и разделить взгляды на происходящее. Часто позитивная установка на того или иного врача связана с мнением окружающих, его профессиональным статусом (профессор, врач высшей категории, народный целитель и т. д.). Негативная установка приводит к тому, что воспринимаются в основном негативные качества другого человека, что выражается в недоверчивости, подозрительности. Адекватная установка включает возможность сочетания в одном и том же человеке положительных и отрицательных качеств и свойств (например, «хирург-грубиян, но руки у него золотые»).
Также известны искажения представления о другом человеке, формирующиеся под влиянием различных факторов, как то:
1) эффект ореола. Он характеризуется формированием мнения о частных свойствах и качествах человека на основании общих впечатлений о нем. Так, квалифицированность врача может восприниматься пациентом в зависимости от его солидных манер, использования в речи научных терминов, которые фактически не могут являться признаками оценки его профессиональных знаний и умений;
2) эффект последовательности. Формирование суждений о человеке зависит от сведений, полученных о нем в первую очередь. К примеру, восприятие врача нередко строится на основании тех сведений, которые были получены пациентом от соседей по палате. Сквозь призму этих сведений будет восприниматься недавно поступившим пациентом любое действие или высказывание врача;
3) эффект авансирования;
4) эффект проецирования на других людей собственных качеств. Последние два встречаются довольно редко.
Известно, что позитивная установка может быть обусловлена некоторыми внешними факторами. Например, она может быть обусловлена размеренной манерой врача говорить, неторопливо проводить осмотр и манипуляции. При оценке эффективности действия тех или иных лекарств позитивная установка основывается нередко на стоимости препарата (дорогой – значит, поможет), оформлении его упаковки; цвете таблеток и т. д. На таком психологическом механизме построен эффект плацебо. Плацебо – это пустышка, не содержащая лекарственное вещество, но способная оказать терапевтический эффект. При назначении плацебо и сопровождении соответствующими инструкциями для формирования позитивной установки результаты лечения оказываются эффективнее, чем при лечении необходимыми лечебными препаратами.
Существенными являются экспектации – ожидания участников диагностического и лечебного взаимодействия, проявления каких-либо качеств и поведения друг друга.
В связи с этим выделяют понятия:
1) «идеальный врач» – «идеальный пациент»;
2) «реальный врач» – «реальный пациент».
К качествам и свойствам, характеризующим идеального врача относят пол, возраст, характерологические и личностные особенности, а также национальность, вероисповедание, сексуальную ориентацию, квалифицированность. Исследования показали, что наиболее значимыми являются личностные и характерологические свойства, однако большинство пациентов расценивают идеального врача как лицо одного с ним пола, вероисповедания, сексуальной ориентации и более старшего по возрасту. Учет факторов пола и сексуальной ориентации особенно ярко представлен в сексологической практике, что связано с более глубоким уровнем интимности взаимодействия. В последние годы в связи с обострением межнациональных отношений в мире важным во взаимодействии врача и пациента становится их национальная принадлежность. Значимыми становятся такие качества, как национальная терпимость, отсутствие национальных предубеждений.
Как правило, намечается тенденция к выбору врача собственной или родственной национальности, особенно в тех областях медицины, где требуется большая глубина межличностного контакта (например, сексопатология). Фактор вероисповедания становится все более значимым как в связи с ростом числа верующих, так и в связи с определенными требованиями личной гигиены и поведения в случае болезни, существующими в различных конфессиях. Имеется точка зрения о том, что нарушением с позиции веры может считаться обращение за медицинской помощью к врачу иного вероисповедания. Это особенно отчетливо проявляется в отношении женщин-мусульманок.
Из личностных и характерологических особенностей пациенты отдают предпочтение следующим: уважительности, внимательности, любви к профессии, доброте, вежливости, душевности, чуткости и чувству юмора. Наиболее существенными в образе идеального врача с точки зрения пациента являются способность к эмпатии (сопереживанию) и стиль общения.
Различают четыре психологических типа врача, составляющих альтернативные пары:
1) сопереживающий;
2) эмоционально-нейтральный;
3) директивный;
4) недирективный.
Сопереживающий тип врача включает такие качества, как способность глубоко понять и вчувствоваться в проблемы пациента, сопереживать вместе с больным колебание его состояния и самочувствия, разделять его психологические проблемы, нередко принимать концепцию болезни, выдвинутую пациентом.
Тип врача, называемый эмоционально-нейтральным, подразумевает сочетание таких качеств, как эмоциональное безразличие к глубинным проблемам пациента, нежелание поддерживать пациента в его субъективных эмоциональных кризисах с ориентацией на технократический подход к лечению.
Под директивным психологическим типом врача понимается врач, выступающий в роли учителя, указывающего, как следует поступать и что делать в случае заболевания. Такой врач не склонен дискутировать с пациентом на профессиональные темы, он выстраивает неравноправные взаимоотношения, определяя себе более значимую роль. В своей деятельности он руководствуется определенными схемами лечения, аксиомами, строя взаимоотношения с пациентами как отношение учителя и ученика, родителя и ребенка. Директивный врач исключает возможности сомнений пациента, негативно относится к перепроверке диагноза у иных врачей, склонен обижаться и давать негативные эмоциональные реакции на пациента в случае критики его действий.
Недирективный психологический тип врача противоположен директивному. Он включает ориентацию на партнерство, склонен принимать к рассмотрению точку зрения больного как при диагностике, так и при выборе методов и способов терапии.
Представленные психологические типы врача могут составлять четыре пары:
1) сопереживающий – недирективный;
2) сопереживающий – директивный;
3) эмоционально-нейтральный – недирективный;
4) эмоционально-нейтральный – директивный. Ориентация пациента на тот или иной эталон врача связана
с личным опытом общения пациента с рядом авторитетных лиц в различные периоды жизни. У пациента при поиске идеала врача происходит сравнение с образами любимых родителей, уважаемого учителя и других авторитетных людей. Таким образом, пациент руководствуется в выборе врача личностными особенностями, опытом общения и своими пристрастиями. Пациент имеет право выбора врача в соответствии с собственными мотивами и ценностями. Врач поставлен в совершенно иные условия: он не имеет права выбирать пациента и должен быть подготовлен к общению с любым человеком. Однако врач также выстраивает образ предпочитаемого пациента.
В понятие идеального пациента врач включает следующие характеристики:
1) малую осведомленность в медицинских вопросах;
2) веру и отсутствие сомнений в силах и умении лечащего врача;
3) готовность беспрекословно выполнять назначения;
4) умение кратко и четко излагать проблему и жалобы;
5) отсутствие ипохондрии.
Как видно из приведенного списка характеристик, врач нацелен на директивный стиль взаимодействия с пациентом, не оговаривая особенности эмоциональной настроенности общения. Он готов быть сопереживающим, но не всегда готов к истинному партнерству. Данный факт связан с защитой от психологической установки общества на медицину как на сферу обслуживания. При директивном поведении врача и, следовательно, зависимом поведении пациента медик склонен брать всю ответственность за исход терапии на себя, поскольку убежден, что неблагоприятный исход лечения будет рассматриваться как его ошибка или проявление его некомпетентности. Ответственность пациента за негативный исход его болезни несравнима с ответственностью врача – таков мотив выбора врачом директивного способа взаимодействия.
Конфликты между врачом и пациентом
Во взаимоотношениях врача и пациента нередко возникают конфликтные ситуации.
Конфликты между врачом и пациентом разделяют на:
1) предметные, или реалистические;
2) беспредметные, или нереалистические.
Реалистические конфликты вызваны неудовлетворением требований и ожиданий участников, а также несправедливым по их мнению распределением каких-либо обязанностей, преимуществ и направлены на достижение конкретных результатов.
Нереалистические конфликты имеют своей целью открытое выражение накопившихся отрицательных эмоций, обид, враждебности, когда острое конфликтное взаимодействие становится не средством достижения конкретного результата, а самоцелью. Первый вид конфликта часто связан с несовпадением ожиданий пациента с реальностью. Поводом может служить неправильное представление о должном поведении медицинского персонала, о проведении процедур, санитарно-гигиенические условия нахождения в стационаре, нерациональная диагностика, неправильное или необоснованное назначение лекарств. Второй конфликт нередко обусловлен предвзятым отношением пациента к медицинской службе в целом или к отдельному врачу в частности.
Этика и деонтология
Важной стороной взаимоотношений врача и пациента являются этика и деонтология – учения о нравственных основах поведения человека, в том числе в условиях диагностического и лечебного взаимодействия. Наиболее важными проблемами в этой связи являются врачебная тайна, эвтаназия, сообщение пациенту истинного диагноза, реконструкция личности при психотерапии.
Некоторые из перечисленных проблем относятся к сфере правого регулирования диагностического и лечебного процесса. Однако традиции, существующие в обществе, нередко приводят к столкновению интересов и требований врача и больного. Например, необходимость информировать онкологического больного об истинном диагнозе обусловлена правовым законодательством, что часто приводит к противоречию точку зрения врача о негуманности данного действия, о необходимости святой лжи.
Квалификация врача включает в себя, как минимум, два качества:
1) уровень знаний, навыков, опыт, которыми он обладает;
2) использование им в профессиональной деятельности нравственных принципов. Ни в какой иной специальности нет такой взаимообусловленности этических и профессиональных качеств человека. Именно вследствие этого обстоятельства врач дает клятву, берет на себя обязанность следовать определенным моральным канонам.
К числу базисных принципов работы врача относятся:
1) непричинение вреда;
2) уважение личности пациента;
3) справедливость;
4) оказание пациенту психологической поддержки в затруднительных ситуациях;
5) представление пациенту необходимой информации о состоянии здоровья и предполагаемых медицинских мероприятиях;
6) самостоятельность пациента в принятии решений;
7) правдивость;
8) конфиденциальность.
Эти принципы касаются врачей всех специальностей, в том числе и психотерапевтов.
Рассмотрим подробнее наиболее значимые аспекты этических взаимоотношений в медицине.
Конфиденциальность. Конфиденциальность в традиционном понимании подразумевает неразглашение сведений о больном, сохранение тайны заболевания практически во всех без исключения случаях. Проблема заключена в том, что больной может представлять общественную опасность, а врач не может выйти за рамки врачебной тайны. Раньше подобная проблема решалась в пользу общества. В настоящее время законодательно определены ситуации, при которых допустимо нарушать принципы конфиденциальности. Это лучаи непосредственной опасности для окружающих (как то туберкулез, острые психозы, сексопатология). Однако за рамками закона остаются многие ситуации, не носящие непосредственной социальной опасности. Например, ситуация с сообщением без согласия больного его родственникам диагноза. Что признать оправданным, добродетельным: сообщение жене о шизофрении или сексуальной дезориентации у ее мужа или укрытие этого факта (врачебная тайна)? Более справедлива добродетель в отношении кого: в отношении больного мужа, который не хотел бы потерять семью вследствие реакции жены на диагноз, или в отношении жены, которая на основании знаний об истинном диагнозе сумела бы поддержать мужа или после развода строить новую жизнь? Врач решает эту задачу в настоящее время индивидуально, но часто субъективно – на основании собственных представлений о благе и вреде.
Другой не менее сложной этической проблемой является информирование больного об истинном диагнозе. Например, ВИЧ-инфекция или онкология. Знание больным диагноза онкологического заболевания нередко мешает адекватному проведению необходимой терапии вследствие возможной негативной эмоциональной реакции пациента (вплоть до суицидальных попыток). В то же время неопределенность может нести защитные психологические функции. Статистические исследования показали, что в случае смертельных заболеваний лучше, если больной будет не до конца знать, что с ним, и не будет думать о том, сколько ему осталось жить.
В практике могут встречаться еще более трудные в этическом отношении ситуации. Предположим, что к врачу обращаются родители, усыновившие ребенка. Через 5 лет после усыновления у ребенка стали отмечаться отклонения в здоровье. Что считать правильным поступком: сообщение о наличии, к примеру, врожденной патологии (врожденного порока сердца, психических отклонений, дебильности и т. д.), не поддающейся лечению, что естественно подталкивает родителей к возвращению ребенка в детский дом, или умолчать, встав на защиту ребенка, но каково же будет положение родителей: всю жизнь воспитывать ребенка-инвалида? Однозначного ответа нет! Именно врач берет на себя ответственность за судьбы людей.
Одной из наиболее острых, дискуссионных и общественно значимых сторон конфиденциальности при психических заболеваниях являются ситуации, когда психически больным является лицо, занимающее один из важных государственных постов. Вопрос стоит так: ввести ли в законодательство необходимость психического освидетельствования государственных деятелей или оставить решение этого вопроса на этическом уровне? Допустим, что депутаты или лицо, претендующее на пост президента страны, болен шизофренией или психопатией. Может ли он управлять государством? Что же будет с простым народом? К сожалению, политический опыт многих стран, в том числе и России, очень плачевен! Поэтому правильнее было бы отменить принцип конфиденциальности (в виде исключения) для политических деятелей. С другой стороны, по отношению к личности пациента это означало бы полный крах.
Эвтаназия. Проблема эвтаназии, или добровольного, безболезненного лишения себя жизни стоит достаточно остро в современной медицине. Зачем заставлять страдать смертельно больного человека, переносить нестерпимые боли, обременять близких? Но в то же время никто не может лишить человека жизни, даже врач по гуманным соображениям. Эвтаназия узаконена только в Голландии. Вопрос добровольного ухода из жизни, по-видимому, еще долго не будет иметь однозначного ответа. Что касается суицидальных попыток (самоубийства), то необходимо понимать, что психически здоровый человек имеет право как на жизнь, так и на смерть, но разубедить человека покончить с собой врач просто обязан (большое значение в этом отводится психотерапевтическому воздействию). Если же у пациента наблюдается сочетание признаков психического расстройства (психоза) и суицидального поведения, им обусловленного, то он нуждается в немедленной госпитализации и применении сильнодействующих психотропных средств.
Паттернализм. Суть его заключается в оценке возможности и допустимости принятия врачом на себя роли человека, диктующего больному, как тому следует поступать в жизни. Зачастую врач распространяет свое влияние на области жизни пациента, которые не имеют непосредственного отношения к его болезни. В частности, врач иногда берет на себя ответственность за рекомендации по поводу замужества или женитьбы, развода, деторождения, поступления на работу, увольнения и т. д. К примеру, пациентка с невротическими расстройствами, возникшими после измены супруга, может попросить у врача совета по поводу возможности и целесообразности дальнейшей совместной жизни с мужем. Врач не имеет этического права давать совет, поскольку любой из них будет основываться не медицинскими, а его собственными нравственными критериями.
Реконструкция личности при психотерапии. Этическая проблема реконструкции личности возникла не так давно. Психотерапевтические методики, использующие реконструкции (подробно об этом будет рассказано ниже) стали появляться с начала нового тысячелетия. Суть проблемы заключается в том, что происходит вторжение в личностную структуру пациента и изменение ее с целью излечения от заболевания. Пациент, вручая себя врачу, может не догадываться о том, что в процессе терапии будет происходить изменение его мировоззрения – реконструкция личности. С другой стороны, даже если пациент согласен на подобную процедуру, соответствуют ли нормам морали и медицинской деонтологии подобные действия. Реконструкция личности возможна лишь в случаях, когда пациент отдает себе отчет в том, к какому состоянию стремится подвести его психотерапевт, и добровольно идет на это.
Лечение без согласия – сложнейшая этическая проблема наряду с вышеперечисленными. Обязан ли врач подробно информировать пациента о назначаемых лекарствах, механизмах их действия, побочных эффектах? Этот вопрос должен решаться в индивидуальном порядке, в каждом конкретном случае. Недопустимым следует считать назначение человеку препаратов (подбрасывание или смешивание с пищей) психотропного действия, если он не знает об их приеме.
Компетентность. На первый взгляд эта категория не относится к этическим проблемам. Однако это относится к случаям недостаточной компетентности, случаях недостаточных знаний и навыков в области профессиональной деятельности. С этических позиций представляет интерес расширение границ компетентности. При этом, как правило, происходит гипердиагностика, т. е. приписывание обычным феноменам характера патологии. Например, психиатр грусть или печаль называет депрессией, гнев – дисфорией, враждебность и агрессию – паранойей и т. д. На психологическом жаргоне процесс подобной подмены назван профессиональным кретинизмом.
Экстрасенсорика. Отношение к нетрадиционным методам лечения и возможности их применения также относится к этическим проблемам. Что считать правильным: врачебный запрет пациенту обращаться к экстрасенсам и ясновидящим или поощрение этих действий? Насколько этичным будут размышления типа: раз помогает – значит, надо. Если врач как представитель науки и научного мировоззрения поощряет мистику, то следует ли считать его рекомендации этичными? Думается, что нельзя. Однако в тех случаях, когда медицина бессильна и не может помочь больному человеку, нельзя у него отнимать последнюю надежду на исцеление. Нетрадиционное направление оказания медицинской помощи человеку исходит из убежденности в существовании сверхъестественных феноменов и процессов. Основой нетрадиционной медицины (экстрасенсорики) являются остающиеся неизученными феномены психики человека, которые трактуются как биоэнергетические, биогравитационные. Биогравитация – это способность человека создавать, изучать и воспринимать определенный вид физического поля, имеющего специфическую квантово-импульсную природу, сходную с гравитацией, но в то же время имеющего свои особые черты.
Наиболее важное значение имеют два феномена из области парапсихологии:
1) кожное зрение;
2) экстрасенсорное целительство.
Под кожным зрением понимают малоизученный вид и способ фоторецепции при распознавании патологических состояний и заболеваний человека. Диагностика патологических состояний внутренних органов проводится на основании восприятия формы, цвета и температуры поврежденного органа рецепторами кожи рук. Такая диагностика истинных народных целителей, как правило, подтверждается современными методами диагностики, и диагноз оказывается совершенно правильным и точным.
Экстрасенсорное целительство, под которым понимают воздействие (чаще дистанционное) на организм и психику человека с помощью разнообразных манипуляций или вербального влияния. С научной точки зрения экстрасенсорное целительство является психотерапией, использующей механизмы суггестии.
Рассмотрим основные различия между психотерапией в широком смысле слова и экстрасенсорным целительством. Для упрощения составим таблицу 6.
Таблица 6 Различия между психотерапией и экстрасенсорным целительством
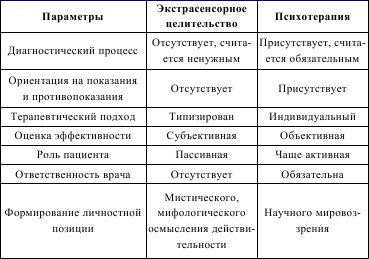
Таким образом, различия между экстрасенсорным целитель-ством и психотерапией кардинальны и принципиальны. Однако исследования показали, что свойства, которыми обладают экстрасенсы, достаточно просто объяснимы, их основа – психотерапия: воздействие словом, посредством ритуала, антуража, а вовсе не чудесным биополем или никому неизвестными флюидами. И все же справедливости ради следует сказать, что не все феномены экстрасенсов можно объяснить с позиций современных научных знаний. Кроме того, особое значение во врачевании экстрасенсов имеет антураж их лечения. С его помощью у зрителей-пациентов создается особый настрой с повышенной степенью внушаемости, который и способствует удивительному терапевтическому эффекту. Положение изгоев, непризнанных гениев способствует усилению веры больных и страждущих исцеления. Если бы участковому врачу верили так же, как верят экстрасенсу, результаты лечения больных в поликлиниках были бы намного выше.
Мы рассмотрели особенности психологических индивидуальных различий, психологию больного человека, особенности взаимоотношений врача и пациента. В этой главе подробно остановимся на системе методик, подходах и особенностях проведения психотерапии с учетом последних достижений медицины.
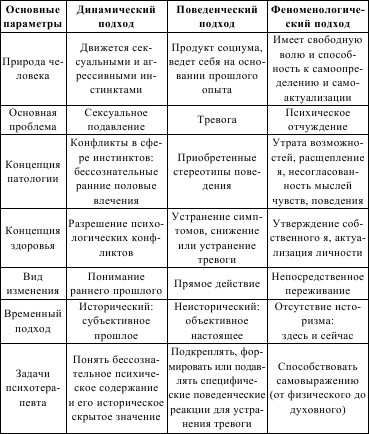
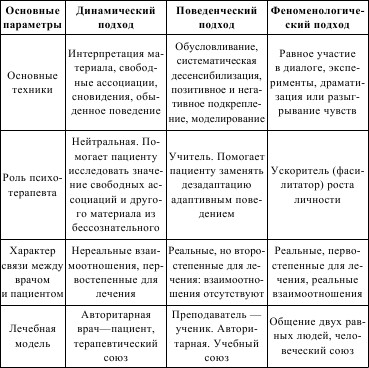
Как было сказано выше, психотерапия – это медицинская наука, с помощью которой врач оказывает психологическую помощь и психологическое воздействие на пациента с целью купирования патологических симптомов и синдромов. На современном этапе выделяют три подхода при проведении психотерапии:
1) психодинамический;
2) поведенческий (бихевиоральный);
3) феноменологический.
Их различия можно представить в виде следующей таблицы 7:
Таблица 7 Основные подходы при проведении психотерапии
Целью психотерапии в узком понимании становится исцеление пациента от психопатологической симптоматики в рамках невротических, характерологических (личностных) или психосоматических расстройств. Выбор конкретной психотерапевтической методики зависит от ряда объективных и субъективных факторов.
К объективным факторам относятся:
1) характер психопатологического синдрома;
2) этиопатогенез психических расстройств;
3) индивидуальные особенности пациента.
К субъективным факторам относятся:
1) индивидуальные особенности психотерапевта;
2) широта его психотерапевтических знаний и навыков;
3) ситуационные моменты (наличие времени и соответствующего места для проведения психотерапевтического сеанса).






