5.4. Профилактика сердечной недостаточности
Хроническая сердечная недостаточность (ХСН) представляет собой патологическое состояние, при котором сердце не обеспечивает органы и ткани необходимым количеством крови. В настоящее время хроническая сердечная недостаточность является одной из главных причин инвалидизации и смертности больных, несмотря на достигнутые успехи в лечении. Статистические данные свидетельствуют о неуклонности роста числа случаев ХСН во всех странах мира, независимо от политической и экономической ситуации.
Интересной представляется формулировка целей лечения ХСН в Европе. Так, цели лечения СН подразделяются на профилактические и нозологические:
Цели терапии ХСН (согласно европейским рекомендациям).
Профилактика:
– предупреждение заболевания, ведущего к нарушению функции сердца и СН;
– предупреждение прогрессирования заболевания до СН при наличии дисфункции сердца.
Заболеваемость: поддержание или улучшение качества жизни больного.
Смертность: увеличение продолжительности жизни больного. Виды лечения и профилактики первичного, вторичного и третичного уровней (общие рекомендации и мероприятия, физические нагрузки и тренировки, медикаментозная терапия, аппараты и хирургические подходы), рекомендуемые для использования в Европе, включают довольно широкий перечень мер.
Меры немедикаментозного характера:
1. Общие рекомендации.
2. Двигательная активность и физические упражнения.
Медикаментозная терапия:
1. Ингибиторы АПФ.
2. Диуретики.
3. Блокаторы ?-адренорецепторов.
4. Блокаторы рецепторов к ангиотензину II.
5. Антагонисты рецепторов к альдостерону.
6. Сердечные гликозиды.
7. Вазодилататоры (нитраты/гидралазин).
8. Положительные негликозидные инотропные средства.
9. Антикоагулянты.
10. Антиаритмические средства.
11. Кислород.
Аппаратное и хирургическое лечение:
1. Реваскуляризация (хирургическая или с помощью катетеризации), другие виды хирургии.
2. Электрокардиостимуляторы.
3. Имплантируемые кардиовертеры-дефибрилляторы (ИКД).
4. Трансплантация сердца, искусственный левый желудочек, искусственное сердце.
5. Ультрафильтрация плазмы, гемодиализ.
Общие рекомендации, предлагаемые пациентам с ХСН в европейском руководстве по терапии СН, в основном совпадают с таковыми в отечественной кардиологии.
Большое внимание в европейских рекомендациях уделяется физическим тренировкам при ХСН. На наш взгляд, полезно изложить некоторые режимы предлагаемых упражнений, поскольку нет документов, в которых этот аспект был бы освещен подробнее, чем в обсуждаемом руководстве.
Так, детально описываются физические упражнения в непрерывном и прерывистом режимах.
1. Непрерывный режим.
Частота занятий. Многократные, но кратковременные ежедневные тренировки продолжительностью 5 – 10 мин рекомендованы тяжелым больным, более длительные (20 – 30 мин) и не столь частые (3 – 5 раз в неделю) тренировки рекомендованы пациентам с хорошей толерантностью к нагрузкам.
Интенсивность занятий. Начальное улучшение аэробного резерва и уменьшение симптоматики отмечаются уже через месяц выполнения упражнений по традиционной системе. Обычно требуется до 4 мес. для достижения максимального влияния на физические параметры и до 7 мес. для улучшения сердечно-легочных показателей. Поддерживающая стадия тренировочных программ обычно начинается спустя 6 мес. с начала тренировок. Дальнейшее улучшение может быть незначительным, однако крайне важно не прекращать тренировки. Так, положительные эффекты 3-недельной тренировочной программы исчезают уже через 3 нед. ограничения физической активности, что свидетельствует о необходимости включения длительных тренировочных программ в общую тактику ведения пациента с СН.
2. Прерывистый режим физических тренировок.
Велоэргометрия. Во время велоэргометрии 30-секундные периоды нагрузки должны чередоваться с восстановительной фазой в течение 1 мин, при этом наиболее приемлемой является интенсивность нагрузки, соответствующая 50 % от максимальной (определенной посредством 3-минутной езды без подачи нагрузки на педали с последующим увеличением рабочей нагрузки каждые 10 с на 25 Вт). Во время восстановительной фазы нагрузка снижается до 10 Вт.
Тредмил. Рекомендовано чередование рабочей и восстановительной фаз (продолжительность каждой составляет 60 с).
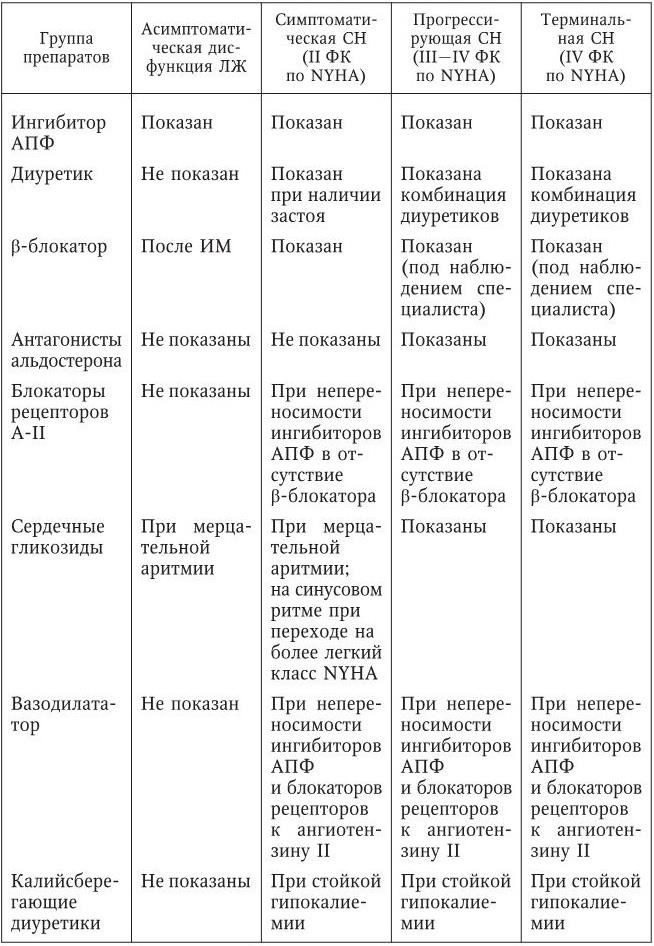
Все рекомендации по выбору медикаментозного лечения довольно конкретны и могут быть сведены в табл. 12.
Приведенная структура рекомендаций по первичной, вторичной и третичной профилактике и лечению пациентов с ХСН интересна выделением асимптомной фазы заболевания, когда наиболее эффективны именно превентивные мероприятия, которые могут быть как немедикаментозными, так и медикаментозными.
Таблица 12
Выбор медикаментозного лечения при ХСН (систолическая дисфункция)
Еще более нацеленными в профилактическом смысле представляются рекомендации по курации хронической сердечной недостаточности Американской ассоциации сердца и коллегии кардиологов (2002, 2006). Так, большое внимание в рекомендациях уделяется именно первичной профилактике ХСН, когда симптомов сердечной несостоятельности еще нет, но уже имеются заболевания (стадия А) и/или структурные изменения (стадия В), угрожающие развитием и последующим прогрессированием ХСН.
Пациенты с высоким риском развития дисфункции левого желудочка (стадия A).
По мнению авторов рекомендаций, многие состояния, связанные с увеличением риска ХСН, могут быть идентифицированы до того, как у пациентов разовьются какие-либо симптомы органического поражения сердца. Поскольку раннее воздействие на эти факторы может зачастую уменьшить риск развития сердечной недостаточности, доктору, работающему с пациентами, у которых имеются эти факторы риска, представляется удобная возможность для уменьшения воздействия патологии сердца на здоровье пациента и популяции в целом.
Контроль факторов риска
Лечение гипертонии. Высокие уровни и систолического, и диастолического давления являются главным фактором риска для развития ХСН, и длительное лечение как систолической, так и диастолической гипертензии уменьшает риск ее развития. Врачи должны стремиться снизить и систолическое, и диастолическое давление в соответствии с международными рекомендациями; целевые уровни артериального давления ниже у пациентов при наличии основных факторов риска ССЗ (например, диабета). Адекватная гипотензивная тактика часто включает в себя несколько препаратов, используемых в комбинации. Когда избирается такая тактика, предпочтение отдается препаратам, воздействующим одновременно на гипертонию и СН(например, мочегонные средства, ингибиторы АПФ (ИАПФ), ?-блокаторы).
Лечение диабета. Наличие диабета заметно увеличивает вероятность развития ХСН у пациентов без органического поражения сердца и неблагоприятно воздействует на результаты лечения пациентов с установленной ХСН. Врачи должны приложить все усилия, чтобы компенсировать гипергликемию, хотя такая компенсация еще не уменьшает последующий риск ХСН. Кроме того, ингибиторы АПФ могут предотвращать поражение органов-мишеней и возникновение клинических проявлений заболевания у пациентов с диабетом даже при отсутствии гипертонии. Длительное лечение некоторыми ИАПФ показало уменьшение риска развития нефропатии у пациентов с диабетом. Так, длительная терапия ИАПФ рамиприлом продемонстрировала снижение вероятности смерти от сердечно-сосудистых заболеваний, инфаркта миокарда и ХСН.
Лечение атеросклероза. Пациенты с выявленным атеросклерозом (например, коронарных, мозговых или периферических кровеносных сосудов) входят в группу риска по развитию СН, и врачи должны регулировать сосудистые факторы риска у таких пациентов. Лечение гиперлипидемии (в соответствии с изданными международными принципами) уменьшает риск смерти и развития СН у пациентов с инфарктом миокарда в анамнезе. В одном крупном исследовании было показано, что длительное лечение ИАПФ уменьшает риск сердечно-сосудистой смерти, инфаркта миокарда и СН у пациентов с установленной ИБС, даже когда лечение было начато перед развитием систолической дисфункции левого желудочка.
Коррекция состояний, которые могут неблагоприятно воздействовать на сердечно-сосудистую систему
Многие препараты и средства для местного применения могут проявлять кардиотоксические эффекты, и пациентов следует настоятельно предупреждать о вреде курения, приема алкоголя и наркотиков. Некоторые препараты и процедуры, используемые в лечении рака, могут повреждать сердце и вести к развитию СН, даже у пациентов без других сердечно-сосудистых факторов риска. Они включают ионизирующую радиацию области средостения и химиотерапевтические препараты типа антрациклинов или трастузумаба. У пациентов, принимающих их комбинации, риск развития ХСН возрастает. Сердечная недостаточность может возникать годы спустя после применения антрациклинов или лучевой терапии. Врачам следует коррегировать и другие заболевания, которые могут затрагивать ССС, особенно патологию щитовидной железы. Более того, так как длительная тахикардия может вести к развитию кардиомиопатии даже у пациентов без поражения ССС, должны быть приняты все меры, чтобы предотвратить возникновение тахикардии или обеспечить адекватный контроль за желудочковым ответом.
Другие мероприятия
Не имеется никаких подтверждений того, что уменьшение приема натрия с пищей или регулярные физические нагрузки предотвращают развитие СН у здоровых людей или у пациентов при наличии факторов риска ССЗ, хотя эти мероприятия положительно влияют на здоровье в целом. Не существует также никаких подтверждений того, что регулярный прием пищевых добавок может предотвращать возникновение дисфункции или развитие поражения сердца.
Ранняя диагностика дисфункции желудочков
Неясно, должны ли пациенты с высоким риском периодически обследоваться на предмет возникновения дисфункции желудочков при отсутствии клинических проявлений или поражения ССС в анамнезе. Неинвазивная оценка большого числа пациентов с факторами риска, вероятно, обнаружила бы очень немного лиц с систолической дисфункцией, и преимущества раннего обнаружения дисфункции левого желудочка с помощью таких скрининговых программ не были установлены. Однако кажется разумным выполнение эхокардиографической оценки у отдельных пациентов без очевидной органической патологии сердца, но при наличии высокого риска развития кардиомиопатии (например, с семейным анамнезом по кардиомиопатии или получающих кардиотоксические препараты и процедуры). Другие пациенты не нуждаются в скрининговой оценке функции левого желудочка.
Пациенты с дисфункцией левого желудочка без симптомов СН (стадия B).
Пациенты без признаков СН, но перенесшие инфаркт миокарда или определенно имеющие дисфункцию левого желудочка, имеют серьезный риск развития СН. У таких пациентов СН может быть предотвращена путем уменьшения риска дополнительного поражения сердца и предотвращения прогрессирования дисфункции левого желудочка. Соответствующие мероприятия аналогичны таковым для класса I стадии А. Однако, как и в случае с пациентами без органического поражения сердца, не имеется никаких доказательств, что уменьшение приема натрия с пищей, регулярные физические нагрузки или прием пищевых добавок может предотвратить развитие СН у пациентов с недавним или отдаленным инфарктом миокарда с имеющейся систолической дисфункцией левого желудочка или без нее.
Профилактика прогрессирования сердечно-сосудистой патологии
Пациенты после острого инфаркта миокарда.
У пациентов, перенесших острый инфаркт миокарда, инфузии тромболитиков или чрескожная коронарная ангиопластика могут уменьшить риск развития СН. Эти вмешательства могут уменьшить риск смерти, особенно у пациентов с предшествующим поражением миокарда. У пациентов с острым инфарктом положительный эффект наблюдается также от назначения ИАПФ, ?-блокатора (или их комбинации), которые уменьшают риск возникновения рецидива инфаркта или смерти, при условии введения вскоре после возникновения ишемии, особенно у пациентов с сопутствующей СН. Одновременная нейрогормональная блокада (ИАПФ и ?-блокатор) оказывает более выраженный терапевтический эффект.
Пациенты, перенесшие инфаркт миокарда с сохраненной функцией левого желудочка.
Как гипертензия, так и гиперлипидемия должны лечиться адекватным образом у пациентов, перенесших инфаркт миокарда, потому что выгоды от коррекции этих коронарных факторов риска особенно велики у пациентов с предшествующими ишемическими поражениями. Пациенты с недавним инфарктом миокарда должны также принимать ингибиторы АПФ и ?-блокаторы, которые уменьшают риск смерти, когда назначаются в первые дни или недели после ишемического повреждения. Результаты крупного исследования показывают, что длительная терапия ИАПФ может также уменьшать риск прогрессирования основного ССЗ, даже когда лечение начато месяцы или годы спустя после инфаркта миокарда.
Пациенты с хронической систолической дисфункцией левого желудочка без клинических проявлений.
Длительное лечение ингибиторами АПФ задерживает появление признаков и уменьшает риск смерти и госпитализации вследствие СН у пациентов с бессимптомной систолической дисфункцией ЛЖ, появившейся в результате ишемического поражения или неишемической кардиомиопатии. Кроме того, хотя контролируемые клинические исследования это упускают, использование ?-блокаторов у пациентов с низкой фракцией выброса при отсутствии клинических проявлений (особенно у пациентов с ИБС) также целесообразно.
С другой стороны, не имеется никаких данных, чтобы рекомендовать использование дигоксина у пациентов с бессимптомной дисфункцией ЛЖ.
Поскольку единственная тактика лечения таких пациентов состоит в том, чтобы предотвратить прогрессирование СН, и потому что дигоксин имеет минимальное воздействие на прогрессирование болезни у пациентов с развернутой клинической картиной, маловероятно, что дигоксин окажет положительный эффект у пациентов с бессимптомным течением дисфункции ЛЖ. Врачи должны уделять особое внимание пациентам, у которых кардиомиопатия сочетается с наджелудочковыми тахиаритмиями (например, трепетанием или фибрилляцией предсердий). Хотя врачи часто полагают, что такие тахикардии являются результатом ухудшения функции желудочков, эти нарушения ритма могут вести к развитию или прогрессированию кардиомиопатии. Поэтому для пациентов со сниженной фракцией выброса ЛЖ все усилия должны быть предприняты, чтобы управлять частотой желудочкового ответа на эти тахиаритмии или восстановить синусовый ритм.
Пациенты с тяжелым поражением клапанов без клинических проявлений.
Пациенты с серьезным аортальным или митральным стенозом или регургитацией должны рассматриваться как кандидаты для хирургической замены клапана, даже при нарушении функции желудочков. Пациенты с тяжелой аортальной регургитацией и недостаточностью аортального клапана, которым не показано операционное вмешательство, должны подвергаться длительной терапии системными сосудорасширяющими средствами. Результаты некоторых исследований говорят, что длительная терапия гидралазином и нифедипином у пациентов с тяжелой регургитацией при недостаточности аортального клапана, при условии сохранения функции ЛЖ, минимизирует структурные изменения в ЛЖ и таким образом задерживает необходимость в хирургическом вмешательстве. Однако эти препараты часто плохо сочетаются, и никакие исследования не показали, что эти средства могут уменьшать риск развития СН или смерти (ACC/AHA Guidelines for the Management of Patients with Valvular Heart Disease). Не имеется никаких отдаленных результатов применения сосудорасширяющей терапии у пациентов с серьезной бессимптомной митральной регургитацией.
Ранняя диагностика СН
Симптомы и признаки СН трудно выделить, потому что они часто свойственны другим нарушениям или являются проявлениями старения, ожирения. Уменьшение толерантности к физической нагрузке может происходить настолько постепенно, что пациенты часто пытаются приспособить свой образ жизни (сознательно или подсознательно), чтобы минимизировать симптомы СН, и, таким образом, могут быть не в состоянии сообщить о них врачу. Следовательно, пациенты должны быть предупреждены о необходимости сообщать врачу о снижении работоспособности или необъясненной усталости, а врачи должны акцентировать свое внимание на этих признаках СН у таких пациентов.
Современные рекомендации по профилактике и лечению актуальных нозологических форм обычно содержат итоговые положения, использующие уровни доказательности (А, В, С) и классы рекомендуемости (I – определенно полезные; IIа – вероятно полезные; IIb – вероятно не полезные; III – бесполезные и вредные мероприятия и процедуры).
Итоговые рекомендации для пациентов с высоким риском развития СН
Класс I.
1. Контроль систолического и диастолического давления в соответствии с международными рекомендациями. (Уровень доказательности: A.)
2. Лечение нарушений липидного обмена в соответствии с международными рекомендациями. (Уровень доказательности: B.)
3. Отказ от вредных привычек, которые могут увеличивать риск СН (например, курение, употребление алкоголя, наркотиков). (Уровень доказательности: C.)
4. Назначение ингибиторов АПФ пациентам с атеросклерозом, сахарным диабетом, или гипертензией при наличии сердечно-сосудистых факторов риска. (Уровень доказательности: B.)
5. Контроль желудочкового ритма у пациентов с наджелудочковыми тахиаритмиями. (Уровень доказательности: B.)
6. Лечение заболеваний щитовидной железы. (Уровень доказательности: C.)
7. Периодическое обследование на предмет появления симптомов СН. (Уровень доказательности: C.)
Класс IIa.
Неинвазивная оценка функции левого желудочка у пациентов с семейным анамнезом по кардиомиопатии или получающих кардиотоксические препараты / процедуры. (Уровень доказательности: C.)
Класс III.
1. Физическая активность для предотвращения развития СН. (Уровень доказательности: C.)
2. Сокращение приема соли с пищей до пределов суточной потребности у пациентов без гипертензии и задержки жидкости. (Уровень доказательности: C.)
3. Периодическое обследование для обнаружения дисфункции левого желудочка у пациентов без симптомов СН или органического поражения сердца. (Уровень доказательности: C.)
4. Постоянный прием пищевых добавок для предотвращения развития органических поражений сердца. (Уровень доказательности: C.)
Итоговые рекомендации для пациентов с бессимптомной систолической дисфункцией ЛЖ
Класс I.
1. Назначение ингибитора АПФ у пациентов с инфарктом миокарда любой давности в анамнезе независимо от фракции выброса. (Уровень доказательности: A.)
2. Назначение ингибитора АПФ у пациентов со сниженной фракцией выброса, вне зависимости, есть ли в анамнезе ИМ или нет. (Уровень доказательности: B.)
3. Назначение ?-блокаторов у пациентов с недавним инфарктом миокарда независимо от фракции выброса. (Уровень доказательности: A.)
4. Назначение ?-блокаторов у пациентов с уменьшенной фракцией выброса, вне зависимости от наличия перенесенного ИМ в анамнезе. (Уровень доказательности: B.)
5. Замена клапана или его хирургическая реконструкция у пациентов с гемодинамически значимым стенозом или регургитацией. (Уровень доказательности: B.)
6. Регулярная оценка симптомов и признаков СН. (Уровень доказательности: C.)
7. Мероприятия, внесенные в список как рекомендации I класса для пациентов в стадии A. (Уровни доказательности: A, B, и C соответственно.)
Класс IIb.
Длительное лечение системными сосудорасширяющими средствами у пациентов с серьезной аортальной регургитацией. (Уровень доказательности: B.)
Класс III.
1. Назначение дигоксина у пациентов с дисфункцией ЛЖ, при наличии синусового ритма. (Уровень доказательности: C.)
2. Сокращение приема соли с пищей до пределов суточной потребности у пациентов без гипертензии и задержки жидкости. (Уровень доказательности: C.)
3. Физическая активность для предотвращения развития СН. (Уровень доказательности: C.)
4. Постоянный прием пищевых добавок для коррекции органического поражения сердца и предотвращения развития симптомов СН. (Уровень доказательности: C.)
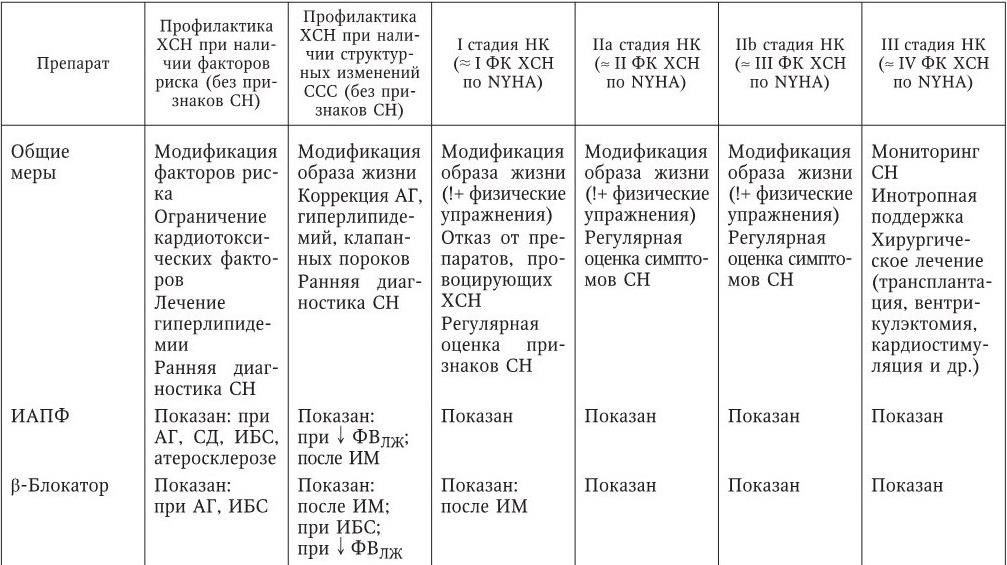
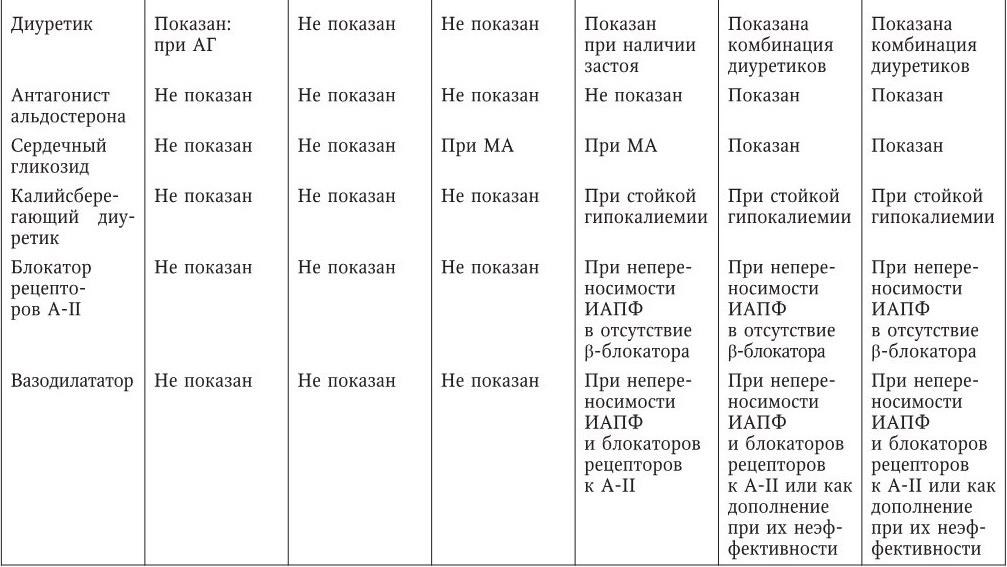
Анализируя зарубежные и отечественные подходы в первичной, вторичной и третичной профилактике, а также принимая во внимание собственный опыт курации пациентов с доклиническими и клиническими стадиями ХСН, мы представляем собственное видение итоговых рекомендаций (табл. 13).
Предлагаемые нами рекомендации содержат сведения о терапии ХСН как профилактической, так и лечебной направленности. Надеемся, что приведенные табличные данные будут удобными для практического использования, полезными для врачей и позволят адекватно, на современном уровне, лечить ХСН или осуществлять профилактику ее развития. Разумеется, предлагаемая схема терапии не является «застывшей» и может быть в будущем модифицирована новыми данными многоцентровых исследований, научными открытиями, разработкой и внедрением новых лекарственных препаратов, приобретением практического опыта применения изложенных рекомендаций.
Без адекватного отношения пациента к предлагаемым медицинским мероприятиям невозможно построить эффективную систему профилактики. В этой связи обучение пациентов должно быть неотъемлемой частью работы семейного врача.
Таблица 13
Итоговые отечественные рекомендации по лечению ХСН (авторский вариант, 2002)
Предлагаем примерные темы для занятий с пациентами, страдающими сердечно-сосудистой патологией и сердечной недостаточностью.
Примерный перечень тем для занятий с пациентами, страдающими сердечной недостаточностью
1. Причины сердечной недостаточности – ишемическая болезнь сердца, аритмии, пороки сердца, кардиомиопатии.
2. Симптомы сердечной недостаточности – одышка, отеки.
3. Необходимость физических упражнений и увеличения физической нагрузки, по состоянию пациента.
4. Как тренировать сердечно-сосудистую систему.
5. Как правильно определять массу тела.
6. Как измерять количество выпитой и выделенной жидкости.
7. Препараты для лечения сердечной недостаточности. Можно ли отменять препараты, если самочувствие улучшилось.
8. Побочные эффекты препаратов.
9. Принципы питания больного с сердечной недостаточностью. Пищевой дневник. Ограничение соли и натрия. Продукты, богатые калием.
10. Поддержка семьи.
Врач общей практики / семейный врач должен не только участвовать в обучении пациентов, но и проводить активную медико-социальную работу в комплексной курации больного с ХСН. Она может включать мероприятия социально-медицинского, психолого-педагогического и социально-правового характера. Эти мероприятия семейный врач выполняет совместно со специалистами социальной службы. Выполняя этот вид деятельности, целесообразно:
– провести комплексную оценку социального статуса больного, а также оценку качества его жизни совместно с другими специалистами;
– формировать у больного здоровый образ жизни с учетом состояния его здоровья;
– обеспечить выбор режима физических нагрузок и организовать физическую активность пациента;
– вести психологическое консультирование и психокоррекционную работу;
– организовать совместно с другими специалистами работу школы для больных с ХСН;
– участвовать в медико-социальной экспертизе больного, разработке, реализации и оценке результатов индивидуальной программы реабилитации;
– провести социально-правовое консультирование по вопросам прав больного на получение медико-социальной помощи, включая выплату пенсий, пособий и льгот на получение различных видов помощи;
– организовать социальное обслуживание больного на дому;
– организовать трудовое обучение и обеспечить трудовую занятость, адекватную состоянию здоровья больного;
– вести реадаптацию пациента в семье и обществе;
– способствовать больному в реализации его прав, представлять интересы больного в органах государственной власти и судебных органах.
Семейным врачам совместно со специалистами социальной службы необходимо обеспечить взаимодействие больного с членами семьи и ближайшим окружением. Рекомендуется провести социальную экспертизу семьи с целью выявления проблем социально-медицинского характера, разрешить возникшие проблемные ситуации и содействовать устранению ФР с мобилизацией личностных резервов пациента.
Необходимо оказать психологическую поддержку и провести психологическое консультирование членов семьи и ближайшего окружения больного в разрешении микросоциальных проблем, содействовать сохранению семейных связей и переориентации семейных ролей в связи с болезнью члена семьи.
Врач общей практики / семейный врач должен обеспечить членам семьи и ближайшему окружению доступность необходимой медико-социальной информации, информации о льготах и видах социальной защиты. Рекомендуется оказать помощь семье в организации адекватной состоянию здоровья больного реабилитационной социально-бытовой среды, способствующей его автономному существованию.
Необходимо тщательно проводить санитарно-гигиеническое просвещение с целью формирования установок на здоровый образ жизни с учетом наличия в семье больного, содействовать в организации семейного досуга и отдыха путем предоставления возможности временного устройства больного в стационарное учреждение социального обслуживания.






