Хирургическое лечение больных с неосложненными язвами
Хирургическое вмешательство при неосложненной язвенной болезни должно предшествовать развитию осложнений. Исходя из этого, определение показаний к операции включает решение вопроса о сроках и варианте ее выполнения, что в свою очередь зависит от локализации язвы и клинического течения болезни. Показания к хирургическому лечению лиц с дуоденальной и желудочной локализациями язв неоднозначны. Это объясняется различием их патогенеза, склонностью язв тела и препилорического отделов желудка к малигнизации. В некоторой степени решению этой проблемы способствуют сформулированные еще в 1934 г. Е. Л. Березовым абсолютные, условно–абсолютные и относительные показания к оперативному лечению больных с неосложненными и осложненными формами язвенной болезни.
К абсолютным показаниям относятся прободение язв; подозрение на переход язвы в рак, профузное кровотечение, не останавливающееся консервативными способами, или кровотечение, вновь повторяющееся при наблюдении, субкомпенсированный и декомпенсированный стеноз привратника.
Условно–абсолютные показания включают пенетрирующие и каллезные язвы; повторяющиеся кровотечения, останавливающиеся под влиянием консервативного лечения, компенсированный стеноз привратника.
Относительным показанием является неэффективность консервативного лечения при отсутствии осложнений.
В настоящее время изложенные выше показания к хирургическому лечению больных с гастродуоденальными язвами значительно расширены и уточнены в основном за счет группы пациентов с неосложненной хронической язвенной болезнью. Так, вопрос об операциях у лиц с неосложненной гистологически доказанной язвенной болезнью тела желудка (I тип по Джонсону) и препилорического отдела должен быть решен в течение года с момента выявления заболевания. Это означает, что если язва, несмотря на адекватное продолжительное (до 2 месяцев) консервативное лечение, не заживает или быстро рецидивирует, то больных необходимо оперировать.
При язвенной болезни пилорического отдела желудка и двенадцатиперстной кишки сроки выполнения хирургического вмешательства выбираются индивидуально в зависимости от эффективности консервативного лечения, частоты рецидивов и риска возникновения осложнений. Так, лицам с впервые установленным диагнозом показано медикаментозное лечение. Если в последующем язва рецидивирует 3–4 раза в год, сопровождается резко выраженным болевым синдромом и медленно заживает, то операцию следует выполнять в течение первых 1–2 лет существования заболевания. При более редкой частоте рецидива вопрос о хирургическом лечении решается через 4–6 лет исходя их опасности развития осложнений язв (стеноза, пенетрации и т.д.)-
Существуют два метода хирургического лечения больных при язвенной болезни: резекция желудка и органосохраняющая (органосберегающая) операция.
При резекции желудка язва удаляется вместе с большей частью тела желудка, клетки которого продуцируют соляную кислоту и протеолитические ферменты. Удаляется и антральный отдел желудка, вырабатывающий гастрин. Кроме того, мобилизация и пересечение малой кривизны желудка неизбежно сочетаются с рассечением блуждающих нервов.
Резекции желудка подразделяются в зависимости от:
1. локализации иссекаемой части желудка – дистальные и проксимальные;
2. размеров резекции – экономные (?–?), обширные (?), субтотальные, тотально–субтотальные и тотальные;
3. формы удаляемых зон желудка – клиновидные, сегментарные, ступенчатые, циркулярные, тубулярные;
4. иссекаемых отделов желудка – пилорэктомии, антрумэктомии, кардэктомии, фундэктомии;
5. метода восстановления целостности желудочно–кишечного тракта:
? сохраняющие гастродуоденальную непрерывность (прямой гастродуоденальный анастомоз) – резекция желудка по Бильрот–I; замещение удаленной части желудка сегментом тонкой (еюногастропластика) или толстой (кологастропластика) кишки – интестиногастропластика);
? гастроеюнальные анастомозы с односторонним выключением двенадцатиперстной кишки (резекция желудка по Бильрот–2).
Известно более 40 модификаций резекций желудка с гастродуоденальным анастомозом, более 50 вариантов интестиногастропластики, более 60 способов резекций желудка по Бильрот–2. Однако резекция желудка сопровождается высокой послеоперационной летальностью (1–5%) и частым развитием постгастрорезекционных синдромов (10–15%). Этих недостатков во многом лишены органосохраняющие (органосберегающие) операции. Сущность последних состоит в выполнении ваготомии (пересечении стволов или веточек блуждающих нервов на различном их уровне) в сочетании с дренирующими желудок операциями или в изолированном виде. Достоинства органосберегающих вмешательств заключаются в сохранении желудка как анатомического органа, низкой частоте интра– и послеоперационных осложнений.
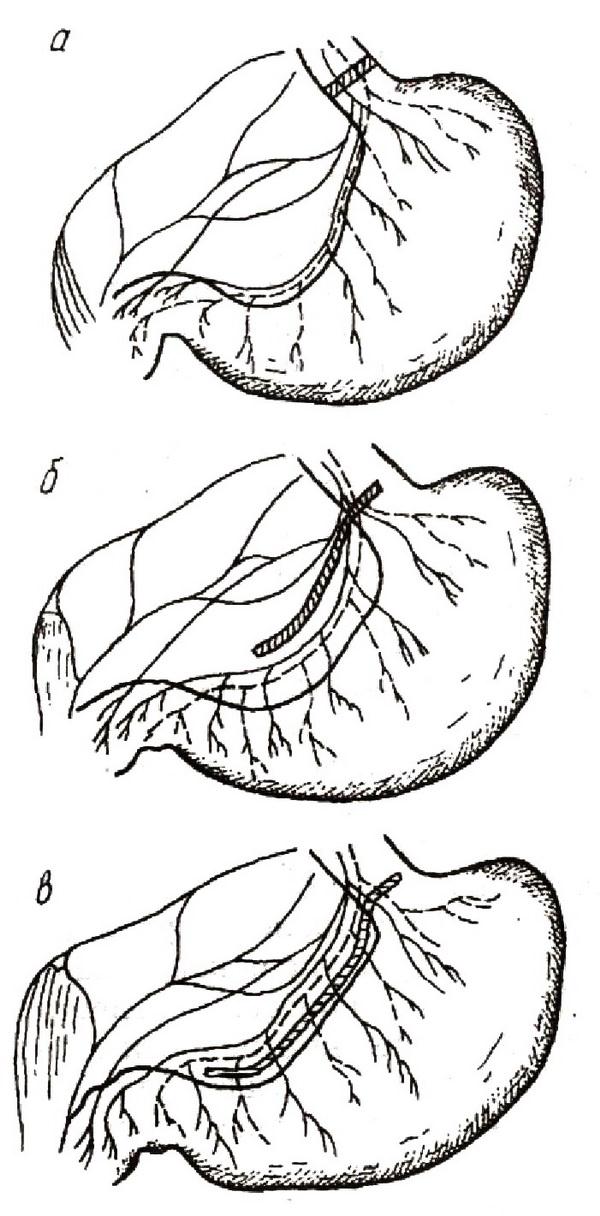
Разработаны три основных варианта ваготомий: стволовая, селективная и селективная проксимальная (рис. 4). При стволовой ваготомии пересекаются стволы блуждающих нервов по всей окружности пищевода над диафрагмой (наддиафрагмальная ваготомия) или под диафрагмой выше уровня отхожцения от них печеночной, чревной и желудочной ветвей (поддиафрагмальная ваготомия). Наддиафрагмальная ваготомия выполняется из трансплеврального или из трансабдоминального доступа, поддиафрагмальная – трансабдоминально. Недостатком операции является нарушение иннервации органов брюшной полости и забрюшинного пространства. Кроме того, замедляется двигательная активность желудка, что в ряде случаев проявляется гастростазом.
При селективной ваготомии производится изолированное пересечение только желудочных ветвей блуждающих нервов. Печеночная и чревная ветви заднего блуждающего нерва сохраняются, благодаря чему не нарушается иннервация печени, желчного пузыря, кишечника и поджелудочной железы. Как стволовая, так и селективная ваготомия сопровождается снижением моторики и перистальтики желудка.
Рис. 4. Варианты пересечения блуждающих нервов:
а – стволовая ваготомия; б – селективная ваготомия; в – селективная проксимальная ваготомия (зоны пересечения нервов заштрихованы).
При селективной проксимальной ваготомии (суперселективная ваготомия, ультраселективная ваготомия, ваготомия париетальных клеток и т.д.) пересекаются веточки желудочных ветвей блуждающих нервов, иннервирующих тело и дно желудка. Иннервация пилороантрального отдела желудка, а вместе с этим и моторно–эвакуаторная функция желудка в послеоперационном периоде сохраняются.
Существуют и комбинированные варианты ваготомии – передняя селективная и задняя стволовая, передняя селективная проксимальная и задняя стволовая. При их выполнении в меньшей степени страдает иннервация смежных с желудком органов и не нарушается двигательная функция желудка.
Таким образом, стволовая, селективная, комбинированная, а также селективная проксимальная ваготомии при наличии признаков сужения пилородуоденального перехода и во время операции или в случае опасности его развития вследствие рубцевания язв в послеоперационном периоде должны дополняться дренирующими желудок операциями.
Все варианты дренирования желудка подразделяются на 4 группы:
1. гастродуоденоанастомозы,
2. пилоропластика
3. гастроэнтероанастомозы;
4. дуоденопластика.
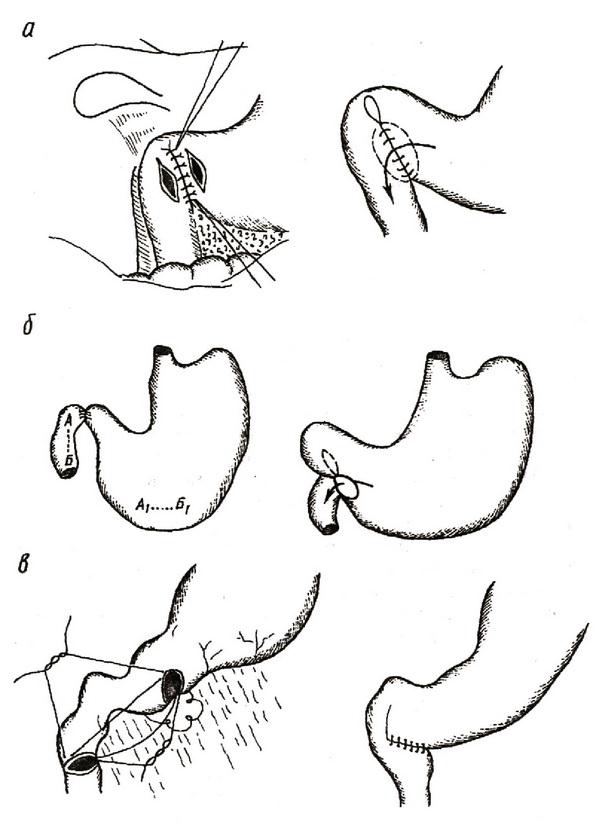
Гастродуоденоанастомоз может формироваться по Джабулею, Н. Ф. Нишанову с соавторами, В. И. Белоконеву с соавторами (рис. 5). Гастродуоденостомия по Джабулею – это анастомоз по типу "бок в бок" между антральным отделом желудка и нисходящей частью двенадцатиперстной кишки вне зоны язвы. Гастродуоденостомия по Н. Ф. Нишанову с соавторами предполагает формирование соустья между начальным отделом двенадцатиперстной кишки и наиболее отвисающей частью большой кривизны желудка (применяется у больных со стенозом пилородуоденального перехода). Гастродуоденоанастомоз по В. И. Белоконеву с соавторами – это анастомоз желудка и двенадцатиперстной кишки, стенки которых рассечены в поперечном направлении (поперечный гастродуоденоанастомоз). Недостатком гастродуоденоанастомозов является возникновение в послеоперационном периоде различной интенсивности дуоденогастрального рефлюкса.
Рис. 5. Варианты гастродуоденоанастомозов:
а – по Джабулею; б – по Н. Ф. Нишанову с соавт; в – по В. И. Белоконеву с соавт.
Пилоропластика – это пластическая операция в области пилородуоденального перехода, нередко сочетающаяся с иссечением язвы. При ее выполнении, в отличие от гастродуоденоанастомоза, сохраняется или восстанавливается замыкательная функция привратника.
Наиболее часто применяются следующие виды пилоропластики:
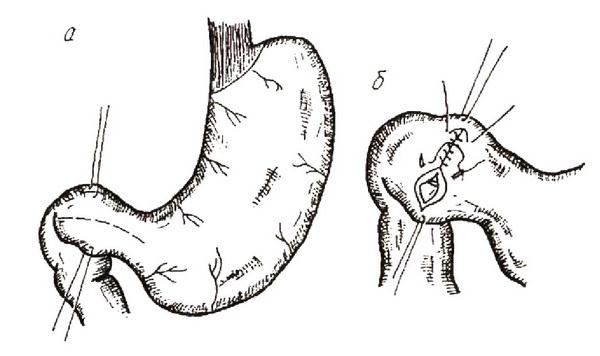
1. по Гейнеке–Микуличу – рассечение пилорического жома в продольном направлении со вскрытием просвета органов и ушиванием в поперечном направлении (рис. 6);
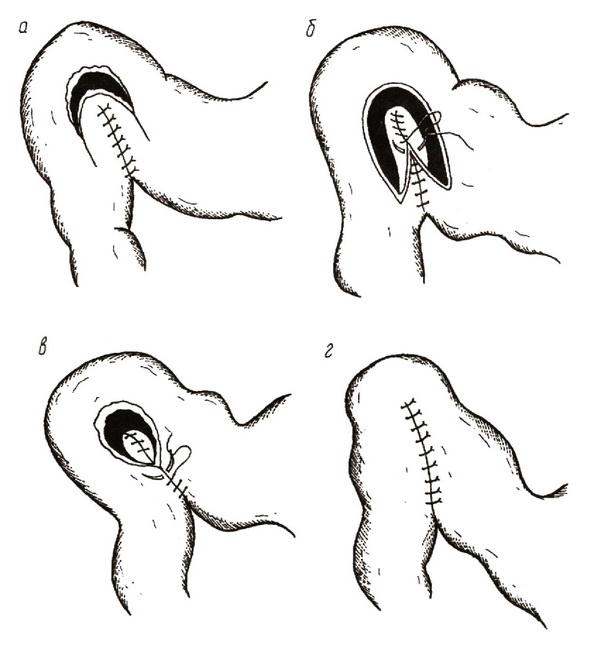
2. по Финнею – наложение серозно–мышечных швов между передними стенками антрального отдела желудка и начального отдела двенадцатиперстной кишки, дугообразное рассечение сшитых стенок через привратник, формирование передней стенки соустья (рис. 7). При выполнении пилоропластики по Финнею образуется киль задней губы анастомоза, обращенный на 1,5–2 см в просвет двенадцатиперстной кишки;
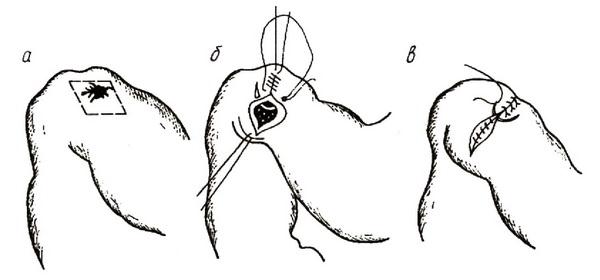
3. по Джадду–Хорслею – ромбовидное иссечение язвы передней стенки привратника или двенадцатиперстной кишки с поперечным сшиванием стенок (рис. 8)
Гастроэнтероанастомоз заключается в формировании соустья между большой кривизной желудка и петлей тощей кишки. Различают передний впередиободочный гастроэнтероанастомоз (по Бельфлеру), задний позади ободочный.
Рис. 6. Пилоропластика по Гейнеке–Микуличу:
а – гастродуоденотомия; б – ушивание дефекта стенки желудка и двенадцатиперстной кишки серозно–мышечными и серо–серозными швами.
При формировании гастроэнтероанастомоза по Бельфлеру петля тощей кишки проходит впереди поперечноободочной кишки и анастомозируется с передней стенкой желудка в области большой кривизны.
Гастроэнтероанастомоз по Гаккеру накладывается между задней стенкой желудка, проведенной через окно в брыжейке поперечно–ободочной кишки, и начальной петлей тощей кишки.
Дуоденопластика – это пластические операции на двенадцатиперстной кишке в области расположения язвы или рубцово–язвенной деформации с сохранением пилорического жома.
Как резекция, так и органосохраняющие операции имеют свои показания к применению в хирургии неосложненной хронической язвы.
Резекция желудка используется при язвах кардии, субкардии, тела и препилорического отделов желудка; II типе язвенной болезни по Джонсону, больших (более 1 см в диаметре) легкоудалимых язвах пилородуоденальной области. При восстановлении целостности желудочно–кишечного тракта предпочтение отдается наиболее физиологичному гастродуоденальному соустью. В случае выраженной рубцовой деформации двенадцатиперстной кишки, наличия инфильтратов, опасности развития несостоятельности швов формируется гастроеюнальный анастомоз по одному из известных вариантов.
Рис. 7. Пилоропластика по Финнею:
а – сшивание желудка и двенадцатиперстной кишки серо–серозными швами, подковообразный разрез передней стенки пилородуоденального перехода; б – формирование второго ряда швов задней губы соустья; в – наложение первого ряда швов передней стенки анастомоза; г – серо–серозные швы.
Ваготомии применяются прежде всего при язвенной болезни двенадцатиперстной кишки и пилорического отдела желудка. В плановой хирургии чаще используется селективная проксимальная ваготомия, сохраняющая иннервацию двигательного (пилородуоденального) отдела желудка.
Стволовая ваготомия показана больным пожилого и старческого возраста с тяжелым течением сопутствующих заболеваний. Быстрота ее выполнения позволяет значительно уменьшить риск операции.
Селективная ваготомия выполняется в случае отсутствия условий для выполнения селективной проксимальной ваготомии: при повреждении нервов Латарже, плохой дифференцировке нервов из–за ожирения пациентов, наличии инфильтрации или деформации малого сальника.
При выборе способа дренирования желудка целесообразно применение пилоро– и дуоденопластики в случае резко выраженного рубцового стеноза выходного отдела желудка, привратника и двенадцатиперстной кишки, при наличии их деформации и воспалительного инфильтрата используется гастродуоденоанастомоз. У больных с обширными инфильтратами и рубцовыми изменениями в двенадцатиперстной кишке, с сопутствующим язвенной болезни хроническим нарушением дуоденальной проходимости формируется гастроэнтероанастомоз.
Ваготомии (стволовая и селективная) в сочетании с дренирующей желудок операцией могут применяться как вынужденная операция из–за тяжелого состояния больных и в хирургии язв тела желудка. Они используются только при немалигнизированных, небольших язвах малой кривизны тела желудка. Язва во время операции клиновидно иссекается, дефект в стенке ушивается двухрядным швом.
Рис. 8. Пилоропластика по Джадду–Хорслею:
а – ромбовидное иссечение язвы; б – вид раны после наложения серозно–мышечных, в – серо–серозных швов.
У больных со II типом язвенной болезни по Джонсону, при хронической язве пилорического отдела желудка и двенадцатиперстной кишки, протекающих с высокой (более 60 ммоль/ч) кислотопродукцией, язвенной болезни двенадцатиперстной кишки с хронической дуоденальной непроходимостью выполняется экономная резекция желудка с ваготомией (стволовой или селективной). Непрерывность желудочно–кишечного тракта при хронической дуоденальной непроходимости восстанавливается наложением гастроеюноанастомоза?
При недостаточности кардиального сфинктера пищевода ваготомии дополняются фундопликацией, чаще всего выполняемой по методу Ниссена. Сущность операции состоит в окутывании абдоминального отдела пищевода стенкой дна желудка и фиксации желудка к диафрагме вокруг пищеводного отверстия несколькими швами (рис. 9).
Рис. 9. Эзофагофундопластика по Ру–Ниссену