Острый парапроктит
Острый парапроктит – острое гнойное воспаление околопрямокишечной клетчатки.
Клиническая картина.
Заболевание характеризуется быстрым развитием воспалительного процесса. Вначале (первые три дня) больные отмечают слабость, недомогание, озноб, нарастание болей в области прямой кишки, промежности. Степень выраженности этих симптомов зависит от вида микрофлоры, реактивности организма, локализации гнойного очага. При развитии воспалительного процесса по типу флегмоны таза преобладают общие признаки, обусловленные интоксикацией. Это может сопровождаться тенезмами, задержкой стула, дизурическими расстройствами. Однако чаще всего на первый план выступают местные проявления заболевания, которые зависят от формы острого парапроктита. По мере прогрессирования воспалительного процесса, формирования гнойника ухудшается общее состояние больных, нарастает интенсивность болей, которые приобретают пульсирующий характер и часто имеют четкую локализацию. Обычно это продолжается до 10 дней. Если не проводится адекватное лечение, то гнойник вскрывается в соседние клетчаточные пространства, в прямую кишку или на кожу промежности. Это может закончиться выздоровлением (реже), формированием свища прямой кишки (хронический парапроктит) или развитием рецидивирующего парапроктита, который характеризуется сменой ремиссий новыми обострениями воспалительного процесса.
Выделяют следующие формы острого парапроктита:
1. подкожный
2. подслизистый
3. седалищно–прямокишечный
4. тазово–прямокишечный
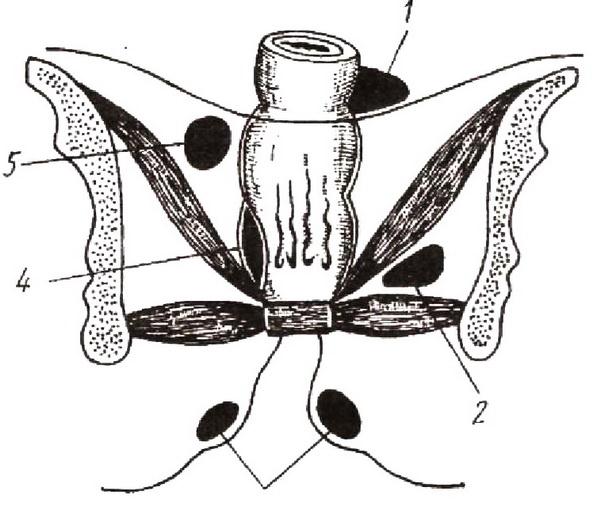
5. позадипрямокишечный (рис. 13).
Рис. 13. Основные виды острых парапроктитов:
1 – абсцесс дугласова пространства, 2 – седалищно–прямокишечный; 3 – подкожный; 4 – подслизистый; 5 – тазово–прямокишечный.
Подкожный парапроктит.
Эта форма заболевания встречается наиболее часто. Ею страдают около 50 % всех больных острым парапроктитом. В этих случаях возникают острые и быстро нарастающие боли в области заднего прохода, промежности. Они носят пульсирующий характер, усиливаются при движении, напряжении брюшного пресса, кашле, акте дефекации. Могут наблюдаться дизурические явления, задержка стула. Температура тела достигает 38–39°С При осмотре отмечаются гиперемия кожи промежности на стороне поражения, сглаживание складок у заднего прохода. Последний деформируется, становится щелевидным, больные могут не удерживать газ и жидкий кал. Пальпация этой зоны резко болезненна, часто определяется флюктуация. Пальцевое исследование прямой кишки сопровождается усилением болей, при этом можно выявить размеры инфильтрата и его верхнюю границу.
Подслизистый парапроктит.
Встречается значительно реже подкожного и составляет 2–6% всех форм острого парапроктита. Клинически он протекает более легко. Основные жалобы больных – нерезко выраженные боли в области прямой кишки, которые усиливаются во время акта дефекации. Температура тела субфебрильная. При осмотре местные изменения не обнаруживаются, однако если гной опустился ниже гребешковой линии и переходит на подкожную клетчатку (подкожно–подслизистый гнойник), то выявляется отек в области, соответствующей полуокружности заднего прохода. Пальцевое исследование прямой кишки позволяет определить болезненное, округлой формы и тугоэластической консистенции образование, которое располагается выше гребешковой линии в подслизистом слое. Обычно в течение 7 дней с момента заболевания гнойник вскрывается в просвет прямой кишки и наступает выздоровление.
Седалищно–прямокишечный (ишиоректальный) парапроктит.
Встречается у 35–40% больных. Вначале они жалуются на общую слабость, познабливание, расстройство сна. Затем присоединяются ощущение тяжести и боль тупого характера в области прямой кишки или таза. В последующем (к концу недели) состояние пациентов значительно ухудшается. Температура тела достигает 39–40°С, сопровождается ознобами. Боли в зоне поражения становятся острыми, пульсирующими, усиливаются при кашле, акте дефекации. Если гнойник локализуется вблизи предстательной железы и мочеиспускательного канала, наблюдаются дизурические нарушения. К концу первой недели с момента заболевания появляются припухлость и гиперемия кожи промежности в зоне расположения гнойника. При пальпации определяется тестоватость тканей без резкой их болезненности. Ценные сведения позволяет получить пальцевое исследование прямой кишки. При этом в начале заболевания выше анального канала определяется уплотнение стенки прямой кишки со сглаженностью ее складок. В процессе прогрессирования ишиоректального парапроктита воспалительный инфильтрат увеличивается и вызывает выбухание на стороне поражения стенки кишки в ее просвет.
Тазово–прямокишечный (пельвиоректальный) парапроктит.
Наиболее тяжелая форма, встречается у 2–7 % больных острым парапроктитом. Заболевание начинается с общих симптомов, обусловленных интоксикацией. Постепенно состояние пациентов ухудшается, появляются лихорадка, ознобы, головная боль, боли в суставах. Все это может напоминать клинику простудных заболеваний или гриппа. В последующем присоединяются боли в нижней половине живота, в области таза, однако в ряде случаев они могут отсутствовать, что значительно затрудняет диагностику. Поэтому больные нередко лечатся у других специалистов (урологов, гинекологов, терапевтов) в связи с ошибочно установленным диагнозом. Это может продолжаться несколько недель или месяцев, если не происходит нагноение инфильтрата пельвиоректальной клетчатки. Тем не менее исследование прямой кишки с помощью пальца и ректоскопа позволяет выявить начальные признаки пельвиоректального парапроктита. К ним относятся болезненность и тестоватая консистенция стенок верхних отделов прямой кишки, наличие инфильтрата за ее пределами, верхний полюс которого не удается определить при пальцевом исследовании. Слизистая на уровне инфильтрата гиперемирована, ее сосудистый рисунок имеет четкое сетчатое строение. При значительном выбухании очага поражения в сторону просвета прямой кишки слизистая оболочка теряет складчатость, становится гладкой, легко кровоточит от прикосновения ректороманоскопа, колоноскопа,
В случае образования гнойника в пельвиоректальной клетчатке заболевание приобретает острое течение. Быстро нарастают признаки интоксикации, появляется гектическая температура, имеют место задержка стула, тенезмы. Однако местные симптомы появляются только при распространении гнойного процесса на ишиоректальную и подкожную клетчатку. Для этого требуются 2–3 недели. За такой период времени возможен переход воспалительного процесса на противоположную сторону с формированием подковообразного парапроктита. В редких случаях гнойник может опорожниться через дефект стенки прямой кишки вследствие ее расплавления. Прорыв гноя через кожу промежности ведет к образованию свища.
При острых пельвиоректальных парапроктитах в воспалительный процесс иногда вовлекается тазовая брюшина, что сопровождается возникновением болей в нижних отделах живота и симптомов раздражения брюшины.
Позадипрямокишечный (ретроректальный) парапроктит.
Эта форма острого парапроктита встречается у 2–3 % больных. Она характеризуется выраженным болевым синдромом. При этом боли локализуются в области прямой кишки и крестца, усиливаются при акте дефекации. Внешние признаки заболевания обычно отсутствуют, они появляются лишь после прорыва гнойника на кожу промежности или в просвет прямой кишки. При пальпации крестцово–копчиковой области отмечается различной степени выраженности болезненность. Во время пальцевого исследования определяется резко болезненное выбухание задней стенки прямой кишки.
Диагностика.
Основывается на тщательном изучении анамнеза и клинической картины заболевания, результатах пальцевого исследования прямой кишки, а также данных эндоскопии.
Лечение.
При остром парапроктите проводится хирургическое лечение. Операция выполняется сразу после установления диагноза. В противном случае существует опасность распространения гнойного процесса по клетчаточным пространствам таза. Оперативное вмешательство выполняется под наркозом. Сущность операции состоит во вскрытии и дренировании гнойника, ликвидации его внутреннего отверстия как входных ворот инфекции. При подкожно–подслизистом парапроктите радиальным разрезом рассекают слизистую, гребешковую линию, пораженные анальные крипты, кожу перианальной области. После вскрытия гнойника края разреза иссекают от верхнего до нижнего угла раны вместе с пораженной криптой. В рану вводят мазевый тампон, а в просвет кишки – газоотводную трубку. Однако нередко при указанной форме парапроктита используется другой вариант операции. Гнойник вскрывают полулунным разрезом, отступив от края анального прохода не менее 3 см. После эвакуации гноя и ревизии абсцесса пуговчатым зондом проходят через внутреннее отверстие свища, который рассекают на всем протяжении. Затем кожу и слизистую оболочку иссекают в виде треугольника, вершина которого находится в анальном канале, а основание представлено разрезом на коже промежности (операция Габриэля). В этих случаях также тщательно иссекают пораженную крипту.
При ишиоректальных и пельвиоректальных парапроктитах указанные оперативные вмешательства не могут быть выполнены из–за неизбежного повреждения наружного сфинктера, В этих случаях гнойник вскрывают полулунным разрезом на глубину, достаточную для полной эвакуации гноя. С помощью пальца разъединяют перемычки, вскрывают гнойные затеки, т. е. производят тщательную ревизию полости. Указательный палец другой руки вводят в анальный канал и определяют внутреннее отверстие свища. Место сообщения гнойника с кишкой обычно находится в зоне более тесного их соприкосновения. Со стороны раны промежности через внутреннее отверстие свища проводят зонд в прямую кишку и оценивают его расположение по отношению к сфинктеру. Если зонд проходит через сфинктер, то возможно рассечение свищевого хода с клиновидным иссечением слизистой вместе с пораженной криптой и кожей. В тех случаях, когда зонд проходит кнаружи от сфинктера, операцию предлагалось заканчивать дозированной сфинктеротомией. В последние годы она почти полностью вытеснена лигатурным методом, сущность которого состоит в следующем. После опорожнения гнойника и констатации экстрасфинктерного расположения свищевого хода, который соединяет полость абсцесса с просветом прямой кишки, полулунный разрез кожи продлевают до средней линии кзади или кпереди от прямой кишки, что зависит от локализации пораженной крипты. В анальный канал вставляют ректальное зеркало и эллипсовидным разрезом иссекают внутреннее отверстие свища (пораженной крипты) до мышечного слоя. При этом нижний угол раны соединяется с медиальным углом раны промежности, а верхний располагается на 1 см выше пораженной крипты. Слизистую оболочку иссекают на всем протяжении разреза. После этого ложечкой тщательно выскабливают внутреннее отверстие свища и обрабатывают его 1 % раствором йода. Затем через рану промежности и внутреннее отверстие свища (иссеченную крипту) в прямую кишку и далее наружу проводят толстую шелковую лигатуру, которую укладывают строго по средней линии впереди или позади анального канала, и затягивают. В прямую кишку вводят мазевый тампон и газоотводную трубку, рану промежности рыхло тампонируют. В послеоперационном периоде, через каждые 3–8 дня по мере прорезывания волокон сфинктера, лигатуру снова затягивают. Этим достигается постепенное пересечение мышечных волокон сфинктера без нарушения его замыкательной функции, что предотвращает развитие хронического парапроктита.